Introducción
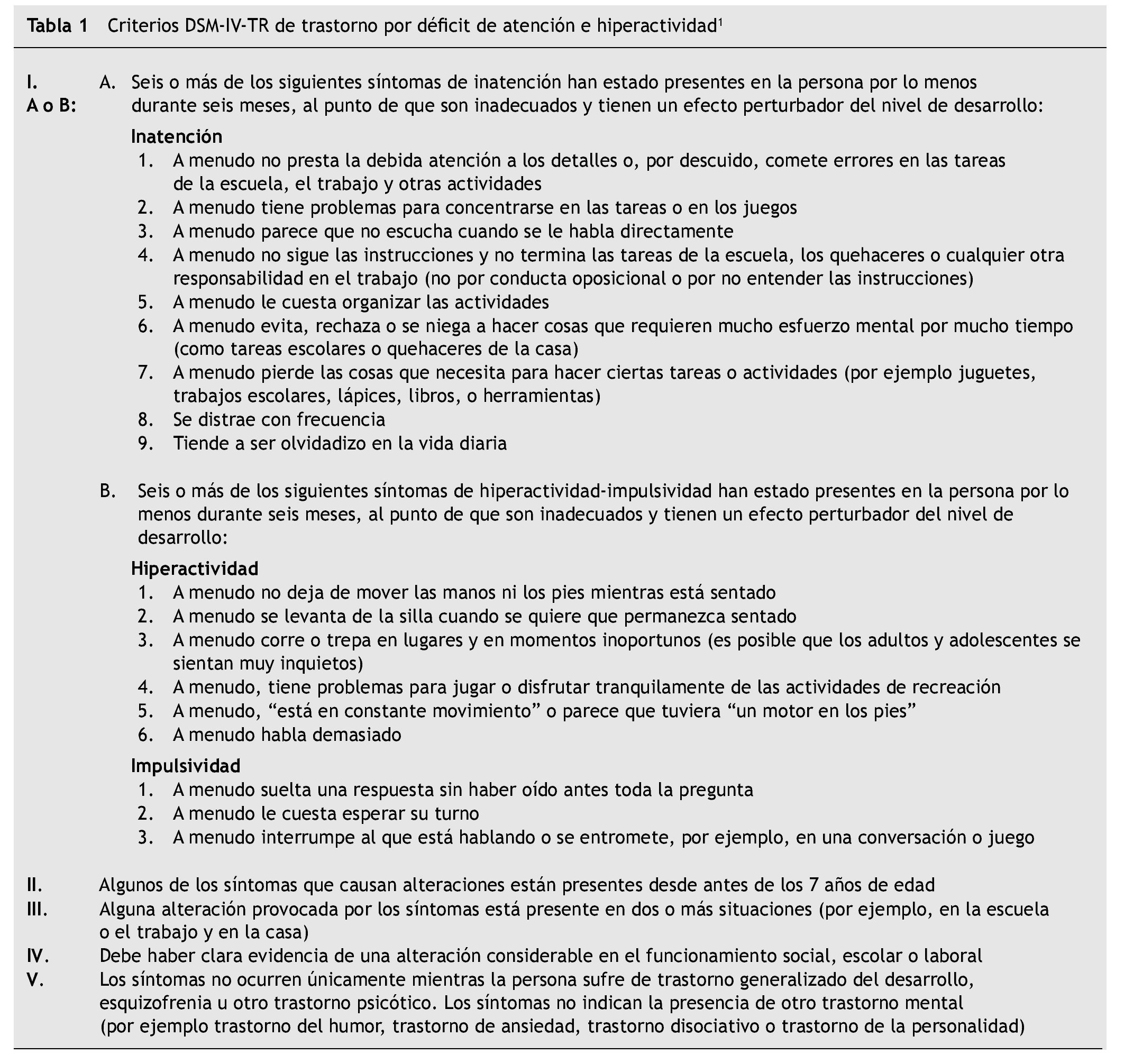
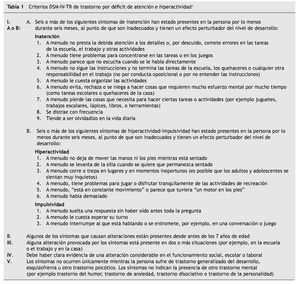
El trastorno por déficit de atención con hiperactividad (TDAH) es un síndrome conductual con bases neurobiológicas. Se define, según los criterios diagnósticos DSM-IV-TR, por la presencia continuada de diversos síntomas de déficit de atención y/o hiperactividad, síntomas que deben haber estado presentes durante más de seis meses 1 (tabla 1).
El diagnóstico supone no sólo la presencia de los síntomas (evaluados por medio de los criterios normalizados del DSM-IV o de la CIE-10), sino además, y como consecuencia de ellos, una perturbación significativa en áreas importantes para la persona, como las relaciones familiares, las académicas, las laborales y las recreativas 2.
El DSM-IV-TR estima que entre el 3 y el 7 % de los niños sufre este trastorno. El TDAH se diagnostica aproximadamente tres veces más entre los niños que entre las niñas 3. No se han demostrado diferencias entre diferentes áreas geográficas, grupos culturales o niveles socioeconómicos 1,4.
Esta disfunción neurobiológica fue reconocida primero en la edad infantil. Posteriormente se reconoció su carácter crónico, ya que puede persistir y manifestarse más allá de la adolescencia. Estudios de seguimiento a largo plazo muestran que un alto porcentaje de los niños con TDAH continúa presentando los síntomas hasta la vida adulta 5,6.
Los rasgos principales del TDAH son, por una parte, la dificultad para sostener la concentración (déficit de atención), sobre todo en circunstancias que ofrecen baja estimulación y, por otra, la falta de inhibición o control cognitivo sobre los impulsos, frecuentemente asociadas con inquietud motora (hiperactividad-impulsividad) 7. Estos dos conjuntos de signos pueden aparecer por separado o combinados. En ese sentido, se reconocen tres subtipos de TDAH:
1. Con predominio de déficit de atención.
2. Con predominio de conducta impulsiva e hiperactividad.
3. Tipo combinado, donde los dos trastornos anteriores se dan a la vez.
El subtipo más común es el que combina los trastornos de la atención con hiperactividad e impulsividad (60 %). Los subtipos puros son menos frecuentes (déficits atencionales: 30 %; hiperactividad e impulsividad: 10 %) 1.
El diagnóstico es fundamentalmente clínico y no se dispone de pruebas diagnósticas per se, pese al conocimiento creciente de sus bases biológicas. Las pruebas de neuroimagen aportan conocimientos importantes pero no tienen aún validez diagnóstica. La realización de baterías neuropsicológicas y psicométricas puede ser un apoyo importante al diagnóstico clínico 8-10. Tanto en niños y adolescentes como en adultos, el diagnóstico del TDAH se basa en la identificación de los síntomas y signos clínicos que lo caracterizan, sin que exista ninguna prueba complementaria que pueda sustituir a la valoración clínica, si bien el uso de cuestionarios y pruebas neuropsicológicos pueden ayudar en el screening, apoyar el diagnóstico, o valorar la evolución y la respuesta al tratamiento 11. La Adult ADHD Self-Report Scale Symptom Checklist12 (ASRS-v1.1) es un instrumento útil para la detección de pacientes que sufren TDAH.
En la adolescencia pueden producirse cambios en la expresión de los síntomas del TDAH infantil. La hiperactividad motora suele mitigarse, con persistencia de la impulsividad y el déficit de atención. Las características de la adolescencia generan dificultades adicionales en el diagnóstico del TDAH, ya que pueden confundirse con actitudes propias de esta etapa de la vida o bien con otros trastornos, sean estos emocionales, de aprendizaje, por uso de sustancias o de personalidad. La misma confusión puede ocurrir en sentido inverso 13,14. La forma de presentación del TDAH en un adolescente consiste, fundamentalmente, en bajo nivel de rendimiento académico, absentismo escolar, tendencia a la distracción en las actividades habituales, falta de organización en las tareas, descuidos y negligencias, aburrimiento, ansiedad, depresión, baja autoestima, cambios de humor, problemas de relaciones con los demás, abuso o adicciones tanto a sustancias (alcohol y otras drogas) como adicciones comportamentales 11,15-19.
En los adultos los síntomas más sobresalientes son las alteraciones del humor, las dificultades de organización, los despistes y olvidos frecuentes 20 y el consumo de sustancias.
El TDAH presenta elevada comorbilidad. La elevada frecuencia de esta asociación se ha puesto de manifiesto tanto en estudios que analizan la prevalencia de los trastornos por uso de sustancias en adultos con TDAH, como en los que analizan la frecuencia de TDAH en adultos que presentan dependencia de sustancias 11. Lo más común en adolescentes y adultos son trastornos afectivos, trastornos de ansiedad, conductas adictivas, trastornos del aprendizaje, trastornos de conducta antisocial y trastorno límite de la personalidad 5,7,21,22.
El TDAH parece aumentar el riesgo de un trastorno por uso de sustancias independientemente de otra comorbilidad psiquiátrica: así los adolescentes con diagnóstico previo de TDAH presentan mayor prevalencia de abuso-dependencia de alcohol y otras drogas. Si además existe un trastorno disocial comórbido o un trastorno bipolar comórbido, se incrementa más el riesgo de abuso o dependencia de sustancias. Algunos estudios señalan que el 50 % de los diagnosticados con TDAH en la infancia presentaron problemas de alcohol y otras drogas a lo largo de la vida, mientras que en la población sin TDAH era el 27 % 8,15,23.
El TDAH es predictor de un comienzo más precoz del abuso de sustancias en adolescentes y la evolución hacia un abuso o dependencia es más rápida que en las personas que no padecen un TDAH 18,24,25.
Se calcula que entre el 15 y el 45 % de los pacientes en tratamiento por un trastorno por uso de sustancias puede haber padecido un TDAH en la infancia y adolescencia. La cocaína y el cannabis son las sustancias más relacionadas con el TDAH. Así, entre el 31 y el 75 % de los pacientes con dependencia al alcohol, el 35 % de pacientes cocainómanos, el 17 % de los pacientes en tratamiento de mantenimiento con metadona, y un número importante de los dependientes al cannabis, cumplen criterios de TDAH 26-28. Estos adictos con TDAH presentan peor evolución en el tratamiento de la dependencia de drogas y tienen más riesgo de recaídas en el consumo de sustancias tras la desintoxicación 5,11,29.
La complementariedad entre terapias cognitivo-conductuales y el seguimiento farmacológico parecen hoy en día el mejor tratamiento para el TDAH 30. El tratamiento psicológico de los problemas conductuales asociados debe complementarse con el tratamiento farmacológico. Igualmente es aconsejable una intervención psicopedagógica sobre los problemas de aprendizaje que suelen aparecer en gran parte de los sujetos con TDAH 9,22.
La efectividad de los estimulantes en el TDAH no ha resuelto la preocupación que genera usar medicación que puede ser objeto de abuso por sí misma. Sin embargo, los diversos estudios sobre el tema indican que los TDAH tratados con estimulantes tuvieron un 50 % menos de probabilidad de desarrollar problemas con drogas que aquellos que no siguieron este tratamiento 31. Sin embargo, los pacientes con TDAH no tratados presentaron un riesgo significativamente mayor que los controles para el consumo de drogas, especialmente el alcohol 29,32.
El objetivo general de la investigación es valorar la presencia del TDAH en una muestra de sujetos jóvenes consumidores de sustancias, su repercusión en la evolución clínica y cuáles son los factores asociados a la misma.
Material y método
En el presente trabajo se exponen los datos preliminares de: a) los descriptores de la muestra general y TDAH, y de la submuestra de pacientes con TDAH, y b) los inferenciales sobre la retención de los pacientes en tratamiento y la influencia de los factores sociales y de consumo en ella.
El objetivo de este estudio se concreta en la valoración de los TDAH que presentan los 223 adolescentes atendidos en el Programa para Adolescentes y Familias de Proyecto Hombre Madrid, desde agosto de 2006 hasta abril de 2009. Los adolescentes atendidos en el programa tienen un rango de edad comprendido entre los 13 y los 22 años. Pueden permanecer o no dentro de la estructura familiar. Su relación con las drogas se mueve entre el uso y el abuso según criterios DSM IV-R 1. No es motivo de exclusión en el programa la presencia de sintomatología psiquiátrica.
El equipo terapéutico está formado por psicólogos, pedagogos y educadores sociales, además de un psiquiatra que realiza la valoración psiquiátrica de los adolescentes con antecedentes psiquiátricos que se encuentran en tratamiento con psicofármacos o bien presentan en las entrevistas sintomatología sugestiva de patología psiquiátrica.
A todos los adolescentes que se evalúan en el programa se les administra el cuestionario de sintomatología psiquiátrica SCL-90 33. Cuando esta escala es válida y es positivo el ítem 15 (ideación suicida) se remiten al psiquiatra para valoración. Cuando en esta escala puntúan positivo más de 2 ítems (y no son los de ansiedad, hostilidad, ideación paranoide u obsesividad que suelen dar positivo en la mayoría de los adolescentes) o bien no es válida (ya sea por simulación o disimulación) se les aplica el prueba MCMI 34,35 a los adolescentes de 18 años o más, y el MACI 36 a los menores de esa edad. Si esta prueba no es válida, se administra el 16-PF 37. Si en estas pruebas se puntúa positivo en esquizotípico, límite o paranoide se remite también para valoración psiquiátrica.
El diagnóstico de TDAH se realiza de forma clínica según criterios DSM-IV-TR 1. Posteriormente se administra la escala autoaplicada ASRS-v1.1 12.
Los adolescentes atendidos son en el 75,70 % varones y en el 24,30 % mujeres. La edad media es de 18,26 años (desviación estándar [DE]: 1,69 años). El 54,20 % de ellos presentan fracaso escolar. Las sustancias que motivan la demanda son sólo cannabis (39 %), cannabis y alcohol (15 %), cannabis y cocaína (13 %), alcohol y cocaína (14 %), cocaína (6 %), policonsumo (excepto opiáceos, 10 %), y heroína (2 %). Por tanto, el 76 % tienen problemas con el cannabis, el 40 % con la cocaína y el 28 % con el alcohol.
Para el análisis estadístico se utilizó el programa SPSS en su versión 15.0. Para el análisis inferencial se realiza un análisis de supervivencia. La variable en estudio es la retención en el programa de tratamiento en función del tiempo. Para el estudio de las variables independientes se empleó la regresión de Cox.
Resultados
Quince adolescentes fueron diagnosticados de trastorno comórbido con TDAH, lo que supone el 6,72 % del total de los atendidos. Todos los adolescentes con diagnóstico de TDAH eran varones. La edad media de estos pacientes era de 17,43 años (DE: 1,58 años).
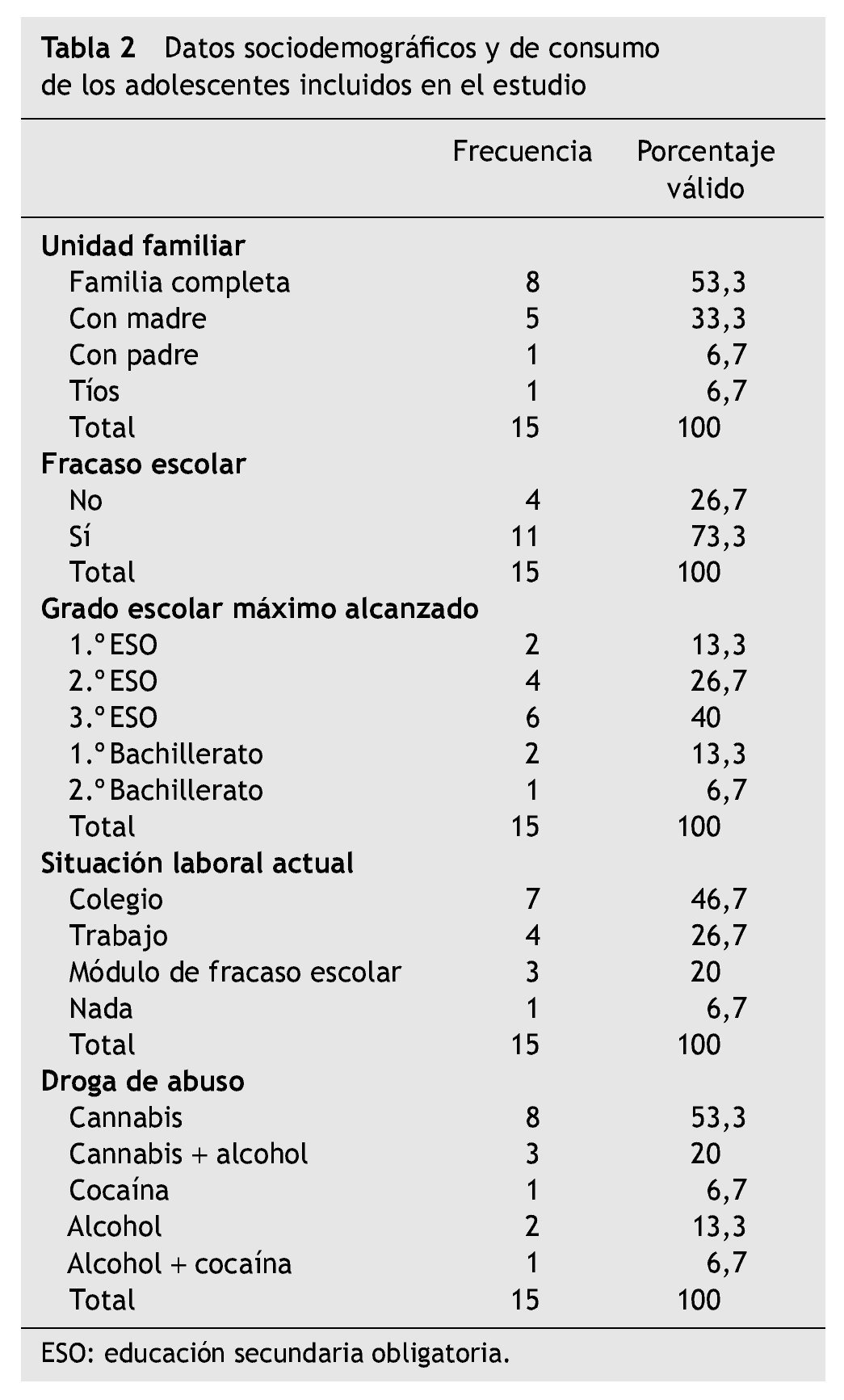
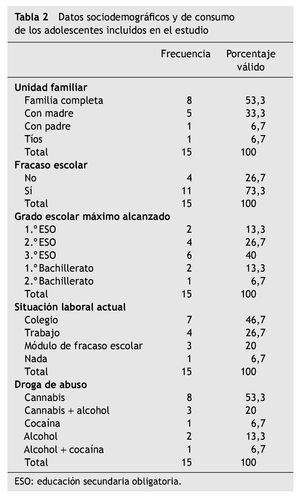
El 73 % presenta fracaso escolar crónico, previo al consumo de sustancias, que se había iniciado en los últimos cursos de primaria o en los primeros cursos de secundaria (ESO). En el momento de la demanda, el 93 % de ellos había fracasado en los estudios e iban por debajo del nivel correspondiente para su edad.
En cuanto a la escolarización máxima alcanzada en el momento de ingresar en el programa, el 13,3 % había llegado a 1.º de la ESO; el 26,7 % había llegado a 2.º de la ESO; el 40,0 % había llegado a 3.º de la ESO; el 13,3 % había alcanzado 1.º de Bachiller y el 6,7 %, 2.º de Bachiller. En el momento actual, el 46,7 % continúa estudios en el instituto; el 26,7 % está trabajando; el 20,0 % realiza algún módulo formativo para estudiantes con fracaso escolar; y el 6,7 % no hace nada.
El 53,3 % vive con su familia de origen completa (madre, padre y hermanos si los hubiera); el 33,3 % vive con su madre y hermanos ya que los padres están separados; por la misma causa, el 6,7 % vive con su padre y hermanos; y otro 6,7 % vive con sus tíos (tabla 2).
Estos adolescentes consumían cannabis (54 %), cannabis y alcohol (21 %), alcohol (13 %), cocaína (6 %) y alcohol y cocaína (6 %). Por tanto, el 74 % tenía problemas con el cannabis, el 41 % con el alcohol y el 13 % con la cocaína (tabla 2).
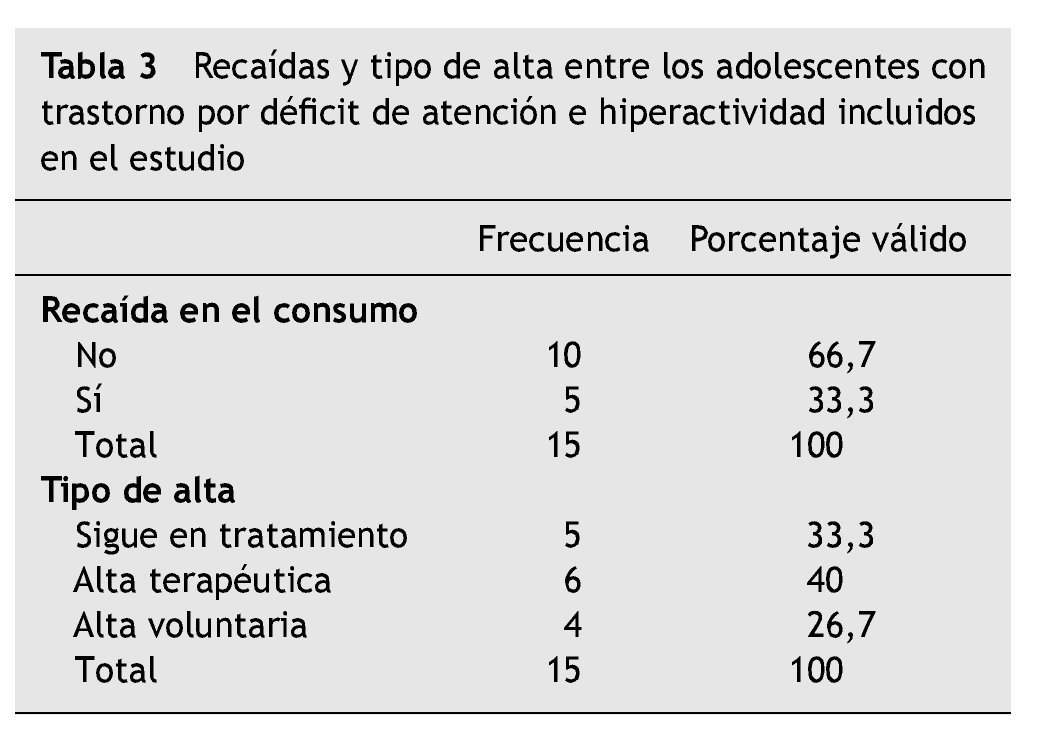
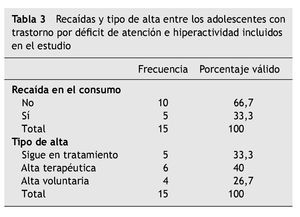
El 66,7 % se ha mantenido abstinente de las sustancias de abuso desde el ingreso en el programa. El 33,3 % restante ha mantenido sus consumos durante el tratamiento y continuaba haciéndolo en el momento del alta del programa. De los que continuaron consumiendo, el 60,0 % abandonó el programa voluntariamente y el 40,0 % continúa en él (tabla 3).
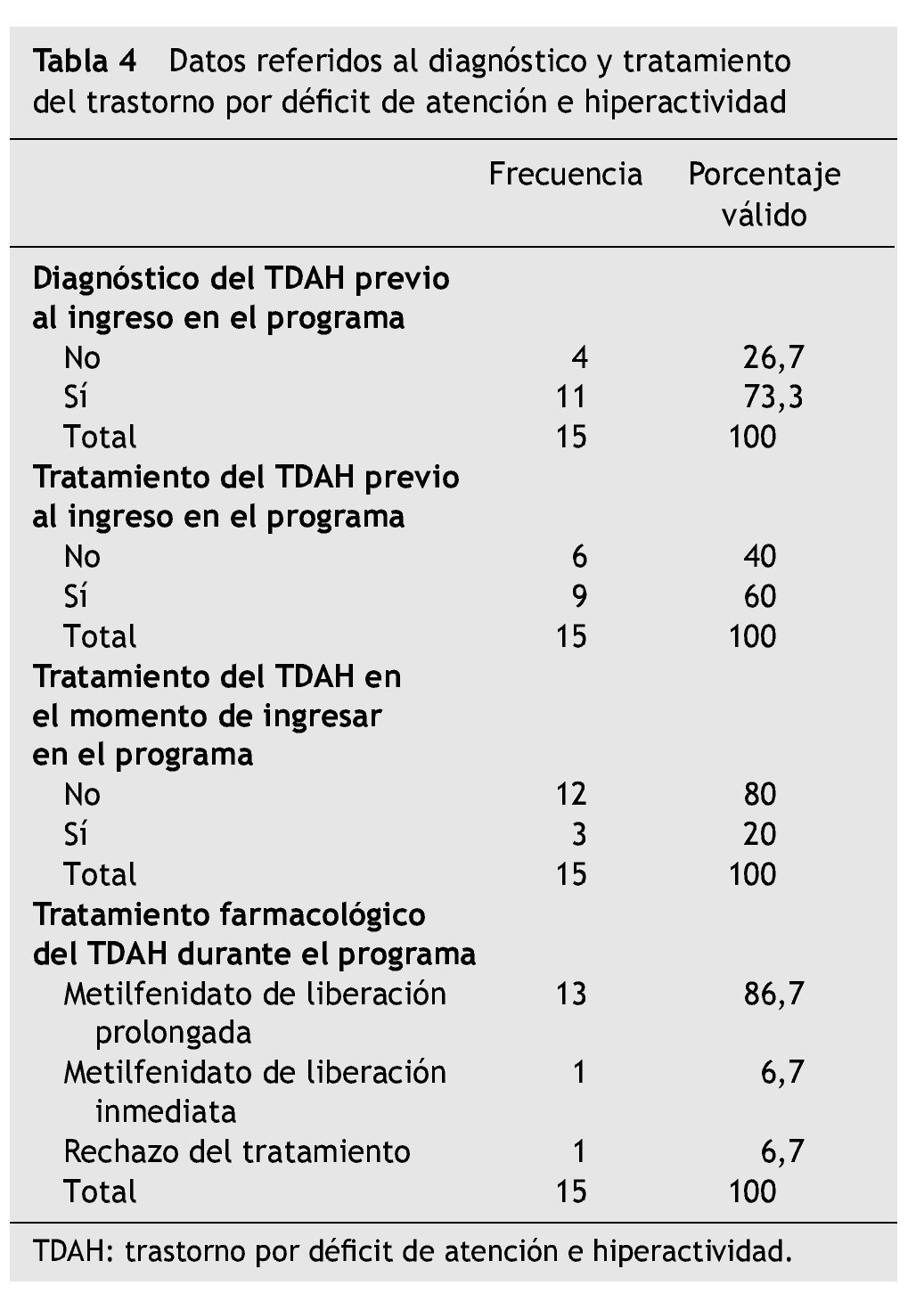
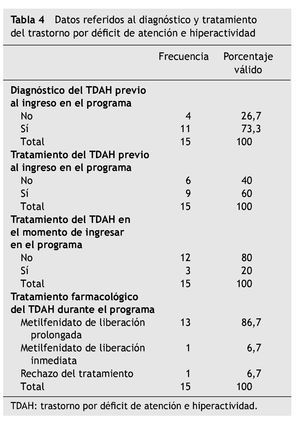
El diagnóstico de TDAH se realizó de forma previa al consumo de sustancias en 13 de los adolescentes. En la evaluación en el centro se confirmó el diagnóstico en 11 de ellos, mientras que dos fueron reevaluados y se consideró que no presentaban este trastorno (en ambos casos el diagnóstico se había realizado recientemente al presentar el adolescente trastornos conductuales y ocultar el consumo de cannabis). Estos dos adolescentes en los que no se confirmó el diagnóstico no se han incluido en el análisis de la submuestra de TDAH. En otros cuatro adolescentes el diagnóstico de TDAH se realizó en el programa. Por tanto, de los 15 pacientes diagnosticados con TDAH, 11 había recibido un diagnóstico previo de TDAH (73,3 %). De ellos habían recibido tratamiento nueve (81,8 %). De esos nueve, sólo tres (33,3 %) seguían con tratamiento para el TDAH en el momento de ingresar en el programa (cuatro lo habían abandonado voluntariamente, y a cuatro les había sido retirado).
Durante el tratamiento del consumo de sustancias, 14 de ellos (93,3 %) realizaron tratamiento farmacológico específico para el TDAH (13 recibieron metilfenidato de liberación prolongada [86,7 %], y uno recibió metilfenidato de liberación inmediata [6,7 %]) (tabla 4).
De los pacientes diagnosticados de TDAH, en el momento actual, el 33,3 % sigue en el programa de tratamiento por su dependencia de sustancias; el 40,0 % recibió el alta terapéutica, y el 26,7 % abandonó el programa voluntariamente (tabla 3).
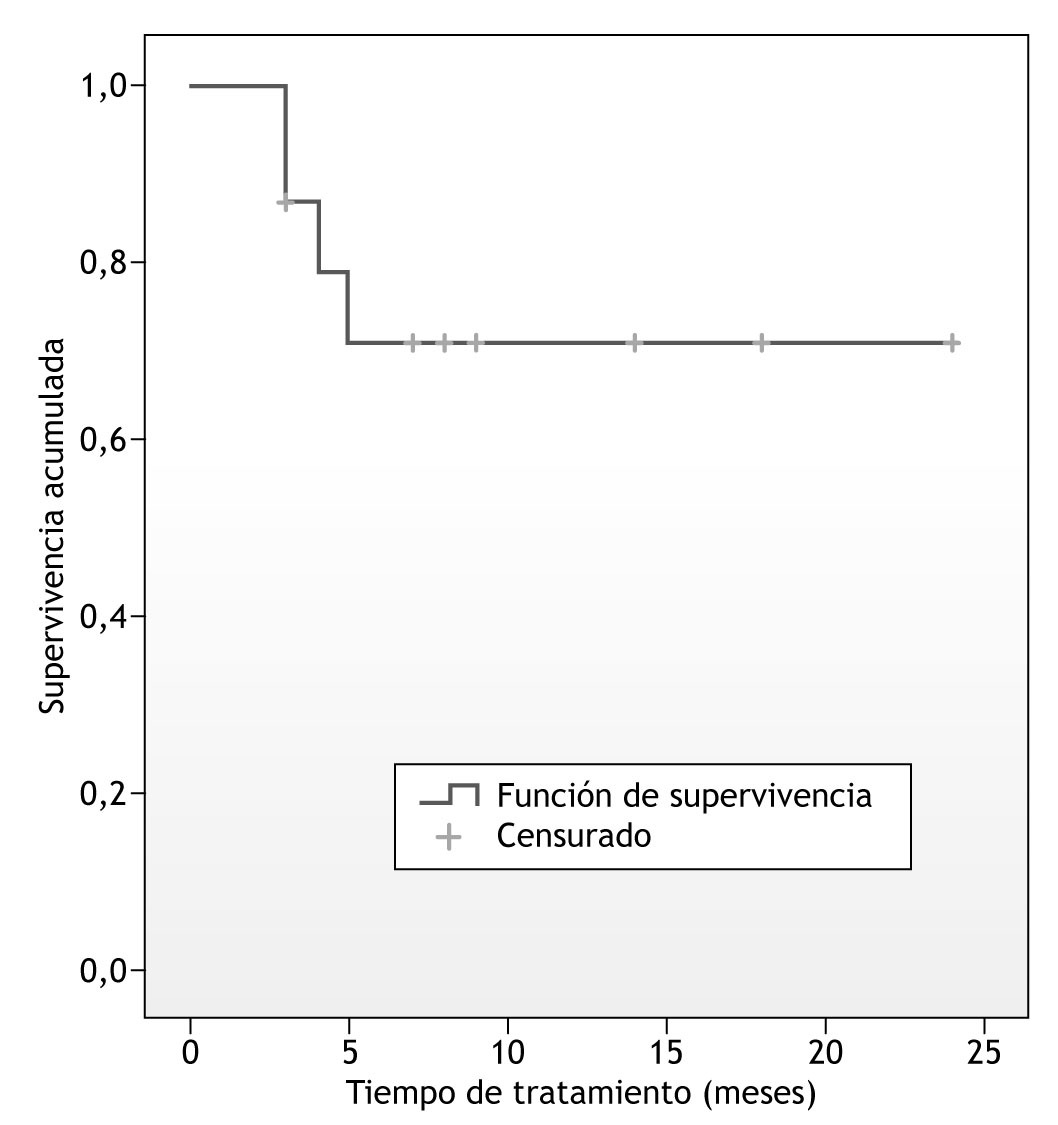
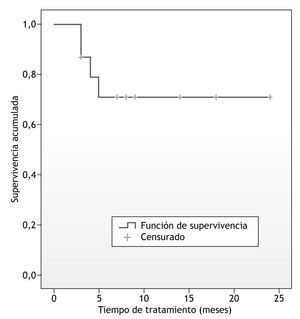
Los que abandonaron el programa lo hicieron en los primeros cinco meses. La retención en el tratamiento a los cinco meses es del 70,91 % (fig. 1). A partir de ese punto temporal la curva de supervivencia permanece estable hasta los 24 meses. El rango de tiempo en tratamiento de los que reciben el alta terapéutica es de 14 a 24 meses. La mayor parte de ellos estuvo 18 meses en tratamiento (66,6 %). De los diversos factores analizados (edad, droga de abuso, cannabis como principal droga de abuso, alcohol como principal droga de abuso, diagnóstico previo de TDAH, situación familiar, situación laboral, grado máximo escolar alcanzado, consumo de sustancias durante el programa) el único que parece predecir el abandono es el hecho de que el paciente consuma durante el programa (significación: 0,040), lo que aumenta el riesgo casi 12 veces (odds ratio: 11,77; intervalo de confianza [IC] al 95 %: 1,120-123,868).
Figura 1 Curva de retención en tratamiento de los adolescentes con trastorno por déficit de atención e hiperactividad incluidos en el estudio.
Discusión
Desde el inicio de las investigaciones en TDAH se ha mantenido que el padecer este trastorno es un predictor de riesgo para el consumo posterior de drogas: alcohol, tabaco, cannabis, etc. 6,15,18,21. Sin embargo, esta asociación ha sido discutida por razones metodológicas dado que la mayoría de los estudios presentan un pequeño tamaño muestral, así como la ausencia, en la mayoría de los trabajos, de una definición operativa de lo que se entiende por consumo de sustancias: ocasional, continuada, dependencia... 16.
Es evidente en nuestro estudio que el escaso número de pacientes, así como el hecho de que varias de las variables sean categóricas, hacen que el análisis no pase de ser preliminar. Sería necesario un número mayor de pacientes analizados para poder extraer conclusiones más poderosas.
En nuestro estudio el 6,72 % de los adolescentes atendidos por consumo de sustancias (uso o abuso de las mismas) presentó este diagnóstico de TDAH, cifras que se sitúan entre las que se refieren en la literatura 1,2. Dada la edad de nuestros pacientes y el tiempo que llevan de consumo, no podemos hablar de dependencia en la mayoría de los casos. Las sustancias consumidas por nuestra muestra (cannabis, alcohol y, en menor medida, otros estimulantes) son semejantes a las que consumen los jóvenes en general.
El 100 % de ellos son varones, porcentaje mayor que el señalado en la población general donde se señala que entre el 60 y el 75 % son varones 1,3,4. La muestra total se compone de forma mayoritaria por varones, pero aún así llama la atención el que no encontremos en nuestra muestra chicas consumidoras de sustancias con diagnóstico comórbido de TDAH.
Se admite que los pacientes con TDAH presentan una edad de inicio del consumo más precoz, y que los trastornos disociales están asociados al consumo de drogas, independientemente de la presencia o no del TDAH 18,22. Probablemente será necesario un tamaño muestral mayor para confirmar o no estas hipótesis, aunque no parecen cumplirse en nuestra muestra.
Un dato importante es el elevado porcentaje de fracaso escolar que se presenta, fracaso que en la mayoría de los casos es crónico y previo al consumo de sustancias. Sin embargo, el consumo lo agrava, al aumentar los problemas conductuales y el abandono de la escolarización, incluso antes de haber completado la escolarización mínima obligatoria.
En nuestro estudio hubo pacientes a los que no se diagnosticó de TDAH hasta que llegaron al centro y se complicaron algunos de sus síntomas con los trastornos de conducta secundarios al consumo de sustancias. Sin embargo, es más llamativo cómo algunos de los trastornos conductuales secundarios al consumo llevaron al diagnóstico de TDAH de algunos consumidores, diagnóstico que no se sostuvo cuando se valoró detenidamente al adolescente y la repercusión que el consumo de sustancias, que hasta entonces estaba oculto, tenía en su conducta 13.
El solapamiento entre TDAH y el consumo de sustancias es importante, tanto por sus implicaciones diagnósticas como terapéuticas. Se considera que el TDAH con consumo de sustancias presenta mayor gravedad, más alteraciones conductuales y mayor dificultad de tratamiento. Llama la atención el bajo número de adolescentes (sólo el 33,3 % de los diagnosticados) que a su llegada al programa recibían dicho tratamiento, a pesar de la unánime aceptación del beneficio que produce en estos adolescentes 9,28,31. Algunos de ellos habían abandonado el tratamiento para el TDAH, o les había sido retirado al haberlo considerado incompatible con el consumo de cannabis y/o alcohol. Sin embargo, las alteraciones conductuales que presentan los adolescentes con TDAH no tratados agravan el consumo y dificultan su abordaje.
Por ello, consideramos el iniciar o reiniciar tratamiento para el TDAH en aquellos adolescentes en los que confirmamos el diagnóstico. Así, la casi totalidad de los adolescentes con TDAH recibieron tratamiento para este trastorno, controlado por el psiquiatra del equipo, independientemente de la evolución que presentasen respecto al consumo de sustancias.
La mayor parte de los adolescentes con TDAH que abandonó el programa lo hizo en los primeros meses. El consumo de sustancias sostenido durante el desarrollo del programa terapéutico se ha mostrado como un marcador para el fracaso del programa y su abandono. Estos resultados apoyan la necesidad de extremar los cuidados y desplegar herramientas que favorezcan la adherencia terapéutica, principalmente en los primeros meses del programa, así como prestar especial atención al consumo continuado, junto con el adecuado abordaje del TDAH.
Conflicto de intereses
Los autores declaran que no existe conflicto de intereses.
*Autor para correspondencia.
Correo electrónico:eochoa.hrc@gmail.com (E. Ochoa-Mangado).
Recibido el 14 de abril de 2010.
Aceptado el 1 de junio de 2010