Introducción
Determinados fármacos han demostrado en estudios controlados ser eficaces en el tratamiento del tabaquismo. Por ello, en el año 2000, el informe de consenso del Servicio de Salud Pública de Estados Unidos aportó una serie de directrices, entre las que encuentra «animar a todos los fumadores al uso de fármacos apropiados» en sus intentos de cesación del tabaquismo. Se excluyen aquellos pacientes con contraindicaciones o que por sus características necesitan un control estricto (gestantes, lactantes, etc.)1. La medicina basada en la evidencia recoge esta aseveración y la cataloga como una afirmación con evidencia tipo A2.
No obstante, como ya se ha señalado en los capítulos El tabaquismo como trastorno adictivo y Abordaje del tabaquismo, el tabaquismo es primariamente una adicción, un trastorno conductual. Aunque hay fármacos que mejoran las tasas de éxito en el tratamiento de determinadas adicciones --como en ésta--, la raíz de la eficacia del tratamiento reside en la consecución del cambio de conducta. En este punto, los fármacos deben ser considerados como meras ayudas para obtener el éxito. Por ello, el título más apropiado para este capítulo podría haber sido «Herramientas farmacológicas en el tratamiento del tabaquismo».
A la hora de conseguir que los fumadores controlen o superen su adicción al tabaco, los mejores resultados se obtienen con aquellos programas que abordan todos los aspectos de la adicción a la nicotina, es decir, con los tratamientos multicomponentes del tabaquismo (TMT), que son los recomendados por reconocidas instituciones científicas y los empleados por los especialistas en tabaquismo3. La utilización de fármacos sin considerar los aspectos psicológicos, conductuales, gestuales o sociales, aunque consigue resultados superiores al placebo, es de muy limitada eficacia4.
Los fármacos eficaces en el tratamiento del tabaquismo suelen clasificarse como de primera o de segunda línea5. Dentro de la primera línea se distingue la terapia de sustitución con nicotina (TSN), en sus diversas presentaciones, y el bupropión SR. La segunda línea está integrada por la combinación de productos de primera línea y por la clonidina y la nortriptilina. La combinación de 2 estrategias de primera línea puede aportar beneficios terapéuticos: puede usarse bupropión junto a TSN o bien combinar 2 modalidades de TSN (una de las cuales es siempre los parches). La segunda línea se reserva para aquellos pacientes que no respondan a la primera opción o cuando la utilización de forma conjunta aporte algún beneficio.
La estructura y el contenido del presente artículo siguen el de un artículo previo nuestro6.
Terapia sustitutiva con nicotina
La TSN se ha utilizado en más de 30 millones de pacientes y se ha valorado en más de 180 estudios, que con posterioridad se han sometido a metaanálisis. Las tasas de éxito (cuantificadas como abstinencia completa al cabo de 12 meses) con estas técnicas oscilan entre el 20-40%, dependiendo de las características del grupo control. Las revisiones del grupo Cochrane7 concluyen que todas las presentaciones de TSN son eficaces para promover la cesación tabáquica (grado de evidencia A); también concluyen que la combinación de modalidades de TSN en fumadores con alta dependencia mejora la tasa de cesaciones (grado de evidencia B).
El fundamento del uso de la TSN consiste en aportar nicotina por: a) una vía diferente a la habitual; b) en unas cantidades inferiores a las obtenidas por el fumador (30-40 ng/ml), y c) con el fin de facilitar el éxito en el proceso de deshabituación.
La utilización de una vía de administración alternativa --que además es mucho menos o nada adictiva-- facilita la extinción de condicionamientos.
Las concentraciones de nicotina que se obtienen permiten mitigar la sintomatología de abstinencia (5-15ng/ml) y, sobre todo, permiten enfrentarse con mayores garantías de éxito a los estímulos que habitualmente propician el consumo, lo cual colabora también a la extinción de los condicionamientos. Las dosis habituales de nicotina obtienen un porcentaje de sustitución (nivel de cotinina post/pretratamiento) entre 45-60%. Con la utilización de dosis altas de nicotina podrían obtenerse mejores resultados, aunque la evidencia al respecto está lejos de ser concluyente. La cotinina es un metabolito de la nicotina que por su larga semivida se utiliza como marcador de exposición.
Debe tenerse en cuenta que, más que con la dosis de nicotina suministrada, la cifra de abandonos está en correlación directa con el grado de apoyo conductual que se suministre a los pacientes durante todo el proceso de cesación. En general, puede decirse que la utilización de TSN duplica la eficacia de una intervención, así si la intervención consigue un 5% de éxito al cabo de un año sin TSN, con ella se llega al 10%; en cambio si sin TSN se consigue un 20%, con TSN se llega a un 40%. Por ello, la mejor manera de incrementar la eficacia de la TSN es realizar buenos tratamientos psicológicos y conductuales.
Los diferentes preparados de TSN8 se distinguen primariamente por sus características farmacocinéticas, que son las que determinan sus indicaciones. Secundariamente se distinguen por su perfil de reacciones adversas y sus contraindicaciones específicas. Las contraindicaciones generales de la TSN están recogidas en la tabla 1.
Los tipos de TSN utilizados son parches, chicles, comprimidos para chupar, nebulizador nasal e inhalador bucal.
Parches de nicotina
Eficacia9
Los parches han demostrado eficacia para ayudar a dejar de fumar (grado de evidencia A); duplican las tasas de abstinencia que se obtienen al cabo de un año. Los metaanálisis realizados revelan una odds ratio (OR) estimada de 1,9 con relación al placebo. La libre dispensación de parches (OTC) muestra también eficacia, aunque su grado de evidencia es menor (grado de evidencia B).
Por su seguridad, fácil manejo y el menor tiempo de adiestramiento que se necesita, esta terapia suele considerarse como la más apropiada para ser usada en atención primaria (AP).
Presentaciones
Existen 2 tipos de parches transdérmicos de nicotina: aquellos con duración de acción de 16 h y aquellos cuyos efectos duran 24 h. Ambas formas liberan cantidades similares de nicotina (por hora). Con los parches se alcanzan nicotinemias de 10-20 ng/dl; éstas se alcanzan unas 5-10 h después de la colocación del parche, y se mantienen cuando se utilizan parches de 24 h y disminuyen en el período nocturno al usar parches de 16 h.
No se han encontrado diferencias en la eficacia de ambos tipos de parches. Las concentraciones alcanzadas con parches de 16 h parecen remedar más las concentraciones encontradas en los fumadores. Los parches de 24 h evitarían mejor el malestar de deprivación que se puede producir en las primeras horas de la jornada. La nicotina liberada durante el descanso nocturno en los parches de 24 h hace que estos produzcan con mayor frecuencia insomnio, y ésta es la principal diferencia entre ambos tipos de parches.
Forma de utilización
Es conveniente ventilar el parche unos segundos tras despegar el adhesivo protector; así se minimiza la acción irritativa local de los productos volátiles utilizados como adhesivos. Se pega en zonas del cuerpo limpias, secas, a poder ser sin vello y, sobre todo, íntegras, alternando las localizaciones para evitar o disminuir los efectos adversos locales. Aunque se recomienda colocarlos de cintura hacia arriba, pueden ser utilizados sin ningún problema en la parte inferior del cuerpo (especialmente en las nalgas), salvo que exista un panículo adiposo exuberante, lo cual dificultaría la absorción de la nicotina.
Los parches se colocan por la mañana tras levantarse (y asearse), y se retiran al acostarse (parches de 16 h), o bien a la mañana siguiente cuando se sustituye el anterior (parches de 24 h). En las personas que presentan otros horarios, los parches suelen colocarse al comenzar la jornada.
Reacciones adversas y contraindicaciones (tabla 2)
Los efectos adversos más comunes son de tipo cutáneo: prurito, eritema, escozor en la zona de colocación; su aparición disminuye con la rotación meticulosa y, cuando aparecen, suelen controlarse con una crema de corticoides tópica. Otros efectos menos frecuentes son: cefaleas, vértigos, dispepsia y, sobre todo con los parches de 24 h, insomnio y trastornos del sueño.
Las únicas contraindicaciones específicas son las enfermedades dermatológicas generalizadas (psoriasis, atopias, etc.).
Posología
La SEDET9, siguiendo a otros organismos, ha publicado unas pautas de uso (tabla 3). Éstas son orientativas; en la práctica clínica no es necesario reducir paulatinamente la dosis ni seguir estrictamente los plazos. La evidencia disponible muestra inequívocamente que la administración de 14 o 21 mg (o su equivalente en parches de 16 h) durante 8-12 semanas es eficaz; todo lo demás se derivaría de intentar ajustarse a las necesidades del paciente.
Chicles de nicotina
Eficacia
Los metaanálisis revelan que los chicles de nicotina son eficaces para dejar de fumar, y se obtienen mayores tasas de abstinencia a largo plazo (grado de evidencia A). Los incrementos obtenidos suelen ser del 50% en comparación con los grupos control. Hay estudios que indican (grado de evidencia B) que en grandes fumadores los chicles de 4 mg pueden ser más eficaces que los de 2 mg, que son los más usados.
Presentaciones
Existen chicles de 2 y 4 mg de nicotina. Las características organolépticas (sabor, consistencia, etc.) de los diversos chicles varían según el laboratorio que los fabrique; esto influye en su aceptación por los pacientes. Con los chicles se obtienen nicotinemias de 5-
10 ng/ml, según la dosis utilizada.
Forma de utilización
Lo primero que deben asumir los pacientes es que los chicles de nicotina son un medicamento y que como tal deben ser usados. Debe explicarse que los chicles de nicotina no se utilizan como los chicles convencionales: se deben masticar lentamente hasta el momento en el que se note el fuerte sabor de la nicotina; entonces se deja el chicle entre la mejilla y las encías, sin masticar, hasta que el sabor desaparezca, momento en el que se vuelve a mascar. Esto se repetirá cíclicamente hasta que se acabe la nicotina. Un chicle bien utilizado durará 25-30 min.
Los chicles pueden ser pautados de 2 maneras: 1) con pauta fija, como por ejemplo una pieza por hora, en cuyo caso la reducción debe ser gradual y en períodos amplios, y 2) a voluntad o como dosis de rescate; en este caso el paciente decide cuándo utiliza los chicles y cuántos utiliza (dentro de los márgenes fijados por el terapeuta).
El principal problema que se encuentra en la terapia con chicles es su infrautilización por parte de los pacientes. Éstos suelen masticarlos demasiado rápido, aumentando las reacciones adversas locales y digestivas; también tienden a usar un reducido número de piezas por día, considerándolo erróneamente como un índice de mejoría.
Reacciones adversas y contraindicaciones
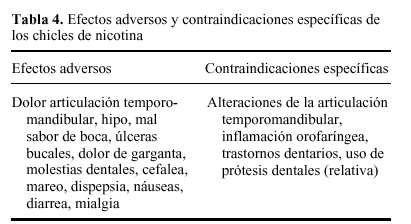
La tabla 4 recoge los efectos adversos más frecuentes. En general, éstos son producidos directamente por la nicotina: dispepsia, náuseas, diarrea, dolor de boca o garganta, úlceras bucales. Estos efectos adversos se presentan entre el 15-30% de los casos, no suelen ser intensos y se atenúan con una correcta técnica de uso.
Las contraindicaciones específicas de los chicles son fácilmente deducibles: inflamación orofaríngea, problemas o prótesis dentarias, patología de la articulación temporomandibular.
La SEDET9, siguiendo a otros organismos, ha impartido una serie de pautas (que deben ser consideradas meramente orientativas) para la utilización de los chicles, que se recogen en la tabla 5.
Comprimidos de nicotina
Eficacia
Aunque en comparación con chicles y parches, hay muchos menos estudios, los metaanálisis muestran su eficacia, con una OR de 1,7.
Presentación
En forma de comprimidos para chupar, similar a caramelos. Cuando se chupan o se mantienen en la boca, producen liberación de nicotina de forma constante y uniforme.
Forma de utilización
La forma de uso es similar a la de los chicles; es decir, chupar y guardar en la mejilla una vez percibido el sabor fuerte de la nicotina; el proceso se repite cíclicamente. Un comprimido bien utilizado puede durar unos 30 min. Al igual que en el caso de los chicles, la nicotina debe ser absorbida por la mucosa orofaríngea o por vía sublingual, no por vía gástrica, que es de absorción más lenta y ocasiona la mayor parte de las reacciones adversas. Los comprimidos tienen la ventaja de que no precisan ser masticados y de que no se pegan a los dientes. Se debe evitar el uso previo (10-15 min) de café, bebidas refrescantes o ácidas, para disminuir posibles reducciones de la absorción.
Reacciones adversas y contraindicaciones
Los efectos adversos más comunes son (tabla 6): ligera irritación de garganta, dispepsias, hipo, aumento de la salivación. Muchas veces se corrige el problema chupando más lentamente. Esta vía carece de contraindicaciones especiales.
Posología
La nicotina liberada por los comprimidos de 1 mg (que son los disponibles en el mercado) es similar a la liberada por un chicle de 1,3 mg. Las dosis deben adecuarse a cada paciente, y suelen variar entre 1 y 2 comprimidos por hora. Al igual que en el caso de los chicles, y aunque son más fáciles de usar que éstos, los mayores defectos que se registran suelen ser la infrautilización o la mala técnica de uso.
La gran ventaja que presentan los comprimidos para chupar es que --a diferencia de las otras presentaciones de nicotina-- en el prospecto de los comprimidos no está explícitamente señalado «contraindicado en el embarazo», lo cual podría permitir su uso durante la gestación.
Nebulizador nasal de nicotina
Eficacia10
A pesar de las reacciones adversas, es la presentación que en los estudios realizados muestra mayor eficacia, incrementando más del 150% los resultados del grupo control.
Presentación
La nicotina está disuelta en una solución de tipo isotónico a una concentración de 10 mg/ml. Debido a la gran vascularización de la mucosa nasal, la absorción de la nicotina por esta vía es muy rápida, y es la que más se parece al mecanismo de fumar y la de mayor potencial adictivo.
Forma de utilización
El paciente, cuando sienta ganas de fumar, debe instilar una dosis en cada fosa nasal. Cada instilación aporta 0,5 mg de nicotina, con lo cual cada dosis es de 1 mg. Se debe hacer limpieza de ambas fosas nasales antes de las instilaciones.
Reacciones adversas y contraindicaciones (tabla 7)
Cuando se decide utilizar esta vía, lo que habitualmente sólo se hace en grandes fumadores, el paciente debe ser previamente entrenado en el uso del nebulizador, ya que los primeros días los efectos secundarios locales son muy desagradables y frecuentes (más del 90%): rinorrea, lagrimeo, estornudos, congestión nasal, picor de garganta. La tolerancia a estas acciones locales se establece rápidamente y en 3-4 días el paciente se acostumbra al tratamiento. Otros efectos secundarios de tipo sistémico son palpitaciones, mareos y náuseas. Las contraindicaciones específicas de esta vía son rinitis infecciosas, pólipos nasales y enfermedades nasales.
Posología
La dosis recomendada es de 2-3 mg/h; en cualquier caso, debe ser más de 8 mg y menos de 40 mg diarios. Se aplica durante 10-12 semanas, y la dosis se reduce a partir de la cuarta o sexta semana. Esta modalidad se recomienda tan sólo para personas muy dependientes o con grandes cravings (deseos intensos y urgentes de consumir); por ello, habitualmente se reserva a unidades especializadas de tabaquismo. También contribuye a esta recomendación el hecho de ser el método que crea mayor adicción (15-20%) y que precisa un concienzudo aprendizaje de uso.
Inhalador bucal de nicotina
Eficacia11
Los metaanálisis muestran unos resultados que doblan a los obtenidos con placebo.
Presentación
Consta de una boquilla y un deposito que contiene 10 mg de nicotina y 1 mg de mentol. De cada contenedor se suele sacar unos 4 mg de nicotina. Los contenedores se deben mantener en la mano para conseguir cierto grado de calentamiento (15 °C) con lo cual liberación de nicotina será mayor. De momento no está disponible en nuestro país.
Forma de utilización
Se utiliza dando caladas profundas, a modo de cigarrillo, o superficiales, a modo de pipa. De la primera forma se obtiene una mayor absorción en bronquios, y de la segunda, en orofaringe, boca y esófago. Las concentraciones de nicotina obtenidas son menores que con otros sistemas de administración.
Efectos adversos y contraindicaciones
Los efectos adversos principales son fundamentalmente locales (tabla 8): irritación bucofaríngea, tos, molestias en labios. La hiperreactividad bronquial podría ser la única contraindicación específica de esta vía.
Posología
La dosis oscila entre 6 y 20 depósitos por día. Cada deposito se debe utilizar 5 veces, y se realizan unas 80 inhalaciones en cada uso. Las dosis deben reducirse a partir del tercer mes; una pauta habitual es la reducción del 25%; no se usa pasado el sexto mes. La indicación clara de esta forma de conseguir nicotina es intervenir sobre fumadores con gran componente de tipo manipulación o actividad boca-mano, es decir, se actúa sobre el componente gestual de la dependencia.
Terapia con nicotina combinada
Consiste en la administración simultánea de al menos 2 de las presentaciones sustitutivas de nicotina10,12. Una de éstas es siempre el parche, ya que libera nicotina de una forma mantenida, sin grandes variaciones en las concentraciones plasmáticas. La otra presentación son, habitualmente, los chicles o comprimidos para chupar, aunque puede utilizarse cualquier presentación que ocasione picos de nicotinemia relativamente rápidos tras la toma. Este tipo de administración combinada tiene la ventaja de que cubre las necesidades basales de nicotina, y mantiene unas nicotinemias estables, mientras que ayuda a enfrentarse a las urgencias o momentos de necesidad de manera más individualizada, y contribuye al control del propio consumo.
Eficacia
Los estudios muestran que la utilización simultánea de 2 terapias sustitutivas presenta mayores tasas de abandono del tabaquismo al año que cualquiera de las 2 formas administradas aisladamente. La OR estimada para el uso de 2 productos combinados (frente al de uno sólo, no frente al placebo) es de 1,9. La guía americana recomienda el uso de la terapia combinada cuando no ha sido posible la abstinencia tras una farmacoterapia de primera línea. No se sabe aún a qué es debida esta mayor eficacia, si a la utilización de 2 modelos de administración (uno pasivo y otro a voluntad) o a si se obtienen mayores concentraciones plasmáticas de nicotina.
Efectos adversos
Son similares a los que se producen con el empleo de la monoterapia.
Bupropión
El hidrocloruro de bupropión o anfebutamona es un fármaco originalmente comercializado como antidepresivo, en el que empíricamente se observó que producía reducciones o cesaciones en el consumo de tabaco. En 1997 fue aprobado por la FDA americana para ser usado en el tratamiento del tabaquismo, en España se utiliza el año 2000.
Mecanismo de acción
El mecanismo de acción13,14 básico del bupropión es desconocido. Su eficacia en el tratamiento del tabaquismo no deriva de su acción antidepresiva. Tanto el bupropión como su principal metabolito, el hidroxibupropión, tienen una serie de acciones que frecuentemente se utilizan para explicar su eficacia, aunque es bastante discutible en qué grado lo hagan:
-- Bloquean la recaptación neuronal de dopamina y noradrenalina, con muy débil efecto sobre la recaptación de serotonina. De manera un tanto simplista se atribuye a la acción noradrenérgica, en concreto en el locus coeruleus, el posible alivio de los síntomas de abstinencia a la nicotina, y se atribuye a su acción dopaminérgica, en el sistema mesolimbicocortical, el efecto extintivo de la conducta adictiva.
-- Se ha descrito que a dosis elevadas podrían actuar como antagonistas nicotínicos no competitivos.
-- No interactúan con la monoaminoxidasa.
Eficacia
Los diversos estudios controlados15,16 muestran que 150 mg/día y 300 mg/día de bupropión durante 8 semanas duplican la eficacia de las intervenciones en tabaquismo (OR estimada de los primeros estudios: 2,1). Asimismo, palia la sintomatología de abstinencia y disminuye el incremento del peso corporal mientras se sigue administrando17.
El bupropión ha demostrado efícacia18 en diversos tipos de pacientes: diagnosticados de EPOC, con enfermedades cardiovasculares, con patología psiquiátrica, tras fracasos previos con bupropión o TSN, etc.
Aunque muy pocos estudios han comparado directamente la eficacia del bupropión con la TSN, los resultados de los metaanálisis disponibles muestran que, a día de hoy, ambos fármacos --bupropión y nicotina-- presentan en general similar eficacia.
Presentación y posología
La pauta19 de tratamiento recomendada por el fabricante consiste en tomar un comprimido de 150 mg durante la primera semana, preferentemente a primeras horas del día. El séptimo día se empezará con 2 comprimidos de 150 mg separados. En el transcurso de la segunda semana se dejará de fumar.
Cuando se usan 300 mg, las 2 tomas deben estar separadas al menos por 8 h para disminuir el riesgo de toxicidad. Con el fin de evitar en la medida de lo posible el insomnio, suele ser conveniente tomar la segunda dosis del día cuanto antes.
Aunque en los estudios realizados se observa una dependencia de la dosis, 300 mg/día de bupropión no han mostrado una eficacia significativamente mayor que 150 mg/día. Por ello, ante la presencia de efectos adversos no hay ningún inconveniente en utilizar la dosis de 150 mg/día; otras situaciones en las que debe considerarse esta pauta son: insuficiencia renal o hepática, cardiopatía, ancianos, menores de 18 años, pacientes de bajo peso (menos de 50 kg), diabéticos en tratamiento, presencia de contraindicaciones relativas.
La utilización de bupropión durante 8 semanas sirve para dejar de fumar; aún no está demostrado que administraciones más prolongadas produzcan mayor eficacia; tampoco está demostrado lo contrario, que la administración por encima de 8 semanas no añada eficacia (como ocurre con los parches de nicotina).
Reacciones adversas y contraindicaciones
El bupropión es un fármaco seguro14,17,20; usado bajo supervisión médica y con los debidos controles periódicos no tiene porqué producir ningún problema grave. Ya se ha utilizado en más de 10 millones de pacientes y su perfil de seguridad es similar al que tenía cuando se utilizaba como antidepresivo.
Los efectos adversos más comunes son (tabla 9): insomnio (40%), sequedad de boca, cefalea, excitación conductual (parecida a la producida por la fluoxetina) y exantema. En algunas series, hasta un 20% de los pacientes interrumpe el tratamiento por efectos adversos. Habitualmente, éstos son débiles y bien tolerados; el insomnio, por ejemplo, es vivido como «dormir menos», aunque el sueño es totalmente reparador.
El mayor riesgo asociado al uso de bupropión es la aparición de convulsiones (menor de 0,1%). Por ello, está contraindicado (tabla 10) en personas con historia actual o previa de crisis convulsivas, en personas con historia actual o previa de anorexia nerviosa o bulimia, en personas con tumores del sistema nervioso central (SNC), así como en personas en desintoxicación de alcohol o benzodiacepinas (no está contraindicado en personas en tratamiento por alcoholismo, sólo en la fase aguda de desintoxicación). Asimismo, se debe administrar con cautela en personas con historia de traumatismo craneal y en personas que están recibiendo fármacos que disminuyan el umbral convulsivo, como algunos antipsicóticos, algunos antidepresivos tricíclicos, antihistamínicos H1, teofilina y quinolonas.
El bupropión inhibe el isoenzima CYP2D6, por lo que disminuye el metabolismo y aumenta la toxicidad de IMAO A (reversibles e irreversibles) y ritonavir, cuya administración simultánea está especialmente contraindicada. Por el mismo motivo, se deben administrar con precaución los antipsicóticos, los antidepresivos tricíclicos, los antidepresivos ISRS, los betabloqueantes, los antiarrítmicos y los opiáceos menores.
El metabolismo del bupropión está muy disminuido en la cirrosis hepática grave; por ello, en esta situación es mucho más tóxico.
Indicaciones y posibilidades futuras
El bupropión está indicado en el tratamiento de la dependencia a la nicotina, cuando no existan contraindicaciones a este fármaco21. En el momento presente, no existe ninguna indicación específica del bupropión frente a la TSN, ni de la TSN respecto al bupropión. Podría utilizarse cuando la TSN esté contraindicada, cuando existan antecedentes psiquiátricos previos, cuando hayan fracasado otras terapias bien pautadas, o cuando el paciente lo prefiera.
La combinación de bupropión con TSN podría aumentar la eficacia en las tasas de cesación del tabaquismo. Se han hecho estudios con parches, pero parece más lógico intentar asociarlos con terapia sustitutiva que ocasione liberación en picos (chicles, comprimidos, nebulizador).
La administración de bupropión durante más de 2 meses podría también aumentar la eficacia de las pautas actualmente empleadas.
La administración prolongada de bupropión quizá podría servir como herramienta para la prevención de recaídas y para disminuir a largo plazo el incremento de peso asociado con la cesación del tabaquismo.
Todas estas posibilidades aún no se han comprobado en suficientes estudios controlados. Al igual que en el caso de la TSN, los resultados de los estudios que actualmente se están llevando a cabo servirán para mejorar las pautas y las indicaciones actualmente empleadas.
Fármacos de segunda línea
Clonidina
Agonista adrenérgico alfa 2 que, al actuar fundamentalmente sobre receptores presinápticos, se comporta como antagonista, suprimiendo la actividad simpática. En la clínica se utiliza como hipotensor. En los neurotransmisores participa de algunos efectos de los antidepresivos tricíclicos. Por su acción bloqueadora noradrenérgica disminuye el síndrome de abstinencia a alcohol y a opiáceos.
En el tratamiento del tabaquismo ha mostrado eficacia1,5 respecto al placebo (OR: 2,1; grado de evidencia A). Ha mostrado particular eficacia en el sexo femenino.
Se utiliza a dosis de 0,15-0,75 mg/día en forma oral, empezando por 0,10 mg/d y aumentando de forma semanal, o transdérmica a dosis de 0,10-0,20/día. El tratamiento se empieza 2-3 días antes de la cesación y se mantiene unos 3 meses; la retirada debe ser progresiva en 2-4 días.
La principal limitación de esta sustancia son sus múltiples efectos adversos: hipotensión, sequedad de boca, sedación, somnolencia, vértigos, diarrea. Está contraindicada en el embarazo y la lactancia.
Nortriptilina
Antridepresivo tricíclico inhibidor de la recaptación de noradrenalina y en menor medida de la dopamina. Se ha mostrado eficaz en el tratamiento del tabaquismo (OR: 3,2; grado de evidencia B).
Se utiliza comenzado con dosis de 25 mg/día, que irán aumentando hasta 75 mg/día. Debe empezar a tomarse 2 o 3 semanas antes de dejar de fumar. Se administra durante 3 meses.
Presenta las reacciones adversas antimuscarínicas propias de los tricíclicos: sequedad de boca, sedación, visión borrosa, retención urinaria, cefaleas, sudoración y cardiotoxicidad. Está contraindicado en el embarazo y la lactancia22.
Conclusiones
En la actualidad existen tratamientos eficaces de la adicción a la nicotina. Las mayores tasas de éxito se consiguen utilizando programas multicomponentes, que combinan tratamientos farmacológicos y psicológico-conductuales.
Al igual que en otras adicciones, los fármacos son meramente herramientas auxiliares para conseguir el cambio de conducta; la facilitan, no la ocasionan.
Dada la evidencia experimental existente, se debería recomendar el uso de tratamientos farmacológicos útiles a todas las personas que desean dejar de fumar.
Tanto la TSN --en sus diversas modalidades-- como el bupropión son fármacos de primera línea en el tratamiento del tabaquismo. En la actualidad, salvo contraindicaciones específicas, no hay diferencias en las indicaciones de ambos productos.
La mayor eficacia de los tratamientos deriva del entrenamiento del equipo terapéutico, de la calidad del diagnóstico de la dependencia, de los recursos psicológicos personales y de la mejor adecuación del tratamiento a las necesidades del paciente.