PLANTEAMIENTO DEL PROBLEMA
No se puede iniciar el sueño o mantenerlo cuando hay dolor. Ya lo decía Cervantes en el capítulo LXVIII de El Quijote cuando Sancho Panza después de una larga conversación con su amo, se echa a dormir "Y luego, tomando en el suelo cuanto quiso, se acurrucó y durmió a sueño suelto, sin que fianzas, ni deudas, ni dolor alguno se lo estorbase". También sabemos que el dolor constituye el síntoma más frecuente que acompaña a la enfermedad y su tratamiento es uno de los retos de la Sanidad en todo el mundo.
En el 2001 Catalá et al realizaron un trabajo epidemiológico para conocer la prevalencia del dolor agudo y crónico en la población española con edades comprendidas entre 18 y 95 años mediante una encuesta telefónica en 5.000 hogares presentando los siguientes resultados: el 29,6% refirió haber tenido un dolor el día anterior y el 43,2% la semana anterior. Las zonas dolorosas mas frecuentes fueron: miembros inferiores (22,7%), cervicalgias y lumbalgias (21,1%) y cabeza (20,5%). La frecuencia del dolor aumenta con la edad, alcanzando el 42,6% en pacientes mayores de 65 años. Aquellos en el que el dolor duraba más de 3 meses (dolor crónico) representaban el 54% de los estudiados que extrapolando a la población española alcanza un valor del 23,4%. Las causas más comunes de dolor crónico fueron los procesos artríticos, procesos reumáticos y migrañas. El 61,7% tomaba medicación de los que el 66,4% eran prescritas por un medico o enfermera y el 29% autoprescripción. Concluye el trabajo afirmando que el dolor y particularmente el crónico tiene una alta prevalencia en la población española y un impacto importante a nivel laboral y social. Estas valores estadísticos posiblemente son parecidos a otros países con similar nivel de desarrollo social, cultural y económico.
Teniendo en cuenta que el dolor es el síntoma mas prevalente en todas las enfermedades, el análisis de su repercusión es complejo. El dolor provoca alteraciones del sueño y éstas aumentan el dolor y agravan el curso de la enfermedad estableciéndose un círculo vicioso. Según Chokroverty (1999) las alteraciones del sueño en las enfermedades son debidas a múltiples mecanismos: 1) por los trastornos metabólicos de la enfermedad y su repercusión sobre la neuronas hipnogénicas del diencéfalo y troncoencéfalo; 2) los efectos adversos de los fármacos usados en el tratamiento de la enfermedad sobre la organización y la arquitectura del sueño; 3) las alteraciones provocadas en el ritmo circadiano; 4) los efectos de la enfermedad y fármacos usados sobre los mecanismos respiratorios centrales y periféricos provocando alteraciones respiratorias durante el sueño; 5) el reflejo gastroesofágico provocado por los fármacos usados en el tratamiento y su repercusión sobre el sueño; 6) los efectos sobre el sueño provocados por la inmovilización o reposo en cama prolongado debido a la enfermedad; 7) las alteraciones sobre el sueño provocadas por las disfunciones del sistema nervioso autónomo bien por la enfermedad o como efecto secundario de la medicación, y 8) las alteraciones sobre el sueño provocadas por la depresión y/o ansiedad acompañantes a la enfermedad. Todos estos factores complican el problema por lo que el que es necesario el estudio individualizado del binomio Sueño-Dolor en cada paciente.
El objeto de esta mesa redonda es revisar brevemente algunos conceptos y tipos de dolor, su fisiopatología y tratamiento mediante el testimonio de compañeros de otras especialidades que lo tratan de forma monográfica centrándonos en su actitud frente a ese binomio Dolor y Sueño en la práctica médica diaria.
La International Association for the Study of Pain (IASP 1986) define el dolor como "una experiencia sensorial y emocional desagradable asociada o no a un daño tisular actual o potencial o que se describe con las manifestaciones propias de dicho daño". Cada individuo aprende el significado de la palabra dolor a través de la experiencia personal; tiene múltiples causas, diversas características anatómicas y fisiopatológicas, y variadas interrelaciones con aspectos psicológicos y culturales. Esto hace que su definición sea difícil y que la terminología usada en relación al dolor sea fuente permanente de confusiones, dificultando la comunicación y comparación de resultados. Esta definición incorpora varios elementos: el dolor es una experiencia individual, una sensación, evoca una emoción y ésta es desagradable. Habitualmente existe un estímulo nocivo que produce daño tisular o eventualmente lo produciría de mantenerse. Por otra parte, muchas personas refieren dolor en ausencia de daño tisular o causa fisiopatológica conocida; sin embargo, esta experiencia debe ser aceptada como dolor, puesto que no hay manera de distinguirla de aquella debida a un daño tisular efectivo. Finalmente otra manera de expresar el concepto de la naturaleza subjetiva del sufrimiento es "dolor es lo que el paciente dice que es".
Para facilitar las comunicaciones e interpretación de los trabajos, la IASP ha desarrollado una Taxonomía del dolor que lo describe con cinco características: 1) región afectada; 2) sistema involucrado; 3) características temporales del dolor; 4) intensidad declarada por el paciente, y 5) etiología. Además existen una serie de conceptos definidos por la IASP para promover un lenguaje común entre los distintos especialistas que trabajan con pacientes con dolor:
Alodinia: dolor secundario a un estímulo que normalmente no desencadena dolor. La definición implica un cambio cualitativo en la sensación para diferenciarlo de una hiperestesia.
Analgesia: ausencia de dolor en respuesta a estímulos que normalmente provocarían dolor. El término es excluyente, por lo que la persistencia de dolor tras la administración de un analgésico no debería denominarse analgesia insuficiente sino alivio parcial.
Causalgia: síndrome caracterizado por dolor quemante sostenido, alodinia o hiperpatia, que aparece tras una lesión traumática de un nervio, que suele acompañarse de síntomas vaso y sudomotores y eventualmente cambios en la piel, faneras y músculos.
Disestesia: sensación anormal, desagradable, espontánea o provocada.
Estimulo nocivo: aquel potencial o efectivo dañino a los tejidos.
Hiperestesia: aumento de la sensibilidad al estímulo.
Hiperalgesia: respuesta aumentada a un estímulo que normalmente provoca dolor. Es un caso especial de hiperestesia.
Hiperpatia: síndrome doloroso con aumento de la reacción al estímulo, especialmente un repetitivo y un aumento del umbral. Generalmente hay una alteración en la localización e identificación del estímulo.
Hipoalgesia: sensación disminuida a estímulos nocivos. Es una forma especial de hipoestesia.
Hipoestesia: sensación disminuida ante un estímulo, excluyendo sentidos especiales, como visión, audición, olfato y gusto.
Nocirreceptor: receptor preferentemente sensible a estímulos nocivos o a un estímulo que sería nocivo si se prolonga suficientemente.
Parestesia: sensación anormal espontánea o provocada, pero no es considerada desagradable para diferenciarla de una disestesia, siendo esta última una forma especial de parestesia.
Podemos hacer una clasificación práctica basada en el origen, evolución y mecanismos. El dolor puede ser agudo o crónico, neoplásico y no neoplásico. Esta división tiene implicaciones en torno a la etiología, mecanismos, fisiopatología, sintomatología y función biológica. También puede hacerse en base a su mecanismo de transmisión: nociceptivo, visceral, neuropático o con alto componente psicosomático. Sin embargo, quizás de mayor importancia son las implicancias de tipo diagnóstico y terapéutico:
Dolor agudo: aquel causado por estímulos nocivos desencadenados por heridas o enfermedades de la piel, estructuras somáticas profundas o vísceras. También puede deberse a una función anormal de músculos o vísceras que no necesariamente produce daño tisular efectivo, aun cuando su prolongación podría hacerlo. Si bien los factores psicológicos tienen una importantísima influencia en la manera en que se experimenta el dolor agudo, con raras excepciones éste no obedece a causas psicopatológicas o ambientales. Esto contrasta con el dolor crónico, en el que estos factores juegan un papel principal. El dolor agudo asociado a una enfermedad previene al individuo de que algo funciona mal. En algunos casos, el dolor limita la actividad, previniendo un daño mayor o ayudando a la curación. Sin embargo, el dolor agudo persistente e intenso puede ser deletéreo en sí mismo, con efectos potencialmente dañinos que se manifiestan con una respuesta neuroendocrina generalizada y a nivel de distintos sistemas.
Dolor crónico: la persistencia del estímulo, de la enfermedad, o de ciertas condiciones fisiopatológicas, puede conducir al establecimiento de un dolor crónico y se define como aquel dolor que persiste por más de un mes después del curso habitual de una enfermedad aguda o del tiempo razonable para que sane una herida, o aquel asociado a un proceso patológico crónico que causa dolor continuo o recurrente. El dolor crónico tiene efectos fisiológicos, psicológicos y conductuales sobre el paciente y su familia, además de un coste social enorme. Podría decirse que mientras el dolor agudo es un síntoma de una enfermedad o traumatismo, el dolor crónico constituye una enfermedad en sí mismo. La mayoría de los pacientes con dolor crónico no manifiestan las respuestas autonómicas y el patrón neuroendocrino característicos del dolor agudo, a menos que existan exacerbaciones. Cuando el dolor es continuo o casi continuo, la respuesta se extingue, apareciendo diversos cambios, muchos de ellos desencadenados por la inactividad que se observa frecuentemente en los pacientes con dolor crónico. Hay pérdida de masa y de coordinación musculares, osteoporosis, fibrosis y rigidez articular. La menor fuerza muscular puede llevar a una alteración respiratoria restrictiva. Hay un aumento de la frecuencia cardíaca basal y una disminución de la reserva cardíaca. En el sistema digestivo se observa una disminución de motilidad y secreción, constipación y desnutrición. Con frecuencia se observa retención urinaria e infección. También suele haber depresión, confusión, alteraciones del sueño y disfunción sexual. La respuesta inmunitaria está alterada por el estrés y la desnutrición. Estas consecuencias físicas y psicológicas, frecuentemente devastadoras, pueden observarse en prácticamente todos los pacientes con dolor crónico. Es obvio entonces que no se puede hablar de dolor crónico benigno, en contraposición al dolor asociado a cáncer, sino que es preferible referirse a dolor crónico no oncológico y dolor crónico oncológico. El dolor puede ser primariamente somático, neuropático y/o psicogénico
Dolor somático o nociceptivo es aquel que aparece cuando un estímulo potencialmente dañino para la integridad física excita los receptores nociceptivos. Estrictamente, debiera incluir el dolor originado en cualquier parte del cuerpo que no sean nervios o sistema nervioso central; sin embargo, frecuentemente se habla de dolor somático propiamente tal cuando los receptores están en la piel, músculos o articulaciones, y de dolor visceral cuando los receptores activados por el estímulo están en una víscera. El dolor somático es habitualmente bien localizado y el paciente no tiene grandes dificultades en describirlo. El dolor visceral, en cambio, es frecuentemente menos localizado y puede ser referido aun área cutánea que tiene la misma inervación. Por ejemplo, el estímulo de receptores en el miocardio activa terminaciones aferentes viscerales que terminan en los cuatro primeros segmentos medulares torácicos; esta información converge sobre la misma neurona que recibe los estímulos cutáneos, por lo que el dolor es referido muchas veces al hombro y brazo izquierdos. La activación crónica de estos elementos puede evocar dolor referido, efectos simpáticos locales, contracciones musculares segmentarias y cambios posturales.
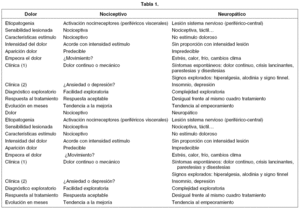
Dolor neuropático es el que resulta de lesiones o alteraciones crónicas en vías nerviosas periféricas o centrales. Puede desarrollarse y persistir en ausencia de un estímulo nocivo evidente. El paciente frecuentemente usa términos poco usuales para describirlo, por ser una experiencia nueva. Los síntomas pueden ser focales o más generalizados. Característicamente, el síntoma se presenta como una sensación basal dolorosa o quemante (disestesia), con hiperalgesia (respuesta exagerada) o percepción de un estímulo cualquiera como doloroso (alodinia). Estos términos se agrupan en el de hiperpatía y son característicos de una hipersensibilidad alterada. Las diferencias entre el dolor somático y el neuropático las describen Ruiz Ortiz y Gálvez Mateas en la Guía de Práctica Clínica del Manejo Intrahospitalario del Dolor (2001) (tabla 1).
Dolor psicogénico ocurre cuando el paciente describe problemas psicológicos como ansiedad o depresión en términos de daño tisular, verbalmente o a través de su comportamiento. Si bien el daño puede o pudo existir, el problema central es la amplificación y distorsión de esos impulsos periféricos por el estado psicológico.
Dada las repercusiones del dolor durante el sueño en el curso de la enfermedad existen cuestionarios que tratan de recoger y medir dichas variaciones. El Chronic Pain Sleep Inventory (CPSI) investiga las interacciones de sueño y dolor con los siguientes ítems: en la pasada semana, cuántas veces ha sufrido 1) dificultades para iniciar el sueño por dolor; 2) necesidad de tomar medicación para dormir; 3) despertares por el dolor durante la noche, y 4) despertarse por la mañana por el dolor. Dichas respuestas se miden con el VAS (escala analógica visual de 100 mm) con extremos entre nunca y siempre. Finalmente al paciente se le pregunta sobre la calidad de sueño de la semana pasada con un rango entre: muy pobre y excelente. Los pacientes con dolor crónico tienen mayor riesgo de padecer insomnio (Morin et al, 1998), y pacientes con dolor agudo suelen presentar un sueño de baja calidad (Sutton et al, 2001). Todos sabemos que el binomio sueño-dolor es bidireccional: una noche con sueño de poca calidad aumenta la intensidad del dolor del día siguiente y viceversa, un día con dolor intenso a menudo va seguido de una noche de sueño de baja calidad (Affleck et al, 1996) (Raymond et al, 2001). Sabemos que el tiempo total en cama es igual para los pacientes sanos que para aquellos con dolor crónico, sin embargo en estos últimos el sueño está más fragmentado. Esta fragmentación se demuestra en el polisomnograma por la aparición de microdespertares o aligeramientos de la fase de sueño o movimientos corporales. En muchas ocasiones estos cambios aparecen en agrupamientos, repitiéndose cada 20 a 40 segundos y acompañándose de un ritmo alfa (intrusión del ritmo alfa) con aumento de la frecuencia cardíaca y el tono muscular. Estos cambios se conocen como el patrón cíclico alternante (CAP) y es muy sugerente de un sueño de poca calidad. En un trabajo de Martínez-Lavin et al, 1998, demostraron que la frecuencia cardiaca no cambia en los pacientes con fibromialgia en las fases profundas de sueño y REM permaneciendo en cifras parecidas a las de la vigilia. Si registramos un sueño con un exceso de patrón cíclico alternante y sin cambios en la frecuencia cardíaca con respecto a la vigilia es muy probable que este sea poco reparador, lo que puede ser responsable de cansancio, pérdida de concentración, trastornos de memoria y mayor riego de accidentes de tráfico y laborales al día siguiente (Mahowald y Mahowald, 2000). Estas alteraciones alrededor del dolor, en la que el sueño es uno de sus protagonistas deben tenerse muy en cuenta a la hora de establecer un tratamiento tratando de mantener un sueño de la mejor calidad posible. Finalmente siguiendo la propuesta de Brousseau et al, 2003, para paciente con dolor orofacial el tratamiento debería hacerse siguiendo cuatro pasos dirigidos a disminuir los microdespertares o los índices de CAPs y por tanto las activaciones autonómicas que darán una mayor continuidad y semejanza al sueño fisiológico. El primer paso corresponde a la valoración de un posible trastorno de sueño como una alteración respiratoria, síndrome de piernas inquietas, insomnio, etc... Si esto ocurre, se deberá enviar a un centro de sueño para su tratamiento. El segundo y tercer paso será la higiene de sueño y las estrategias cognitivo-conductuales introduciendo métodos de relajación, meditación e hipnosis así como el control de estímulos. Si una vez recorrido esos tres períodos el trastorno de sueño continúa pasaremos a la administración de fármacos siguiendo pautas conocidas.
Finalmente, podemos concluir que existiendo numerosos tipos de dolor con unas características definidas y que también tienen un comportamiento distinto durante la vigilia y sueño por lo que solo a través de una historia de sueño/vigilia detenida y estudios de sueño podremos llegar a una aproximación diagnostica y a un control terapéutico.
BIBLIOGRAFÍA
Affleck G, Urrows S, Tennen H, Higgins P, Abeles M, Sequential daily relations of sleep, pain intensity, and attention to pain among women with fibromyalgia. Pain. 1996;68:363-8.
Brousseau M, Manzini C, Norman T y Lavigne G. Understanding and managing the interaction between sleep and pain: An update for the dentist. Journal of the Canadian Dental Association. 2003;69:437-42.
Catalá E, Reig E, Artés M, Aliaga L, Lopez JS y Segú JL. Prevalence of pain in the Spanish population telephone survey in 5000 homes. European Journal of Pain. 2001;5:1-8.
Chokroverty S. Sleep Disturbances in Other Medical Disorders. En: Sudhansu Chokroverty Sleep Disorders Medicine. 2nd edition Butterworth Heinemann; Boston: 1999.
International Association for the Study of Pain, Subcommittee on Taxonomy. Classification of Chronic Pain. Pain 1986;3:S3-S12 y S216-S221.
Martínez-Lavin M, Hermosillo AG, Rosas M, Soto ME. Circadian studies of autonomic nervous balance in patients with fibromyalgia: a heart rate variability analysis. Arthritis Rheum. 1998; 41:1966-71.
Mahowald ML, Mahowald MW. Nighttime sleep and daytime functioning (sleepiness and fatigue) in well-defined chronic rheumatic diseases. Sleep Medicine. 2000;1:179-93.
Morin CM, Gibson D, Wade J. Self-reported sleep and mood disturbance in chronic pain patients. Clin J Pain. 1998;14:311-4.
Raymond I, Nielsen TA, Lavigne GJ; Manzini C, Choiniere M. Quality of sleep and its daily relationship to pain intensity in hospitalized adult burn patients. Pain. 2001;92:381-8.
Ruiz Ortiz S, Gálvez Mateos R. Abordaje del dolor neuropático. Neuralgia postherpética. En: Gálvez Mateos R, Calleja Hernández MA, editores Guía de Practica Clínica: Manejo intrahospitalario del dolor. Madrid. Ed. Grunenthal 2001:69-74.
Sutton DA, Moldofsky H, Badley EM. Insomnia and health problems in Canadians. Sleep. 2001;24:665-70.