El objetivo de este artículo es presentar la evaluación de un proyecto de gestión de casos con pacientes crónicos en Valencia para la integración de la atención social y sanitaria. Este proyecto está vinculado con el «Modelo sociosanitario sostenible».
EmplazamientoDepartamento de Salud 6, Comunidad Valenciana.
ParticipantesPacientes con patologías crónicas de 65 o más años.
IntervencionesEstudio comparativo con un grupo control y otro de intervención, no aleatorizado ni ciego. La intervención consistió en la creación de un equipo interdisciplinar de gestión de casos, el uso de una cartera común de recursos y su aplicación a una muestra piloto. Duración de la intervención: 6-9 meses.
Mediciones principalesEnfermedades (CIE-9), capacidad funcional, uso de recursos sanitarios y sociales, satisfacción y coste unitario prestación de servicios.
ResultadosUn incremento en el uso combinado de recursos sanitarios y sociales en el grupo de intervención, que incluye centros de día (el 21,8% frente al 9,8% en el de control) en coordinación con los centros de atención primaria (en el 55,4% único recurso sanitario propuesto); una disminución de las consultas médicas en el grupo de intervención (el 43,6% frente al 74,5% en el de control); una mayor satisfacción en los pacientes (el 55,5% frente al 29,4%), y un 4,4% extra de pacientes atendidos, como mínimo, en recursos hospitalarios sin incrementar los costes.
ConclusionesLa gestión de casos, con una cartera común de recursos sanitarios y sociales, mejora la coordinación de recursos, aumenta la satisfacción de los pacientes e incrementa la capacidad de atención de los recursos hospitalarios.
The aim of this paper is to present the assessment of a case management project, implemented with chronic patients in Valencia, for the integration of health and social care. This project is linked with the ‘Sustainable Socio-Health Model’.
LocationHealth department 06 in Valencia.
ParticipantsThe target groups were chronic patients of 65 years and over.
InterventionsA non-randomized non-blinded comparative study with an intervention and control group. The intervention consisted in the creation of an interdisciplinary case management team, the use of a common portfolio of resources, and its application to a pilot sample with an intervention period of 6-9 months.
Main measurementsDiseases (ICD-9), functional capacity, use of health and social resources, satisfaction, unit cost services.
ResultsThere was an increase in the combined use of health and social resources in the intervention group, which included social day centers (21.8% in the intervention group compared to 9.8% in the control group), in coordination with primary care (suggested as the only health resource in 55.4% of cases). There was a decrease in the number of medical visits in the intervention group (43.6% versus 74.5% in the control group). Increased patient satisfaction (55.5% in the intervention group compared to 29.4% in the control group) was observed. At least an extra 4.4% of patients were treated using hospital resources without increasing costs.
ConclusionsCase management using a common unique portfolio of health and social resources can improve the coordination of resources, increases patient satisfaction and increases the capacity of using of hospital resources.
La atención integrada de pacientes mayores crónicos combina elementos del sistema sanitario y de servicios sociales, y requiere una cooperación intersistemas para poder ofrecer servicios individualizados que cubran las necesidades y las preferencias de las personas mayores, con un control de los costes1-3. No obstante, encontramos obstáculos en la integración de los servicios en muchos Estados de la Unión Europea4,5. Estos obstáculos afectan a las estructuras que ofrecen los servicios, que carecen de perfiles profesionales que asuman la responsabilidad sobre la atención al paciente y la coordinación de las actuaciones de diferentes servicios. Pero también a los procesos, con deficiencias en la transmisión de la información, falta de cooperación y de responsabilidades compartidas entre servicios hospitalarios y servicios de atención primaria, y entre la atención sanitaria y social6.
Ante la situación descrita, los equipos de gestión de casos multidisciplinares pueden contribuir a mejorar la integración de los servicios y la gestión de procesos, en particular la atención tras un alta hospitalaria7,8. La implementación de la metodología de la gestión de casos puede influir positivamente en la reducción del número de hospitalizaciones y readmisiones, contribuir a retrasar el ingreso en residencias, mejorar el grado de satisfacción del paciente con el sistema y reducir la carga de los cuidadores no profesionales9,10. En esta línea, este artículo recoge la evaluación de un proyecto de gestión de casos de pacientes crónicos mayores para la integración de la atención social y sanitaria, desarrollado en la Comunidad Valenciana.
Material y métodosDiseño y ubicaciónEn este artículo se presenta un estudio retrospectivo, no aleatorizado ni ciego, con una comparación entre un grupo de intervención y otro de control. La intervención está vinculada con el «Modelo sociosanitario sostenible» (SSHM), que propone el uso conjunto de una cartera única de servicios sanitarios y sociales, gestionada por equipos multidisciplinares con criterios de proximidad, mejora de la eficiencia y de la calidad de los servicios, para atender a pacientes mayores con patologías crónicas11–15. El proyecto se desarrolló en 2004 en el centro de atención primaria de Burjassot, en el departamento de salud 6 de la Comunidad Valenciana16.
ParticipantesLa muestra estaba compuesta por 152 pacientes con patologías crónicas que cumplían las siguientes condiciones: tenían 65 años o más, comorbilidad, no presentaban diagnósticos psiquiátricos o demencia, estaban en sus domicilios y eran pacientes del centro de atención primaria de Burjassot (Valencia). Las patologías crónicas más frecuentes eran las cardiovasculares, osteoarticulares, respiratorias y neuromusculares.
Los pacientes fueron derivados al equipo multidisciplinar de gestión de casos (EGC) por los médicos, las enfermeras y la trabajadora social del centro de atención primaria. El EGC utilizó como criterios de inclusión, además de las condiciones señaladas en el párrafo anterior, las siguientes variables relativas a la capacidad funcional: movilidad reducida, necesidad de apoyo para realizar las actividades básicas de la vida diaria (transferencias, deambulación, ducha, vestirse) y/o necesidad de apoyo para realizar tareas domésticas. Y las siguientes variables sociales: apoyo socio-familiar escaso (o inexistente) o sobrecarga del cuidador no profesional, y barreras arquitectónicas y/o técnicas en la vivienda (requiere adaptación del baño y uso de ayudas técnicas). El EGC asignó a los pacientes en el grupo de control (n=51) y de intervención (n=101), y actuó con estos últimos. A cada paciente se le pidió que diese su consentimiento por escrito antes de ser incluido en el estudio.
IntervenciónEl EGC estaba integrado por 3 profesionales: una médico, una enfermera y una trabajadora social, todas del mismo centro de atención primaria. El EGC se convirtió, a diferencia del modelo tradicional, en el referente en todo el proceso tanto para el paciente y sus familiares, como para otros profesionales, sin reemplazar a estos últimos en la prestación de cuidados. El EGC realizó una valoración geriátrica integral del paciente en su domicilio. A partir de esta evaluación, el EGC diseñó el plan de cuidados, que acordó con el paciente y sus familiares, e informó del mismo al profesional que previamente había tratado con el paciente. A continuación, comenzó la intervención que, a diferencia de la actuación tradicional, implicaba la definición de un paquete de servicios para cada paciente (itinerario asistencial) que establecía detalladamente las prestaciones y los cuidados que debía recibir y el tiempo que requería. El EGC monitorizó el proceso y realizó los reajustes necesarios en cada caso. El tiempo de seguimiento de los casos fue de un mínimo de 6 meses y un máximo de 9 meses.
En el proceso de intervención se definieron y aplicaron los siguientes criterios para la integración de los cuidados:
- –
Posicionar al paciente en el centro de la intervención, tratándolo de forma integral.
- –
Definir procedimientos para mejorar los flujos de información entre servicios y profesionales dentro del sistema sanitario y con el sistema social, que afectaban a la agilización de trámites y a la gestión de prestaciones.
- –
Crear una cartera común de recursos sanitarios y sociales. En el proyecto se incluyeron los siguientes recursos: centro de atención primaria de Burjassot y hospital de atención a pacientes crónicos (Hospital Dr. Moliner), plazas de media estancia en residencia (Residencia Velluters en Valencia), plazas de centro de día (centro de día de la empresa Geriser), servicios sociales de atención domiciliaria (gestionados por el ayuntamiento) y transporte adaptado (ambulancias no medicalizadas).
- –
La puesta en marcha del EGC de referencia en atención primaria requiere una liberación de agendas, espacios comunes de reunión y disponer de la capacidad de decisión real —y en un tiempo breve— sobre el uso de una cartera común de recursos sanitarios y sociales.
Los datos iniciales de los pacientes procedían de su historia clínica y social; los datos posteriormente recogidos por el EGC se incluyeron en dichas historias. A estos datos solo tenía acceso el personal sanitario autorizado. Para recoger información sobre diagnósticos, se utilizó la historia clínica; para obtener información sobre la capacidad funcional, se utilizaron los test de Barthel17 y Lawton y Brody18; la sobrecarga del cuidador se definió con el test de Zarit19; la satisfacción de los pacientes se midió con un cuestionario de satisfacción de 4 ítems (con escala Likert de 5 niveles), y el uso de recursos sanitarios y sociales pre y postintervención se registró en la historia clínica. Los datos procesados por el equipo de investigación fueron anonimizados, protegiendo así los datos personales de los pacientes.
El análisis de costes/ahorro se centra en el uso de los hospitales para pacientes crónicos. Las bases de datos y los registros oficiales de estos hospitales proporcionan información sobre sexo, edad, diagnósticos, tratamientos y estancias de los pacientes, así como datos agregados (coste anual y total de estancias), que permite establecer el coste medio por estancia. Ha sido necesario definir el número de pacientes con características similares a los del estudio de Burjassot, utilizando para ello los datos de un estudio anterior11,12. La propuesta implica una reducción de la estancia media de los pacientes.
En el estudio se realizaron análisis estadísticos descriptivos y bivariados utilizando el SPSS versión 19. Se calculó la distribución de pacientes en las variables consideradas y se utilizaron la t de Student, la chi al cuadrado (χ2) y la prueba exacta de Fisher.
Esquema del estudio
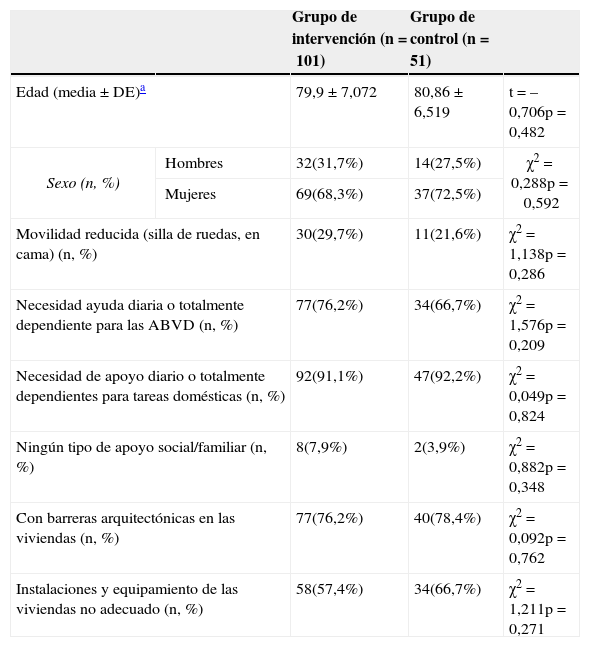
La muestra estaba compuesta por 46 hombres, con una edad media ± desviación estándar de 78,8 ± 6,67 años, y 106 mujeres cuya edad media era de 81,0 ± 6,87 años. Los grupos de intervención y de control eran comparables (tabla 1); se comprobó que no existían diferencias significativa entre ellos respecto a la edad y que no había una asociación significativa en relación con la variable sexo. Tampoco existía una asociación significativa entre la pertenencia al grupo de intervención o al de control y los criterios de inclusión considerados, es decir, movilidad, capacidad funcional, barreras arquitectónicas en las viviendas e instalaciones y equipamientos no adecuados para atender las necesidades de los pacientes. En 125 casos (82,2%) el paciente contaba con cuidador no profesional, aunque en 53 de estos casos se detectó sobrecarga en el cuidador (42,2%), los diagnósticos más frecuentes eran hipertensión, osteartrosis y diabetes, con una distribución del 53,5, el 49,5 y el 36,6%, respectivamente. Durante el periodo considerado para el seguimiento, no se produjeron defunciones ni abandonos en la muestra.
Características de los pacientes de la muestra
| Grupo de intervención (n=101) | Grupo de control (n=51) | |||
|---|---|---|---|---|
| Edad (media ± DE)a | 79,9 ± 7,072 | 80,86 ± 6,519 | t=–0,706p=0,482 | |
| Sexo (n, %) | Hombres | 32(31,7%) | 14(27,5%) | χ2=0,288p=0,592 |
| Mujeres | 69(68,3%) | 37(72,5%) | ||
| Movilidad reducida (silla de ruedas, en cama) (n, %) | 30(29,7%) | 11(21,6%) | χ2=1,138p=0,286 | |
| Necesidad ayuda diaria o totalmente dependiente para las ABVD (n, %) | 77(76,2%) | 34(66,7%) | χ2=1,576p=0,209 | |
| Necesidad de apoyo diario o totalmente dependientes para tareas domésticas (n, %) | 92(91,1%) | 47(92,2%) | χ2=0,049p=0,824 | |
| Ningún tipo de apoyo social/familiar (n, %) | 8(7,9%) | 2(3,9%) | χ2=0,882p=0,348 | |
| Con barreras arquitectónicas en las viviendas (n, %) | 77(76,2%) | 40(78,4%) | χ2=0,092p=0,762 | |
| Instalaciones y equipamiento de las viviendas no adecuado (n, %) | 58(57,4%) | 34(66,7%) | χ2=1,211p=0,271 | |
Fuente: adaptado de Ródenas et al.16.
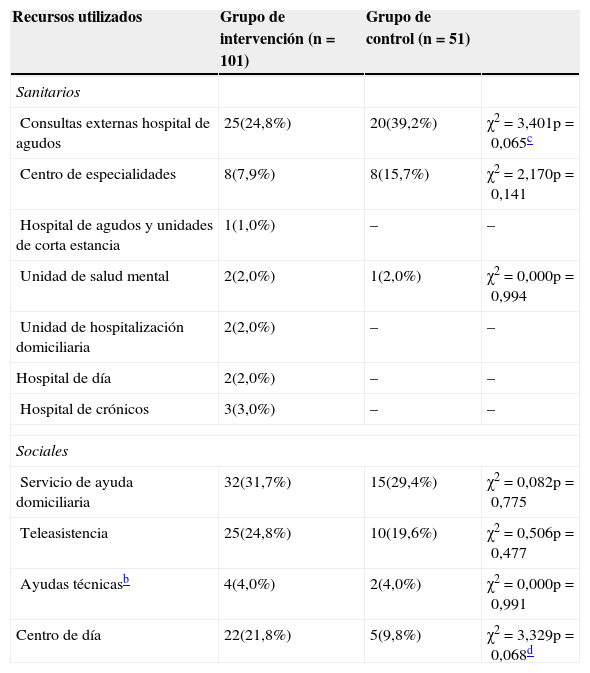
En el momento de su derivación al EGC, los pacientes estaban utilizando, además del centro de atención primaria (100%), servicios hospitalarios de consultas externas (el 29,7 y el 33,3% en el grupo de intervención y de control, respectivamente), centro de especialidades (el 13,9 y el 15,7%, respectivamente), servicios de ayuda a domicilio (el 28,7 y el 25,5%, respectivamente) y teleasistencia (el 13,9 y el 11,8%, respectivamente), principalmente. No había una asociación estadísticamente significativa entre ambos grupos y el uso de ninguno de estos recursos.
Los pacientes del grupo de control continuaron utilizando los mismos recursos y, en el caso de los pacientes del grupo de intervención, el EGC propuso itinerarios asistenciales alternativos. En el 55,4% de los casos únicamente se requería una intervención sanitaria desde el centro de atención primaria, que se completaba con recursos sociales. Tras la intervención (tabla 2) se aprecia una asociación entre el uso de diferentes recursos (sanitarios y sociales) y el tipo de grupo, que muestran una tendencia significativa. Así, el grupo de intervención utilizó en mayor medida recursos sociales como los centros de día y menos recursos sanitarios, como las consultas externas en hospitales de agudos.
Recursos utilizados por los pacientes tras la intervencióna
| Recursos utilizados | Grupo de intervención (n=101) | Grupo de control (n=51) | |
|---|---|---|---|
| Sanitarios | |||
| Consultas externas hospital de agudos | 25(24,8%) | 20(39,2%) | χ2=3,401p=0,065c |
| Centro de especialidades | 8(7,9%) | 8(15,7%) | χ2=2,170p=0,141 |
| Hospital de agudos y unidades de corta estancia | 1(1,0%) | – | – |
| Unidad de salud mental | 2(2,0%) | 1(2,0%) | χ2=0,000p=0,994 |
| Unidad de hospitalización domiciliaria | 2(2,0%) | – | – |
| Hospital de día | 2(2,0%) | – | – |
| Hospital de crónicos | 3(3,0%) | – | – |
| Sociales | |||
| Servicio de ayuda domiciliaria | 32(31,7%) | 15(29,4%) | χ2=0,082p=0,775 |
| Teleasistencia | 25(24,8%) | 10(19,6%) | χ2=0,506p=0,477 |
| Ayudas técnicasb | 4(4,0%) | 2(4,0%) | χ2=0,000p=0,991 |
| Centro de día | 22(21,8%) | 5(9,8%) | χ2=3,329p=0,068d |
Fuente: adaptado de Ródenas et al.16.
Al comparar cuántos pacientes de ambos grupos estaban utilizado exclusivamente recursos sanitarios, se detectó una asociación estadísticamente significativa respecto a esta variable. En el grupo de intervención esta situación afectaba al 33,3% de los pacientes, mientras que en el grupo de control se producía en el 68,6% (χ2=11,061; p=0,001). También se comprobó si la actuación del EGC había influido en el número de pacientes que realizaban consultas a médicos (en cualquier nivel de atención); esta situación se producía en 43,6% de los casos del grupo de intervención frente al 74,5% del grupo de control (χ2=8,891; p=0,003). Al finalizar la intervención, los pacientes del grupo de intervención mostraron un nivel de satisfacción mayor. El 55,4% estaba muy satisfecho con la atención sanitaria recibida frente al 29,4% en el grupo de control (χ2=17,215; p=0,004).
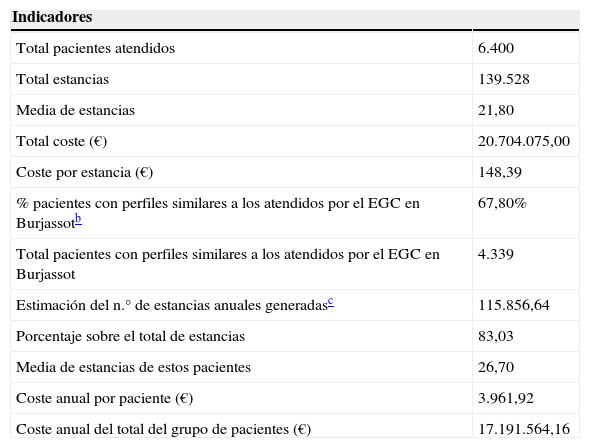
Por último, se estimó el ahorro potencial al reducir las estancias medias de algunos pacientes en los hospitales de crónicos de la Comunidad Valenciana (tabla 3). Los costes asociados al uso de recursos incluidos en la cartera de servicios del EGC, con precios oficiales para el año 2004, son menores que el coste medio de la estancia en estos hospitales. Así, el coste de la asistencia en residencia podría oscilar entre 29,90 € y 43,74 € día (según el nivel de dependencia y el requerimiento de cuidados), el centro de día 25,00 € por día y el servicio de ayuda a domicilio estaría entre 8,00 € y 12,00 € hora. Los escenarios alternativos requieren de decisiones sobre el momento en el que los pacientes pueden ser derivados, reduciendo el tiempo promedio de permanencia en el hospital sin riesgos para su estado de salud, vinculado a estancias excesivas o innecesarias.
Datos relativos a estancias y costes en hospitales para pacientes crónicos de la Comunidad Valencianaa (año 2004)
| Indicadores | |
|---|---|
| Total pacientes atendidos | 6.400 |
| Total estancias | 139.528 |
| Media de estancias | 21,80 |
| Total coste (€) | 20.704.075,00 |
| Coste por estancia (€) | 148,39 |
| % pacientes con perfiles similares a los atendidos por el EGC en Burjassotb | 67,80% |
| Total pacientes con perfiles similares a los atendidos por el EGC en Burjassot | 4.339 |
| Estimación del n.° de estancias anuales generadasc | 115.856,64 |
| Porcentaje sobre el total de estancias | 83,03 |
| Media de estancias de estos pacientes | 26,70 |
| Coste anual por paciente (€) | 3.961,92 |
| Coste anual del total del grupo de pacientes (€) | 17.191.564,16 |
Fuente: datos elaborados a partir de los informes de los hospitales para pacientes crónicos de la Comunidad Valenciana, Conselleria de Sanidad, correspondientes a los Hospitales Dr. Moliner (Valencia), San Vicente del Raspeig (Alicante) y la Magdalena (Castellón).
En 2004 había 3 hospitales de estas características en la Comunidad Valenciana: Dr. Moliner, San Vicente del Raspeig y La Magdalena.
Este porcentaje se ha calculado a partir de datos recogidos en Garcés, Ródenas y Sanjosé, 2004 y 200611,12. En este estudio poblacional realizado en la Comunidad Valenciana se definen los perfiles de los pacientes que utilizaban diferentes recursos que ofrecían cuidados de larga duración, entre ellos, los hospitales para pacientes crónicos.
La estimación del número de estancias de este grupo se ha realizado partiendo de la siguiente hipótesis metodológica: «Estadísticamente, las personas que generan menor número de estancias son independientes o presentan dependencias leves, mientras que las personas con dependencias altas producirán en promedio mayor número de estancias. Este es el grupo que nos interesa». La relación entre dependencia y número de estancias no tiene que ser necesariamente proporcional. Partiendo de la hipótesis anterior, el procedimiento utilizado para estimar el total de estancias de las personas con perfiles similares a los del proyecto de Burjassot fue el siguiente:
– Colocar a los pacientes en orden decreciente según el número de estancias/año.
– Sumar el total de estancias correspondiente a los pacientes hasta alcanzar el número estimado de pacientes incluidos en el grupo.
En la tabla 4 se muestran 2 posibles escenarios; en el primero, se considera una reducción del 10% en el tiempo promedio de estancia hospitalaria. El segundo escenario fija el número promedio de estancias y, aunque se ha escogido de forma arbitraria con fines didácticos, esta media supera ampliamente las medias de pacientes con perfiles de baja dependencia. De esta forma, el nuevo escenario de derivación no les afecta y, desde luego, no afecta a los enfermos no estabilizados cuya derivación nunca se considera. Por lo tanto, la propuesta solamente afectaría, estadísticamente hablando, a los pacientes con perfiles parecidos a los que ha gestionado el EGC, cuyo estado de salud no es agudo y está estabilizado.
Coste y ahorro de los escenarios alternativos en hospitales para pacientes crónicos (año 2004)
| Escenarios | |
|---|---|
| Actual | |
| Estancia promedio | 26,70 |
| Coste total (€) | 17.191.564,16 |
| Escenario 1 | |
| Estancia promedio reducida en un 10% | 24,03 |
| Ahorro (€) | 760.534,81 |
| Coste total (€) | 16.431.029,35 |
| N.° de pacientes extra atendidos al año | 192 |
| % extra sobre el total de pacientes atendidos | 4,42 |
| Escenario 2 | |
| Estancia promedio fijada | 15,00 |
| Ahorro (€) | 3.332.680,65 |
| Coste total (€) | 13.858.883,51 |
| N.° de pacientes extra atendidos al año | 841 |
| % extra sobre el total de pacientes atendidos | 19,39 |
Fuente: datos elaborados a partir de los informes de los hospitales para pacientes crónicos de la Comunidad Valenciana, Conselleria de Sanidad, correspondientes a los Hospitales Dr. Moliner (Valencia), San Vicente del Raspeig (Alicante) y la Magdalena (Castellón).
Los resultados del estudio muestran diferencias en el uso de recursos sanitarios y sociales entre el grupo de intervención y el grupo de control, motivadas por la actuación del EGC. Este hecho tuvo consecuencias en la satisfacción de los pacientes. Las estimaciones sobre el ahorro que supondría la colaboración de los EGC en la gestión de altas de pacientes ingresados en hospitales de crónicos indican que se podrían atender en estos hospitales, sin ningún coste adicional, entre un 4,4 y un 19,4% de pacientes extra. Con el modelo propuesto, se habría alcanzado un ahorro máximo superior a los 3 millones de euros anuales, solo considerando este tipo de hospitales, lo que hubiese supuesto la atención de unos 800 pacientes más al año sin ningún coste adicional.
Una de las limitaciones del estudio es que se implementó solo en un departamento de salud y durante un breve periodo. El proyecto no fue implementado simultáneamente en varios departamentos de salud y se desconoce cómo se producirían las interacciones a largo plazo entre todos los elementos implicados. Con la intención de dar respuesta a esta limitación, los autores han diseñado un simulador denominado Long-Term Care Multi-Agent System (LTCMAS)15, que permite aplicar el modelo considerando dimensiones poblacionales y temporales mucho mayores. Uno de los sesgos del proyecto está vinculado con el personal involucrado en la intervención, ya que presentaba diferentes culturas y estilos profesionales (atención sanitaria y social, atención hospitalaria y domiciliaria), así que hubo que realizar esfuerzos encaminados a que los equipos trabajasen de forma interdisciplinar, no consiguiéndose en todos los casos.
El proyecto presentado es acorde con el modelo de gestión de casos denominado «Integrated care»20, cuyo objetivo es asegurar la continuidad asistencial21 de pacientes con deterioro funcional y alto riesgo de institucionalización a través de una red compleja de servicios, eliminando la duplicidad en las intervenciones y utilizando equipos multidisciplinares. Otros estudios similares22–24 muestran la utilidad de incluir grupos de comparación para mostrar el uso diferente de recursos, tal y como se planteó en el proyecto valenciano. Estos estudios señalan 2 elementos comunes en un sistema integrado y eficaz de atención: la utilización de la gestión de casos y la evaluación geriátrica integral por equipos multidisciplinares, tal y como se ha desarrollado empíricamente en el proyecto de Burjassot.
El diseño y los resultados del proyecto muestran numerosas coincidencias con modelos como el PALKO finlandés25, que propone programas de intervención basados en el paciente que, a través de equipos multidisciplinares respaldados por servicios sanitarios y sociales, mejoren la atención de los pacientes mayores crónicos. Esta mejora implica un ahorro en costes vinculado con la reducción de las estancias hospitalarias o las visitas a otros centros sanitarios.
La evaluación del proyecto de gestión de casos realizado en la Comunidad Valenciana permite plantear 2 cuestiones que afectan a la práctica profesional. La primera de ellas es que es posible mejorar la conexión de los sistemas sanitario y social, y la continuidad asistencial, si se realizan cambios estructurales (creación de EGC en primaria) y en los procesos (valoración geriátrica integral y sistemas compartidos de información). La segunda es que se puede controlar el gasto sin que empeore la calidad de la atención. La activación de procesos de integración de cuidados, en los que los recursos hospitalarios para pacientes crónicos están conectados con EGC en primaria, puede contribuir a reducir la estancia media hospitalaria al disponer de alternativas asistenciales reales.
- –
Las actuales estrategias de asistencia a pacientes crónicos mayores han trasladado el énfasis de la atención del paciente institucionalizado a la atención primaria.
- –
Existe una desconexión entre el sistema sanitario y social.
- –
La gestión de casos puede mejorar la coordinación de los recursos sanitarios y sociales para la atención de pacientes crónicos mayores, así como la continuidad asistencial.
- –
La gestión de casos puede contribuir al control de costes, influyendo en la estancia media hospitalaria, al disponer de alternativas asistenciales reales.
El estudio presentado en este trabajo recibió financiación de la Conselleria de Sanidad y de la Conselleria de Bienestar Social de la Generalitat Valenciana (2002-2004).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
AgradecimientosAgradecemos a los investigadores del Instituto de Investigación Polibienestar de la Universidad de Valencia sus aportaciones y la revisión del texto.