Identificar las dificultades y factores favorables experimentados por los profesionales, relacionados con el final de la vida en las residencias de ancianos.
DiseñoEstudio cualitativo descriptivo, desde una perspectiva fenomenológica mediante análisis del contenido.
EmplazamientoResidencias de ancianos del Distrito de Atención Primaria Granada (España).
ParticipantesQuince profesionales asistenciales con un mínimo de 6 meses de experiencia en residencias y sin formación específica en cuidados paliativos.
MétodosSe realizaron 3 grupos focales con profesionales de diferentes disciplinas y residencias. Las conversaciones fueron grabadas y transcritas literalmente. Se realizó una codificación abierta y axial para identificar las categorías más relevantes.
ResultadosLos profesionales identifican dificultades en la comunicación con las familias, relacionadas con sentimientos de culpa de los familiares, dificultad para comprender el deterioro, y un abordaje tardío del tema de la muerte. En cuanto a la toma de decisiones, los profesionales reconocen que no fomentan la participación de los pacientes. Las voluntades anticipadas son valoradas como una herramienta necesaria, pero no contemplan su implementación de manera sistemática. Otras dificultades que los profesionales destacan son la falta de coordinación con otros profesionales, relacionada con la falta de comprensión de las necesidades de los pacientes, así como la falta de formación y de recursos materiales y humanos. Como factor favorable, destacan las relaciones con los equipos de atención primaria.
ConclusiónEs necesario mejorar la comunicación entre los profesionales, las familias, los pacientes y otros trabajadores de la salud.
To identify the facilitators and barriers experienced by professional related to end of life care in nursing homes.
DesignDescriptive qualitative research with phenomenological orientation, through content analysis.
PlacementNursing Homes at Primary Care District in Granada (Spain).
ParticipantsFifteen clinical professionals with, at least 6 months of experience in nursing homes, without specific background in palliative care.
MethodsThree focus groups were undertaken with professionals of different disciplines and nursing homes. Interviews were recorded and transcribed literally. An open and axial coding was performed to identify relevant categories.
ResultsProfessionals identified difficulties in the communication with families related to relatives’ feelings of guilt, difficulty in understanding the deterioration of their relative, and addressing too late the issue of death. Regarding decision making, professionals recognized that they do not encourage participation of patients. Advance directives are valued as a necessary tool, but they do not contemplate implementing them systematically. Other difficulties that professionals highlighted are lack of coordination with other professionals, related to misunderstanding of patients’ needs, as well as lack of training, and lack of material and human resources. Facilitators include relationships with primary care teams.
ConclusionIt is necessary to improve communication among nursing homes professionals, families, patients and other health workers.
Las residencias de ancianos o centros gerontológicos pueden suponer una oportunidad de desarrollo de los cuidados paliativos, una alternativa al cuidado domiciliario y a la hospitalización en aquellos pacientes que así lo requieran. La OMS invita a invertir en métodos de auditoría y mejora de calidad de la atención en las residencias para ancianos y enfermos crónicos1.
La Asociación Europea de Cuidados Paliativos (EAPC) apuesta por la promoción de cuidados paliativos en los centros para personas mayores, como una manera de afrontar el desafío de la prestación de este tipo de cuidados en Europa2. En Inglaterra, herramientas como el Gold Standard Framework for Care Homes (GSFCH) han sido evaluadas con buenos resultados en residencias de ancianos3-6. En otros países de Europa1 y en Estados Unidos5 se están implementando programas con un enfoque paliativo, integrados en la atención de las residencias. Una revisión Cochrane, sobre vías clínicas de atención en pacientes terminales, no permite establecer recomendaciones de uso, por falta de evidencia sobre sus resultados7. Hacen falta proyectos innovadores, diseñados sobre la base de acuerdos previos acerca de cuáles son los resultados clínicos relevantes a conseguir en estos ámbitos, y cuál debe ser su evaluación.
Hall et al., en otra revisión centrada en cuidados paliativos en residencias de ancianos, establecen que un factor principal de predicción del éxito de una intervención es el personal de los centros. Por tanto, antes de cualquier intervención, es necesario conocer qué piensan los profesionales, como garantes de la prestación de cuidados, y cuáles son las necesidades y dificultades en su práctica diaria8.
En España, existe poca bibliografía respecto a dificultades de los profesionales para abordar los procesos de fin de vida en residencias y qué elementos pueden favorecer una buena atención. En la literatura hay aproximaciones al problema desde otros puntos de vista como las opiniones de los residentes sobre la falta de comunicación9, la dificultad de los profesionales para identificar los pacientes en fin de vida10, la baja participación en la toma de decisiones sobre su salud, de los ancianos en general11-13, y la ausencia de voluntades anticipadas en atención primaria y hospitalización14.
El objetivo del trabajo es identificar las dificultades y factores favorecedores que experimentan los profesionales de residencias de ancianos en relación con la atención al final de la vida.
Participantes y métodosEstudio cualitativo de tipo descriptivo desde una perspectiva fenomenológica.
Muestra. Se obtuvo un listado de 50 residencias del Distrito de Atención Primaria Granada/Metropolitano (España). Se contactó con todas ellas y los investigadores se desplazaron a 13 que deseaban participar para explicar los objetivos del estudio. El procedimiento de selección de los participantes fue intencional, y los criterios para invitar a los profesionales fueron:
- -
Tener actividad asistencial a tiempo completo, un mínimo de 6 meses de experiencia, y sin formación reglada en cuidados paliativos.
- -
Heterogeneidad con respecto a las disciplinas en cada grupo focal, para reflejar mejor la realidad de estos centros.
- -
Ausencia de coincidencia de profesionales del mismo centro, para no centrar la discusión en un centro concreto15.
Se ofrecieron voluntarios a participar en el estudio 42 profesionales de 13 residencias, de los cuales 17 finalmente rechazaron. En 2 grupos se convocaron 8 personas y en otro 9. Se consideró este número de personas inicial para garantizar un mínimo de sujetos final ya que se consideraron unas posibles pérdidas del 40%16. El número de participantes fue suficiente para alcanzar el principio de saturación, ya que tras el análisis del contenido del segundo y tercer grupos focales no emergieron nuevos temas.
La recogida de la información se llevó a cabo mediante grupos focales17. Se entendió que la experiencia sobre el final de la vida era similar en los distintos centros, y que la interacción entre los participantes podía ayudar en la emergencia de temas.
El estudio fue aprobado por el comité de ética de investigación de la provincia de Granada (PI 619). Los datos se recogieron durante los meses de marzo y abril de 2013.
Los profesionales fueron convocados en un centro de educación superior, en un aula habilitada. Antes de comenzar las sesiones, se explicaron los objetivos del estudio y la dinámica a seguir, y se pidió la cumplimentación del consentimiento informado, asegurando a los participantes la confidencialidad de la información generada. Un investigador ejerció de moderador y otro de observador tomando notas del debate, así como de aspectos relacionados con el lenguaje no verbal. Cada sesión tuvo una duración aproximada de 2h.
Para facilitar el debate se plantearon preguntas siguiendo un guion previamente establecido (tabla 1), con 2 preguntas abiertas sobre las necesidades al final de la vida en residencias y los factores que influyen en su cobertura. En caso necesario, el moderador recurría a preguntas más cerradas y específicas15.
Guion de preguntas para los grupos focales
| Bloque 1. Necesidades de las personas mayores Pregunta general abierta: • Según vuestra experiencia, ¿qué necesidades tienen las personas mayores que viven en residencias con respecto a los procesos de fin de vida? ¿Cómo se cubren esas necesidades en las residencias de ancianos/centros gerontológicos? Preguntas cerradas específicas: • ¿Cuáles son las necesidades (físicas, psicológicas, sociales, culturales, espirituales) que mejor/peor se satisfacen en este tipo de centros? • ¿Cómo se trata el dolor y otros síntomas en residencias de ancianos? • ¿Cómo se cubren las necesidades psicológicas en residencias de ancianos? • ¿Cómo se abordan las necesidades sociales en residencias de ancianos? • ¿Cómo se enfocan las cuestiones culturales en residencias de ancianos? • ¿Cómo se abordan las necesidades espirituales en residencias de ancianos? Bloque 2. Factores que condicionan los procesos de fin de vida Pregunta general abierta: • Según vuestra opinión, ¿cuáles son los factores que más influyen a la hora de abordar los procesos de fin de vida? Preguntas cerradas específicas: • ¿Qué dificultades tenéis como profesionales a la hora de abordar los procesos de fin de vida? • ¿Qué obstáculos percibís en vuestros centros en relación con los procesos de fin de vida? ¿Qué factores positivos (puntos fuertes) percibís en vuestros centros en relación con los procesos de fin de vida? |
Análisis. Las entrevistas fueron grabadas y transcritas literalmente. De cada grupo se elaboró un informe con las anotaciones del observador, y se integró al análisis con la transcripción de la grabación. Se realizó un análisis con la secuencia propuesta por Strauss y Corbin17 a los objetivos del estudio. Para la codificación y análisis se utilizó el programa Atlas.Ti© en su versión 6.2.
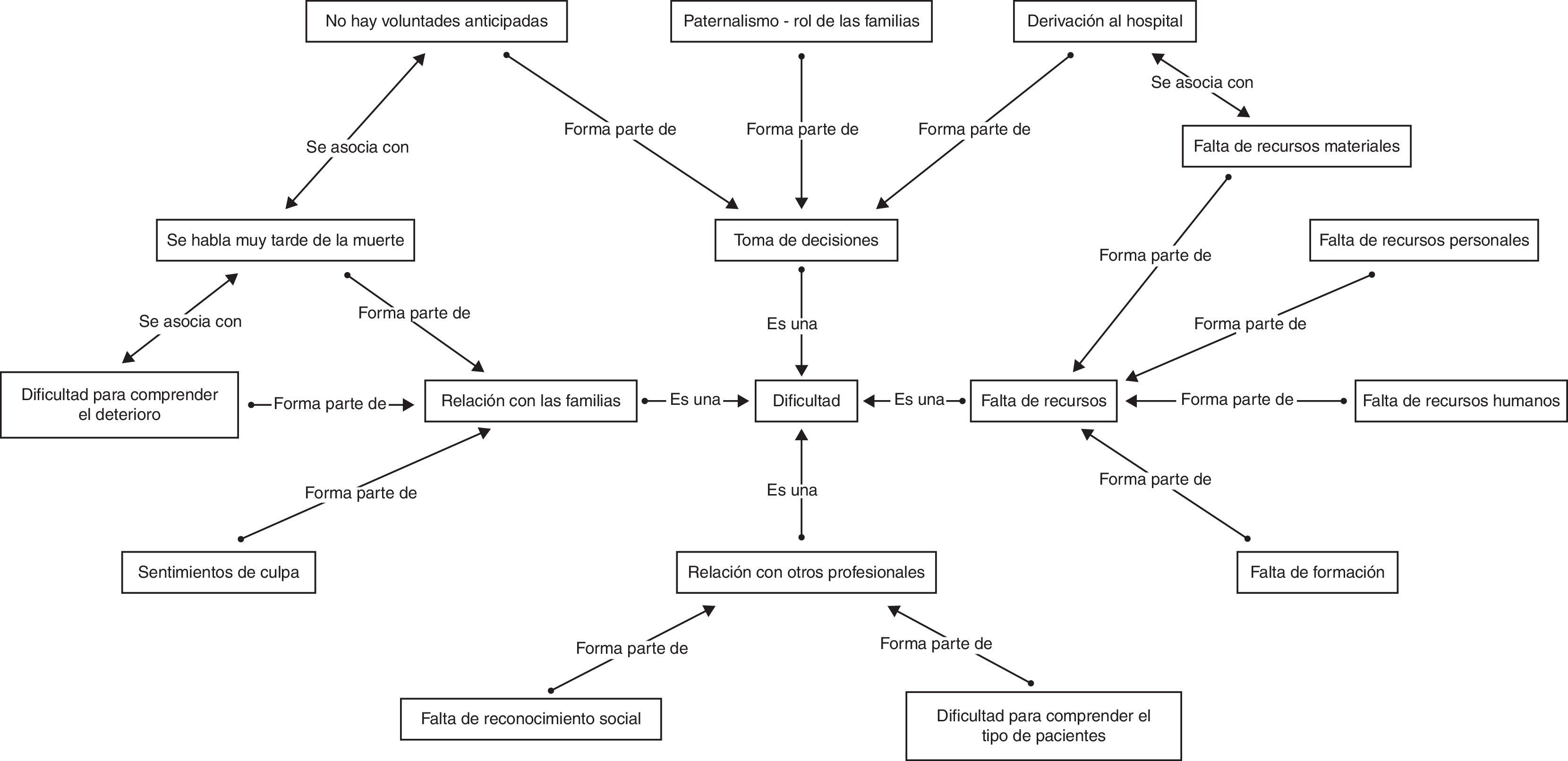
Tras codificar la información, esta se organizó en 5 categorías de análisis, que comparten una relación lógica (fig. 1). Tres investigadores con formación en metodología cualitativa y experiencia en el campo de investigación analizaron la pertinencia de los códigos y categorías como método de triangulación.
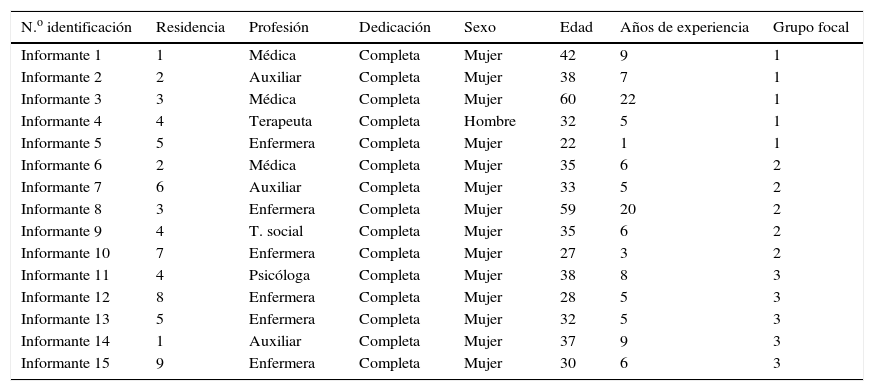
ResultadosFinalmente se formaron 3 grupos focales con 5 participantes cada uno, 14 mujeres y un hombre, de 9 residencias, con edades entre 22 y 60 años, y con experiencia profesional entre 1 y 22 años. Respecto a las profesiones, 6 eran enfermeras, 3 médicos, 3 auxiliares de enfermería, una psicóloga, una trabajadora social y un terapeuta ocupacional (tabla 2).
Descripción de los participantes
| N.o identificación | Residencia | Profesión | Dedicación | Sexo | Edad | Años de experiencia | Grupo focal |
|---|---|---|---|---|---|---|---|
| Informante 1 | 1 | Médica | Completa | Mujer | 42 | 9 | 1 |
| Informante 2 | 2 | Auxiliar | Completa | Mujer | 38 | 7 | 1 |
| Informante 3 | 3 | Médica | Completa | Mujer | 60 | 22 | 1 |
| Informante 4 | 4 | Terapeuta | Completa | Hombre | 32 | 5 | 1 |
| Informante 5 | 5 | Enfermera | Completa | Mujer | 22 | 1 | 1 |
| Informante 6 | 2 | Médica | Completa | Mujer | 35 | 6 | 2 |
| Informante 7 | 6 | Auxiliar | Completa | Mujer | 33 | 5 | 2 |
| Informante 8 | 3 | Enfermera | Completa | Mujer | 59 | 20 | 2 |
| Informante 9 | 4 | T. social | Completa | Mujer | 35 | 6 | 2 |
| Informante 10 | 7 | Enfermera | Completa | Mujer | 27 | 3 | 2 |
| Informante 11 | 4 | Psicóloga | Completa | Mujer | 38 | 8 | 3 |
| Informante 12 | 8 | Enfermera | Completa | Mujer | 28 | 5 | 3 |
| Informante 13 | 5 | Enfermera | Completa | Mujer | 32 | 5 | 3 |
| Informante 14 | 1 | Auxiliar | Completa | Mujer | 37 | 9 | 3 |
| Informante 15 | 9 | Enfermera | Completa | Mujer | 30 | 6 | 3 |
Los profesionales identificaron, como condicionante, el sentimiento de culpa que genera en la familia el ingreso en la residencia.
(11:9) (179): «Aunque se le preste al abuelo unos buenos cuidados y esté bien atendido, el sentimiento de culpa está ahí».
También detectaron dificultades para comprender el deterioro de los residentes, y los conflictos que pueden generar las excesivas expectativas de las familias.
(1:45) (110): «El tema de las demencias con todos los cambios que se van produciendo, hay familias que ni lo entienden ni lo aceptan».
Todo se agrava porque el tema de la muerte se suele comenzar a hablar con la familia cuando esta es ya inminente, siendo los profesionales los que toman la iniciativa de explicárselo.
(14:49) (114): «Se genera tensión con los familiares en determinadas fases porque no se les ha preparado previamente para aceptar lo inevitable, entonces te demandan cosas imposibles, entonces tú les tienes que explicar que es un proceso que es así».
Toma de decisionesLos familiares asumen roles distintos en la toma de decisiones. Algunos no se quieren implicar y otros, en cambio, procuran recabar toda la información posible para poder decidir. En algunos casos hay diferentes opiniones entre sus miembros.
(1:52) (119): «Hay veces que opinan varios hijos y cada uno desde su situación, desde el que está lejos y quiere suplir el no haber estado, que tiene una visión completamente distinta del proceso, al hijo que ha vivido las fases previas a llegar al final».
Los profesionales contemplan como único interlocutor a las familias en la discusión de decisiones al final de la vida, y ello provoca situaciones de conspiración de silencio.
(5:4) (93): «No se le dice lo que tiene, por un consenso del equipo interdisciplinar con la familia, diagnóstico y pronóstico se mantienen en secreto, pensamos que es mejor que no lo sepa».
El registro de voluntades anticipadas es un instrumento bien visto por los profesionales entrevistados pero, de momento, no se plantean implantarlas de forma sistemática.
(8:15) (102): «Las voluntades previas facilitan muchos pasos a seguir para los profesionales porque estás respetando la decisión del paciente y para los familiares también facilita».
Una de las decisiones más complejas que los participantes señalan es la derivación al hospital. Los profesionales hablan del difícil equilibrio entre evitar la obstinación terapéutica que a veces supone el traslado al hospital y el hecho de no disponer de medios que garanticen la calidad del cuidado al final de vida.
(6:5) (114): «La familia no quiere que los ancianos vayan más al hospital cuando ven que ya están muy mal y que no van a poder hacer nada por ellos».
(2:6) (138): «El derivar a un anciano o no, depende de cómo sea el centro, el nuestro es muy pequeño y no hay médico, hay solo enfermera en turno de mañana, entonces consultamos con la familia y se tienen que desplazar a un hospital».
Relación con otros profesionalesLos participantes defienden que la coordinación con atención primaria ha mejorado los últimos años, pues los profesionales del sistema perciben tener un equipo en la residencia como un apoyo a su labor.
(3:17) (202): «Hace varios años, la primaria se desentendía de los ancianos institucionalizados porque, como eran de la residencia, que la residencia se arreglara con ellos. Ahora ven que son pacientes de ellos, pero que cuentan con un equipo sanitario y se sienten aliviados».
La principal dificultad es la coordinación entre el servicio de urgencias y los centros, pues a los profesionales de urgencias les cuesta comprender la realidad de los residentes que ellos están tratando a diario y que puede, en ocasiones, conducir a una sobreactuación terapéutica y al deterioro de la calidad del final de la vida.
(12:78) (189): «Con el servicio de urgencias nos falta coordinación y relación, es preciso que entiendan la asistencia que se realiza en residencias de ancianos».
Es necesario profundizar en los criterios a la hora de derivar al hospital a este tipo de pacientes, así como los criterios de los profesionales de urgencias, para decidir las intervenciones.
(11:76) (182): «Fue preciso reunirnos con el servicio de urgencias para hablar de ciertos casos que ellos no están acostumbrados a ver, como es el deterioro de una demencia, puesto que para ellos es un paciente deshidratado y desnutrido».
Los participantes del estudio perciben que se infravalora ejercer la profesión en centros gerontológicos.
(1:77) (184): «La palabra del médico de urgencias o de cualquier otro especialista vale más que la mía para los residentes y sus familiares».
Esta percepción puede agravarse si los profesionales piden «favores», como material o gestiones, y por la falta de comprensión de las necesidades del paciente geriátrico desde otros ámbitos de la asistencia.
(5:6) (188): «Si te sometes al sistema pasas muchas deficiencias. Si coges y llamas por teléfono a ese conocido tuyo que trabaja en tal o en cual servicio, la solución te sale perfecta y la atención al paciente es muy buena».
Relación con los recursosSensación de estar sobrecargados, que ligan a la escasez de personal, y que repercute negativamente en la atención al final de la vida.
(7:10) (249): «Estás tú sola para atender a un número muy elevado de personas, vas a un ritmo que, atender a una persona en estado de salud delicado, no puedes, porque no le puedes dedicar el tiempo que precisa».
Necesidad de formación específica en fin de vida que, en algunos casos, suplen por iniciativa propia.
(11:19) (366): «Yo creo que nos faltan unas pinceladas, una formación específica para estas situaciones».
(5:7) (226): «Para formarte, si lo quieres hacer, va por tu cuenta, te tienes tú que buscar la vida, el centro no te ofrece recursos».
Algunos de los participantes refieren que les afecta a nivel afectivo la pérdida de un anciano, y destacan las muertes inesperadas como las de mayor impacto emocional.
(12:15) (316): «Cuando a algún anciano le llega la muerte sin estar grave, es cuando el trastorno en los trabajadores es mayor».
Otros ven reflejada en la muerte de los ancianos su propia muerte o la de sus seres queridos, y asocian estos sentimientos a las dificultades que experimentan para limitar su actuación terapéutica.
(16:16) (213): «Muchas veces cuando les veo en el estado que están, dependientes para todo, con escaras, con sondas, yo me planteo si eso es calidad de vida y pienso que a mí no me gustaría morir así».
(13:113) (314): «Tenemos en la cabeza el chip de curar, y cuando la curación no es posible, hacer cosas para que mejore, pero el esperar sin hacer nada es inconcebible. Hay que hacerle cosas, si no bebe le pongo un suero, pero dejarle sin hacerle nada nos cuesta».
DiscusiónLos resultados de este estudio indican que las dificultades para abordar los procesos de fin de vida están vinculados a la relación con las familias, la toma de decisiones, la coordinación con otros profesionales y la falta de recursos, tanto materiales como de formación específica. Son factores favorecedores, las relaciones y la coordinación con los equipos de atención primaria.
Respecto a las familias, la relación se ve afectada por el sentimiento de culpa por no cuidar de su familiar, y las expectativas sobre su estado de salud. Leturia et al.18 plantean que la intervención familiar debe abordar los sentimientos de culpa y de desconfianza en el centro, y fomentar su participación. Van der Steen et al.19 abogan por una mayor participación familiar, y consenso entre el personal y la familia acerca del tratamiento para una muerte en paz. Montoya-Juárez10 señala que el comportamiento de las familias es esencial en el proceso de morir de los residentes, pues delegan en ellos las decisiones éticas en lo referente al proceso fin de vida de su familiar. La comunicación entre el personal, los residentes y sus familias al final de la vida, y sus implicaciones para las políticas y prácticas, pueden apoyar el cuidado de la persona desde una perspectiva holística y favorecer una buena muerte para residentes de instalaciones de cuidados a largo plazo20,21.
A pesar del papel activo que debe jugar la familia, los profesionales no deben excluir al paciente de la toma de decisiones. Según Miró et al.22, el contemplar como único interlocutor a las familias favorece el paternalismo y la obstinación terapéutica.
Nuestros resultados refuerzan la idea de que se debería planificar la toma de decisiones, y para ello, vencer la resistencia a hablar de la muerte con los ancianos. Las voluntades anticipadas se valoran como instrumento, pero creen, al igual que los enfermos de EPOC de Miró et al.22, que no es oportuno abordar la cumplimentación de estos registros con los ancianos. En el mismo sentido, Nebot et al.23 afirman que a pesar de que los profesionales conocen la legislación relacionada con voluntades vitales anticipadas, ello no influye en su actitud hacia las mismas. Para Barrio et al.24 y Gjerberg et al.25, no es cierto que los mayores rechacen sistemáticamente hablar sobre decisiones futuras y muerte, siendo necesario hacerlo en el momento y del modo adecuado. Gjerberg et al.25 concluyen la necesidad de preparar para una toma de decisiones compartida en una relación de confianza.
Para Vandervoort et al.26, existe una fuerte asociación entre registrar voluntades por escrito y la calidad de morir, siempre que se amplíe la perspectiva de la cumplimentación de documentos a la planificación anticipada de decisiones. Los centros gerontológicos pueden ser lugares apropiados para desarrollar este campo de actuación, dada la cercanía de los profesionales con los residentes y las familias.
Como afirman Badger et al.6, la colaboración efectiva entre residencias y servicios de salud es vital para garantizar la calidad del final de la vida. En concreto, la colaboración con atención primaria favorece unos cuidados integrados y continuos dando coherencia y unión del cuidado a lo largo del tiempo a los pacientes crónicos con necesidades complejas y al final de la vida27, y por tanto la mejora señalada entre la atención de los centros y atención primaria es un punto positivo.
Respecto a la falta de reconocimiento social y laboral de los profesionales que trabajan en residencias, indicada por los participantes, Peiró et al.28 la señalan como un factor estresante que puede afectar a las relaciones entre las residencias y otros servicios de salud.
La falta de recursos, en concreto la falta de tiempo, suele ser una queja habitual de los trabajadores de residencias de ancianos29,30. Sims-Gould et al.20 señalan la tensión que se genera en los profesionales como fruto del conflicto entre completar tareas a tiempo y «estar ahí» en los momentos finales de la vida.
Otro recurso deficitario encontrado es la formación. Es preciso recordar que, en España, existe una distribución desigual en la formación pregrado en Cuidados Paliativos, en medicina y enfermería31,32. También la falta de oferta formativa por algunos de los centros participantes hace que los trabajadores señalen que tienen serias lagunas a este respecto. El nivel educativo es factor determinante en la actitud de los profesionales hacia los procesos de fin de vida21, y los programas de capacitación y apoyo son necesarios en un contexto de bajos recursos formativos33.
Las dificultades mencionadas para limitar su actuación terapéutica pueden estar vinculadas tanto a la falta de formación como al sentimiento de empatía con los residentes. Menezes de Lucena et al.34 comprobaron en un estudio realizado con cuidadores formales de ancianos, que aquellos con mayor grado de resiliencia obtuvieron mayores niveles de eficacia y compromiso laboral y un menor agotamiento emocional. Sería oportuno profundizar en la relación que existe entre las cualidades personales y el afrontamiento de la muerte en profesionales, para hallar vías de intervención con los cuidadores en residencias.
El trabajo tiene algunas limitaciones, como la selección de participantes, que al ser intencional, la proporción de enfermeras y auxiliares de enfermería es superior al de otros colectivos. Esto está acorde con la realidad de las residencias de ancianos, pero puede condicionar en alguna medida los datos, al igual que la escasa participación de hombres en los grupos focales.
A pesar de la concordancia en todos los grupos focales, llegando a la saturación de la información, las opiniones expresadas en estos grupos deben extrapolarse con precaución a otros ámbitos.
El guion empleado para vertebrar la discusión en los grupos ha estado centrado en las dificultades experimentadas, necesario para ajustarse a los objetivos del estudio, pero quizás ha podido condicionar la emergencia de otros temas tangenciales al objetivo del estudio.
Conclusiones y utilidadLa falta de recursos tanto personales como humanos y materiales, los prejuicios tanto de otros profesionales como de los familiares, que se sienten culpables por ingresar a sus allegados en la residencia, así como la dificultosa coordinación con servicios de urgencias, condicionan negativamente la atención en estos centros.
La coordinación con los profesionales de atención primaria y el trato cálido y cercano se identifican como factores que influyen positivamente en la atención al final de la vida.
Como oportunidades de mejora y futuras líneas de investigación, se apuntan las siguientes:
- -
El uso de registros de voluntades anticipadas, la mejora en la comunicación con las familias. Promover un diálogo entre los residentes, sus familias y los profesionales sobre las expectativas de su cuidado y la toma de decisiones anticipadas.
- -
Mejorar la coordinación con los servicios de urgencias, para consensuar los criterios de derivación al hospital de aquellos pacientes con necesidades paliativas.
- -
Considerar la formación como una línea estratégica en la gestión de los cuidados de los pacientes al final de la vida en estos centros.
- •
La promoción de cuidados paliativos en residencias de ancianos se presenta a nivel mundial como un desafío. Fuera de España, existen programas de cuidados paliativos que se están evaluando en estos centros.
- •
En España, existen escasos estudios que identifiquen los factores favorables y las dificultades de los profesionales que trabajan en residencias sobre el final de la vida.
- •
Las dificultades identificadas por los profesionales para la atención de los residentes al final de la vida.
- •
La falta de recursos materiales, personales y de formación, la comunicación con las familias —incluyendo el manejo de expectativas—, la planificación anticipada de decisiones, y la coordinación con otros profesionales de urgencias son factores que dificultan la atención.
- •
La mejora en la coordinación con atención primaria se considera un factor favorecedor.
Fundación Andaluza Progreso y Salud. PI 619.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A los profesionales de las Residencias de Ancianos sin cuya participación este proyecto no hubiera sido posible.