La multimorbilidad, definida como la presencia de dos o más enfermedades crónicas en un mismo individuo, conlleva consecuencias negativas para la persona e importantes retos para los sistemas sanitarios. En atención primaria, donde recae esencialmente la atención de este grupo de pacientes, la consulta es más compleja que la de un paciente con una única enfermedad debido, entre otros, al hecho de tener que manejar mayor cantidad de información clínica, disponer de poca evidencia científica para abordar la multimorbilidad, y tener que coordinar la labor de múltiples profesionales para garantizar la continuidad asistencial. Además, para poder implementar correctamente los planes de tratamiento en estos pacientes es necesario un proceso de toma de decisiones compartida médico-paciente. Entre las distintas herramientas disponibles para apoyar dicho proceso, recientemente se ha desarrollado una dirigida específicamente a pacientes con multimorbilidad en atención primaria y que se describe en el presente artículo: los principios Ariadne.
Multimorbidity, defined as the coexistence of two or more chronic conditions in one same individual, has negative consequences for people suffering from it and it poses a real challenge for health systems. In primary care, where most of these patients are attended, the clinical management of multimorbidity can be a complex task due, among others, to the high volume of clinical information that needs to be handled, the scarce scientific evidence available to approach multimorbidity, and the need for coordination among multiple health providers to guarantee continuity of care. Moreover, the adequate implementation of the care plan in these patients requires a process of shared decision making between patient and physician. One of the available tools to support this process, which is specifically directed to patients with multimorbidity in primary care, is described in the present article: the Ariadne principles.
La Organización Mundial de la Salud (OMS) define la multimorbilidad como la «presencia de dos o más enfermedades crónicas en una misma persona»1. Esta definición, la más utilizada a nivel internacional, es, según la Comisión Europea, suficientemente amplia y general para definir este problema de salud relevante, y puede complementarse con otras más precisas en función de la gravedad, de la complejidad o de los patrones específicos de enfermedad2. La Red Europea de Investigación en Atención Primaria (EGPRN) propone traducir el término multimorbilidad al español como la «combinación de una enfermedad crónica con al menos otra enfermedad (aguda o crónica), un factor biopsicosocial (asociado o no) o un factor de riesgo»3. En nuestro país, el término multimorbilidad coexiste con el de pluripatología, que, según consenso de diversas sociedades científicas, define a «pacientes con dos o más enfermedades (agudas o crónicas) y una especial susceptibilidad y fragilidad clínica»4. En este artículo nos centramos en la definición adoptada por la OMS: coexistencia de dos o más enfermedades crónicas, en tanto que pone el foco en un abordaje poblacional y preventivo.
Hipertensión, obesidad, diabetes, enfermedad musculoesquelética, cáncer, insuficiencia cardíaca, enfermedad pulmonar obstructiva crónica (EPOC) y trastornos mentales son algunas de las patologías crónicas más prevalentes actualmente en nuestra sociedad. En una población que envejece acumulando enfermedades crónicas, la multimorbilidad está pasando actualmente a ser la norma más que la excepción5,6. Sin embargo, el incremento de la multimorbilidad queda solo parcialmente explicado por el envejecimiento poblacional7. Por ejemplo, en la población que consulta atención primaria (AP) en Aragón, casi la totalidad de los ancianos, la mitad de los adultos y uno de cada 10 niños presentan multimorbilidad5. Otros factores, principalmente de tipo socioeconómico, juegan un papel esencial en esta tendencia8, habiéndose puesto de manifiesto un adelanto de entre 10-15años en la edad de aparición de la multimorbilidad en personas de nivel socioeconómico bajo9.
La multimorbilidad conlleva consecuencias negativas para la persona e importantes retos para los sistemas sanitarios. Mayor mortalidad, disminución de la calidad de vida o un uso inadecuado de los servicios sanitarios son algunos de los principales resultados negativos descritos según la revisión publicada por Gijsen et al.10.
El paradigma que ha predominado desde que Feinstein11 definiera en 1970 la comorbilidad como «cualquier entidad distinta y adicional que ha existido o puede ocurrir durante el curso clínico de un paciente que presenta una enfermedad índice bajo estudio» está así dando paso a una nueva realidad en la que la población acumula y convive con diversas enfermedades crónicas sin que ninguna de ellas predomine clínicamente de forma permanente sobre las demás.
Además, se sabe que determinadas enfermedades crónicas se asocian entre sí de forma sistemática conformando lo que denominamos patrones de multimorbilidad, que sugieren la existencia de mecanismos fisiopatológicos subyacentes comunes. La revisión de la bibliografía revela la existencia de al menos tres patrones de multimorbilidad que aparecen de forma consistente en los distintos estudios: uno constituido por enfermedades cardiometabólicas, otro por enfermedades mentales y un tercero por enfermedades musculoesqueléticas12. A estos patrones de enfermedad, que se presentan progresivamente de forma más compleja en todas las edades del individuo, se asocian además los fármacos prescritos, lo que resulta en un entramado cada vez más difícil de manejar clínicamente.
El papel de los sistemas sanitarios en estos pacientes que requieren tratamientos y seguimientos clínicos complejos es determinante para evitar la aparición de resultados de salud negativos sobreañadidos. Se trata de avanzar hacia modelos asistenciales que se adapten a las necesidades globales de salud de la población actual. En nuestro país, la Estrategia para el Abordaje de la Cronicidad en el Sistema Nacional de Salud13 contempla la necesidad de responder al envejecimiento poblacional y al incremento de la cronicidad, y actualmente se está trabajando en estrategias que sitúan a la persona en el centro del sistema, que abordan todas las enfermedades crónicas y determinantes sociales que afectan al individuo, que impulsan la AP como eje asistencial, y que persiguen la continuidad y coordinación asistencial.
No obstante, la evidencia científica disponible para abordar clínicamente la multimorbilidad es aún limitada14. En una revisión de guías de práctica clínica (GPC) elaboradas por el National Institute for Clinical Excelence (NICE) para enfermedades altamente prevalentes como diabetes, infarto agudo de miocardio, EPOC y depresión, Hughes et al.15 pusieron de manifiesto una consistente ausencia de referencias a la comorbilidad. A falta de recomendaciones para establecer un plan de tratamiento global, la aplicación directa de las distintas GPC desarrolladas para cada una de las enfermedades que presenta un mismo paciente se puede traducir en polimedicación, interacciones entre medicamentos, déficits de adherencia y dificultades para el autocuidado por parte del paciente16.
El papel de la atención primaria y la medicina de familia en la atención a pacientes con multimorbilidadEn la práctica diaria, la atención de este grupo de pacientes recae casi siempre en el ámbito de la AP: en el binomio enfermera-médico de familia (MF), siendo el MF el profesional que integra los diferentes tratamientos prescritos a estos pacientes. Son varios los aspectos de la práctica clínica del MF que se ven afectados cuando se atienden pacientes con multimorbilidad17. La consulta de un paciente con multimorbilidad es más compleja que la de un paciente con una única enfermedad18: requiere manejar mayor cantidad de información clínica; valorar los riesgos de la polifarmacia y de los múltiples procedimientos diagnósticos, y adaptar periódicamente los planes de tratamiento y cuidados; considerar la gravedad de cada proceso mórbido teniendo en cuenta los objetivos del paciente; manejar posibles discapacidades funcionales y/o cognitivas que puedan disminuir la adherencia a los tratamientos prescritos; así como mayor coordinación entre profesionales y niveles asistenciales para poder garantizar la continuidad asistencial.
El papel de la AP es clave en esta tarea, tanto para el despliegue de actividades de prevención y promoción de la salud, como para garantizar la seguridad del paciente e integrar y coordinar todos sus tratamientos, evitando duplicidades e interacciones enfermedad-enfermedad, fármaco-fármaco o fármaco-enfermedad. Ello implica pensar, entre otros, en los procesos gastrointestinales, hepáticos o renales que influyen en la farmacocinética, así como en los riesgos asociados a cada uno de los medicamentos que toma el paciente, considerando cualquier interacción entre las enfermedades diagnosticadas y sus tratamientos17.
Para poder implementar de forma correcta los planes de tratamiento, y en especial el farmacológico, en AP es necesario buscar la colaboración del paciente19. Ello requiere, entre otros aspectos, una buena comunicación clínica y un estilo de entrevista basada en la negociación que promueva la toma de decisiones compartida y que permita la deprescripción. La deprescripción se define como el proceso de desmontaje o deconstrucción de la prescripción por medio de su revisión y análisis y que concluye con la modificación de dosis, sustitución o eliminación de unos medicamentos y adición de otros, siempre que sea necesario20. No hay que olvidar que la incidencia y prevalencia de efectos adversos prevenibles debidos a medicamentos en el ámbito de cuidados ambulatorios es elevada (5,6 por cada 1.000 personas/mes y entre 11-27%, respectivamente), y que el 42% de los efectos adversos son debidos a un uso inapropiado de medicamentos, entre los que los cardiovasculares, analgésicos y antidiabéticos representan el 86,5%21.
Requerimientos asistenciales para afrontar la atención de la multimorbilidad en medicina de familiaEntre los cambios que se proponen para adecuar la práctica clínica a los pacientes con multimorbilidad destacan el aumento del tiempo de consulta22, la utilización de historia clínica electrónica compartida entre profesionales de distintos niveles asistenciales17, sistemas informatizados de apoyo a la decisión clínica23 y designación explícita y visible tanto para el paciente como para el resto de profesionales de un responsable de coordinar la atención del paciente24,25. La coordinación requiere tiempo y recursos suficientes para integrar los cuidados de cada nivel asistencial, promover y consolidar la capacidad del paciente para su autocuidado, y apoyarlo cuando se vea sobrepasado por sus procesos mórbidos, desde una perspectiva tanto clínica como psicosocial o familiar. Otro aspecto clave es garantizar el acceso a las pruebas diagnósticas complementarias por parte del MF, con el fin de mejorar el seguimiento y control de la multimorbilidad desde un punto de vista integrador26.
Recientemente ha surgido con cierto auge el concepto de «medicina mínimamente disruptiva», que, junto con el de «modelo de complejidad acumulada», incorpora dos factores particularmente relevantes para el paciente con multimorbilidad: la carga de tratamiento y la complejidad. Estos modelos propugnan una serie de herramientas que se clasifican en dos grandes bloques: 1)herramientas para identificar el cuidado correcto: identificación de objetivos trascendentes para el paciente, toma de decisiones compartida y utilización de resultados de salud centrados en el paciente, y 2)herramientas para conseguir que ese cuidado correcto se lleve a la práctica: registro de recursos dentro y fuera del sistema sanitario, reducción de tiempos de espera para recibir atención sanitaria, historia de salud electrónica compartida, optimización del régimen terapéutico y mejora de la coordinación entre niveles, entre otras27.
Estos cambios deben tener correspondencia en la formación de los profesionales. Los programas de formación en MF ya recogen competencias relacionadas con la atención a la persona y/o con la necesidad de integrar todos los tratamientos en los pacientes crónicos, pero incluso en los países con una AP fuerte puede existir una visión compartimentada de los pacientes cuando intervienen distintos especialistas en su abordaje. Se sabe por ejemplo que, en pacientes atendidos en AP, por cada especialista distinto y adicional que interviene en el proceso asistencial el riesgo de reacciones adversas a medicamentos aumenta un 18%28. Por ello, conviene reforzar, también a nivel formativo, el papel integrador del MF29, la coordinación de la atención de forma longitudinal y personalizada, y el correcto manejo de las interacciones entre enfermedades y medicamentos, con especial atención a las personas con bajo nivel socioeconómico en quienes el riesgo de resultados negativos es aún más elevado9. Del mismo modo, hay que reforzar la formación en competencias relacionadas con la ética asistencial, para intentar evitar que la dispersión de responsabilidades entre varios médicos aboque a la «colusión o complicidad en el anonimato», con serias repercusiones para los pacientes.
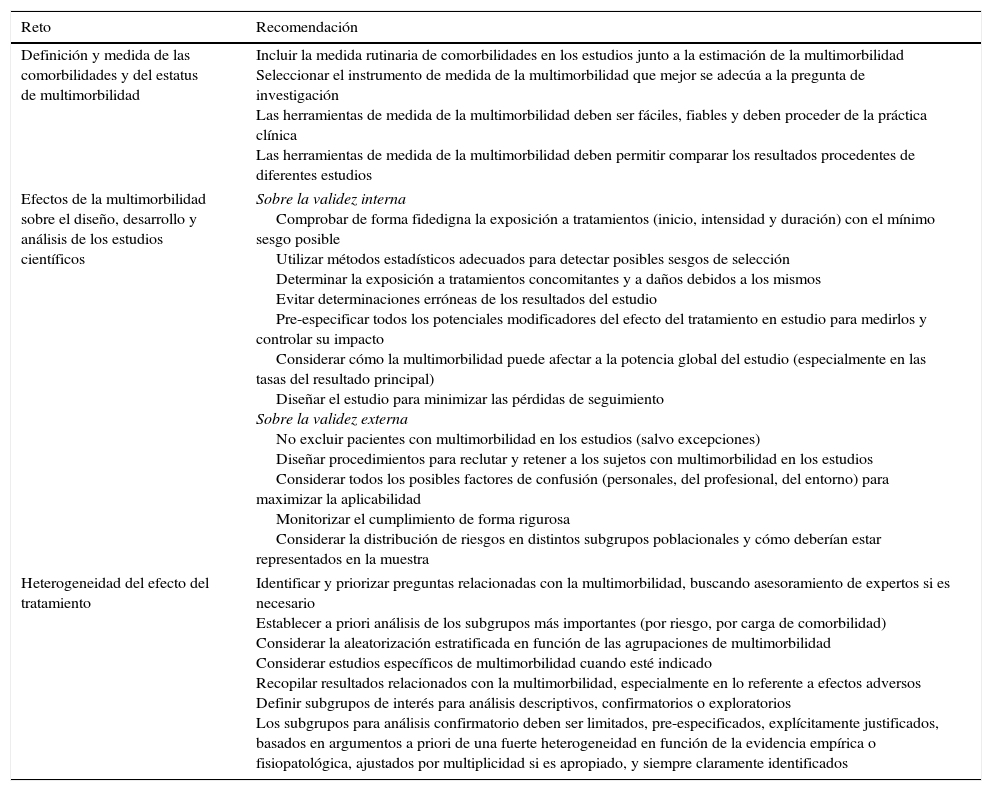
Necesidades de investigación y generación de evidencias de calidadCada vez existe mayor consenso sobre la necesidad de incrementar la investigación en multimorbilidad con estudios prospectivos a largo plazo30, ensayos clínicos pragmáticos y estudios de evaluación económica que se desarrollen en entornos de investigación más cercanos a la realidad de los pacientes con multimorbilidad18. Una investigación integrada en la práctica clínica31 (tabla 1), que permita elaborar GPC que contemplen el abordaje simultáneo de varias enfermedades en un mismo paciente, priorizando las asociaciones de enfermedades más frecuentes y/o que afectan a un sector más joven de la población (debido a su mayor potencial preventivo). En nuestro país, varias sociedades científicas de medicina y enfermería han elaborado una propuesta metodológica para el desarrollo de GPC en pacientes con multimorbilidad4, y Guía-Salud, en su actualización metodológica para elaboración de GPC, dedica uno de sus capítulos íntegramente al abordaje de la comorbilidad y la pluripatología32.
Retos y recomendaciones provisionales sobre el desarrollo de evidencias para personas con multimorbilidad
| Reto | Recomendación |
|---|---|
| Definición y medida de las comorbilidades y del estatus de multimorbilidad | Incluir la medida rutinaria de comorbilidades en los estudios junto a la estimación de la multimorbilidad Seleccionar el instrumento de medida de la multimorbilidad que mejor se adecúa a la pregunta de investigación Las herramientas de medida de la multimorbilidad deben ser fáciles, fiables y deben proceder de la práctica clínica Las herramientas de medida de la multimorbilidad deben permitir comparar los resultados procedentes de diferentes estudios |
| Efectos de la multimorbilidad sobre el diseño, desarrollo y análisis de los estudios científicos | Sobre la validez interna Comprobar de forma fidedigna la exposición a tratamientos (inicio, intensidad y duración) con el mínimo sesgo posible Utilizar métodos estadísticos adecuados para detectar posibles sesgos de selección Determinar la exposición a tratamientos concomitantes y a daños debidos a los mismos Evitar determinaciones erróneas de los resultados del estudio Pre-especificar todos los potenciales modificadores del efecto del tratamiento en estudio para medirlos y controlar su impacto Considerar cómo la multimorbilidad puede afectar a la potencia global del estudio (especialmente en las tasas del resultado principal) Diseñar el estudio para minimizar las pérdidas de seguimiento Sobre la validez externa No excluir pacientes con multimorbilidad en los estudios (salvo excepciones) Diseñar procedimientos para reclutar y retener a los sujetos con multimorbilidad en los estudios Considerar todos los posibles factores de confusión (personales, del profesional, del entorno) para maximizar la aplicabilidad Monitorizar el cumplimiento de forma rigurosa Considerar la distribución de riesgos en distintos subgrupos poblacionales y cómo deberían estar representados en la muestra |
| Heterogeneidad del efecto del tratamiento | Identificar y priorizar preguntas relacionadas con la multimorbilidad, buscando asesoramiento de expertos si es necesario Establecer a priori análisis de los subgrupos más importantes (por riesgo, por carga de comorbilidad) Considerar la aleatorización estratificada en función de las agrupaciones de multimorbilidad Considerar estudios específicos de multimorbilidad cuando esté indicado Recopilar resultados relacionados con la multimorbilidad, especialmente en lo referente a efectos adversos Definir subgrupos de interés para análisis descriptivos, confirmatorios o exploratorios Los subgrupos para análisis confirmatorio deben ser limitados, pre-especificados, explícitamente justificados, basados en argumentos a priori de una fuerte heterogeneidad en función de la evidencia empírica o fisiopatológica, ajustados por multiplicidad si es apropiado, y siempre claramente identificados |
Fuente: Weiss et al.31.
La recientemente publicada Guía NICE33 propone, entre sus recomendaciones, centrar la investigación en multimorbilidad en 4 grandes áreas: organización de la atención, evaluación integral en la comunidad, adecuación de las actividades preventivas, y herramientas de predicción de la esperanza de vida. Enfatiza la necesidad de desarrollar ensayos bien diseñados que examinen formas alternativas de organizar la práctica clínica y/o que evalúen modelos de atención integral, analizando el impacto de las diferentes intervenciones en términos de resultados clínicos relevantes para el paciente (p.ej., calidad de vida, función física, carga de tratamiento, etc.) que puedan utilizarse para diferentes combinaciones de enfermedades y que sean sensibles a los cambios en el tiempo, así como a través de medidas útiles para los servicios de atención sanitaria y social34.
Por otro lado, se requiere mayor evidencia sobre el equilibrio riesgo/beneficio de los tratamientos farmacológicos preventivos en estos pacientes33. Es plausible que los daños sean mayores que los beneficios en algunas personas con multimorbilidad, especialmente en las de mayor edad o fragilidad y que toman varios medicamentos de forma continuada. El uso de tratamientos preventivos a largo plazo puede no ser tan útil en personas con expectativa de vida reducida, y algunos medicamentos como las estatinas o los fármacos antiosteoporóticos podrían aumentar la carga de tratamiento sin añadir mayor calidad de vida o supervivencia. Cuándo iniciar o continuar los tratamientos preventivos o cómo interrumpirlos cuando dejen de añadir valor son algunas de las preguntas. La estratificación de riesgos podría resultar útil para predecir la respuesta a determinados tratamientos en base a la presencia de comorbilidades relevantes33. La extensa implantación de la historia clínica electrónica en AP permite en nuestro país abordar este tipo de estudios en condiciones de práctica clínica habitual y con base poblacional. Con todo, este tipo de preguntas precisan complementarse con métodos mixtos de investigación que permitan identificar la existencia de necesidades no satisfechas y la calidad de la atención sanitaria percibida por los pacientes, con el fin de detectar áreas potenciales de mejora.
Por último, cabe destacar la necesidad de investigar sobre la efectividad de las distintas estrategias de formación clínica en el manejo de la multimorbilidad, tal y como propone una reciente revisión sistemática35. Aunque se ha publicado ampliamente sobre los desafíos que la multimorbilidad representa para el personal médico, la evidencia disponible acerca de cómo y para qué educar a los facultativos en estos temas es aún insuficiente.
Atención centrada en la persona en pacientes con multimorbilidad. Los principios AriadneLa atención centrada en el paciente supone considerar, junto a la evidencia y la eficiencia de las intervenciones médicas, la efectividad y la consideración de la autonomía del paciente respecto a sus preferencias, como factores determinantes en la toma de decisiones. Este modelo de atención pretende superar las limitaciones de los dos modelos más extendidos en la organización de la atención sanitaria hasta la fecha: el modelo centrado en el profesional y el modelo centrado en los recursos. A través del modelo de atención centrada en el paciente, además de evaluar el proceso de la enfermedad, se busca comprender activamente tanto las percepciones que tiene el propio paciente sobre su salud como su experiencia única de la enfermedad (los sentimientos y las ideas sobre la misma, así como la forma en la que afecta su funcionamiento), sus expectativas y el contexto en el que vive36. Los importantes cambios sociales, culturales y tecnológicos que se han producido en las últimas décadas han posibilitado que el paciente esté más informado y que participe de forma más activa en la toma de decisiones que afectan a su salud y/o la de sus familiares. La adopción de un rol más activo por parte del paciente supone un cambio desde un modelo de relación médico-paciente paternalista hacia uno más deliberativo37.
En los últimos años se ha propuesto dar un paso más hacia un modelo de atención centrada en la persona, que se basa en el conocimiento acumulado de las personas38. Junto a las habilidades de comunicación, claves en el modelo de atención centrada en el paciente, el modelo centrado en la persona requiere otras destrezas adicionales, como un mayor conocimiento de la capacidad de recuperación de las personas y su vulnerabilidad a las amenazas a la salud. Según Starfield39, la esencia de centrarse en la persona implica un enfoque temporal que debe superar el marco de la visita médica. Se extiende incluso más allá de la comunicación, ya que en gran parte el modelo se basa en el conocimiento del paciente y del contexto en el que vive. Conocimiento que se acumula con el tiempo y que va más allá de los episodios de enfermedad. En pacientes con multimorbilidad, la atención centrada en la persona implica considerar el punto de vista que tienen de la importancia relativa de cada problema, el tiempo durante el cual establecen las prioridades a corto y a largo plazo, y el nivel de evidencia sobre el beneficio de las distintas intervenciones médicas que se les puede aportar para facilitar sus decisiones.
Existe evidencia de que la toma de decisiones compartida mejora el conocimiento de los pacientes sobre su enfermedad y las opciones de tratamiento, aumenta su satisfacción con la atención, y mejora la confianza del paciente y su cuidado personal40,41. La toma de decisiones compartida se ha definido como un proceso en el que médico y paciente comparten la mejor evidencia disponible cuando se enfrentan a la tarea de tomar decisiones, y donde los pacientes reciben apoyo para considerar las opciones con el fin de identificar sus preferencias informadas. Uno de los modelos propuestos para apoyar la toma de decisiones clínicas compartida en la práctica clínica se basa en 3 pasos fundamentales: 1)hablar de elección: asegurarse de que el paciente conoce las opciones razonables disponibles; 2)hablar de opción: proporcionar información más detallada acerca de las opciones, y 3)hablar de decisión: tener en cuenta las preferencias del paciente y decidir cuál es la mejor alternativa42.
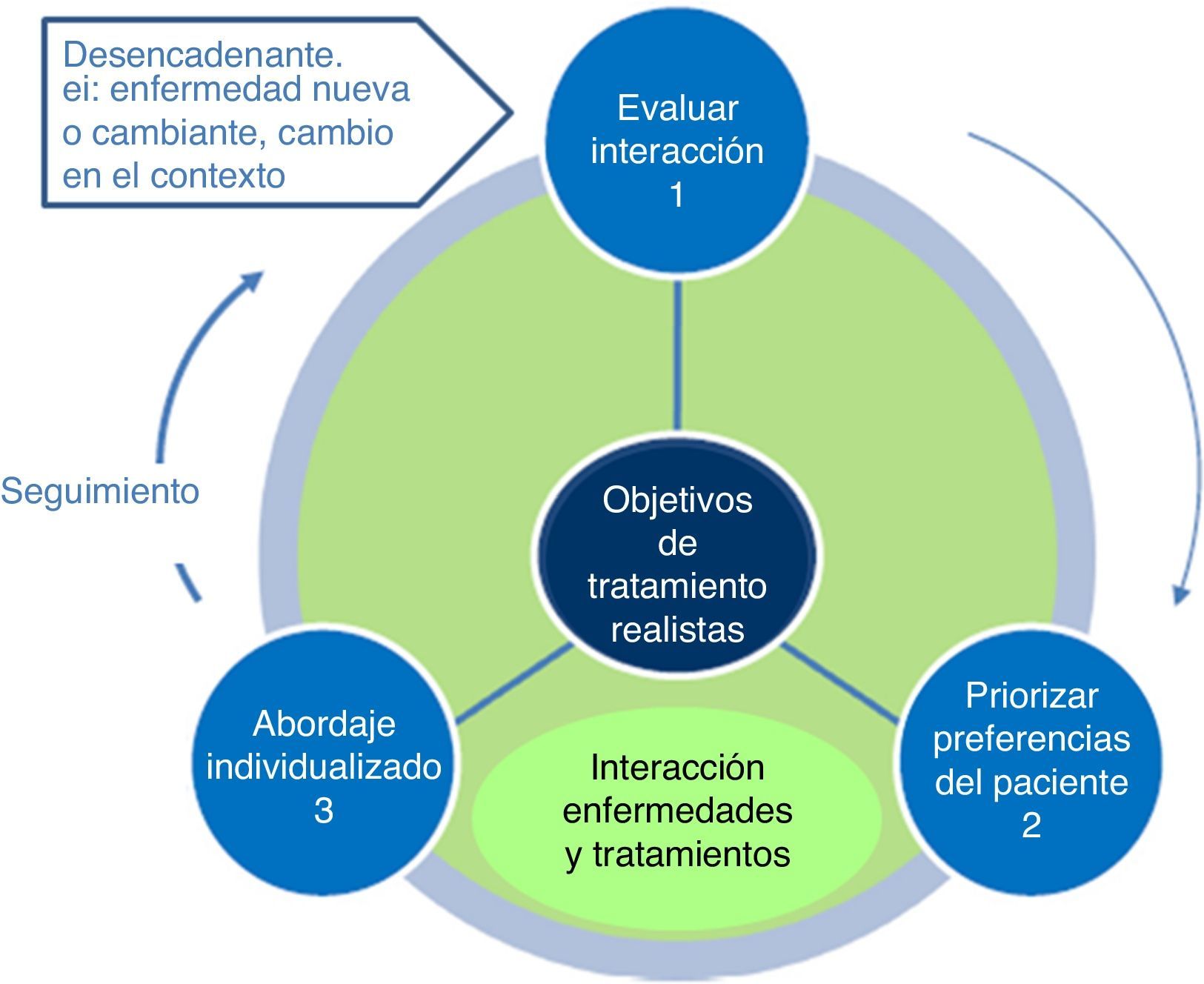
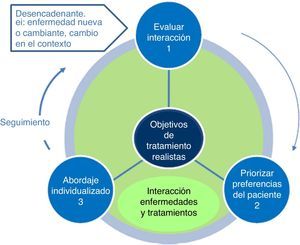
Entre las diferentes herramientas disponibles para apoyar el proceso de toma de decisiones compartida43, recientemente se ha desarrollado una dirigida a pacientes con multimorbilidad en AP: los principios Ariadne44,45 (tabla 2). Elaborados por un amplio grupo multidisciplinar de expertos y avalado inicialmente por un grupo de profesionales asistenciales e investigadores de AP y salud pública, los principios toman su nombre de la mitología griega. Tal y como hiciera Ariadna con Teseo, a quien ayudó a encontrar la salida del laberinto del Minotauro dándole un ovillo de hilo, los autores de los principios Ariadne proponen compartir objetivos de tratamiento comunes y realistas entre médico y paciente a modo de hilo que ayudará a ambos a buscar la salida en el laberinto de la multimorbilidad. Los principios se fundamentan en: 1)una valoración exhaustiva por parte del médico de las enfermedades, el tratamiento y las interacciones potenciales, la situación clínica global y el contexto del paciente; 2)una priorización de problemas de salud que tenga en cuenta las preferencias y deseos del paciente, es decir, sus expectativas en cuanto a resultados, y 3)la gestión individualizada considerando las mejores opciones de diagnóstico, tratamiento y prevención para lograr los objetivos planteados (fig. 1). El modelo establece que la consecución de los objetivos debe ser seguida y reevaluada mediante una planificación de visitas, y que cualquier cambio en la gravedad o en el contexto del paciente debería considerarse como el punto de partida para iniciar el proceso de nuevo.
Los principios Ariadne
| Evaluar las interacciones potenciales, los problemas de salud y tratamientos del paciente, la constitución y el contexto |
| 1. Mantenga una lista de todos los problemas de salud actuales del paciente, evalúe su gravedad e impacto, y revise la medicación tomada por el paciente |
| 2. Monitorice activamente los signos de ansiedad, angustia y depresión, y/o disfunción cognitiva, incluyendo problemas de adicción y signos no específicos o síntomas tales como problemas de sueño, pérdida de apetito o problemas de hidratación |
| 3. Obtenga y considere las circunstancias sociales, las limitaciones financieras, las condiciones de vida y de apoyo social, la alfabetización de la salud, la autonomía funcional y las estrategias de afrontamiento |
| 4. Anote la totalidad de médicos y terapeutas involucrados en el cuidado del paciente y evalúe la carga total de tratamiento |
| Identificar las preferencias y prioridades: los resultados más y menos deseados por el paciente |
| 5. Identifique las preferencias del paciente en cuanto a resultados de salud genéricos como la supervivencia, la independencia, el dolor y el alivio de los síntomas incluyendo las necesidades de cuidados paliativos, y sea consciente de sus propias preferencias (implícitas), ya que pueden no ser las mismas que las del paciente |
| 6. En su caso, tenga en cuenta las preferencias de los cuidadores informales o familiares |
| 7. Alcance un acuerdo sobre una meta de tratamiento realista con el paciente (y, en su caso, su cuidador) |
| Individualizar la gestión para alcanzar los objetivos del tratamiento previamente negociados |
| 8. Sopese si los beneficios esperados del tratamiento (y prevención) son mayores que los posibles inconvenientes y daños, dado el nivel de riesgo y las preferencias del paciente |
| 9. Evalúe la carga de tratamiento de forma gradual y combinada para el paciente (y, en su caso, su cuidador) |
| 10. Considere el autocuidado del paciente de acuerdo con sus necesidades y capacidades |
| 11. Proporcione instrucciones para garantizar la seguridad del paciente, tales como la identificación de efectos secundarios y/o recomendaciones para un manejo adecuado |
| 12. Acuerde con el paciente un plan de visitas de seguimiento para valorar el logro de metas y volver a evaluar las interacciones |
| 13. Comuníquese con otros proveedores sanitarios y con los cuidadores informales del paciente para que todos estén informados sobre las decisiones de tratamiento y tengan acceso a dicha información |
Fuente: Muth et al.44.
Los principios Ariadne.
Fuente: Muth et al.44.
Actualmente están en marcha 2 ensayos clínicos pragmáticos cuyo objetivo es evaluar la efectividad de los principios Ariadne en AP en 2 contextos sanitarios muy diferentes: el alemán y el español46,47. Sus resultados deberían contribuir a generar la evidencia que permita mejorar la atención a pacientes con multimorbilidad en AP.
FinanciaciónEste artículo está enmarcado en los proyectos de investigación del Fondo de Investigaciones Sanitarias ISCIII (códigos PI15/00276, PI15/00572, PI15/00996) y REDISSEC (códigos: RD16/0001/0004, RD16/0001/0005) cofinanciado con fondos FEDER.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.