El hígado graso no alcohólico (HGNA) presenta una alta prevalencia entre los pacientes obesos. Él objetivo de este estudio es conocer la evolución de las lesiones histológicas de estos pacientes a los que se trata mediante derivación biliopancreática.
Material y métodosSe intervino de cirugía bariátrica a 76 pacientes obesos en los que se realizó una biopsia hepática. Entre los 12 y 24 meses tras la cirugía se volvió a obtener una nueva biopsia hepática en 39 de ellos. Se analizaron variables clínicas y analíticas en el momento de la intervención y a los 18 meses.
ResultadosSesenta y siete pacientes (88,1%) presentaban HGNA en el momento de la intervención. Cuarenta y un pacientes (61,2%) tenían esteatosis simple y 26 pacientes (38,8%) tenían esteatohepatitis no alcohólica (EHNA). Durante el seguimiento se observó una mejoría tanto de la enfermedad asociada como de las evaluaciones analíticas. En la segunda biopsia realizada en 39 pacientes se observó una mejoría importante tanto en el grado de esteatosis como en la EHNA. Ningún paciente mostró empeoramiento de las lesiones.
ConclusionesEl HGNA presenta una alta prevalencia entre los pacientes obesos. La cirugía bariátrica (Scopinaro) induce una pérdida de peso que se asocia a una mejoría de la enfermedad asociada a la obesidad, así como un descenso significativo de los valores de los parámetros de función hepática. Tras la pérdida de peso, casi la totalidad de estos pacientes presentaron mejoría de las lesiones histológicas hepáticas, y destacó que la EHNA desapareció en el 85% de ellos.
Non-alcoholic fatty liver (NAFL) is highly prevalent in obese patients. The aim of this study is to look at the development of the histological lesions in these patients that we treated using biliopancreatic diversion.
Material and methodsA liver biopsy was performed on 76 obese patients who were operated on using bariatric surgery. Another liver biopsy was performed on 39 of them between 12 and 24 months after the surgery. The clinical and analytical variables at the time of the surgery, and at 18 months were analysed.
ResultsA total of 67 patients (88.1%) had NAFL at the time of the operation. Simple steatosis was seen in 41 (61.2%) patients and 26 (38.8%) had non-alcoholic steatohepatitis (NASH). An improvement was seen in both the associated pathology and the analytical evaluations. A significant improvement was observed in the degree of steatosis as well as the NASH in the second biopsy performed on 39 patients. There were no deteriorations in the lesions in any of the patients.
ConclusionsThere is a high prevalence of NAFL among obese patients. Bariatric surgery (Scopinaro) leads to weight loss which is associated to an improvement in the pathology associated with obesity, as well as a significant decrease in the liver function values. After weight loss, almost all our patients showed an improvement in the histological hepatic lesions, and in particular, that NASH disappeared in 85% of them.
En la actualidad, la obesidad representa un importante problema de salud pública en la mayor parte de los países desarrollados, de ahí que se acuñe el término «epidemia del siglo xxi» en su definición. Hay pruebas sólidas1,2 que asocian la obesidad a una mayor prevalencia de procesos crónicos, tales como enfermedades cardiovasculares, diabetes mellitus, problemas osteoarticulares, hígado graso no alcohólico (HGNA), etc., por lo que se configura como un importante factor de riesgo en la edad adulta.
El HGNA es una entidad clinicopatológica que comprende un conjunto de enfermedades que oscilan desde una simple acumulación de triglicéridos en el hepatocito (esteatosis hepática) a una esteatohepatitis no alcohólica (EHNA), término empleado para definir una entidad caracterizada por inflamación, acumulación de grasa y fibrosis en el hígado3,4,5.
La obesidad es la enfermedad más frecuentemente asociada al HGNA. Así, al menos teóricamente, el control de la obesidad con pérdida de peso debería seguirse de la mejoría de este tipo de lesiones hepáticas6,7.
Hoy se sabe que una pérdida de al menos un 10% del peso se asocia a una mejoría de las cifras de aminotransferasas. Datos publicados recientemente indican que la pérdida de peso asociada a la cirugía bariátrica induce una mejoría en las lesiones histológicas hepáticas asociadas con la obesidad8. Sin embargo, no se han llevado a cabo suficientes estudios con seguimiento histológico.
Por otra parte, una pérdida de peso muy rápida puede dar lugar a un incremento de la inflamación portal y la fibrosis9,10,11. La cirugía bariátrica produce una significativa pérdida de peso; sin embargo, algunas técnicas quirúrgicas, como es el bypass yeyunoileal, originan una malabsorción que, junto con el aislamiento de un segmento intestinal, puede dar lugar a cambios metabólicos e inmunes que ocasionen daño hepático progresivo y fallo hepático en algunos casos.
Parece, pues, necesaria la realización de estudios que evalúen el impacto de la pérdida de peso con cirugía bariátrica en las lesiones hepáticas asociadas a la obesidad.
Material y métodosSe trata de un estudio longitudinal prospectivo en el que se incluyó a 76 pacientes a los que se intervenidos en este centro en la Unidad de Cirugía Bariátrica desde el período de 2001 hasta 2005, y a los que se les practicó una derivación biliopancreática y toma de biopsia hepática durante el acto quirúrgico.
Los criterios de inclusión en este estudio fueron pacientes con índice de masa corporal (IMC) mayor o igual a 40kg/m2, con edades de entre 18 y 60 años, con obesidad mantenida durante más de 5 años en los que fracasaron otros tratamientos y que presentaban aceptable riesgo quirúrgico. Se excluyó de este estudio a pacientes con historia de consumo de alcohol superior a 200g por semana, con serología positiva a virus de la hepatitis B y a virus de la hepatitis C, que consumieran medicamentos hepatotóxicos o con historia o hallazgo de enfermedad hepática.
En el estudio se recogieron variables clínicas (historia de diabetes mellitus, peso, talla, IMC, índice cintura/cadera, presión arterial, SAOS) y analíticas (hemograma, estudio de coagulación, bioquímica y test de estudio hepático). El diagnóstico de diabetes tipo 2 se basó en los criterios establecidos por la Asociación Americana de Diabetes12. Durante la cirugía se procedió a la obtención de la biopsia hepática mediante cuña de 1 × 1,5cm de acuerdo con el protocolo habitual de cirugía bariátrica de este servicio. Dos anatomopatólogos de este centro evaluaron estas biopsias de acuerdo al sistema propuesto por la Asociación Americana para el Estudio de las Enfermedades Hepáticas (septiembre de 2002)13.
A los 18 meses de la cirugía se repitieron las evaluaciones clínicas y analíticas. En un período comprendido entre los 12 y los 24 meses tras la cirugía se realizó una segunda biopsia hepática, en este caso percutánea con control ecográfico, en aquellos pacientes que voluntariamente lo aceptaron. Se intervino a los pacientes que presentaban eventración en la cicatriz de laparotomía de la primera cirugía en el mismo período y en este caso se aprovechó esta segunda operación para obtener la biopsia hepática.
Para el estudio estadístico se efectuó un análisis univariante de los datos obtenidos, consistente en el cálculo de la media y la desviación estándar y porcentajes. En el análisis bivariante y para la comparación de medias de variables cuantitativas normales se aplicó el test de la t de Student. En aquellas variables que no seguían una distribución normal se utilizó el test de la U de Mann-Whitney. Para comparar variables cualitativas se utilizó la prueba de χ2.
ResultadosDado que únicamente se pudo realizar la segunda biopsia hepática en 39 de los 76 sujetos del estudio, los resultados de éste se han dividido en 2 partes para su mejor comprensión: la primera comprende el análisis descriptivo del total de pacientes intervenidos (variables clínicas, analíticas e histológicas); la segunda parte analiza la evolución de las diferentes variables clínicas, analíticas y fundamentalmente histológicas, tras 12 a 24 meses de seguimiento.
Resultados clínicos, analíticos e histológicos en el momento de la intervenciónDe los 76 pacientes que se incluyeron, 61 (80%) eran mujeres, mientras que tan sólo 15 (20%) eran varones. La edad media del grupo, su peso promedio y el IMC, se muestran en la tabla 1.
Tabla 1. Variables clinicoanalíticas en pacientes obesos intervenidos
| Variables | Medias y % preQx | Medias y % PQx | p |
| Sexo femenino | 61 (80,3) | 61 (80,3) | |
| Edad (años) | 38,75±9,10 | 38,75±9,10 | |
| Peso (kg) | 136±26,66 | 93±18,63 | <0,001 |
| Talla (m) | 1,62±0,08 | 1,62±0,08 | |
| IMC (kg/m2) | 51,37±8,32 | 35,26±6,33 | <0,001 |
| Cintura (cm) | 131,64±15,28 | ||
| Cadera (cm) | 147,24±16,09 | ||
| Índice cintura/cadera | 0,88±0,07 | ||
| GOT | 27,77±19,48 | 23,97±7,12 | 0,023 |
| GPT | 36,78±27,24 | 29,48±8,97 | 0,003 |
| GOT/GPT | 0,84±0,37 | 0,82±0,18 | 0,862 |
| GGT | 35,79±29,03 | 31,13±12,88 | 0,041 |
| FA | 75,55±17,93 | 64,78±11,78 | <0,001 |
| Colesterol | 201,27±50,19 | 139.27±24,29 | <0,001 |
| Triglicéridos | 166,13±142,84 | 104,47±22,62 | <0,001 |
| Bilirrubina total | 0,45±0,14 | 0,40±0,09 | <0,001 |
FA: fosfatasa alcalina; GGT: gammaglutamil transpeptidasa; GOT: glutamic oxaloacetic transaminase 'aminotransferasa glutamicoxalacética'; GPT: glutamic pyruvic transaminase 'aminotransferasa glutámico pirúvica'; IMC: índice de masa corporal; PQx: posquirúrgico; preQx: prequirúrgico.
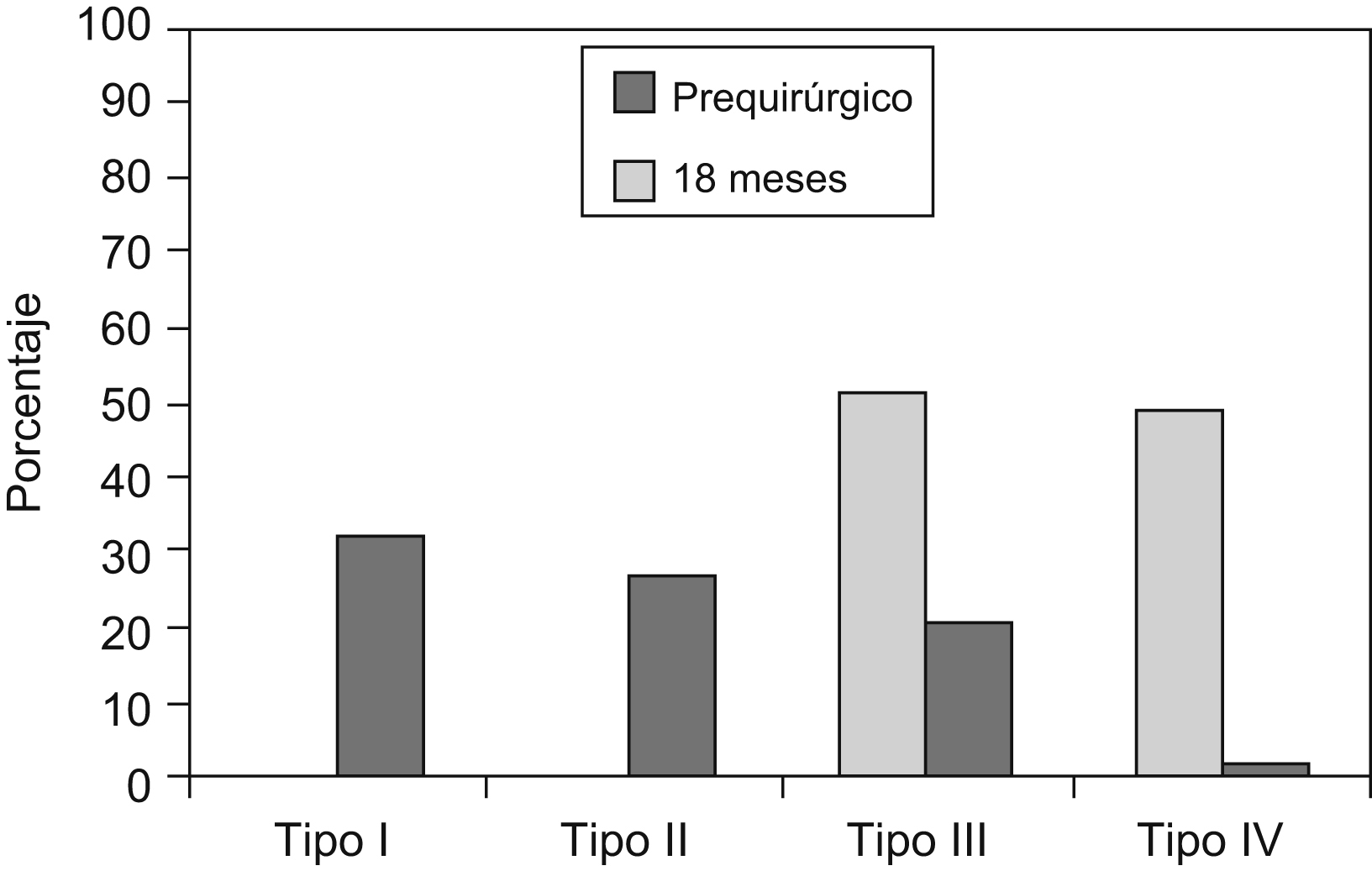
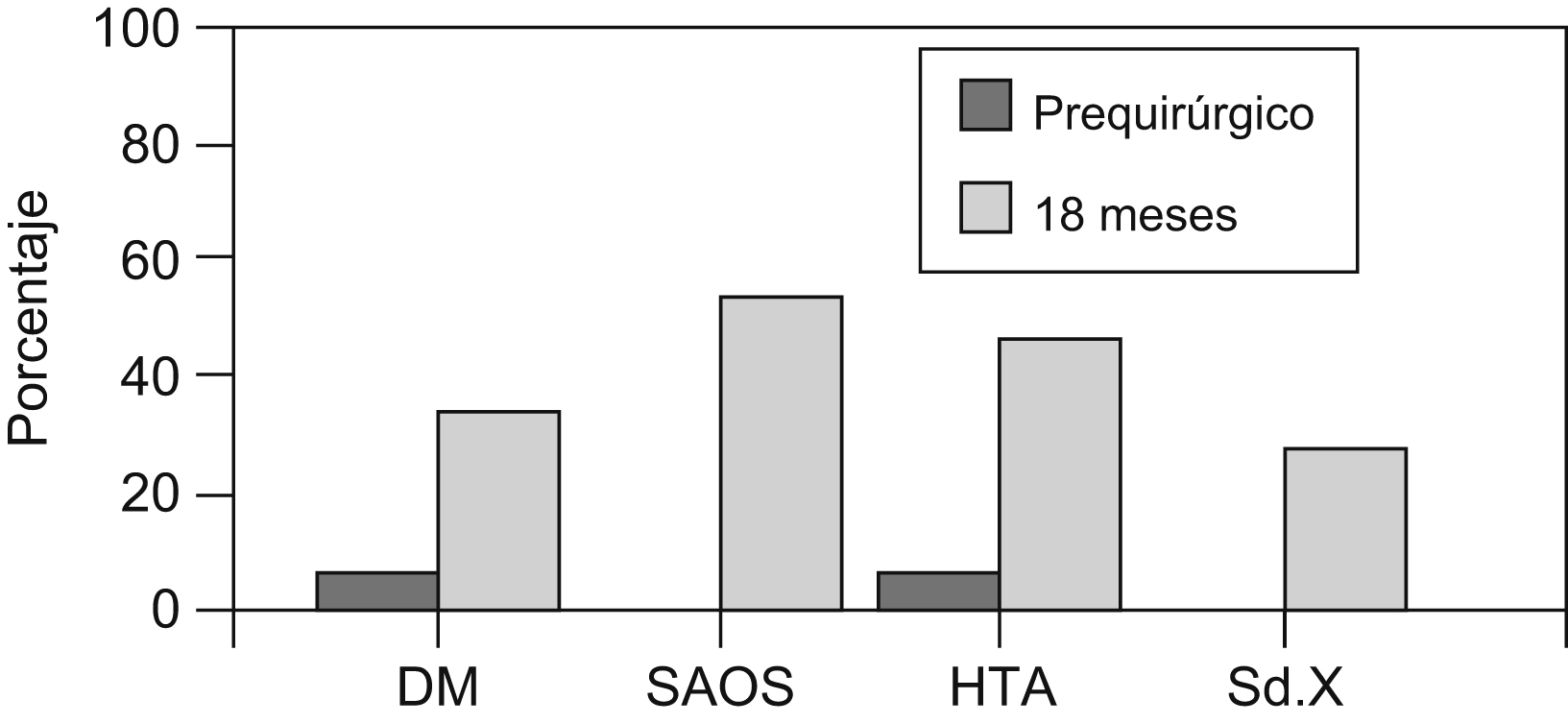
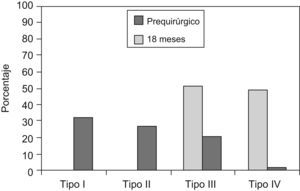
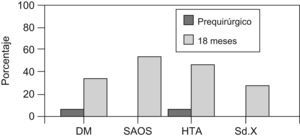
Al clasificar a los pacientes según el IMC se encontró que 37 pacientes (48,7%) presentaban obesidad tipo III y 39 pacientes (51,3%) presentaban obesidad tipo IV (figura 1. La enfermedad asociada en estos pacientes se distribuyó según se muestra en la figura 2; el síndrome de apnea obstructiva del sueño fue la enfermedad más presentada en estos pacientes.
Figura 1. Tipos de obesidad. Comparación antes de la intervención y 18 meses después.
Figura 2. Enfermedad asociada en pacientes obesos intervenidos.
Entre las variable analíticas se encontraron valores de aminotransferasa glutamicoxalacética por encima de los valores normales (>38 U/l) en 10 pacientes, valores de aminotransferasa glutámico pirúvica superiores a 40 U/l en 21 pacientes y valores de gammaglutamil transpeptidasa superiores a 61 en 9 pacientes. Los valores medios de colesterol fueron de 201,27 ± 50,19mg/dl y los de triglicéridos fueron de 166,13 ± 142,84mg/dl.
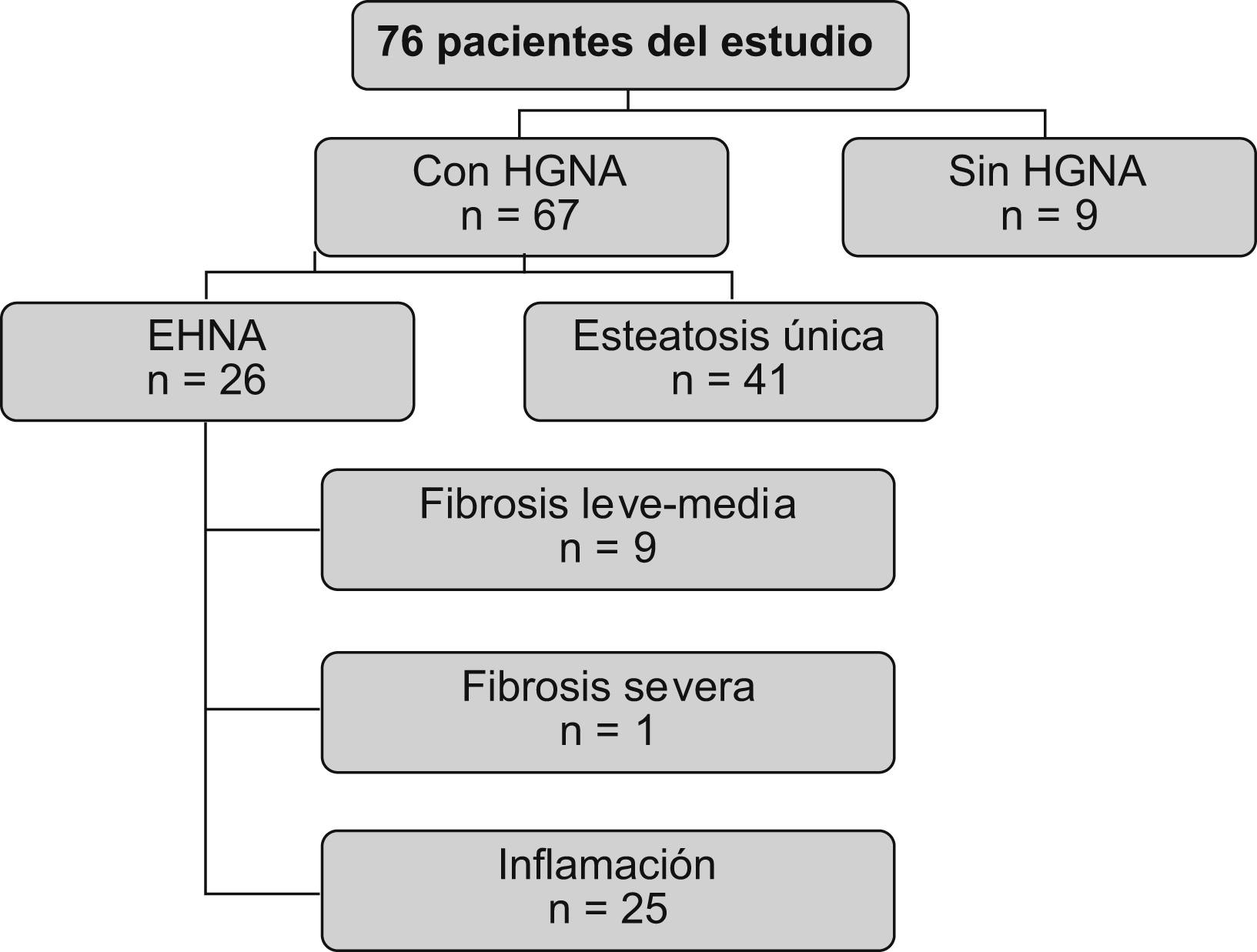
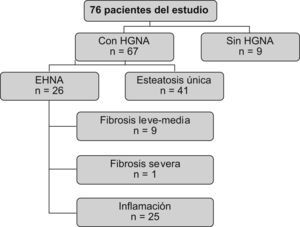
Hallazgos histológicosEntre los 76 pacientes del estudio (figura 3), 67 (88,1%) presentaban HGNA y tan sólo 9 (11,9%) mostraban una histología normal hepática. Entre los pacientes con HGNA, 26 (38,8%) presentaron EHNA, mientras que 41 (61,2%) presentaron esteatosis hepática como único hallazgo histológico.
Figura 3. Distribución de pacientes obesos según hallazgos histológicos.
Evolución de las variables clínicas, analíticas e histológicas tras 12 a 24 meses de seguimientoSe analizaron las variables clínicas y analíticas tras un período de 18 meses de seguimiento luego de la intervención.
El estudio histológico se llevó a cabo exclusivamente en 39 pacientes, en los que se realizó una segunda biopsia hepática entre los 12 y los 24 meses del seguimiento. Se intervino a 16 de ellos a causa de una eventración en la pared abdominal, consecuencia de la incisión subcostal bilateral. Luego de informar previamente al sujeto, se aprovechó la intervención para obtener una biopsia hepática. A los 23 pacientes restantes se les realizó una punción hepática guiada ecográficamente en el servicio de Radiología.
Variables clinicoanalíticasEl peso promedio tras el seguimiento fue de 93 kg ± 18,6 por lo que el IMC disminuyó a 35,2 kg/m2 ± 6,3 (tabla 1 y figura 1).
Las alteraciones en las variables analíticas como en la comorbilidad durante el seguimiento se muestran en la tabla 1 y en la figura 2.
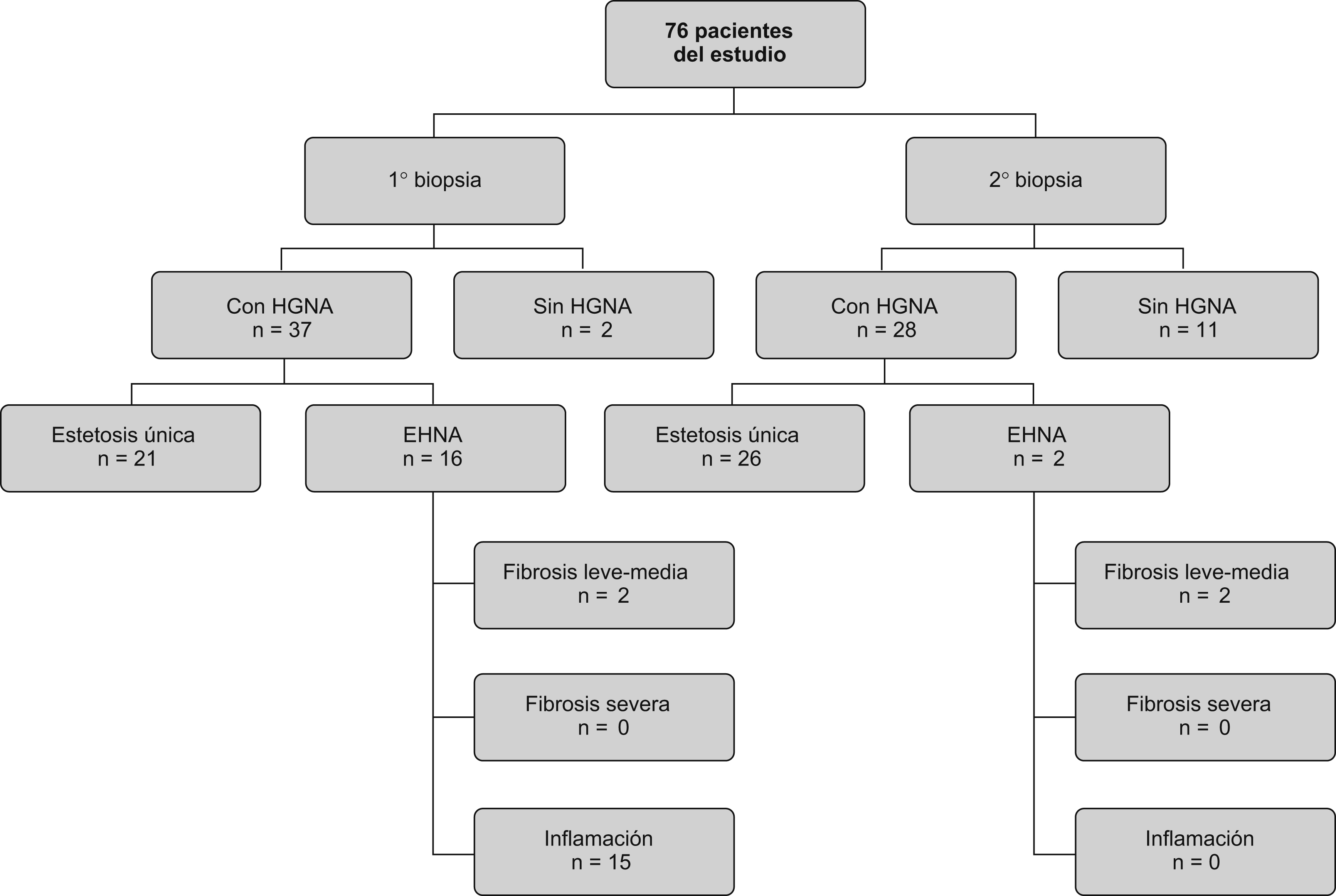
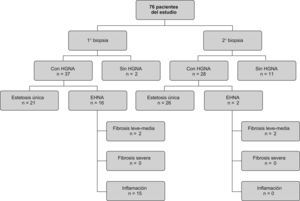
Hallazgos histológicosDe los 39 pacientes a los que se les realizó la biopsia en el postoperatorio, 11 pacientes (28,2%) no presentaban enfermedad hepática. Los 28 pacientes restantes (71,8%) tenían HGNA pero, de ellos, tan sólo 2 (7,2%) mostraron EHNA, mientras que el resto (92,8%) sólo presentó esteatosis. Estos resultados contrastan bastante con los que presentaron esos mismos pacientes en la primera biopsia (figura 4).
Figura 4. Distribución de pacientes según hallazgos histológicos con la primera y la segunda biopsia.
Los resultados más importantes del presente estudio son los que arroja el análisis comparativo de las diferentes variables histológicas en el seguimiento. Si se clasifica a los pacientes por el grado de esteatosis que presentan, se evidencia cómo en la segunda biopsia todos los pacientes que presentaron esteatosis fueron de grado leve, mientras que no hubo ninguno de rango grave. En cambio, en la primera biopsia hubo 23 pacientes que presentaron esteatosis grave (p<0,001) (tabla 2).
Tabla 2. Clasificación según gravedad de lesión hepática
| Esteatosis | Primera biopsia | Segunda biopsia | OR | IC | p |
| Leve (1–2) | 14 | 28 | 0,22 | (0,07−0,63) | 0,0015 |
| Grave (3–4) | 23 | 0 | 54,63 | (7,24−2307,9) | <0,001 |
IC: intervalo de confianza; OR: odds ratio.
Entre los 39 pacientes en los que se llevó a cabo la segunda biopsia, se observó que en la primera biopsia 16 tenían EHNA. De ellos, 14 presentaban inflamación, un caso con fibrosis grado 1 y otro caso con fibrosis grado 2. En la segunda biopsia tan sólo se observaron 2 casos de EHNA y ambos presentaban exclusivamente inflamación sin fibrosis (tabla 3).
Tabla 3. Clasificación según grado de esteatosis hepática no alcohólica
| EHNA | Inflamación | Fibrosis 1 | Fibrosis 2 | Total |
| Primera biopsia | 14 | 1 | 1 | 16 |
| Segunda biopsia | 2 | 0 | 0 | 2 |
EHNA: esteatosis hepática no alcohólica.
Ningún paciente presentó complicaciones tras la toma de la segunda biopsia.
DiscusiónLa esteatosis simple generalmente presenta un curso benigno, pero la EHNA puede evolucionar en algunos casos hacia un fallo hepático crónico14,15,16. Más aún, el carcinoma hepatocelular puede presentarse más en aquellos hígados con EHNA17,18. Actualmente, el único método del que se dispone para llegar a ese diagnóstico es la realización de una biopsia hepática.
La prevalencia de HGNA en pacientes obesos subsidiarios de cirugía bariátrica es muy alta y variable según las series consultadas. Boza et al19 encuentran estas lesiones en 80 de 127 pacientes (63%), de los que 33 pacientes (26%) presentaban EHNA. Otros estudios recientes encuentran aún más prevalencia de HGNA20,21.
Los resultados más importantes que hallaron los autores del presente artículo son los que se encuentran en la evolución histológica de los pacientes operados, tras la pérdida de peso. Casi la totalidad de ellos mostraron una mejoría importante de las lesiones hepáticas, tanto de la esteatosis simple como de la EHNA, sin que en ningún caso hubiera empeoramiento de éstas. Estos resultados son similares a los de otros estudios, como se comenta a continuación (tabla 4).
Tabla 4. Resultados según diferentes autores
| Autor | Técnica | Pacientes | Resultado |
| Luyckx,1998 | Gastroplastia | 69 | Mejoría de la esteatosis. Incremento de la inflamación |
| Stratopoulos, 2005 | Gastroplastia | 51 | Mejoría tanto de la esteatosis como de la esteatohepatitis |
| Jaskiewicz, 2006 | Gastroplastia | 10 | Mejoría de esteatosis e inflamación |
| Dixon, 2004 | Banda gástrica | 36 | Mejoría de esteatosis, inflamación y fibrosis |
| Ranlov, 1990 | Bypass gástrico | 7 | Mejoría de la esteatosis |
| Liu, 2007 | Bypass gástrico | 39 | Mejoría de esteatosis, fibrosis e inflamación |
| Csendes, 2006 | Bypass gástrico | 16 | Mejoría en la gran mayoría de los pacientes, excepto uno que presentó empeoramiento |
| Kral, 2004 | Derivación biliopancreática y cruce duodenal | 104 | Mejoría de la esteatosis, incremento en la inflamación y fibrosis |
Los primeros trabajos que comenzaron a analizar los cambios en la histología hepática que ocurría en los pacientes obesos intervenidos, lo hicieron con la técnica de bypass yeyunoileal, técnica que prácticamente se abandonó a principio de la década de 1980, como consecuencia de sus complicaciones postoperatorias (entre ellas, el empeoramiento de las lesiones hepáticas)22.
El uso de la gastroplastia ha disminuido en los últimos años en favor del bypass gástrico y de la banda gástrica ajustable. Hay diferentes publicaciones acerca de los cambios histológicos hepáticos que suceden en pacientes obesos intervenidos mediante esta técnica. En un estudio belga23 en el que se evalúa a 69 enfermos antes y 27 meses después de que se los interviniera mediante gastroplastia, los resultados muestran cómo el 45% de las biopsias hepáticas realizadas tras el seguimiento eran normales (frente al 13% de las previas), mientras se seguía observando esteatosis en el 38% de los pacientes (frente al 83% previo). Además, la gravedad de la esteatosis era significativamente menor tras el seguimiento. Sin embargo, se constató un incremento de la inflamación de hasta un 26% (frente al 14% previo). En contraste con estos hallazgos, 2 estudios recientes señalan mejorías en los resultados tanto de la inflamación como de la fibrosis: Stratopoulos et al24 muestran una regresión significativa de la esteatosis (84,3%) y la esteatohepatitis (86,2%), sin que ningún paciente presentara progresión en la gravedad de estas lesiones. De igual forma, Jaskiewicz et al25 evidenciaron una mejora en las lesiones y en la inflamación hepática en 10 pacientes a los que se les realizó biopsia tras 8 meses de tratamiento quirúrgico con gastroplastia.
Otros autores han estudiado la banda gástrica ajustable en relación con los cambios en las lesiones hepáticas que pueden presentar los pacientes en los que se utiliza esta técnica. En 2004, Dixon siguió a 36 pacientes, a los que rebiopsió tras la pérdida de peso con banda gástrica ajustable. Tanto la esteatosis como la fibrosis y la inflamación mejoraron. La EHNA que presentaban originalmente 23 pacientes desapareció o disminuyó en el 82% de ellos. Al inicio, 18 pacientes presentaban fibrosis grado 2 o superior frente a sólo 3 al final del seguimiento (p<0,01)26.
La mayoría de los artículos publicados en los últimos años referentes a los cambios que presenta la histopatología hepática en pacientes obesos que reciben cirugía bariátrica se basan en la técnica del bypass gástrico, procedimiento de elección en Estados Unidos.
La primera publicación tras realizar esta técnica se llevó a cabo en Dinamarca; en esa publicación, Ranlov y Hardt27 evaluaron a 7 pacientes tras bypass gástrico y a 8 pacientes tras gastroplastia. Los resultados de este estudio muestran una mejoría de la esteatosis hepática (desde un 74 hasta un 40% de los pacientes), junto con un marcado descenso en el grado de esteatosis al año de la intervención.
En la Universidad de Alabama28, en Birmingham, se siguió a 39 pacientes tras recibir bypass gástrico y se les realizó una biopsia durante la primera intervención y otra tras la pérdida de peso. Se demostró una mejoría tanto en la esteatosis como en la fibrosis y la inflamación.
Csendes et al29, en un estudio reciente, realizaron la biopsia postseguimiento en 16 pacientes al intervenirlos de hernia incisional. De 15 pacientes que presentaban alteraciones hepáticas durante el primer estudio histológico, el 66,7% mostró una histología normal tras 17 meses de seguimiento, un 13,3% mejoró y el 6,7% se mantuvo sin cambios. Tan sólo un paciente mostró progresión histológica desde esteatosis a fibrosis.
La derivación biliopancreática (intervención realizada en el presente estudio) se ha asociado en algunos casos aislados a fracaso hepático agudo30,31.
Tan sólo un artículo describe cuál es la evolución de las lesiones histológicas hepáticas tras la pérdida de peso y un seguimiento adecuado en este tipo de intervención quirúrgica. Kral et al6 evaluaron a pacientes a los que se intervino con esta técnica, y realizaron biopsia postoperatoria a 104 sujetos tras un período de seguimiento de 41 meses —siempre coincidió con una reintervención quirúrgica por diferentes motivos (colelitiasis, obstrucción intestinal, problemas malabsortivos, eventraciones, etc.)—. El problema de este estudio es que se mezclan pacientes a los que se realiza derivación biliopancreática (36 pacientes) con aquéllos en los que se realiza cruce duodenal (68 pacientes).
La esteatosis disminuyó significativamente desde un grado de 1,57 a 0,52, disminución que se relacionó con la pérdida de peso.
Si se considera la fibrosis, se observó un incremento de ésta en 42 pacientes, una mejoría en 28 de ellos y no hubo cambios en 34 de ellos. De 18 pacientes que presentaban signos de inflamación en la primera biopsia, ésta desapareció en 11 de ellos, mientras que en 10 pacientes sin inflamación previa se desarrolló la fibrosis en el seguimiento. Con respecto a la cirrosis hepática, 14 pacientes presentaron esta entidad en la primera evaluación. Once de ellos aceptaron repetir la biopsia tras la pérdida de peso y se observó una mejoría tanto en la fibrosis como en la inflamación. En 3 pacientes de los 104 se desarrolló cirrosis tras la reducción de peso. Dos de estos 3 pacientes presentaron en la primera biopsia una fibrosis grado 3 y el tercero no presentó fibrosis.
Los resultados de la investigación de los autores de este artículo son similares a los resultados encontrados en la literatura médica, aunque hay algunas diferencias.
La principal limitación del presente trabajo es que la elección de los pacientes a los que se les realizó una segunda biopsia no fue aleatorizada. Sólo incluye a aquellos a los que tuvieron que intervenir debido a una eventración entre los 12 y 24 meses de la primera intervención quirúrgica, y los que aceptaron voluntariamente recibir una punción percutánea guiada radiológicamente como parte de este estudio. En ellos fue en los que se realizó un seguimiento histológico.
Por otra parte, a los que se intervino debido a hernia incisional se les tomó una biopsia hepática intraoperatoria (cuña hepática) y su volumen fue superior al que se obtiene por punción percutánea guiada por ultrasonografía (cilindro hepático), y esta diferencia puede influir —aumentando su fiabilidad— en la evaluación histológica32.
Por otra parte, en la muestra de los pacientes del presente estudio en los que se realizó seguimiento histológico, tan sólo 2 de ellos presentaron fibrosis en la primera biopsia, por lo que es difícil sacar conclusiones con respecto a la evolución de este parámetro histológico.