El tratamiento de las hernias incisionales complejas es, en ocasiones, un verdadero reto social y profesional todavía controvertido. Multitud de técnicas han sido descritas a lo largo de los años para intentar solucionar este problema. El contexto social y el desarrollo tecnológico de cada época son esenciales para comprender los continuos cambios en la forma de realizar dichas técnicas.
Este trabajo tiene como objetivo realizar una revisión histórica del tratamiento protésico de la eventración compleja, buscando comprender y aplicar los principios básicos del tratamiento de toda eventración a la reparación con doble malla.
The treatment of complex incisional hernias is, on occasions, a real social and professional, and still controversial, challenge. A multitude of techniques have been described over the years in an attempt to solve this problem. The social context and technological development of each period are essential to understand the continuous changes in the way of performing these techniques. This article caries out an historical review of the prosthetic treatment of incisional hernias, trying to understand and apply the basic principles of the treatment of all incisional hernias to the repair with a double mesh.
El tratamiento de las hernias incisionales complejas (HIC) es, en ocasiones, un verdadero desafío social y profesional. Multitud de técnicas han sido descritas a lo largo de los años para intentar solucionar este problema. El contexto social y el desarrollo tecnológico de cada época son esenciales para comprender los cambios en la forma de realizar dichas técnicas. Este trabajo desarrolla un análisis histórico en un intento por buscar los orígenes de la técnica de doble reparación (TDR) en el tratamiento de las eventraciones complejas y poder comprender mejor los conceptos sobre los que se justifica.
RafiasDebemos buscar los orígenes de la cirugía de la eventración a mediados del siglo xviii, tras los descubrimientos de la anestesia y la antisepsia. Debemos suponer que la posibilidad de realizar con relativa seguridad un abordaje de la cavidad abdominal para tratar multitud de enfermedades representa el punto de partida para la aparición de este problema médico. Las primeras referencias encontradas ponen de manifiesto que, en sus orígenes, el tratamiento de las eventraciones fue una cirugía de abordaje intraabdominal. Gerdy, en 1836, tras abrir y explorar la cavidad abdominal, corrige el defecto herniario mediante una sutura única de todos los planos1, y Maydl en 1886, mediante una sutura individual de cada uno de los planos de la pared abdominal2. Sin embargo, a finales del siglo xviii el miedo a las complicaciones viscerales de una cirugía cada vez más frecuente hace que se desaconseje la entrada en la cavidad abdominal para corregir una hernia. Este hecho es asumido por la mayoría de los cirujanos y trasmitido como una norma hasta nuestros días. Además, supone el inicio de una nueva etapa caracterizada por el desarrollo de técnicas muy complejas para solventar un problema cada vez más frecuente (plastias, injertos y microcirugía).
PlastiasLas plastias llenan la imaginación de muchos cirujanos de la época y el arsenal terapéutico se multiplica, de forma que podemos decir que cada autor describe su propia opción para intentar solucionar un único problema. De entre todos ellos mencionamos los que representan los pilares de las tres grandes opciones de abordaje actual:
- 1)
Noble en 1893 propone la incisión lateral sobre la vaina del músculo recto anterior y la sutura de ambos bordes libres sobre la eventración3. Este procedimiento es recogido y popularizado por Welti-Eudel en 1941 y supone la base para comprender la actual técnica de Chevrel4,5.
- 2)
Albanese en 1966 postula la movilización musculoaponeurótica de la pared abdominal mediante incisiones de descarga sobre el músculo oblicuo mayor para conseguir un acercamiento de los tejidos y cubrir el defecto herniario6. Este autor debe considerarse como el precedente de la actual técnica de Ramírez y sus variantes con prótesis7.
- 3)
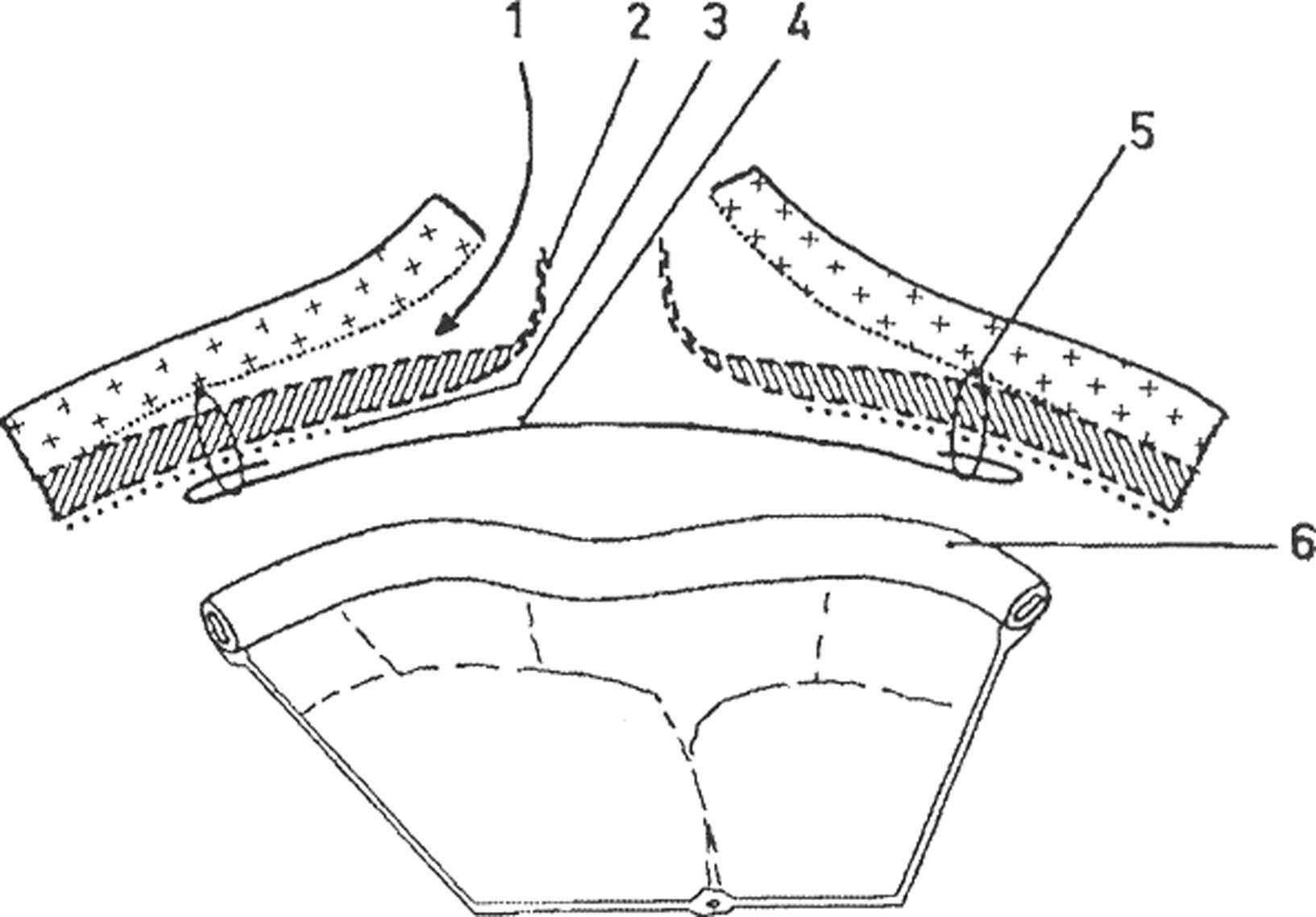
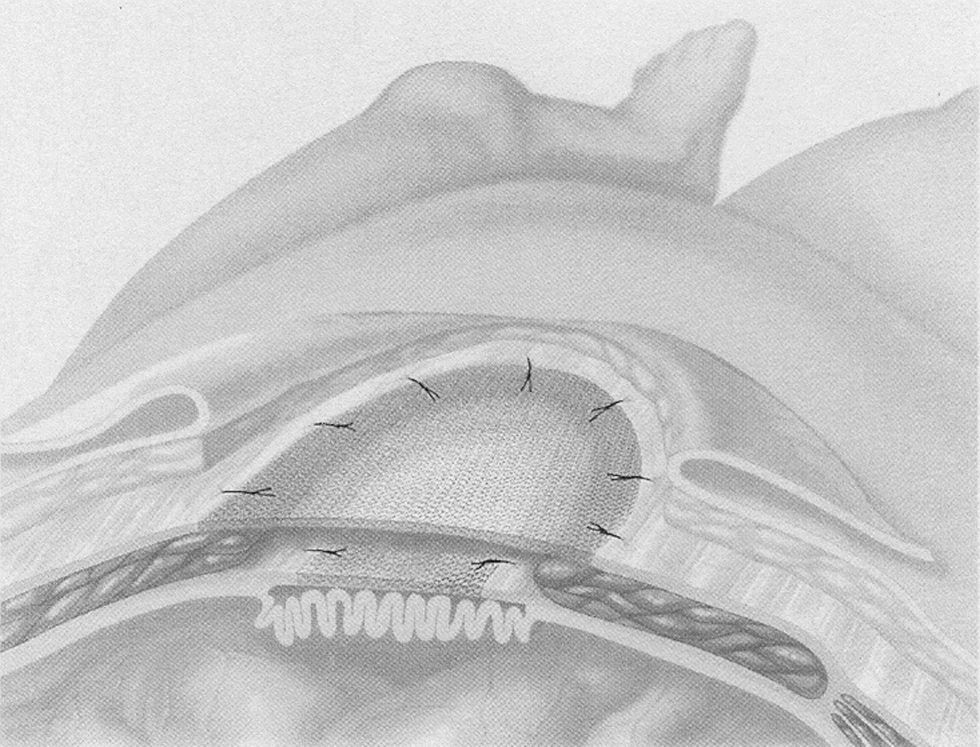
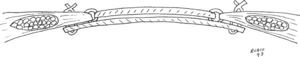
Bourgeon en 1956 describe el abordaje intraabdominal con una malla de nylon8. Este autor es pionero en el tratamiento posterior de las eventraciones y su trabajo es básico para comprender la reparación laparoscópica y la TDR. Bourgeon menciona que «la individualización de los diferentes planos anatómicos es totalmente inútil», que «la malla se puede situar directamente en contacto con las vísceras abdominales», y que «se debe fijar con puntos transmurales a 5cm de los bordes de la eventración» (fig. 1). Estas tres premisas fueron escritas casi 40 años antes de publicarse la primera reparación por laparoscopia. Las ventajas de la operación de Bourgeon son, según su propio autor, la «intervención simple (no diseca planos intermedios), el riesgo de infección mínimo y que los seromas drenan al interior del peritoneo»9.
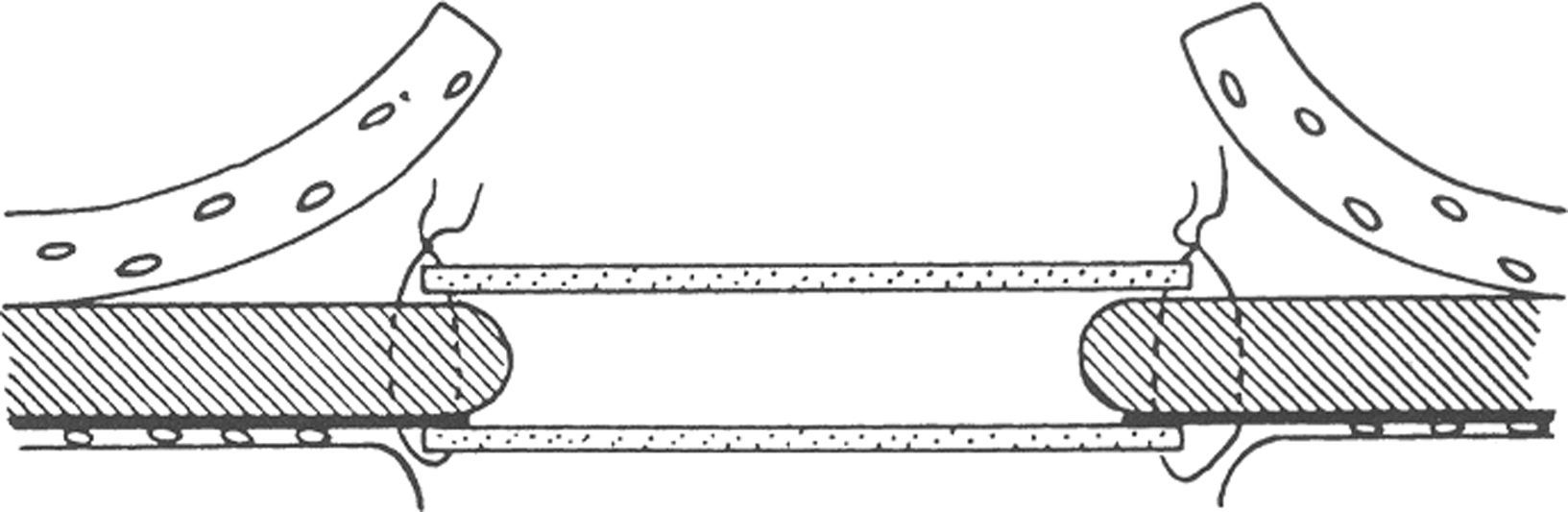
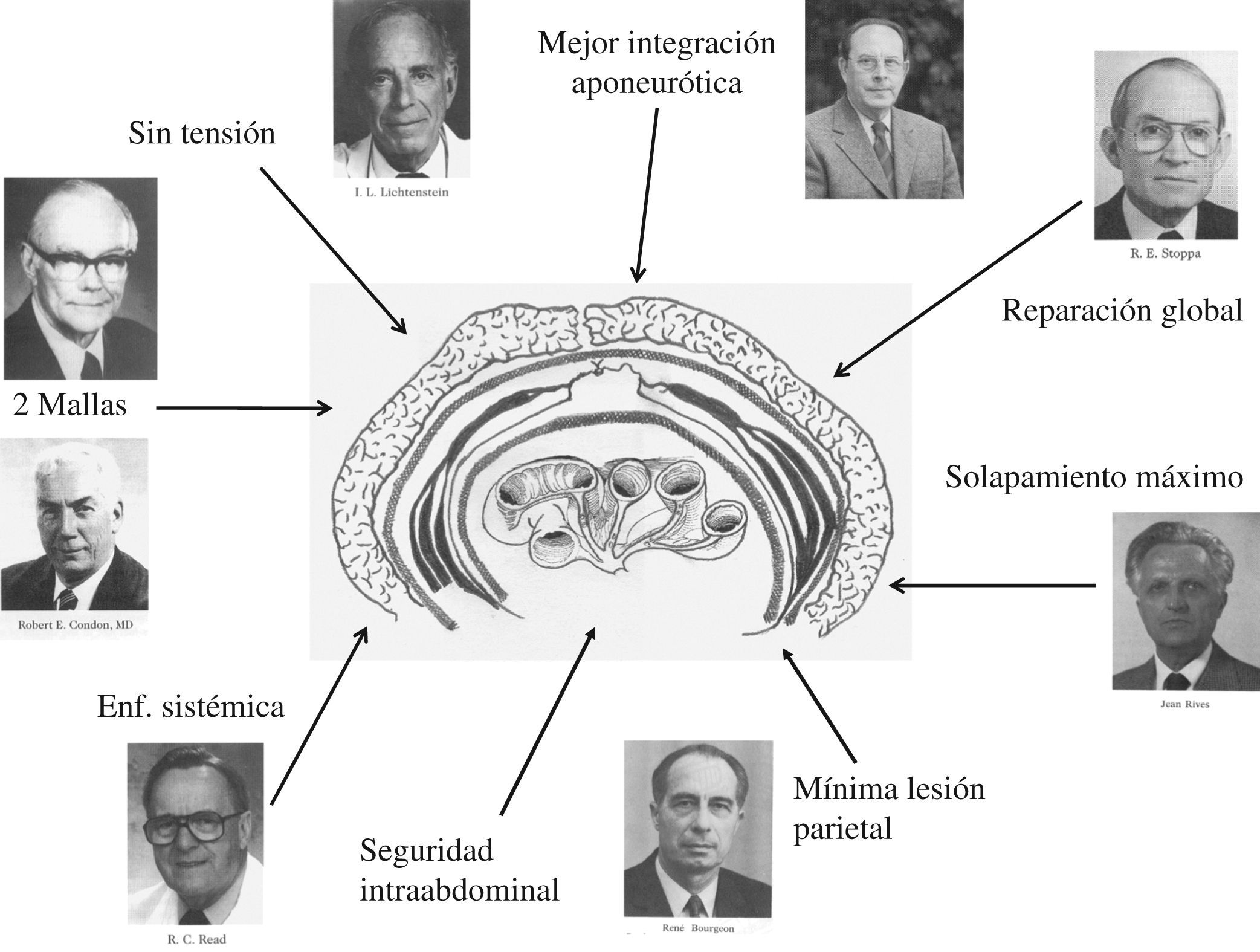
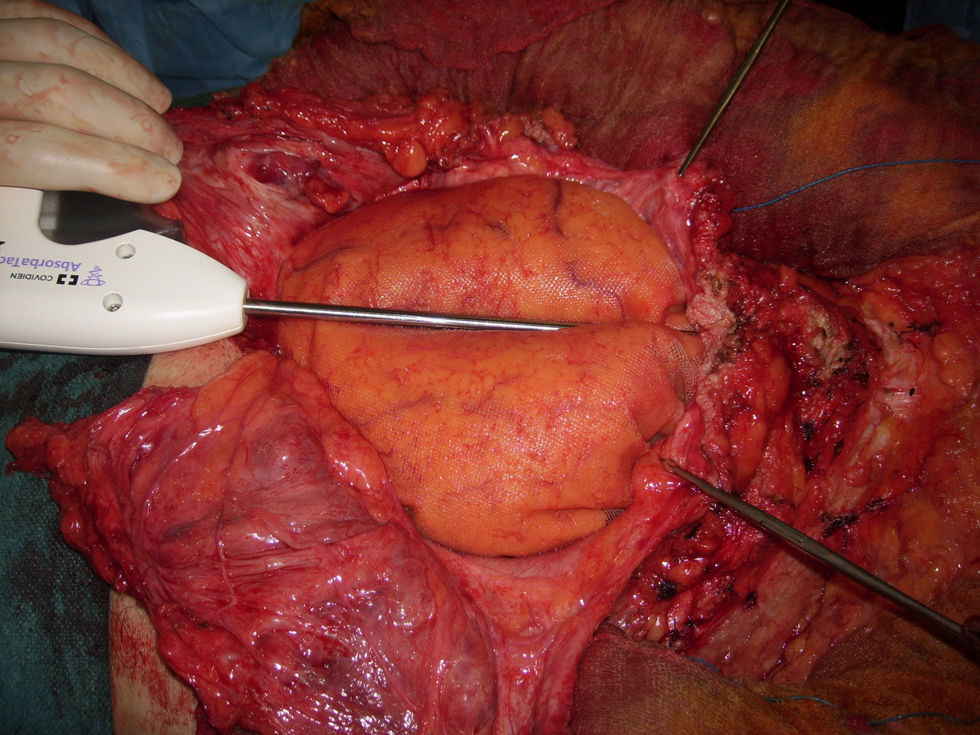
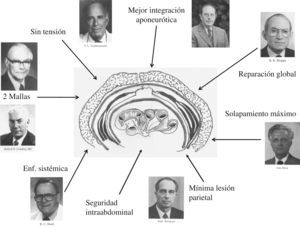
De forma casi paralela, y desde 1900 con Witzel10, se introduce el uso de las mallas en la cirugía de las eventraciones. En 1928, Goepel utiliza mallas de acero inoxidable en forma de red de anillas11. En 1944 Acquaviva emplea las mallas de nylon12. En 1947 Goñi Moreno describe la técnica de neumoperitoneo progresivo con el fin de reducir las grandes hernias13. En 1948 Koontz utiliza mallas de tantalio14 y Usher desde 1959 preconiza el uso del polipropileno (PP) (Marlex®) como material de sustitución en los defectos de la pared abdominal, además de ser la primera referencia sobre el uso de dos mallas (fig. 2)15–17. Con el desarrollo de los nuevos materiales entramos en la década de 1970 con unas pautas más o menos aceptadas por la comunidad científica: la vía intraabdominal es desaconsejada, salvo excepciones, y la colocación de una malla posterior al músculo recto (Rives) o preperitoneal (Stoppa) como la solución más académicamente aceptada18–20. De las aportaciones de Stoppa, la que más interesa a nuestro propósito no es el desarrollo del espacio extraperitoneal como el lugar de colocación de la malla, sino la premisa de usar una única malla gigante para evitar el deslizamiento y la necesidad de fijación. Este principio del «tamaño de la prótesis» es fundamental para comprender la actual TDR.
Durante las décadas de 1970 y 1980 se desarrolla la «teoría biológica» de las hernias. Los estudios de Peacock, Read, etc. sugieren que las eventraciones presentan alteraciones titulares y bioquímicas que las caracterizan21–32. Estos avances bioquímicos son fundamentales para enfocar las hernias como una enfermedad general y sistémica, lo que supone que para su tratamiento se necesitara una corrección más completa de la pared abdominal y no una cirugía limitada al defecto herniario. Estos estudios se complementan con una mejor comprensión del proceso de cicatrización y sientan las bases para explicar el concepto de «plastia sin tensión», propuesto por Lichtenstein en 198933–36. De este autor es destacable añadir que, en contra de las técnicas desarrolladas sobre los estudios anatómicos clásicos, propone una operación «poco académica», al situar la malla premuscular, pero demostrando sus beneficios en cuanto a los resultados. Van der Lei y Bleichrodt en 198937 aconsejan utilizar una «doble hilera de puntos» para evitar la recidiva, este concepto de doble fijación es un antecedente claro de la doble sutura empleada por los cirujanos laparoscopistas.
Década de 1990La década de 1990 comienza con dos hechos constatados a nivel clínico y experimental: a) la HIC es una enfermedad sistémica y b) las mallas son necesarias para corregir los grandes defectos herniarios sin generar tensión e isquemia. Sobre esta base de conocimientos se inicia en 1991 el desarrollo del abordaje laparoscópico. Le Blanc en 1993 describe la reparación laparoscópica de las eventraciones (IPOM) y otros autores relevantes, como Franklin, Heniford, etc., la han ido dotando de contenido hasta la llegada del siglo xx38–44, siempre de forma paralela a la aparición de nuevas generaciones de mallas y un mejor conocimiento sobre su comportamiento parietal. En este punto es necesario destacar las aportaciones de la escuela alemana representada por Schumpelick y de la escuela española representada por Bellón45–52. Aunque en sus inicios la laparoscopia no tuvo en cuenta los conocimientos consolidados, realizando una técnica limitada al defecto o con mallas pequeñas, pronto fue aceptando los conceptos de solapamiento, enfermedad sistémica, mallas composite y las premisas aconsejadas por los cirujanos clásicos53–56.
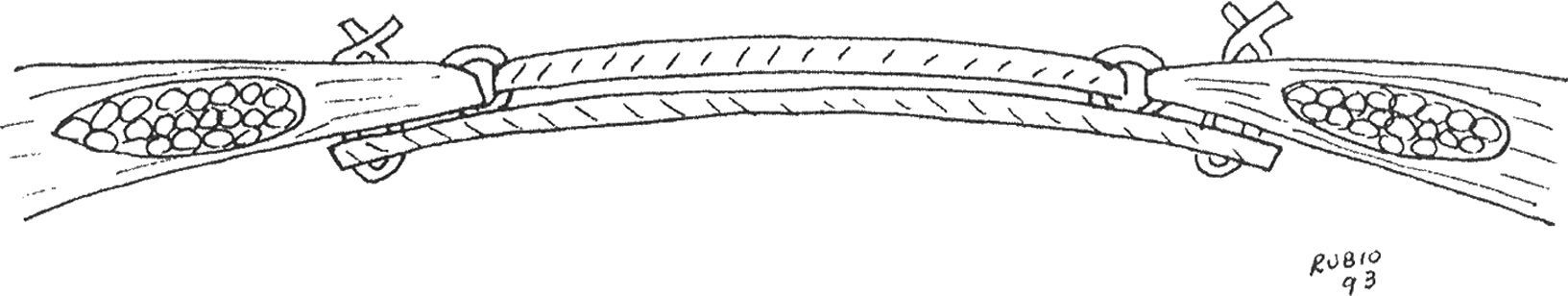
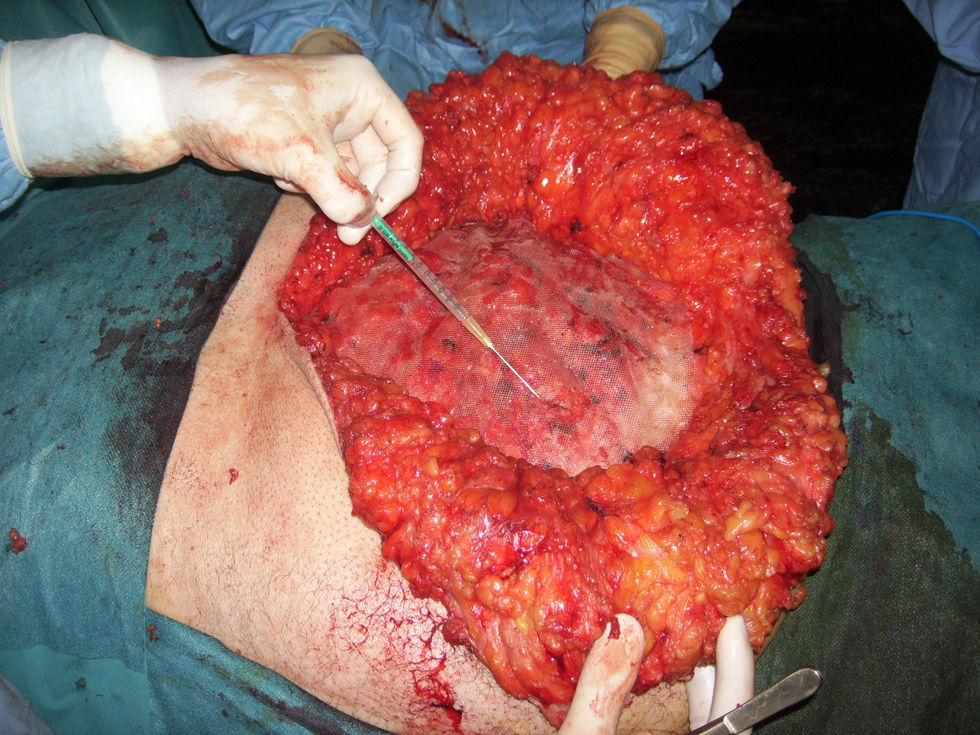
A nivel de la cirugía parietal, el autor más destacable para nuestro propósito es Condon, que recoge las ideas de Usher para plantear una técnica con dos prótesis de PP en diferentes planos de la pared abdominal, preperitoneal y supramuscular. Condon utiliza las mallas como refuerzo de la reparación, con un tamaño limitado y complementado con una plastia musculoaponeurótica57. En 1994 Rubio describe también una técnica con dos mallas de PTFE, una intraabdominal y otra fijada al borde del defecto, sin solapamiento ninguno (fig. 3)58. Finalmente, en esta década, cuando la vía intraabdominal continua siendo desaconsejada, salvo excepciones, es destacable la contribución de Arnaud y Utrera en 1999. Arnaud, siguiendo la escuela francesa, utiliza una malla de Marlex® con un solapamiendo de 10cm y añade una plastia de tipo Welti-Eudel59,60. Utrera, en nuestro país, realiza una reparación similar a la empleada en el abordaje laparoscópico con un solapamiendo de 5cm y una prótesis de ePTFE61. Ambos casos sirven para recoger y actualizar los trabajos previos de Bourgeon.
Siglo XXICombinando muchos de los conocimientos acumulados (enfermedad sistémica, fibrosis aponeurótica, plastia sin tensión, máximo solapamiento, mallas bilaminares, incorporación y retracción, fijación mecánica, etc.) en el año 2006 el autor publica la TDR protésica62. En esta intervención las mallas se conciben como el elemento fundamental y no se asocian a ningún tipo de disección intraparietal ni plastia muscular (siguiendo el concepto original de Bourgeon). El tamaño de las prótesis no viene fijado por el defecto ni por el principio de solapamiento, sino que son adaptadas a toda la pared buscando una «reparación global». Al utilizar mallas gigantes se cumplen también las premisas de Stoppa (ley de Pascal) y de Lichtenstein (sin tensión), y la fijación se hace prácticamente innecesaria. Entonces se aprovecha la metodología de los cirujanos que emplean la laparoscopia y se utiliza una fijación mecánica simbólica (4 tackers), lo que disminuye el tiempo quirúrgico y el dolor postoperatorio. La malla del plano supraaponeurótico se beneficia de una mejor fibrosis y aporta una gran estabilidad y seguridad, minimizando el riesgo de recidiva, concepto que ha sido desarrollado en nuestro país por Vidal-Sans et al63–66. La elección de un material recubierto y de bajo peso permite reducir la cantidad total de material implantado, minimizar la reacción inflamatoria y conseguir una cicatriz menos rígida, más delgada y elástica, lo que favorece el bienestar del paciente67–72. Al simplificarse la operación, esta técnica permite cumplir los requerimientos actuales de baja agresión, alto confort y rendimiento, siendo fácil de protocolizar con una estancia hospitalaria corta (fig. 4)73.
Otra experiencia con dos mallas ha sido publicada por Schug-Pass74. Este autor describe una técnica de reconstrucción de los planos de la pared abdominal mediante dos mallas, la primera repara la línea alba y la segunda repara el defecto fascial del recto anterior, sin solapamiento alguno (fig. 5). Esta operación se sitúa entre la de Condon y la de Chevrel, pero incumple los principios de una reparación global y de consideración de enfermedad sistémica (fig. 5).
Como visión de futuro podemos aventurar que tres intervenciones van a permanecer en continuo desarrollo: a) la técnica de abordaje preperitoneal retromuscular, porque siempre ha mantenido su estatus de «académica», pero tan solo factible con seguridad para defectos de la línea media, siendo muy compleja en casos de reintervenciones o con malla previa, y no es universalmente aplicable75–78; b) el abordaje parietal con la técnica de separación de componentes con malla, difundida en nuestro país por Carbonell-Bonafé79, que se trata de una operación de elegante factura para muchos casos, aunque puede ser difícil de aplicar en casos con colostomías/urostomías y daño tisular importante80, y c) la TDR, que no es ni «académica ni elegante» pero que, al igual que ocurre con la operación de Lichtenstein para la hernia inguinal, es de muy simple ejecución, beneficiosa para el paciente y el hospital, y universal en cuanto puede ser aplicable a todos los casos de HIC. De nuestra experiencia personal adelantamos que las dos últimas opciones son las que más proyección pueden tener, ya que se pueden adaptar bien a los cambios tecnológicos (nuevas generaciones de mallas, pegamentos, complementos de la cicatrización, factores de crecimiento muscular, etc.) y pueden protocolizarse en cualquier hospital81–83.
Técnica de doble reparación actualLa operación es realizada con anestesia general o regional, sobre la base del consejo del anestesista que colabora en la unidad de pared abdominal. Como primer paso, la cicatriz es resecada y se disecan dos colgajos amplios de la piel y del tejido celular subcutáneo, sobrepasando el defecto herniario ampliamente mediante un bisturí eléctrico y mostrando la aponeurosis del oblicuo mayor libre de grasa para facilitar el posterior contacto con la malla. Ambos colgajos son protegidos de la desecación con una compresa húmeda. Como segundo paso, la cavidad peritoneal es abierta, revisada y se realiza una adhesiolisis completa para facilitar la movilidad de toda la pared en bloque y evitar posibles tracciones inadvertidas y lesiones viscerales.
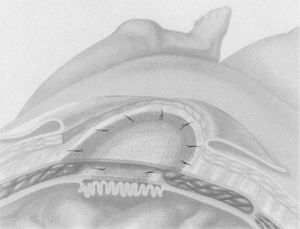
Para la primera reparación se utiliza una primera malla de PP de bajo peso recubierta de titanio, de 30×30cm (TiMesh®, Pfm, Alemania) que es situada a nivel parietal posterior y fijada con 4 tackers de plástico reabsorbible al ligamento de Cooper, espacio retroxifoideo y fascia lumbar (AbsorbaTack® 20 Short Fixation Device, Covidien, EE. UU.) (fig. 6). La malla empleada es una prótesis bilaminar totalmente cubierta de titanio que asegura una integración al plano parietal posterior de una forma controlada (reduce la reacción a cuerpo extraño, la reacción inflamatoria y la cantidad final de tejido cicatricial formado con un aumento del crecimiento celular y del implante), impide las adherencias intestinales y disminuye el fenómeno de la retracción, aportando una carga hidrofílica al implante. Estudios experimentales y clínicos han demostrado estas propiedades84–89. Esta primera reparación es completada utilizando los tejidos del saco para intentar cubrir, en la medida de lo posible, la línea media y aislar dicha prótesis.
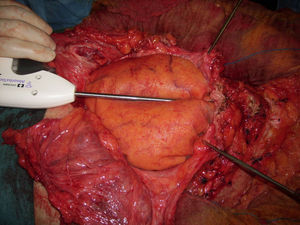
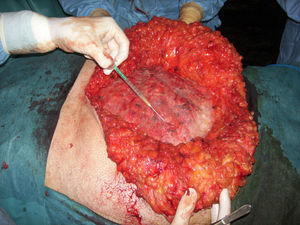
Como segunda reparación se utiliza otra malla gigante de 30×30cm que se sitúa a nivel supraaponeurótico y solo es mantenida en posición mediante unas gotas de pegamento sintético quirúrgico, cyanoacrylato (Ifabond®, Fimed, Francia) (fig. 7). Un drenaje es situado en el tejido subcutáneo y retirado cuando el débito era menor o igual a 50ml/día. Los colgajos cutáneos y la piel son cerrados y un vendaje compresivo es colocado para comprimir durante 48h.
Las posibles indicaciones para utilizar esta técnica son aquellos casos de eventraciones complejas multirrecidivadas en presencia de mallas previas complicada con fístula y/o infección crónica donde la disección de la pared sea difícil y peligrosa, en grandes hernias lumbares difusas traumáticas o incisionales (tras cirugía urológica habitualmente), en casos de eventración con hernia paraestomal acompañante (colostomía o urostomía) y tras cirugía bariátrica con dermolipectomía asociada.
ConclusiónLa TDR protésica puede explicarse desde un punto de vista histórico, recoge los principios básicos fisiopatológicos y quirúrgicos en una cirugía poco agresiva que intenta una reparación global y dinámica de toda la pared abdominal. Además, representa una opción de tratamiento para las eventraciones complejas de aplicación casi universal y sencilla de realizar para cualquier cirujano.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.