La edad avanzada y la presencia de comorbilidades repercuten en la morbimortalidad postoperatoria del paciente quirúrgico frágil. El objetivo de este estudio es valorar los resultados de morbimortalidad tras cirugía por cáncer colorrectal en el paciente quirúrgico frágil tras la implementación de un Área de Atención al paciente Quirúrgico Complejo (AAPQC).
MétodosEstudio retrospectivo con recogida prospectiva de datos. Un total de 91 pacientes consecutivos considerados como frágiles (ASAIV o ASAIII con Barthel<80 i/o Pfeiffer>3) fueron intervenidos entre 2013 y 2015 con diagnóstico de cáncer colorrectal con intención curativa. GrupoI (AAPQC): 35 pacientes incluidos en AAPQC durante 2015. GrupoII (No AAPQC): 56 pacientes intervenidos entre 2013 y 2014 previa implementación del AAPQC. Se analizó homogeneidad de grupos, complicaciones, estancia media, mortalidad, reintervenciones, reingresos y costes en función del GRD.
ResultadosNo se encontraron diferencias significativas en edad, sexo, ASA, índex de masa corporal, estadio tumoral y tipo de intervención quirúrgica entre los dos grupos. Las complicaciones mayores (Clavien-DindoIII-IV) (11,4% vs. 28,5%, p=0,041), la estancia media (12,6±6días vs. 15,2±6 días, p=0,043), los reingresos (11,4% vs. 28,3%, p=0,041) y el peso específico del episodio (3,29±1 vs 4,3±1, p=0,008) fueron significativamente menores en el grupoAAPQC. No hubo diferencias en re intervenciones (6,2% vs. 5,3%) ni mortalidad (6,2% vs 7,1%). El 96,9% de pacientes del grupoI manifestó una atención y calidad de vida satisfactoria.
ConclusionesLa implementación de una AAPQC en pacientes frágiles que deben ser intervenidos de cáncer colorrectal comporta una reducción de las complicaciones, estancia y reingresos, y es una medida coste-efectiva.
Advanced age and comorbidity impact on post-operative morbi-mortality in the frail surgical patient. The aim of this study is to assess the impact of a comprehensive, multidisciplinary and individualized care delivered to the frail patient by implementation of a Work Area focused on the Complex Surgical Patient (CSPA).
MethodsRetrospective study with prospective data collection. Ninety one consecutive patients, classified as frail (ASAIII or IV, Barthel<80 and/or Pfeiffer>3) underwent curative radical surgery for colorectal carcinoma between 2013 and 2015. GroupI: 35 patients optimized by the CSPA during 2015. GroupII: 56 No-CSPA patients, treated prior to CSPA implementation, during 2014-2015. Group homogeneity, complication rate, length of stay, reoperations, readmissions, costs and overall mortality were analyzed and adjusted by Diagnosis-Related Group (DRG).
ResultsThere were no statistically significant differences in term of age, gender, ASA classification, body mass index, tumor staging and type of surgical intervention between the two groups. Major complications (Clavien-DindoIII-IV) (12.5% vs. 28.5%, P=.04), hospital stay (12.6±6days vs. 15.2±6days, P=0.041), readmissions (12.5% vs. 28.3%, P<0.041), and patient episode cost weighted according to DRG (3.29±1 vs. 4.3±1, P=0.008) were statistically inferior in Group CSPA. There were no differrences in reoperations (6.2% vs. 5.3%) or mortality (6.2% vs. 7.1%). 96.9% of patients of GroupI manifested having received a satisfactory attention and quality of life.
ConclusionsImplementation of a CSPA, delivering surgical care to frail colorectal cancer patients, involves a reduction of complications, length of stay and readmissions, and is a cost-effective arrangement.
El aumento de la expectativa de vida conduce inexorablemente a una población cada vez más envejecida, y a su vez conlleva de forma concomitante un incremento de la comorbilidad. Ambos aspectos no contraindican por sí mismos la cirugía, pero repercuten enormemente en las complicaciones y en las decisiones que en muchas ocasiones pueden resultar complejas1,2. En consecuencia, es imperativo desarrollar estrategias para asegurar una correcta calidad en la asistencia de los pacientes geriátricos quirúrgicos, no geriátricos con elevada comorbilidad y fragilidad asociada. Definimos fragilidad como la disminución de la reserva fisiológica de múltiples sistemas orgánicos y que comporta un riesgo aumentado de incapacidad y muerte a consecuencia de un estrés3-5.
Diversos estudios han demostrado los efectos de la edad avanzada, la comorbilidad y la fragilidad en la morbimortalidad, incluso a los 30días, en el postoperatorio de pacientes que deben ser intervenidos de cáncer6-12. Esto conlleva habitualmente un incremento en la estancia hospitalaria, un consumo excesivo, desmesurado e inapropiado de recursos, y en ocasiones unos resultados indeseados o al menos cuestionables en calidad de vida e incluso en la supervivencia8-12. En estas condiciones no es infrecuente que se asocie un deterioro progresivo de la relación médico-familiar, y finalmente nos cuestionamos si la decisión terapéutica inicialmente tomada ha sido la más adecuada. La detección previa de estos pacientes, para ofrecerles una atención individualizada en función del estado físico, mental y social y por un equipo multidisciplinar que asuma todo el proceso de forma integrada, podría mejorar los resultados. Proponemos un Área de Atención al Paciente Quirúrgico Complejo (AAPQC) que atienda todo el proceso y que gestione los recursos hasta el regreso del paciente a atención primaria. El objetivo del presente estudio es analizar si la gestión por AAPQC de los pacientes frágiles con cáncer colorrectal conllevaría una disminución de las complicaciones, reingresos y, consecuentemente, de los costes, y si facilitaría la toma de decisiones y mejoraría el nivel de satisfacción y calidad de vida de estos pacientes13,14.
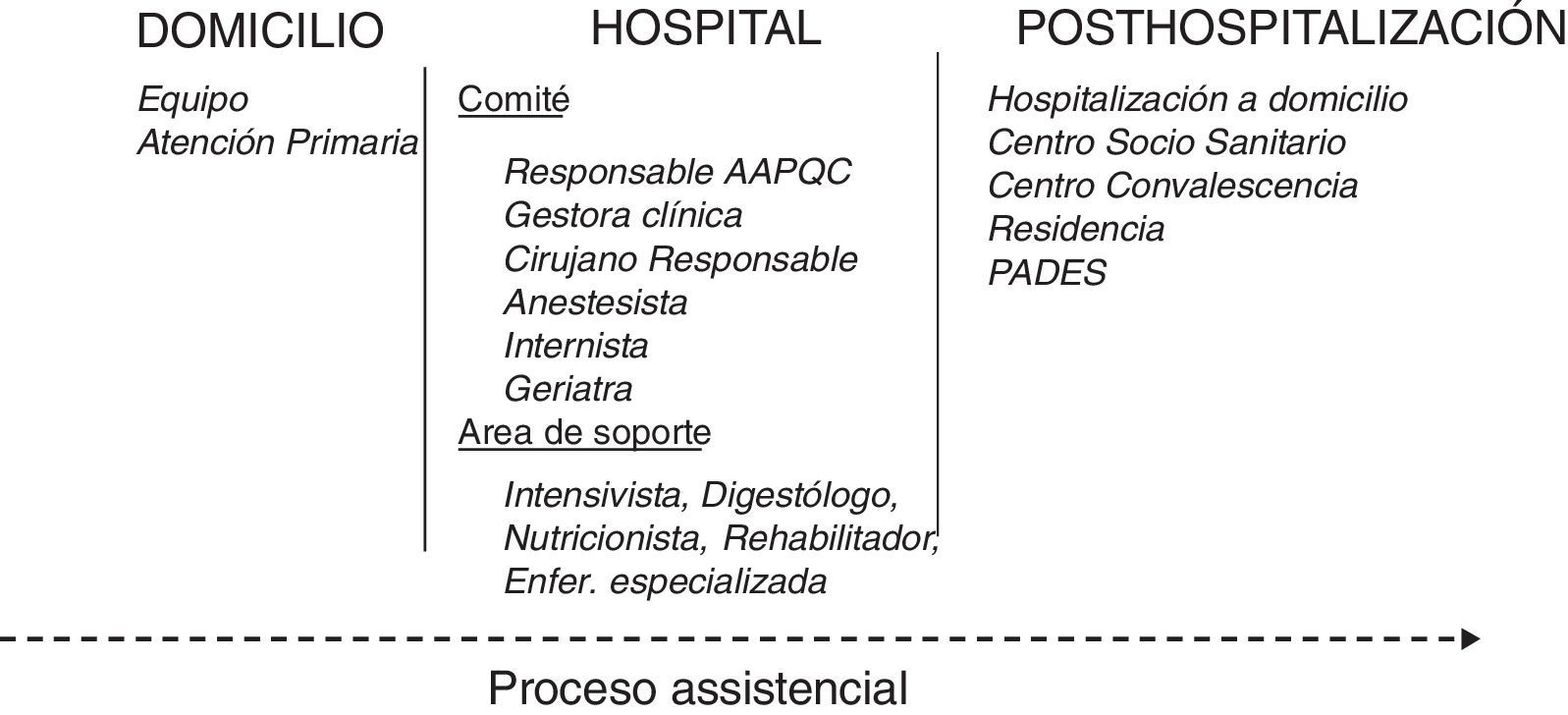
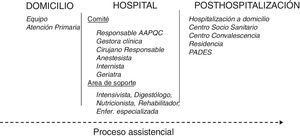
MétodosEstructura y composición del Área de Atención al Paciente Quirúrgico ComplejoEl AAPQC se subdivide en:
- -
Comité de AAPQC: evalúa el caso, decide la optimización previa a la intervención quirúrgica (IQ), sugiere el proceder anestésico y quirúrgico, predice posibles recursos intra y posthospitalarios y efectúa el seguimiento durante el ingreso.
- -
Área de soporte: profesionales que darán soporte de forma puntual, según las decisiones y evaluaciones del comité (fig. 1).
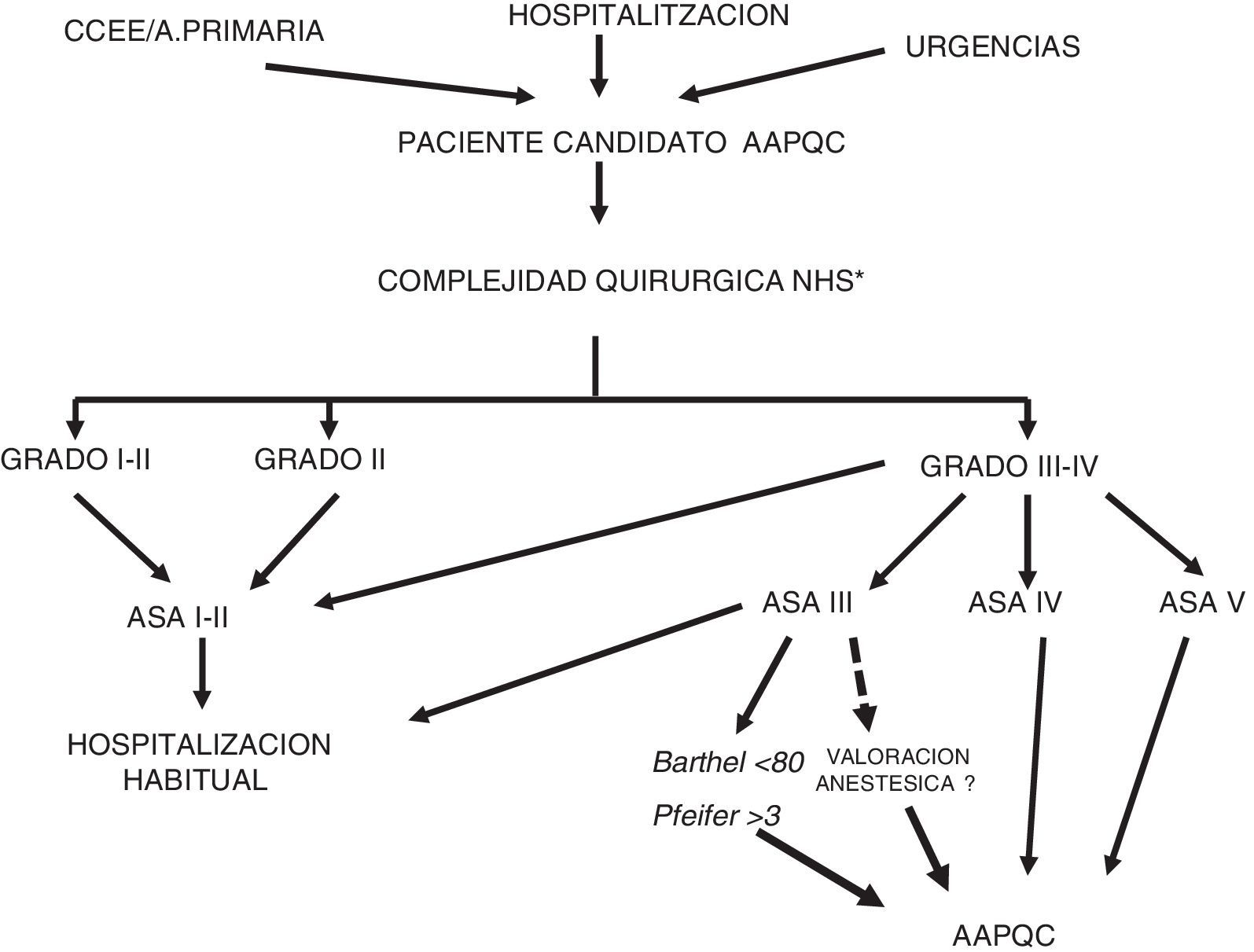
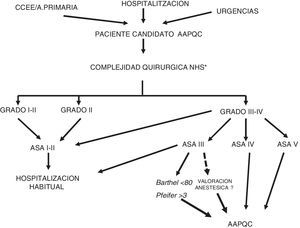
Estudio retrospectivo, casos y controles observacional con recogida de datos prospectiva, obtenidos desde nuestro sistema informático hospitalario de gestión (SAP). Se incluyeron los pacientes con cáncer colorrectal, candidatos a cirugía con intención curativa y con criterios de fragilidad basados en 4 factores de riesgo: quirúrgico (escala NHSIII o IV15), anestésico (clasificación ASAIII o IV16, funcional (Barthel<70)17 y cognitivo (Pfeiffer>3errores) (fig. 2). Se valoró el estado nutricional y anémico. Se dividieron los pacientes en dos grupos: GrupoI (grupo estudio), 35 pacientes incluidos en el AAPQC durante 2015, y GrupoII (grupo control), 56 pacientes de las mismas características intervenidos en 2013-2014 (previamente a la instauración del AAPQC). Se valoraron datos demográficos, ASA, índex masa corporal (IMC), estadio tumoral, tipo de IQ, complicaciones, estancia, reintervenciones, mortalidad (30días), reingresos, peso específico (GRD). En el GrupoI se realizó un test de calidad de salud EQ-5D (90días post intervención) interpretado en base a su estado previo a IQ. En el GrupoI se hizo también una valoración subjetiva de la calidad de vida a través de las preguntas: «¿Su estado actual es mejor, igual o peor que previo a IQ?» y «¿Está muy satisfecho, satisfecho o poco con la atención ofrecida?». Cuatro pacientes fueron excluidos: 2 por carcinomatosis difusa y 2 casos desestimados en el comité para intervención dada la elevada comorbilidad.
La implementación del AAPQC y el diseño del estudio fueron aprobados por el Comité de ética Asistencial, resaltando que esta nueva atención integrada refuerza el respeto a la autonomía y a la decisión del paciente.
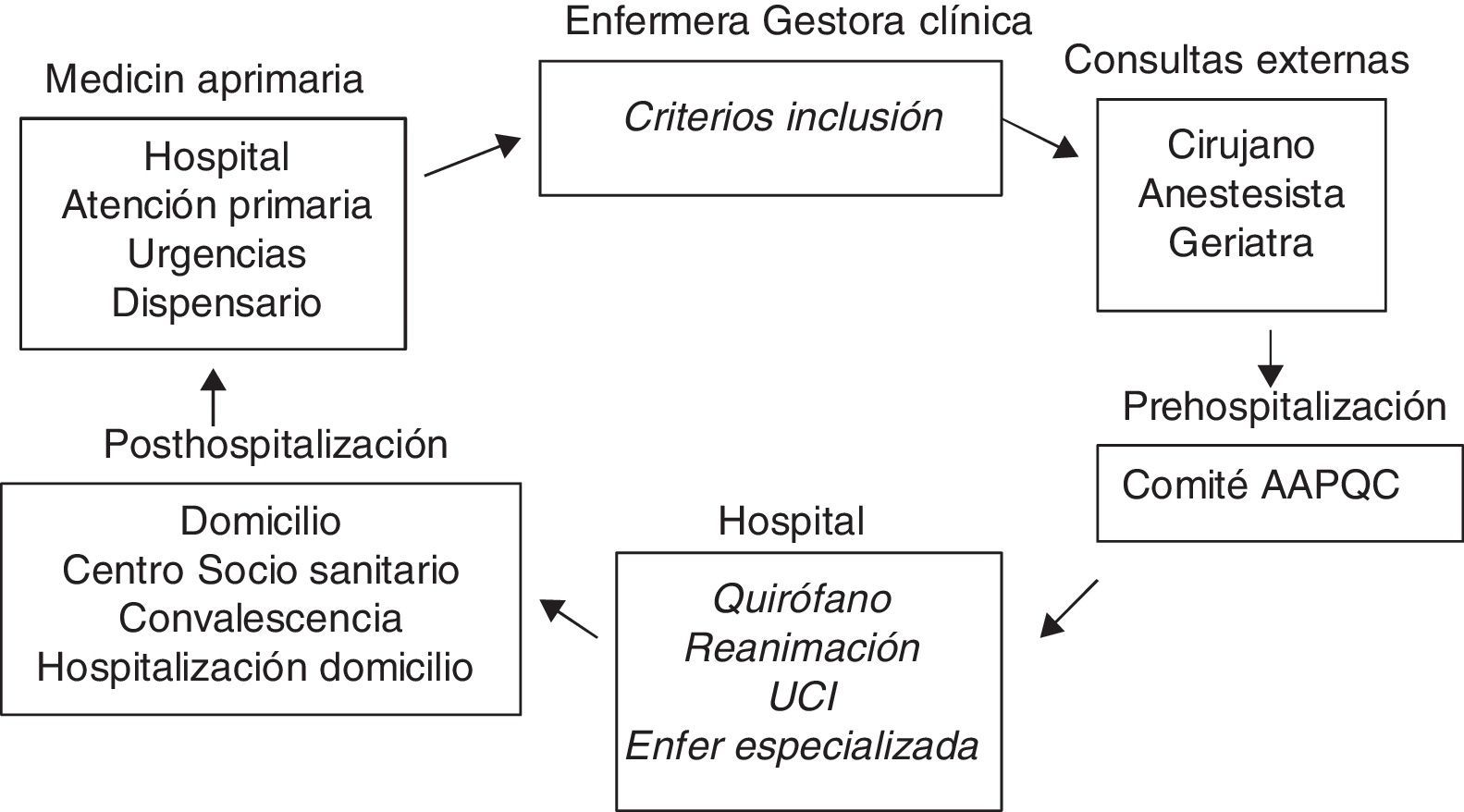
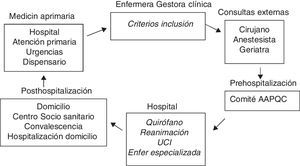
Circuito del procesoEl paciente posible candidato (atención primaria, consultas externas, hospital) fue valorado por la enfermera de práctica avanzada (gestora del proceso). Si cumplía los criterios de fragilidad, fue valorado por el cirujano y el anestesista específicos del área y posteriormente fue incluido en el comité para evaluarlo y decidir cómo optimizarlo. Después de la optimización (plazo preestablecido en el comité) se valoró la respuesta en el comité y se iniciaron los preparativos activando los recursos para la intervención, el postoperatorio e incluso la vuelta a domicilio. Se informó de nuevo al paciente y a su familia de las decisiones, se consensuó si era oportuna la limitación del esfuerzo terapéutico y se firmaron los consentimientos. Un equipo único permitió reducir el tiempo del circuito lo máximo posible (fig. 3).
Hubo una comunicación directa durante todo el proceso entre el AAPQC (vehiculizado por la enfermera gestora) y el médico de atención primaria (que habitualmente acudió al comité cuando se presentó su paciente). También hubo información, consenso y relación constante con el Área Paciente Crónico Complejo, que depende también de nuestra institución, y con Unidad de Paliativos Domiciliario en caso de necesidad.
Elaboración de formulariosSe elaboraron formularios normalizados de presentación del caso al comité, consentimiento informado específico de la intervención, documento de limitación del esfuerzo terapéutico (constan también las medidas agresivas que no deberían ser realizadas en caso de complicaciones derivadas del procedimiento, como reintubación, ingreso en UCI, reintervención, etc.), y finalmente documento de no aceptación, por parte del paciente y familia, de ninguna actitud terapéutica agresiva en caso de que esta fuera la decisión tomada. Además, se expusieron de forma explícita las medidas a efectuar en caso de complicaciones naturales de su enfermedad.
Análisis estadísticoSe realizó con el sistema estadístico SPSS V20.1. La variables categóricas fueron analizadas mediante test chi-cuadrado de Pearson y la comparación de las continuas mediante la y de Student tras realizar el test de normalidad de Kolmogorov-Smirnov.
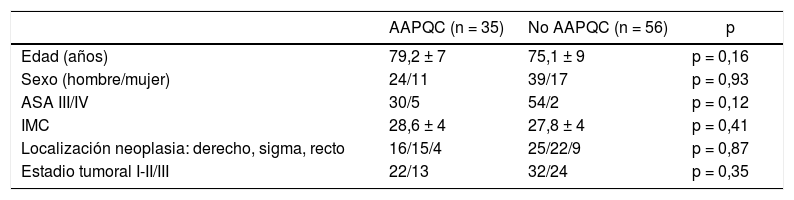
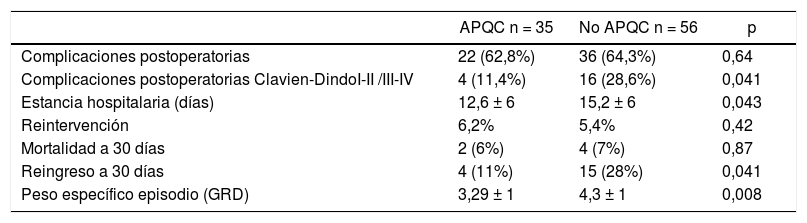
ResultadosNo hubo diferencias significativas entre los dos grupos con respecto a edad, sexo, ASA, IMC, tipo de IQ y estadio tumoral (tabla 1). Las complicaciones globales fueron similares (62,8% vs. 64,3%, p=0,64). Las complicaciones mayores (DindoIII-IV) (11,4% vs. 28,5%, p=0,041), estancia hospitalaria (12,6±6días vs. 15,2±6días, p=0,043), reingresos (11,4% vs. 28,3%, p=0,041) y peso específico episodio (3,3±1 vs 4,3±1, p=0,008) fueron significativamente menores en el GrupoI (tabla 2). No hubo diferencias en la tasa de reintervenciones (6,2% vs. 5,3%, p=0,42) ni en la mortalidad (6,2% vs. 7,1%, p=0,87).
Características de los pacientes y del tumor. Los datos están expresados como número de pacientes o media ± desviación estándar
| AAPQC (n = 35) | No AAPQC (n = 56) | p | |
|---|---|---|---|
| Edad (años) | 79,2 ± 7 | 75,1 ± 9 | p = 0,16 |
| Sexo (hombre/mujer) | 24/11 | 39/17 | p = 0,93 |
| ASA III/IV | 30/5 | 54/2 | p = 0,12 |
| IMC | 28,6 ± 4 | 27,8 ± 4 | p = 0,41 |
| Localización neoplasia: derecho, sigma, recto | 16/15/4 | 25/22/9 | p = 0,87 |
| Estadio tumoral I-II/III | 22/13 | 32/24 | p = 0,35 |
IMC: índice de masa corporal.
Diferencias significativas en complicaciones, estancia, reingreso y peso GRD
| APQC n = 35 | No APQC n = 56 | p | |
|---|---|---|---|
| Complicaciones postoperatorias | 22 (62,8%) | 36 (64,3%) | 0,64 |
| Complicaciones postoperatorias Clavien-DindoI-II /III-IV | 4 (11,4%) | 16 (28,6%) | 0,041 |
| Estancia hospitalaria (días) | 12,6 ± 6 | 15,2 ± 6 | 0,043 |
| Reintervención | 6,2% | 5,4% | 0,42 |
| Mortalidad a 30 días | 2 (6%) | 4 (7%) | 0,87 |
| Reingreso a 30 días | 4 (11%) | 15 (28%) | 0,041 |
| Peso específico episodio (GRD) | 3,29 ± 1 | 4,3 ± 1 | 0,008 |
En el GrupoI la calidad subjetiva de vida global a 90 días fue muy satisfactoria en 27/33 pacientes (81,8%), 5/33 (15,1%) satisfactoria y 1/33 (3,1%) poco satisfactoria; el 100% manifestaron estar muy satisfechos con la atención recibida.
En el GrupoI, según el test EQ-5D, el 90% de los pacientes tenían un grado de movilidad, cuidado personal, actividad y depresión o ansiedad semejante al previo a la IQ. En un caso complicado por hematoma del canal medular posposicionamiento del catéter peridural, el test EQ-5D obtuvo la mínima puntuación por paraplejia secundaria a la complicación. En el 100% de los casos los pacientes manifestaron estar muy satisfechos con la atención recibida. En 7 casos, dada la enorme comorbilidad y su mal estado basal, antes de la cirugía se firmó el consentimiento de limitación del esfuerzo terapéutico.
DiscusiónLa optimización y la coordinación durante todo el proceso de los pacientes frágiles que deben ser intervenidos mejoran los resultados en benefició del paciente y de las instituciones11,12,18-24 En este sentido, si la atención es integrada y coordinada, nos permite crear un modelo en el que el paciente viaja a través del proceso de la atención sanitaria de la forma más simple posible, siendo este el fundamento y la justificación del AAPQC (fig. 1).
Esta atención integrada tiene su origen en el ámbito ambulatorio, y permite conocer con mejor profundidad el estado físico y social del paciente y anticiparse a las posibles necesidades y recursos disponibles cuando regrese de nuevo a su domicilio. Para ello, es fundamental disponer de una interrelación fluida con los profesionales de la atención primaria y de soporte tanto a nivel informático como de comunicación directa.
La atención preoperatoria multidisciplinar individualizada, coordinada y siempre conducida por los mismos profesionales debería permitirnos ser conocedores de forma amplia de todo aquello que podrá influir en la toma de decisiones y en la optimización del paciente para la intervención. Estos mismos profesionales serán responsables de su atención en todo momento durante el periodo de hospitalización y preverán precozmente las necesidades médicas y sociales una vez finalizada la etapa hospitalaria. Conocer con antelación dichas necesidades de forma coordinada y en función de los recursos disponibles nos ha permitido reducir considerablemente la estancia hospitalaria.
Las patologías tributarias de intervención quirúrgica que acontecen en este tipo de pacientes (fundamentalmente las neoplásicas) ocasionan una descompensación de su comorbilidad y un deterioro severo de su estado basal (estado nutricional, anemia, movilidad, etc.) que debería optimizarse preoperatoriamente en la mayor brevedad posible20-24.
El pilar básico para la atención de estos pacientes lo integra el Comité AAPQC propiamente dicho, un grupo reducido y multidisciplinar que atenderá al paciente durante toda su fase hospitalaria. Por otra parte, estos pacientes, dado el número muy reducido de casos, son ingresados, previa concertación con admisiones del hospital, en la propia sala de hospitalización de Cirugía, en una de las habitaciones que disponemos para pacientes aislados. La atención de enfermería convencional junto a las ayudas de la enfermera gestora es suficiente para no precisar un incremento de los recursos.
Estos enfermos por su complejidad no deberían ser valorados y tratados por distintos profesionales dentro de una misma especialidad. Es fundamental el papel del anestesista en la valoración inicial (en concordancia con la decisiones tomadas en el comité) con el fin de optimizar y llevar a cabo el acto anestésico intra y postoperatorio. La aportación del geriatra permite en muchas ocasiones valorar el grado de alteración cognitiva y funcional, frecuentemente infravalorada por otros especialistas y que en ocasiones conduce a desestimar una intervención que probablemente estaría abocada al fracaso, con el subsecuente sufrimiento del paciente y el consumo innecesario de recursos11,12,20,23. La presencia de un internista con proyección de conocimiento quirúrgico permite un soporte mucho más llevadero durante toda su estancia hospitalaria. Consideramos también que es de vital importancia que el cirujano elegido sea el responsable y la cabeza visible de todo el proceso (diagnóstico, información, presentación al área, intervención y seguimiento). El acto quirúrgico debe ser exquisito, y para ello es necesario un cirujano con gran experiencia. Finalmente, es incuestionable la presencia de una enfermera clínica de práctica avanzada que coordine todo el proceso: interrelación del paciente y familia, los profesionales, exploraciones, decisiones, necesidades pre y postoperatorias, y la continuidad asistencial con atención primaria25. Las decisiones sobre el tratamiento a efectuar, sobre la actuación durante el proceso y sobre la limitación del esfuerzo terapéutico tomadas en este comité están adecuadamente explicadas, consensuadas, aceptadas, consentidas y firmadas por el paciente y escritas en la historia clínica. En el caso que el paciente esté no capacitado o no competente, y solo en estas circunstancias, las acciones informativas, de comunicación, de consenso y de consentimiento serán asumidas por el familiar referente o la persona que represente al paciente. En nuestra serie, en 7casos se procedió a firmar la limitación del esfuerzo terapéutico (dos de ellos fallecieron). Esto facilita enormemente la actuación y la toma de decisiones de los profesionales en casos de necesidad y, en consecuencia, evitaría en ocasiones esfuerzos terapéuticos no procedentes26-30. Del mismo modo, en caso de desestimar el tratamiento debe elaborarse, consentirse y firmar, por ambas partes, un documento de actuación en caso de complicaciones en la evolución de la enfermedad, a fin de evitar actos heroicos muchas veces desproporcionados (en dos casos, el comité desestimó la intervención quirúrgica por su elevada fragilidad, procediéndose a elaborar este documento). En este supuesto, el cirujano responsable remite y dirige al paciente hacia un equipo especializado para el tratamiento y control de síntomas, a la vez que la enfermera clínica de práctica avanzada informa a atención primaria para que ponga en marcha los recursos necesarios.
En el análisis de los resultados las complicaciones son elevadas y similares en ambos grupos, como era de esperar. Sin embargo, los pacientes del AAPQC presentan un menor número de complicaciones mayores (DindoIII i IV). El número de reintervenciones y complicaciones quirúrgicas es extremadamente bajo y semejante en ambos grupos. Por lo tanto, estas diferencias podrían ser atribuidas a complicaciones médicas secundarias a la intervención y no al factor cirujano. Probablemente, las acciones de detección y prevención que se han efectuado en el grupo AAPQC podrían explicar estas diferencias.
La estancia hospitalaria estaría en concordancia, por una parte, con el menor número de complicaciones y, por otra, esta atención integrada permite disponer, en el momento del alta, del recurso necesario para la atención del paciente, ya sea a domicilio, convalecencia o centro sociosanitario.
Finalmente, parece claro que un paciente con menor número de complicaciones y una menor estancia hospitalaria obtenga un peso de complejidad más bajo (GRD), y en consecuencia los costes, al menos a nivel hospitalario, serán mucho menores. Es evidente que en el estudio de costes no se ha tenido en cuenta la parte extrahospitalaria del proceso, y esto conlleva una limitación del estudio. Sin embargo, es enormemente complicado poder incluirla. Por otra parte, queremos resaltar que no ha habido necesidad de incrementar los recursos, ya que el AAPQC está integrada por profesionales de la propia institución y atención primaria que trabajan en sus servicios respectivos. Sin embargo, sí ha sido necesaria una gran labor de coordinación.
Acordar y consentir una limitación del esfuerzo terapéutico en caso de mala evolución, así como consensuar las acciones terapéuticas en caso de complicación cuando no se ha llevado a cabo la intervención, facilita enormemente la labor de los profesionales y la aceptación por parte de la familia y del paciente.
Finalmente, resaltar que una estancia prolongada conjuntamente con un elevado número de complicaciones conduce, en muchas ocasiones, a un deterioro progresivo de la relación de la familia con el médico, cuestionando la profesionalidad y la atención recibida. Los resultados de calidad de vida y satisfacción avalan la implementación del área. Es difícil expresar objetivamente el grado de satisfacción. En este estudio hemos establecido dos preguntas sencillas y comprensibles. En estos términos, los resultados han sido buenos y aceptables. No se ha efectuado ninguna reclamación de trato, que sí son frecuentes en estos pacientes.
Actualmente estamos elaborando, en función de los resultados preliminares analizados, unos indicadores de calidad (% de complicaciones, estancia, reingresos, etc.). Creemos que son esenciales para evaluar de forma continuada la labor efectuada. Por otra parte, sería interesante (tras un mayor número de pacientes incluidos) poder definir un score que nos permita predecir qué pacientes estarían abocados al fracaso y con una probable peor calidad de vida. Sin embargo, se precisan muchos más estudios con un mayor número de pacientes. Es un campo de trabajo e investigación novedoso, el cual creemos oportuno publicar con la intención de animar a diferentes grupos a poder determinar qué factores nos permitirían predecir cuáles de estos pacientes estarían abocados al fracaso.
El tratamiento de estos pacientes es complejo, prolongado, en ocasiones fatigoso. Requiere profesionales con carácter, motivados, habilidosos, tenaces, y finalmente una intención de progresar en este campo novedoso. Solamente en estas condiciones conseguiremos resultados satisfactorios para el paciente, la familia y el profesional, y probablemente una racionalización de los recursos.
En conclusión, la implantación de un AAPQC que permita una atención multidisciplinar, integrada, individualizada y continuada comporta una reducción de las complicaciones, de la estancia hospitalaria, de los reingresos y de los costes de todo el proceso asistencial, con una calidad de vida y un grado de satisfacción aceptable.
Conflicto de interesesDeclaramos que no hay conflicto de intereses.
Agradecer a la Dra R. Jorba Martín, Directora Clínica del Hospital Joan XXIII de Tarragona, propulsora inicial de este proyecto.
Todos los autores del manuscrito forman parte activa y diaria del comité del AAPQC.