A pesar de la experiencia existente con la exploración laparoscópica de la vía biliar principal (ELVBP) en el tratamiento de la coledocolitiasis y de su eficacia bien demostrada, hay un riesgo de aparición de fístulas biliares de entre un 5 y un 15% tras el cierre de la coledocotomía. Evaluamos la utilidad de los sellantes de fibrina-colágeno para reducir la incidencia de fístulas biliares tras la coledocorrafia laparoscópica.
MétodosPresentamos un análisis retrospectivo de 96 pacientes diagnosticados de coledocolitiasis sometidos a ELVBP desde marzo de 2009 a marzo de 2017. El cierre de la vía biliar se completó mediante coledocorrafia tras colocación de stent plástico transpapilar (CS) o realizando una sutura primaria (CP). La población de estudio fue dividida en dos grupos: pacientes con coledocorrafia cubierta con una lámina de colágeno-fibrina (GL) y pacientes con coledocorrafia sin cubrir (GSL). Se presenta el análisis de incidencia de aparición de fístulas biliares postoperatorias.
ResultadosTreinta y nueve pacientes (41%) fueron incluidos en el grupo GL, mientras que el grupo GSL fue formado por los 57 pacientes restantes (59%). Se demostró la homogeneidad de los grupos. La incidencia de fístulas biliares fue del 7,7% (3 pacientes) en el primer grupo y del 14% (8 pacientes) en el segundo (p=0,338). La lámina de fibrina-colágeno redujo la incidencia de fístulas biliares de forma significativa en el subgrupo de los pacientes con CP (4,5% vs 33%, p=0,020), siendo un factor protector con una odds ratio de 10,5.
ConclusiónLa lámina de fibrina-colágeno aplicada sobre la coledocorrafia tras un cierre primario de la vía biliar puede tener un papel importante en la reducción significativa de la incidencia de fístulas biliares postoperatorias.
In spite of the acquired experience with laparoscopic common bile duct exploration (LCBDE) for choledocholithiasis management, there is still a risk of biliary leakage of 5% to 15% following choledochotomy closure. We evaluate the usefulness of fibrin-collagen sealants to reduce the incidence of biliary fistula after laparoscopic choledochorrhaphy.
MethodsWe report a retrospective analysis of 96 patients undergoing LCBDE from March 2009 to March 2017, whose closure of the bile duct was completed by antegrade stenting and choledochorraphy or by performing a primary suture. The study population was divided into two groups according to whether they received a collagen-fibrin sealant covering the choledochorrhaphy or not, analyzing the incidence of postoperative biliary fistula in each group.
ResultsThirty-nine patients (41%) received a fibrin-collagen sponge while the bile duct closure was not covered in the remaining 57 patients (59%). The incidence of biliary fistula was 7.7% (3 patients) in the first group and 14% (8 patients) in the second group (P=.338). In patients who underwent primary choledochorraphy, the fibrin-collagen sealant reduced the incidence of biliary leakage significantly (4.5% vs. 33%, P=.020), which was a protective factor with an odds ratio of 10.5.
ConclusionFibrin-collagen sealants may decrease the incidence of biliary fistula in patients who have undergone primary bile duct closure following LCBDE.
Se considera que entre el 10 y el 15% de los pacientes remitidos para colecistectomía laparoscópica presentan una coledocolitiasis1-3. Sin embargo, aún no se ha alcanzado un consenso acerca del mejor enfoque terapéutico de las litiasis de la vía biliar. En el momento actual la colangiopancreatografía endoscópica retrógrada (CPRE) seguida de colecistectomía laparoscópica (CL) en un segundo tiempo es la opción preferida en la mayoría de los centros4,5. A pesar de ello, los resultados del abordaje endoscópico y el de la exploración laparoscópica de la vía biliar principal (ELVBP) y CL en el mismo procedimiento son similares en términos de eficacia y morbilidad asociada1,6-16. Uno de los motivos de que la ELVBP no se haya convertido en el gold standard del tratamiento de la coledocolitiasis se debe a la dificultad técnica y a la morbilidad asociada al cierre de la coledocotomía tras la extracción de los cálculos. Tradicionalmente se ha empleado el tubo en T de Kehr para proteger la coledocorrafia de fístulas biliares. No obstante, la morbilidad asociada al propio drenaje y a su retirada ha hecho que en los últimos años esta técnica haya sido progresivamente reemplazada por el cierre de la vía biliar protegido por prótesis plásticas transpapilares o por la realización de una coledocorrafia primaria17-22. Aun así, la incidencia de fístulas biliares tras la ELVBP varía entre el 5 y el 15%11,20,22, siendo la principal complicación asociada al procedimiento.
En 2004 apareció en el mercado una esponja de fibrinógeno y trombina de origen humano unidos a colágeno23 empleada en su origen como hemostático en cirugía hepática para cubrir el lecho de transección24,25. Posteriormente se ha comprobado que el componente de colágeno añade propiedades sellantes tisulares, y debido a ello se ha extendido su uso con otros fines. Se ha publicado la utilidad de los sellantes de fibrina-colágeno para reducir la aparición de fístulas biliares tras la hepatectomía26,27. Sin embargo, no existen estudios en humanos que determinen la eficacia del sellado biliar para proteger la coledocorrafia tras la ELVBP. El objetivo del presente estudio es determinar la utilidad del sellante de fibrina-colágeno para reducir la incidencia de fístulas biliares tras la coledocorrafia laparoscópica.
MétodosSelección de pacientesEfectuamos un análisis retrospectivo de 96 pacientes consecutivos diagnosticados de coledocolitiasis mediante colangiorresonancia (72casos), ecografía transabdominal (19pacientes), tomografía axial computarizada (3casos) y ecoendoscopia (1caso). El paciente restante fue diagnosticado realizando una colangiografía intraoperatoria. Todos los pacientes fueron intervenidos de forma electiva en nuestro centro mediante ELVBP desde marzo de 2009 a marzo de 2017. El protocolo de actuación para el tratamiento de la coledocolitiasis incluye la ELVBP y la CL para todos los pacientes exceptuando a los que no presenten una vía biliar dilatada (menor de 9mm medida en prueba de imagen), que estén colecistectomizados o que posean una calidad de vida limitada con comorbilidad importante que desaconseje gestos quirúrgicos. Estos pacientes son sometidos a una CPRE con o sin CL subsecuente.
Técnica operatoriaTodas las intervenciones fueron realizadas por los tres cirujanos de la Unidad de Cirugía Hepatobiliopancreática. Tras la exposición de la vía biliar se realiza una coledocotomía supraduodenal suficiente para la extracción de los cálculos. La limpieza de la vía biliar se realiza mediante irrigación a presión, extracción con catéter balón o cestilla de Dormia según sea necesario. Se garantiza la ausencia de litiasis residuales mediante video-coledocoscopia y/o colangiografía intraoperatoria. Finalizada la limpieza del colédoco se procede a su cierre. En los primeros 6años de la serie, la técnica más empleada fue la colocación de una prótesis intracoledociana plástica transpapilar (de 7 o 8.5French y una longitud de entre 5 y 9cm, según el caso) seguida de coledocorrafia con sutura continua con monofilamento de 4-0. La colocación de la prótesis se realiza mediante simple presión descendente a través de la coledocotomía hasta detectar que se ha introducido una longitud suficiente. La correcta colocación transpapilar se asegura mediante coledocoscopia transcoledociana, comprobando que la pestaña final de la prótesis no es visible a nivel de la papila y que, por tanto, se halla en la vertiente duodenal. La prótesis se retira mediante endoscopia al mes de la cirugía si no se ha producido la eliminación espontánea. En los últimos 3años de la serie se ha establecido la preferencia por la realización de una coledocorrafia primaria con sutura monofilamento 4-0 continua para eliminar las complicaciones relacionadas con la prótesis y las molestias de su retirada.
Desde 2010, con la experiencia ganada tras su uso como sellante biliar en cirugía hepática, se aplicó de forma selectiva y no protocolizada, a criterio del cirujano, una lámina de fibrina-colágeno como sellante biliar (Tachosil®) cubriendo la coledocorrafia. Para su colocación, la lámina se introduce plegada y seca a través de un trócar y se expande y aplica sobre la línea de sutura. Posteriormente se presiona la lámina con una gasa húmeda durante 3min para garantizar su fijación. El procedimiento quirúrgico finaliza con la realización de la colecistectomía y la colocación de un drenaje aspirativo para vigilar la aparición de fístulas biliares. El alta hospitalaria se produce pasadas 48h de la cirugía una vez comprobada la ausencia de complicaciones. En caso de aparición de débito biliar, confirmado este mediante test bioquímico, el drenaje se mantiene hasta el cierre de la fístula biliar.
Variables de análisisSe dividió la población de estudio en dos grupos según hubieran recibido una lámina de colágeno-fibrina cubriendo la coledocorrafia (GL) o se hubiera dejado la sutura sin cubrir (GSL). Se estudió la homogeneidad de los grupos para las siguientes variables: edad, sexo, índice de masa corporal, riesgo anestésico, antecedentes de cirugía abdominal, conversión a cirugía abierta, diámetro de la vía biliar, presencia de ictericia preoperatoria, número de cálculos extraídos, presencia de litiasis impactadas y método de extracción. Se analizó la incidencia de fístulas biliares postoperatorias en ambos grupos (definidas según los criterios de la International Study Group of Liver Surgery como la presencia de niveles de bilirrubina tres veces superior a los valores de sangre medidos en débito de drenaje a partir el tercer día postoperatorio o posterior o la necesidad de drenajes percutáneos o quirúrgicos de colecciones biliares28). Posteriormente se estratificó la muestra en dos subgrupos según la técnica de cierre coledociano empleada: coledocorrafia con stent transpapilar (CS) o coledocorrafia primaria (CP). Se analizó en cada uno de ellos la incidencia de fístulas biliares según pertenecieran al GL o al GSL. Se recogieron las complicaciones de cada grupo según la clasificación de Dindo-Clavien29,30, la estancia media hospitalaria y la necesidad de reingreso y reintervención.
Análisis estadísticoTodas las variables cuantitativas se expresaron con medidas de tendencia central, determinando la mediana y el rango. Las variables categóricas fueron registradas con frecuencias absolutas y porcentajes. La existencia de diferencias significativas entre los dos grupos de estudio fue determinada mediante un test de chi cuadrado para variables cualitativas y mediante el test no paramétrico de la U de Mann-Whitney para las cuantitativas. Se calculó la odds-ratio para la variable fístula biliar en ambos grupos de estudio. Se tomó el valor del p<0,05 como punto de significación estadística. El análisis estadístico de realizó empleado el programa estadístico SPSS para Mac v.20.
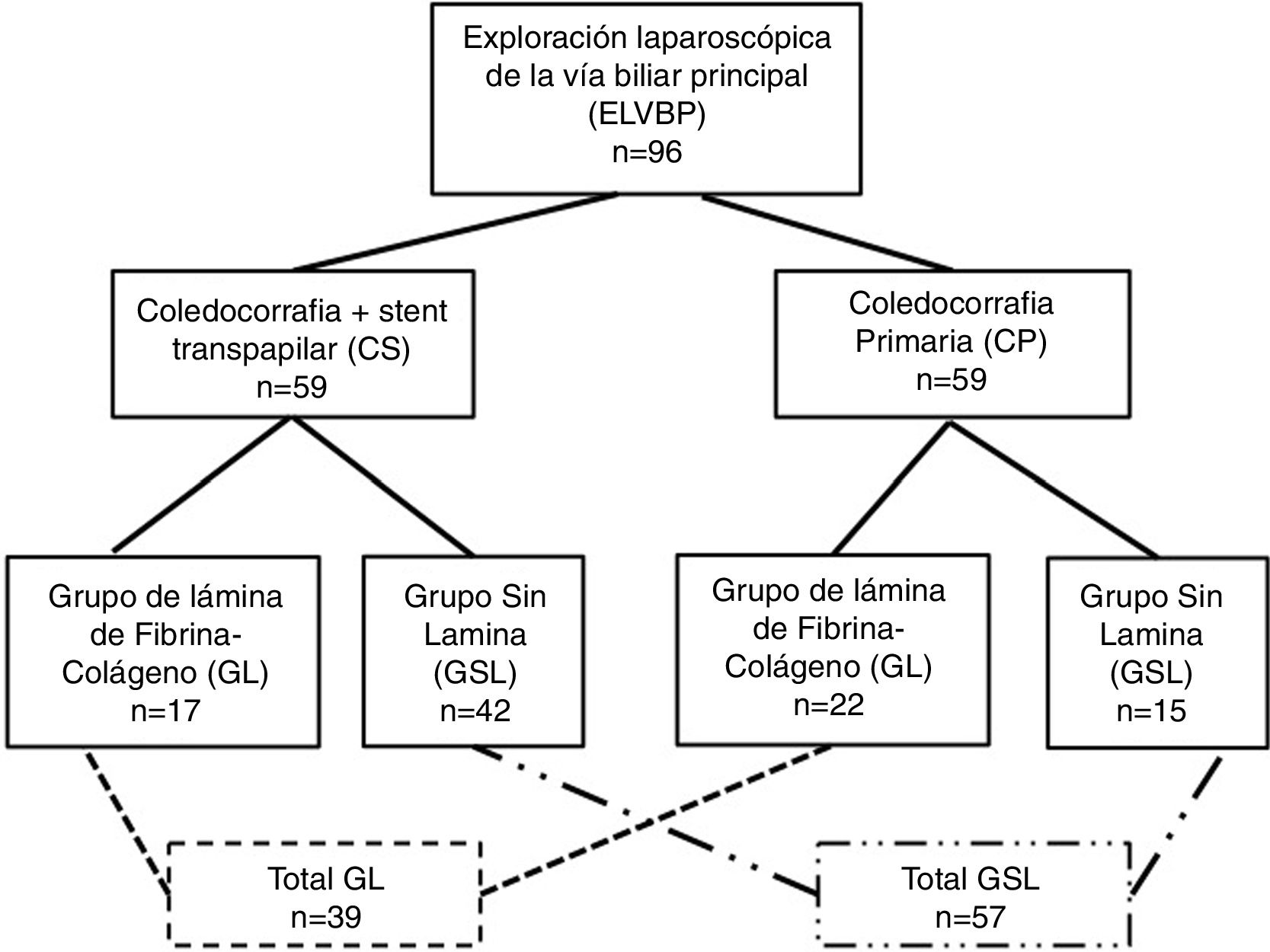
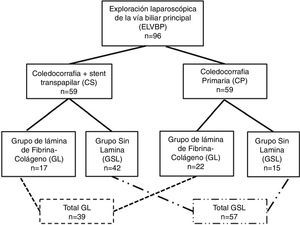
ResultadosDurante el período de estudio fueron intervenidos 39 pacientes (41%) que recibieron una lámina de fibrina-colágeno (GL) y 57 pacientes (59%) cuya coledocorrafia no fue cubierta (GSL). A 22 pacientes del GL (56%) se les practicó una CP, mientras que 17 pacientes (44%) recibieron un CS. En el GSL, 15 pacientes habían sido sometidos a una CP (26%) y a 42 se aplicó un CS (7%). La figura 1 muestra la distribución de grupos y la tabla 1, las características clínicas de los pacientes de los grupos de estudio.
Datos perioperatorios de los pacientes de los dos grupos de estudio
| Lámina de fibrina-colágeno (GL) n = 39 | Sin lámina (GSL) n = 57 | p | ||
|---|---|---|---|---|
| Edad (años) | 70 (23-87) | 70 (26-89) | 0,745 | |
| Sexo (mujer/hombre) | 24/15 (61,5%/38,5%) | 35/22 (61,4%/38,6%) | 0,989 | |
| Índice de masa corporal | 28,3 (21,9-38,7) | 27,7 (18,0-38,8) | 0,803 | |
| Antecedentes quirúrgicos | ||||
| Cirugía abdominal previa | 16 (41,0%) | 13 (22,8%) | 0,056 | |
| Colecistectomía previaa | 2 (5,1%) | 0 (0%) | 0,084 | |
| Datos clínicos de presentación | ||||
| Bilirrubina en sangre (mg/dl) | 1,00 (0,21-12,51) | 1,67 (0,20-15,09) | 0,734 | |
| Ictericiab | 21 (53,8%) | 41 (71,9%) | 0,069 | |
| Colangitis | 8 (20,5%) | 14 (24,6%) | 0,643 | |
| Colecistitis | 8 (20,5%) | 9 (15,8%) | 0,386 | |
| Pancreatitis | 5 (12,8%) | 4 (7,0%) | 0,338 | |
| Riesgo anestésico | ||||
| ASA I | 3 (7,7%) | 7 (12,3%) | 0,088 | |
| ASA II | 13 (33,3%) | 29 (50,9%) | ||
| ASA III | 21 (53,8%) | 21 (36,8%) | ||
| ASA IV | 2 (5,1%) | 0 (0%) | ||
| Datos de la intervención quirúrgica | ||||
| Diámetro medio de la vía biliar en mm | 12,0 (9,0-26,0) | 11,0 (6,0-20,0) | 0,243 | |
| Número cálculos extraídos | 1(0-25) | 1,5 (0-16) | 0,932 | |
| Cálculos impactados en papila | 1 (2,6%) | 6 (10,5%) | 0,141 | |
| Cálculos intrahepáticos | 3 (7,7%) | 8 (14,0%) | 0,338 | |
| Extracción litiasis por lavado a presiónc | 26 (66,7%) | 29 (50,9%) | 0,125 | |
| Extracción litiasis con Fogartyc | 15 (38,5%) | 29 (50,9%) | 0,398 | |
| Extracción litiasis guiado por coledocosopia/cestilla Dormiac | 6 (15,4%) | 18 (31,6%) | 0,198 | |
| Conversión a cirugía abierta | 0 (0%) | 5(8,8%) | 0,057 | |
| Litiasis residual | 3 (8,6%) | 1 (1,8%) | 0,130 | |
Las variables cuantitativas se expresan como mediana y rango. Las variables cualitativas, como frecuencia absoluta y porcentaje.
La incidencia de fístulas biliares fue del 7,7% (3 pacientes) en el GL y del 14% (8 pacientes) en el GSL, si bien solo una de las fístulas detectadas en toda la serie, aparecida en un paciente del GL, fue de tipoC. A pesar de la diferencia detectada entre los dos grupos, esta no fue estadísticamente significativa (p=0,338). No obstante, cuando se analizó el efecto del sellante dentro de cada subgrupo de coledocorrafia, se detectó que la aplicación de la lámina de fibrina-colágeno reducía la incidencia de fístulas biliares dentro del grupo de CP (4,5% en el GL vs 33% en el GSL, p=0,020), pero no así en el grupo de stent transpapilar (CS) (11,8% en el GL vs 7,1% en el GSL, p=0,564) (tabla 2). Dentro del grupo de CP, la lámina de fibrina demostró ser un factor protector, con una odds ratio de 10,5 (límite de confianza, 1,08-102,17).
Incidencia de fugas biliares en los grupos de estudio
| Lámina de fibrina-colágeno (GL) | No lámina (GSL) | p | |
|---|---|---|---|
| Coledocorrafia + stent transpapilar (CS) n = 59 | 2/17 (11,8%) | 3/42 (7,1%) | 0,564 |
| Coledocorrafia primaria (CP) n = 37 | 1/22 (4,5%) | 5/15 (33%) | 0,020 |
| Total n = 96 | 3/39 (7,7%) | 8/57 (14,0%) | 0,338 |
Las variables cualitativas se expresan como frecuencia absoluta y porcentaje.
Aparecieron complicaciones mayores (Dindo-Clavien ≥3) en un paciente (2,6%) del GL y en 6 pacientes (10,5%) del GSL (p=0,141). Un paciente de cada grupo fue reintervenido debido a una fístula biliar tipoC en el GL y por perforación intestinal de una prótesis migrada al cabo de varios meses en el GSL. No hubo mortalidad relacionada con la técnica, aunque un paciente falleció en el segundo día postoperatorio debido a un ictus hemorrágico. Las complicaciones mayores aparecidas figuran en la tabla 3. La estancia fue significativamente menor para el GL, con una mediana de 3días (rango 2-57), en comparación con el GSL, con una mediana de 4 (rango 1-30) y un valor de p=0,008. La necesidad de reingreso hospitalario tras la ELVBP no fue diferente entre los dos grupos de estudio (2,6% o un paciente en GL vs 3,5% o 2 pacientes en el GSL, p=0,794).
Complicaciones mayores (Dindo-Clavien ≥ 3) en los grupos de estudio
| Lámina de fibrina-colágeno (GL) n = 1 | No lámina (GSL) n = 6 |
|---|---|
| –Fístula biliar tipo C, con bilioperitoneo, tras escara en vía biliar por diatermia: requirió reintervención quirúrgica | –Absceso intraabdominal: tratado mediante punción percutánea (2 pacientes) –Fístula biliar tipo B: requirió CPRE y esfinterotomía –Fascitis de herida: requirió cierre terciario –Perforación intestinal por prótesis biliar: requirió reintervención quirúrgica –Fallecimiento por ictus hemorrágico |
Las complicaciones por migración de los stents al mes de la ELVBP que requirieron CPRE para su extracción en lugar de endoscopia no fueron incluidas en esta relación.
Aparecieron complicaciones relacionadas con el stent tras el alta en 6 pacientes (10,2%). Dos de estos pacientes pertenecieron al GL y 4 al GSL. Se produjo la migración de la prótesis hacia la vía biliar en 5 casos, requiriendo una CPRE en lugar de una endoscopia alta simple para su extracción. Un sexto paciente tuvo que ser intervenido de una perforación intestinal tardía unos meses tras la ELVBP. En este caso la eliminación espontánea de la prótesis hacia el yeyuno impidió su extracción endoscópica en el tiempo debido. No obstante, las adherencias intraabdominales consecutivas a una cirugía previa fijaron las asas, evitando la evacuación del stent por vía digestiva y causando la perforación.
DiscusiónEn la actualidad ha quedado suficientemente demostrado que la ELVBP es igual de efectiva que la CPRE +CL para el tratamiento de la coledocolitiasis y que ambas comparten una tasa de complicaciones similar, no siendo ninguno de los abordajes superior al otro1,13-16. A pesar de ello, en la mayoría de los centros hospitalarios se opta por el abordaje endoscópico para el tratamiento de los pacientes con litiasis de la vía biliar. Un estudio reciente realizado mediante encuesta nacional en Estados Unidos mostró que el 86% de los cirujanos elegían realizar una CPRE y una CL posterior para el tratamiento de la coledocolitiasis5. Entre las razones para no escoger el abordaje completamente laparoscópico los encuestados esgrimieron la fácil disponibilidad de expertos endoscopistas (lo que no debería ser un motivo si el cirujano fuera experto en ELVBP), la falta del equipamiento necesario (en realidad no muy diferente al empleado durante la CL, exceptuando el coledocoscopio, que no es absolutamente imprescindible), pero sobre todo el hecho de no encontrarse cómodos con la técnica de ELVBP. De forma específica, la dificultad para alcanzar un cierre hermético de la vía biliar por laparoscopia sin provocar una estenosis es una de las mayores dificultades a la que se enfrentan los cirujanos que seleccionan este abordaje. A pesar de que el abandono del tubo de Kehr ha traído ventajas reduciendo la morbilidad de la ELVBP17,20,31, la incidencia de fístulas biliares tras la coledocotomía y coledocorrafia laparoscópica sigue cifrándose entre el 5 y el 15% de los pacientes20. Nuestro estudio es concordante con estos datos, con unas cifras globales de fístula biliar del 11,5%. Solo uno de nuestros pacientes desarrolló una fístula tipoC que requirió una reintervención, y la mayoría de los casos de fístula tipoB se debieron a la persistencia del débito biliar más allá de una semana y no a la necesidad de intervención terapéutica. A pesar de ello, la aparición de una fístula biliar tras la ELVBP sigue siendo uno de los problemas a resolver para esta cirugía. Con este objetivo se introdujo la técnica de coledocorrafia protegida por prótesis transpapilar con buenos resultados19,32, argumentando que la reducción de la presión intrabiliar que se logra al mantener la papila abierta con el stent debería hacer disminuir el filtrado biliar a través de la sutura coledociana. No obstante, como mostramos en nuestra serie, la propia prótesis puede ser causa de morbilidad, además de las molestias que origina al paciente la necesidad de una endoscopia para su retirada.
El uso de láminas de fibrina como agentes hemostáticos es conocido desde los años noventa33, y desde entonces su uso ha sido muy difundido para alcanzar la hemostasia de órganos sólidos con hemorragia difusa24,25. Al mismo tiempo se ha comprobado que la presencia de colágeno añade capacidad de sellado a la lámina, posibilitando el cierre de fístulas aéreas, biliares, linfáticas y de líquido cefalorraquídeo23. La combinación de los efectos hemostático y sellante biliar empezó a considerarse de especial interés en cirugía hepática27,34. Si bien existen trabajos que revelan la capacidad fibrinolítica de la bilis in vitro afectando teóricamente a la integridad de las láminas de fibrina-colágeno35, se ha publicado un estudio en fecha reciente que demuestra la reducción de fístulas biliares tras el trasplante hepático Split en adultos con el empleo de estas esponjas26. Aunque el efecto de sellado biliar debería ser igual de eficaz tras la coledocorrafia en la ELVBP, solo estudios en animales han mostrado buenos resultados para esta indicación, no existiendo experiencia publicada en humanos. En nuestro centro, a la vez que se introdujo el uso de la esponja de fibrina-colágeno en cirugía hepática, se comenzó a emplear esta desde 2010 para proteger la coledocorrafia de fístulas biliares. Nuestros resultados muestran que su aplicación logró reducir a la mitad las fístulas de la serie global, aunque solo a expensas de los pacientes que no recibieron stent transpapilares. En ausencia de hiperpresión biliar, manteniendo la papila abierta mediante stent plásticos, añadir sellantes a la coledocorrafia no ofrece ningún beneficio. En cambio, tras una coledocorrafia primaria este aumento de la presión biliar con la papila cerrada parece soportarse mejor con la aplicación de sellantes de fibrina-colágeno, disminuyéndose significativamente la incidencia de fístulas biliares. Resulta evidente que, a igualdad de resultados en cuanto a la aparición de fístulas, el cierre primario del colédoco ofrece ventajas sobre el cierre protegido mediante prótesis dada la morbilidad propia de los stent y de su retirada. Además, el incremento de los costes derivado del uso de los sellantes de fibrina-colágeno podría ser compensado con una reducción de la estancia hospitalaria global como consecuencia de la menor morbilidad detectada. Aunque nuestro estudio presenta el sesgo de ser un estudio retrospectivo en el que el uso de la lámina sellante y el tipo de coledocorrafia no ha sido protocolizado, supone el primer estudio en humanos que describe el efecto beneficioso sellante de la lámina de fibrina-colágeno empleada en la vía biliar. En espera de ensayos clínicos aleatorizados con un mayor tamaño muestral que puedan añadir una mayor evidencia, creemos que la técnica de cierre de la coledocotomía más aconsejable tras ELVBP debe ser la coledocorrafia primaria protegida con lámina de fibrina-colágeno.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.