Explorar las actitudes y prácticas de los médicos del primer nivel asistencial del Servicio Madrileño de Salud respecto al diagnóstico de la infección por VIH según los protocolos actuales y el grado de aceptación de la introducción de el diagnóstico de la infección VIH de forma simplificada (sin un documento aparte de consentimiento informado ni el interrogatorio acerca de las prácticas de riesgo).
Material y métodosEstudio observacional descriptivo transversal realizado en atención primaria de salud de la Comunidad Autónoma de Madrid. La recogida de datos se hizo mediante encuestas telefónicas durante 2009.
ResultadosSe consultó a 210 médicos. El 21% ya realizaba el diagnóstico de la infección VIH de forma simplificada y el 28,6% manifestó una actitud favorable hacia las nuevas recomendaciones. El 71,4% no pedía consentimiento informado por escrito aparte y un 42% no manifestó dificultades de comunicación. Una gran mayoría opinó que la excepcionalidad en el manejo del diagnóstico de la infección por VIH, comparándola con otras infecciones de similar forma de transmisión, podría contribuir a mantener el estigma. Para un 75,2% la falta de tiempo en la consulta no representaba un problema y un 97,1% tenía la autopercepción de ser un agente esencial en el diagnóstico de la infección por el VIH.
ConclusionesLa simplificación del diagnóstico de VIH es aceptable para un porcentaje elevado de los encuestados y uno de cada cinco médicos ya lo está realizando en las consultas de atención primaria.
To explore the attitudes and practices of Primary Health Care professionals in the diagnosis of HIV infection according to current protocols and the degree of acceptance of simplified HIV testing (without a separate written consent and without asking about risk practices).
Material and methodsAn observational cross-sectional descriptive study conducted in Primary Care Centres of the Madrid Public Health Service. Data were collected by telephone surveys during 2009.
ResultsA total of 210 doctors were interviewed. Twenty one percent were already performing simplified HIV testing (and 28.6% expressed a favourable attitude towards the new recommendations). The majority (71.4% did not use a separate written consent for HIV testing, and 42% did not report any communication difficulties. Most of them considered that comparing HIV with other similar ways of transmission infections, making HIV testing exceptual may lead to stigma. Lack of time was not a problem for 75.2%, and 97.1% considered they had an essential role in controlling the HIV epidemic.
ConclusionsThe acceptance of simplified HIV testing is high and is already being performed by 1 out of 5 Primary Care Doctors in the Madrid Public Health Service.
En el año 2008 se diagnosticaron en España 1.283 nuevos casos de sida, con lo que la cifra total de casos notificados en nuestro país se sitúa en 77.953 desde el inicio de la epidemia1. Se estima que un 25% de las personas infectadas aún no lo saben y la mayoría se contagió por vía sexual2. El número de casos de sida en nuestro país ha experimentado un progresivo declive en los últimos años gracias al acceso al tratamiento eficaz3. En contraste, los esfuerzos en lograr un diagnóstico precoz no han sido suficientes. El retraso diagnóstico en España se encuentra entre el 20 y el 57% según las series, afecta fundamentalmente a varones, heterosexuales y aumenta proporcionalmente con la edad. Como retraso diagnóstico se entiende toda prueba de VIH positiva realizada en un periodo cercano a la aparición de una enfermedad definitoria de sida o bien asociado a una importante inmunodepresión con linfocitos CD4 menores de 350 o 200/ml o la combinación de ambos factores4. El retraso en el diagnóstico tiene consecuencias negativas tanto para el paciente como para la comunidad. Durante los años en los que una persona está infectada sin saberlo no puede beneficiarse de la atención sanitaria óptima, tiene mayor riesgo de mortalidad y también un riesgo superior de transmitir el virus que cuando conoce su estado serológico5. Al principio de la epidemia se tomaron medidas de control excepcionales con respecto a otras enfermedades infecciosas epidémicas que han podido perpetuar el estigma y obstaculizar el diagnóstico (p. ej., en aras de preservar la intimidad de las personas afectadas no se permitió realizar listados nominales de pacientes infectados por VIH ni pruebas de cribado a la población y no se practicó la búsqueda de contactos como se hace con otras infecciones de transmisión sexual)6.
Con objeto de disminuir el diagnóstico tardío y controlar la epidemia de sida, los Center for Disease Control (CDC) de EE. UU. han recomendado recientemente el cribado rutinario a toda la población entre 13 y 64 años que entre en contacto con el sistema sanitario. La propuesta se basa en la aceptación tácita por parte del paciente de todas las pruebas que se le hagan dentro de su proceso diagnóstico, a no ser que explícitamente se niegue a ello (cribado opt.-out)7. En EE. UU. se está instaurando este cribado de forma generalizada y en Europa existen recomendaciones a favor de la normalización de la prueba de VIH y otras medidas para reducir el diagnóstico tardío de la infección8,9.
En España, la recomendación actual para hacer el diagnóstico de la infección por VIH es el cribado mediante la detección de anticuerpos en individuos potencialmente expuestos. Según esto, los profesionales deben preguntar a sus pacientes sobre la conducta sexual y el uso de drogas por vía parenteral, además de dar consejo asistido. Se debe ofrecer la prueba a toda persona que haya tenido conductas de riesgo y a las mujeres embarazadas durante el primer trimestre. Respecto al consentimiento informado, en las solicitudes de serología de atención primaria figura que hay que pedirlo para el VIH y se recomienda hacerlo de forma verbal, dejando constancia en la historia clínica10,11.
En nuestro medio, este modelo de diagnóstico de VIH simplificado consistiría en obviar la anamnesis dirigida a determinar si existen factores de riesgo de la infección y el consejo previo y hacer el consentimiento informado sin ofrecer un documento escrito aparte al paciente. La prueba se haría sencillamente como cualquier otra analítica, si el paciente acepta su realización. Como antecedente, se destaca la implantación sin mayores complicaciones de la prueba rutinaria en embarazadas12.
El objeto de este estudio ha sido explorar las actitudes y prácticas actuales de los médicos del primer nivel asistencial del servicio madrileño de salud respecto al diagnóstico de la infección por VIH según los protocolos actuales y el grado de aceptación de la introducción del diagnóstico de la infección VIH de forma simplificada.
Material y métodosEstudio observacional descriptivo transversal realizado en el ámbito de la atención primaria de salud de la comunidad autónoma de Madrid (CAM). Los centros de salud participantes fueron seleccionados de forma aleatoria en las 11 áreas sanitarias del Servicio Madrileño de Salud.
Los sujetos del estudio fueron médicos de familia que ejercían en los centros de salud públicos de atención primaria de Madrid durante la duración del mismo. Se excluyó a los médicos residentes y médicos suplentes.
Para calcular el tamaño muestral se estimó un número de médicos de familia aproximado de 2.640 trabajando en los centros de salud de la CAM13. Teniendo en cuenta que entre el 20 y el 70% de los médicos estaban de acuerdo con las recomendaciones de los CDC (datos obtenidos en un estudio preliminar en tres áreas sanitarias) y aceptando un riesgo de error del 5% y una precisión del 5%, se calculó una muestra entre 226 y 288 médicos. En Madrid hay un total de 264 centros de atención primaria, con una media de 10 médicos por centro. Se estimó un índice de respuesta del 30%, por lo que se seleccionaron de forma aleatoria 7 centros por área sanitaria (77 centros).
Se definió «diagnóstico de VIH simplificado» como el cribado mediante serología de VIH, sin realizar anamnesis sobre comportamientos de riesgo ni consentimiento informado por escrito, aunque sí de forma oral.
Se recogieron 7 variables de carácter sociodemográfico (edad, sexo, experiencia profesional en años, presión asistencial cuantificada como número de pacientes atendidos por día, relación profesional y personal con personas infectadas por VIH y formación recibida respecto al VIH en los últimos 5 años) que se pusieron en relación con las actitudes y prácticas respecto a la prueba de detección del VIH. Concretamente, se exploraron siete esferas, mediante preguntas sencillas: la práctica clínica actual para determinar en que porcentaje de casos ya se realizaba la prueba rutinaria de facto (preguntas 1, 4 y 11); opinión acerca de la realización de la prueba de VIH de forma simplificada (preguntas 2 y 5); las dificultades de comunicación médico-paciente y en concreto respecto a la exploración de factores de riesgo para la infección por VIH y la comunicación de resultados positivos (preguntas 3 y 8); las creencias acerca de la posible estigmatización de los pacientes que se realizaban la prueba de VIH en el momento del estudio (preguntas 6 y 13); otros datos de interés respecto a actitudes y prácticas, como la falta de tiempo para realizar la prueba (pregunta 7), el respeto a la intimidad del paciente que no desea hablar de sus prácticas de riesgo (pregunta 10) y la autopercepción del médico como agente de salud en el control de la epidemia de VIH (pregunta 12). Las preguntas se respondían mediante una escala de tipo Likert, del 1 al 5 (1 = totalmente en desacuerdo, 2 = bastante en desacuerdo, 3 = indiferente, 4 = bastante de acuerdo, 5 = totalmente de acuerdo). La lista completa con las preguntas originales del estudio y agrupación por aspectos explorados se expone en la tabla 1.
Listado completo de las preguntas de la encuesta telefónica, agrupadas según las diferentes esferas exploradas y análisis descriptivo de las respuestas también agrupadas
| Respuestas (1) | Desacuerdo | Indiferente | De acuerdo | Ns/nc |
| Preguntas | n (%) [IC del 99%] | n (%) [IC del 99%] | n (%) [IC del 99%] | n (%) [IC del 99%] |
| Tiene una actitud favorable hacia la simplificación de la prueba | 18 (9) [4-13] | 132 (62) [55-70] | 60 (29) [21-35] | - |
| Simplificar el proceso de realización de la prueba del VIH, ayudaría a detectar los casos de forma más precoz. (pregunta 2); n=210 | 40 (19) [12-25] | 64 (30,5) [23-37] | 105 (50) [41-58] | 1 (0,5) [0,6-1] |
| Sería interesante que la serología de VIH se ofreciera de forma oportunista, aprovechando la visita del paciente a la consulta por otros motivos. (pregunta 5); n=210 | 74 (35,2) [27-42] | 34 (16,2) [109-22] | 102 (48,6) [40-56] | - |
| Realiza diagnóstico simplificado en la actualidad | 43 (20) [13-26] | 123 (59) [50-56] | 44 (21) [14-27] | - |
| En mi práctica diaria realizo serología del VIH sin pedir consentimiento informado por escrito. (pregunta 1); n = 210 | 53 (25,2) [18-32] | 7 (3,3) [0-6] | 150 (71,4) [64-78] | - |
| Actualmente realizo serologías VIH a personas sin aparentes prácticas de riesgo para la transmisión del virus. (pregunta 4); n = 210 | 90 (42,9) [34-50] | 24 (11,4) [6-16] | 96 (45,7) [37-53] | - |
| En mi práctica clínica actual realizo serologías de VIH sin preguntar por las prácticas de riesgo para la transmisión de este virus. (pregunta 11); n = 209 | 119 (56,94) [48-64] | 23 (11) [5-16] | 67 (32,1) [24-39] | - |
| Tiene dificultades de comunicación | 88 (42) [33-49] | 81 (39) [30-46] | 41 (19) [13-25] | - |
| Me resulta difícil preguntar acerca de prácticas de riesgo para la transmisión del VIH a personas que aparentemente no las tienen. (pregunta 3) n = 207 | 96 (45,9) [37-53] | 25 (12) [6-17] | 87 (41,6) [33-49] | 1 (0,5) [0-1] |
| Me resulta difícil notificar a los pacientes resultados positivos de serologías VIH. (pregunta 8); n = 210 | 142 (67,6) [60-75] | 18 (8,6) [4-13] | 50 (23,8) [16-30] | - |
| Cree que el proceso diagnóstico actual estigmatiza a los pacientes | 20 (9) [4-14] | 102 (49) [40-56] | 88 (42) [33-49] | - |
| Creo que la obligatoriedad de realizar un consentimiento informado por escrito para solicitar la serología del VIH pero no para otras infecciones (como por ejemplo la lúes o la hepatitis B) contribuye al mantenimiento del estigma de esta infección. (pregunta 6); n = 210 | 26 (12,4) [7-17] | 15 (7,1) [3-11] | 169 (80,5) [74-86] | 1 (0,5) [0-1] |
| La necesidad de preguntar acerca de las prácticas de riesgo para la realización de la serología de VIH estigmatiza a los pacientes a los que se pide esta prueba (pregunta 13); n = 210 | 82 (39) [31-46] | 38 (18,1) [11-24] | 90 (42,9) [34-50] | - |
| Otros aspectos explorados | ||||
| No tengo tiempo en la consulta para realizar la prueba del VIH a personas que aparentemente no tienen riesgo de estar infectados. (pregunta 7); n = 209 | 158 (75,2) [68-82] | 18 (8,6) [4-13] | 28 (13,3) [7-18] | 6 (2,9) [0-5] |
| Hay personas que tienen prácticas de riesgo para la transmisión del VIH y tienen derecho a no contarlo a su médico. (pregunta 10); n = 210 | 60 (28,6) [21-35] | 26 (12,4) [7-17] | 124 (59) [51-66] | - |
| Como personal sanitario desempeño un papel fundamental en la detección de las personas infectadas por el VIH. (pregunta 12); n = 210 | 3 (1,4) [0-2] | 3 (1,4) [0-2] | 204 (97,1) [94-99] | - |
| Si desapareciera la obligatoriedad del consentimiento informado por escrito se pedirían más serologías de VIH en Atención Primaria. (pregunta 9); n = 206 | 64 (30,5) [23-37] | 59 (28,1) [20-35] | 84 (40) [32-47] | 3 (1,4) [0-3] |
Agrupación de las respuestas: según la escala Likert utilizada, la respuesta calificada como desacuerdo correspondería a las respuestas 1 y 2 (totalmente y bastante en desacuerdo), indiferente es la respuesta 3 (ni acuerdo ni desacuerdo) y de acuerdo son las respuestas 4 y 5 (bastante y totalmente de acuerdo).
Las encuestas fueron realizadas a través de llamadas telefónicas, previo contacto con los responsables de investigación de cada una de las áreas sanitarias. El coordinador médico de cada centro de salud, después de recibir información adecuada del estudio, facilitó la lista completa de médicos y aquellos que aceptaron participar en el mismo, así como el horario más apropiado para realizar las llamadas. Se realizó un máximo de tres llamadas por médico en el horario acordado desde enero de 2009 hasta enero de 2010.
Consideraciones éticasLa participación de los médicos fue voluntaria y los datos personales de identificación no se relacionaron con las respuestas de la encuesta. Asimismo, los datos fueron manejados según la ley 15/1999 de protección de datos. Se procuró interrumpir el mínimo tiempo a los profesionales (entre 5-7min), realizando las entrevistas en el horario pactado previamente con los coordinadores de los centros. El estudio se inició tras obtener el informe favorable del grupo de investigación clínica en atención primaria (ICAP).
Análisis de datosSe realizó primero un estudio descriptivo de las respuestas a cada una de las preguntas. Para analizar la actitud de los médicos respecto a las distintas cuestiones planteadas se recodificaron las variables de forma dicotómica considerándose las respuestas 1 y 2 de la escala de Likert igual a «no» y las 4 y 5 igual a «sí». Según las respuestas dadas a cada grupo de preguntas, se estableció que el encuestado tenía una actitud favorable o desfavorable en los determinados aspectos explorados. Así, si en las preguntas 2 y 5 respondió «sí», se consideró que la actitud respecto a las nuevas recomendaciones de diagnóstico simplificado era favorable. Del mismo modo, cuando las respuestas a las preguntas 1, 4 y 11 fueron «sí» se verificó que el médico ya estaba realizando el diagnóstico simplificado de forma habitual en su consulta (realización de facto). Igualmente, se exploraron las dificultades de comunicación y la consideración por parte del médico de que la prueba tal cual está establecida actualmente «estigmatiza» al paciente (preguntas 3 y 8 y 6 y 13, respectivamente). El resto de las preguntas se analizaron por separado. (Para ver el listado de las preguntas originales y su agrupación, consúltese la tabla 1).
El análisis estadístico se realizó usando el paquete estadístico SPSS17.0. Para comparar las variables categóricas se utilizaron las pruebas de la chi al cuadrado y exacta de Fisher. Las variables numéricas con distribución normal se analizaron usando la prueba de la t de Student y las paramétricas con la U de Mann Whitney. Para establecer las asociaciones lineales se utilizó la prueba de Mantel Haenzel. La significación estadística se fijó en una p<0,05.
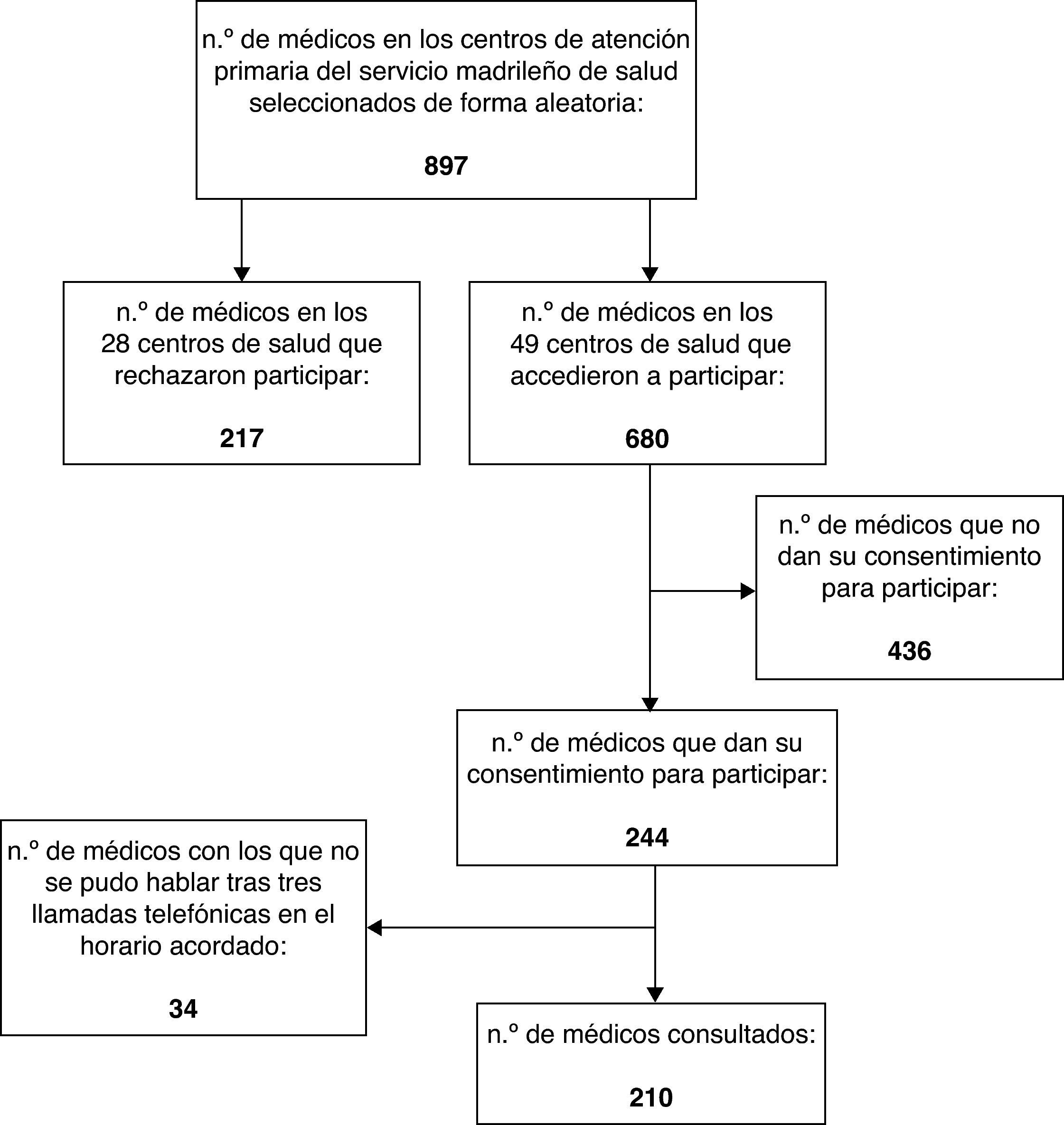
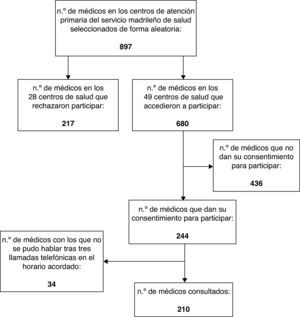
ResultadosSe realizaron un total de 210 encuestas. La participación en el estudio se describe en la figura 1. La mediana de edad de los médicos consultados fue de 43 años, con un rango entre 30 y 68 años. El 70% (IC del 99%, 62-77) eran mujeres.
En cuanto a la experiencia profesional el 7,1% (IC del 99%, 3-11) tenían menos de 5 años trabajados como médicos de atención primaria, el 44,7% (IC del 99%, 39-55) entre 5 y 15 años y el 45,7% (IC del 99%, 37-53) más de 15 años. Un 84,8% (IC del 99%, 78-90) atendían entre 30-50 pacientes cada día y 14,8% (IC del 99%, 9-20) atendían a más de 50 pacientes al día. El 36,2% (IC del 99%, 28-43) de los médicos había recibido formación específica respecto a la infección por VIH/sida en los últimos 5 años.
Refirieron atender en su consulta pacientes con infección por VIH un 89% de los médicos (IC del 99%, 84-94) con una mediana de 2 (0-15) pacientes diagnosticados de infección VIH/sida por cupo. Un 10,5% (IC del 99%, 5-15) manifestó tener algún amigo o familiar diagnosticado de infección por VIH.
Las respuestas a las preguntas de la encuesta se exponen en la tabla 1. Hay que destacar que el 71,4% en su práctica habitual no pedía consentimiento informado por escrito. El 80,5% opinó que la obligatoriedad de realizar un consentimiento informado por escrito para solicitar la serología del VIH pero no para otras infecciones (p. ej., la lúes o la hepatitis B) contribuía a mantener del estigma de la infección por VIH. Un 97,1% tenía la autopercepción de ser un agente esencial en el diagnóstico de la infección por VIH y para un 75,2% la falta de tiempo no representaba un problema a la hora de abordar el diagnóstico de la infección por VIH en personas sin riesgo aparente.
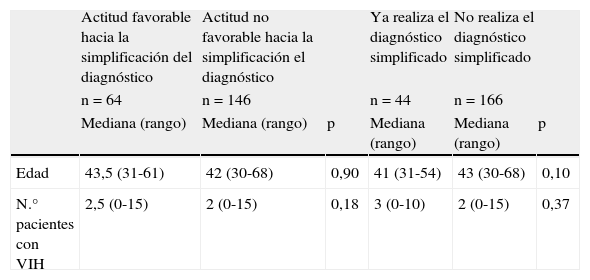
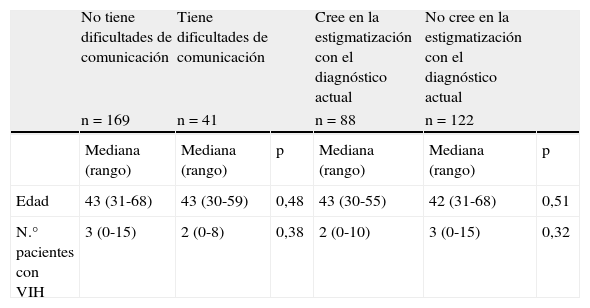
El análisis univariante de los distintos aspectos explorados se exponen en las tablas 2a y 2b. Destaca que un 28,6% de los médicos manifestó una actitud favorable hacia el diagnóstico simplificado y el 21% lo estaba realizando de facto. El 42% no refería dificultades de comunicación y un 39% se mostró indiferente hacia esta consideración en el diagnóstico de la infección por VIH. El 42% de los médicos consultados consideró que el modo de realización de la prueba de VIH según la práctica actual resultaba estigmatizante para los pacientes.
Análisis univariante de las variables sociodemográficas con la actitud favorable hacia la simplificación del diagnóstico de VIH y la realización de facto del diagnóstico simplificado
| Actitud favorable hacia la simplificación del diagnóstico | Actitud no favorable hacia la simplificación el diagnóstico | Ya realiza el diagnóstico simplificado | No realiza el diagnóstico simplificado | |||
| n=64 | n=146 | n=44 | n=166 | |||
| Mediana (rango) | Mediana (rango) | p | Mediana (rango) | Mediana (rango) | p | |
| Edad | 43,5 (31-61) | 42 (30-68) | 0,90 | 41 (31-54) | 43 (30-68) | 0,10 |
| N.° pacientes con VIH | 2,5 (0-15) | 2 (0-15) | 0,18 | 3 (0-10) | 2 (0-15) | 0,37 |
| n (%) [IC del 99%] | n (%) [IC del 99%] | n (%) [IC del 99%] | n (%) [IC del 99%] | p | ||
| Sexo | ||||||
| Mujer | 45 (30,6) [21-39] | 102 (69,4) [60-78] | 0,94 | 34 (23,1) [15-31] | 113 (76,9) [68-84] | 0,24 |
| Varón | 19 (30,2) [16-43] | 44 (69,8) [56-83] | 10 (15,9) [5-25] | 53 (84,1) [73-94] | ||
| Años de ejercicio profesional | ||||||
| < 5 | 4 (26,7) [0-53] | 11 (73,3) [46-99] | 0,93 | 4 (26,7) [0-53] | 11(73,3) [46-99] | 0,27 |
| 5-15 | 30 (30,3) [19-41] | 69 (69,7) [58-80] | 23 (23,2) [13-30] | 76 (76,8) [66-86] | ||
| > 15 | 30 (31,3) [20-42] | 66 (68,7) [57-79] | 17 (17,7) [8-26] | 79 (82,3) [73-91] | ||
| Presión asistencial (pacientes/día) | ||||||
| < 20 | 0 | 1 (100) | 0,78 | 1 (100) [100-100] | 0 | 0,07 |
| 20-50 | 55 (30,9) [22-38] | 123 (69,1) [61-77] | 39 (21,9) [14-29] | 139 (78,1) [70-85] | ||
| > 50 | 9 (29) [10-48] | 22 (71) [51-89] | 4 (12,9) [0-26] | 27 (87,1) [73-100] | ||
| Formación en VIH | ||||||
| Sí | 22 (28,9) [16-41] | 54 (71,1) [58-83] | 0,71 | 15 (19,7) [9-30] | 61(80,3) [69-90] | 0,74 |
| No | 42 (31,3) [22-40] | 92 (68,7) [59-77] | 29 (21,6) [13-29] | 105 (78,4) [70-86] | ||
| Contacto con personas con VIH | ||||||
| Sí | 7 (31,8) [8-54] | 15 (68,2) [45-91] | 0,78 | 7(31,8) [8-54] | 15 (68,2) [45-91] | 0,18 |
| No | 42(30,3) [15-29] | 131 (69,7) [61-77] | 37(19,7) [12-26] | 151(80,3) [73-87] | ||
Análisis univariante de las variables sociodemográficas con las dificultades de comunicación con los pacientes y la creencia acerca de la estigmatización de los pacientes con el procedimiento diagnóstico actual de la infección por VIH
| No tiene dificultades de comunicación | Tiene dificultades de comunicación | Cree en la estigmatización con el diagnóstico actual | No cree en la estigmatización con el diagnóstico actual | |||
| n=169 | n=41 | n=88 | n=122 | |||
| Mediana (rango) | Mediana (rango) | p | Mediana (rango) | Mediana (rango) | p | |
| Edad | 43 (31-68) | 43 (30-59) | 0,48 | 43 (30-55) | 42 (31-68) | 0,51 |
| N.° pacientes con VIH | 3 (0-15) | 2 (0-8) | 0,38 | 2 (0-10) | 3 (0-15) | 0,32 |
| n (%) [IC del 99%] | n (%) [IC del 99%] | p | n (%) [IC del 99%] | n (%) [IC del 99%] | p | |
| Sexo | ||||||
| Mujer | 118 (80,3) [72-87] | 29 (19,7) [12-27] | 0,90 | 63 (42,9) [33-52] | 84 (57,1) [48-67] | 0,66 |
| Varón | 51 (81) [69-92] | 12 (19) [7-30] | 25 (39,7) [25-54] | 38 (60,3) [45-74] | ||
| Años de ejercicio profesional | ||||||
| < 5 | 12 (80) [55-100] | 3 (20) [0-44] | 0,99 | 6 (40) [10-69] | 9 (60) [30-89] | 0,91 |
| 5-15 | 80 (80,8) [71-90] | 19 (19,2) [9-28] | 43 (43,4) [31-55] | 56 (56,6) [44-68] | ||
| > 15 | 77 (80,2) [70-89] | 19 (19,8) [10-29] | 39 (40,6) [28-52] | 57 (59,4) [47-71] | ||
| Presión asistencial (pacientes/día) | ||||||
| < 20 | 0 | 1 (100) [100-100] | 0,07 | 0 | 1 (100) | 0,33 |
| 20-50 | 146 (82) [75-88] | 32 (18) [11-24] | 78 (43,8) [35-52] | 100 (56,2) [47-64] | ||
| > 50 | 23 (74,2) [55-92] | 8 (25,8) [7-44] | 10 (32,3) [12-51] | 21 (67,7) [48-87] | ||
| Formación en VIH | ||||||
| Sí | 59 (77,6) [66-88] | 17 (22,4) [11-33] | 0,43 | 32 (42,1) [28-55] | 44 (57,9) [44-71] | 0,96 |
| No | 110 (82,1) [74-89] | 24 (17,9) [10-25] | 56 (41,8) [31-51] | 78 (58,2) [48-68] | ||
| Contacto con personas con VIH | ||||||
| Sí | 19 (86,4) [69-100] | 3 (13,6) [0-30] | 0,57 | 11 (50) [25-74] | 11 (50) [25-74] | 0,41 |
| No | 150 (79,8) (72-86] | 38 (20,2) [13-27] | 77 (41) [32-49] | 111 (59) [72-86] | ||
Se observó una tendencia a una mayor realización del diagnóstico de VIH simplificado de facto en profesionales con menos años de práctica profesional, en mujeres y en aquellos con familiares o amigos afectados por la infección por VIH, así como un mayor porcentaje de médicos con dificultades de comunicación entre aquellos con mayor presión asistencial, aunque las diferencias no fueron estadísticamente significativas (tablas 2a y 2b).
DiscusiónCerca de un 30% de los médicos encuestados estaba a favor del diagnóstico simplificado de la infección por VIH, mientras que 1 de cada 5 ya lo realizaba así en sus consultas y una gran mayoría (71%) no solicitaba consentimiento informado por escrito presentando un documento aparte a sus pacientes.
El porcentaje de participación fue superior al 20%, alto para estudios basados en encuestas a médicos mediante escalas de valoración de respuestas realizadas en contextos similares14–16. La participación inicial, hasta mayo de 2009, fue mayor (45,5%). La aparición de nuevos protocolos de manejo del virus de la gripe A y las movilizaciones relacionadas con la organización del sistema sanitario, que sobrecargaron la actividad diaria de los centros de salud a partir de junio de 2009, podrían haberse relacionado con una menor respuesta por parte de los profesionales en este periodo. En cualquier caso, los resultados de ambos periodos, así como los de las distintas áreas sanitarias, fueron similares.
Aunque una gran proporción de médicos de atención primaria mostró una actitud favorable hacia el diagnóstico simplificado de VIH, una minoría (menos de un 10%) se mostró en desacuerdo total.
Existe aún un gran debate respecto a la obligatoriedad de realizar el consentimiento informado por escrito para la solicitud de la serología del VIH, que contrasta con el manejo de otras enfermedades transmisibles que no precisan de este requisito6,7,17. Nuestros resultados ponen en evidencia una realidad en la que una gran parte de los médicos no realizan el consentimiento informado por escrito, a la vez que mantienen el respeto por la autonomía del paciente y contemplan la especial sensibilidad social hacia esta enfermedad, solicitando el consentimiento de forma verbal. Las mujeres realizaban con más frecuencia que los varones el diagnóstico simplificado de facto. El género femenino se ha relacionado de forma significativa (p=0,015) con una mayor formación sobre VIH, lo que podría explicar la tendencia observada. En cuanto a la experiencia profesional se observa una tendencia inversa en la realización del diagnóstico del VIH simplificado, realizándolo más el grupo con menos años trabajados aunque en este grupo no se ha podido encontrar una relación significativa con la formación específica en VIH. Por otra parte, dentro de la formación específica recibida no se preguntó acerca de los conocimientos sobre el retraso diagnóstico ni se dio información sobre el mismo con objeto de no sesgar las respuestas. Hubo un mayor porcentaje de médicos que realizaban ya el diagnóstico simplificado entre los que manifestaron tener amigos o familiares diagnosticados de infección por VIH (el 31,8% frente al 19,7% de aquellos que no tenían contacto personal), lo que quizá podría estar en relación con una mayor sensibilidad hacia este problema19.
Nuestros resultados al explorar las dificultades de comunicación siguen identificando esta cuestión como una de las posibles barreras para la realización de la serología de VIH al igual que se ha descrito en otros estudios18,20, aunque un alto porcentaje de médicos no manifestó tenerlas o se mostró indiferente al respecto. Dentro de este aspecto a los médicos les resultó más difícil preguntar por prácticas de riesgo que comunicar resultados positivos. También los profesionales con una mayor presión asistencial manifestaron tener mayores dificultades de comunicación, lo que apoya algunas de las reivindicaciones actuales en atención primaria: la sobrecarga de los médicos repercute en la adecuada relación médico-paciente. Esto también podría traducirse en un obstáculo en el abordaje de la infección por VIH21,22. Pero a pesar de tener poco tiempo en las consultas, los resultados sugieren que esto no sería un obstáculo para hacer la prueba de VIH de forma rutinaria.
Por otro lado, cuando a los médicos se les preguntó acerca del procedimiento diagnóstico actual, la mayoría opinó que se está haciendo una excepción con el abordaje de la infección por VIH comparándola con otras infecciones de similar forma de transmisión, lo cual contribuye a la estigmatización del paciente. La opinión de los profesionales ante la puesta en marcha de nuevas recomendaciones debería tenerse en cuenta para evitar la estigmatización y así establecer una relación terapéutica eficaz.
Es digno de mención, por otra parte, que más de la mitad de médicos se mostraron respetuosos hacia los pacientes que no quieren hablar de sus prácticas de riesgo en la consulta. Teniendo en cuenta que mas del 40% de los pacientes diagnosticados de forma tardía en España eran heterosexuales o no manifestaban tener práctica de riesgo alguna4, obviar el interrogatorio sobre prácticas de riesgo como requisito para la realización de la prueba de VIH podría suponer un gran avance en el control de la epidemia6–8.
No se han encontrado asociaciones estadísticamente significativas de las variables demográficas con las distintas esferas exploradas. Tampoco se han podido incluir las respuestas a la pregunta 9 de la encuesta (tabla 1), en la agrupación por esferas de exploración, por dificultades en su interpretación. En conjunto, las limitaciones del estudio están relacionadas con la metodología cuantitativa, ya que otras variables no incluidas en el diseño podrían estar influyendo en los resultados. Por ejemplo, la reticencia ante abordajes que pudieran ser sospechosos de vulnerar la intimidad de los pacientes, así como cuestiones relacionadas con el coste-eficacia o acerca de no realizar pruebas innecesarias creando ansiedad a los pacientes.
Sin duda, el retraso diagnóstico en la infección por VIH representa un importante problema de salud pública y con las medidas diagnósticas actuales muchas infecciones pasan inadvertidas a los médicos. En un estudio en EE. UU., 3.150 pacientes diagnosticados «tarde» de su infección por VIH habían acudido como media 2,5 veces a algún servicio sanitario, en los 6 años previos a la realización de la prueba de VIH23. Existen recomendaciones, tanto en Europa como en EE. UU., para intentar cambiar esta situación y se han realizado estudios que demuestran el coste-efectividad del diagnóstico precoz24–26. En atención primaria se realizan la mayor parte de las serologías de VIH de España3 por lo que, entre otras razones, sería el lugar idóneo para introducir modificaciones para mejorar el abordaje de esta epidemia10,27. En otros contextos, como en el control del embarazo, esta práctica se ha realizado sin mayores problemas6,7,18.
Es importante destacar el papel que representan los médicos del primer nivel asistencial para optimizar este diagnóstico. También se ponen de manifiesto recomendaciones confusas, desinformación e interpretaciones diferentes de una enfermedad transmisible y su manejo epidemiológico diferente de otras (los médicos no dudarían si ofrecer consentimiento informado por escrito o verbal ante el diagnóstico de infección por el virus de la hepatitis B, por ejemplo). Este estudio se complementa con otros realizados en Madrid, en atención primaria y urgencias, de ofrecimiento de la prueba simplificada y rutinaria de VIH con resultados de aceptación global superior al 80% por parte de los pacientes28,29.
En conclusión, 1 de cada 5 médicos del primer nivel asistencial del servicio madrileño de salud estaba ya realizando el diagnóstico simplificado de la infección por VIH, es decir, sin realizar la anamnesis sobre las prácticas de riesgo ni el consentimiento informado por escrito, y un tercio se mostró favorable al procedimiento. Los profesionales de forma mayoritaria no pedían consentimiento informado por escrito entregando un documento aparte a los pacientes (aunque sí pedían el consentimiento verbalmente), no identificaron la falta de tiempo como una barrera, no manifestaron dificultades de comunicación con los pacientes y opinaron que se hacía una excepción con esta infección comparándola con otras de similar forma de contagio. Además, la mayoría de estos médicos se identificó como agente de salud esencial en la detección de las personas infectadas por el VIH.
En vista de la situación de la epidemia del VIH, con un 40% de retraso en el diagnóstico, urge tomar medidas para cambiar la situación actual. Entre ellas, la simplificación del diagnóstico en atención primaria respetando las decisiones y criterio de los profesionales, además de la autonomía y los derechos de los pacientes puede marcar la diferencia.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
A Santiago Moreno Guillén, por su colaboración en el diseño; a Jesús Oliva, por su aportación de documentación; a Asunción Hernando Jerez y María José Álvarez Comino, por la realización de encuestas telefónicas; a Jean Paul Gahete, por la revisión de la encuesta desde un enfoque psicométrico, y a Sandra Cano Aranda, Alfonso Muriel y Elisa Agudo Gisbert, por sus aportaciones en el análisis estadístico.