El objetivo del estudio fue analizar las muertes por enfermedades no asociadas directamente con el sida en una cohorte de pacientes con VIH atendidos entre 1998 y 2011.
Pacientes y métodoLa información sobre las causas de la muerte se recogió retrospectivamente y se clasificaron siguiendo el algoritmo CoDe. Se compararon las características de los pacientes en 2 periodos: 1998-2004 y 2005-2011.
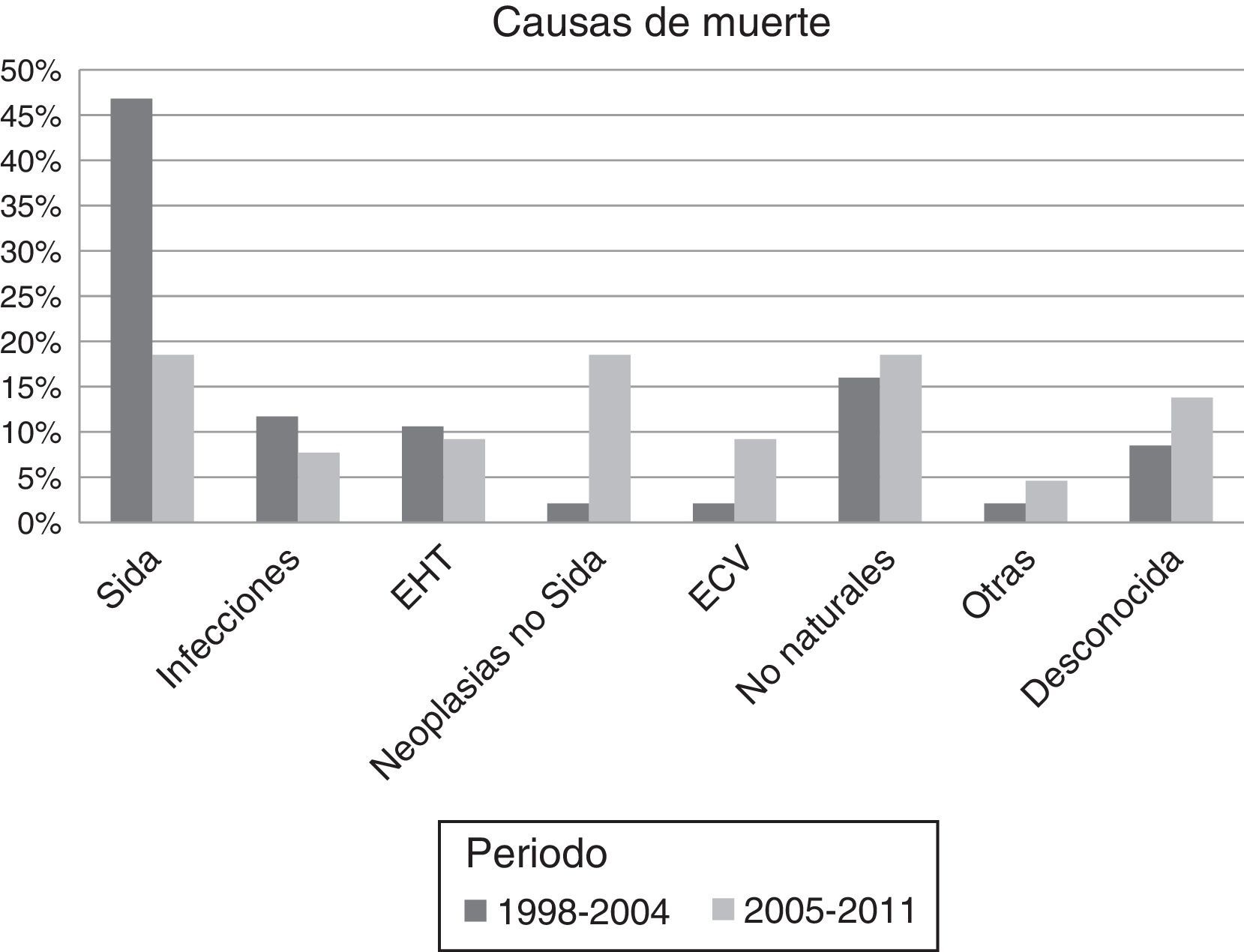
ResultadosFallecieron 159 de los 1.070 pacientes atendidos en ese espacio de tiempo, 56 (35%) por eventos sida y 86 (54%) por eventos nosida (ENOS); en 17 (11%) no pudo determinarse la causa. Globalmente, las principales causas de muerte fueron infecciones (32%), neoplasias (17%) y muertes no naturales (17%). Durante el segundo período hubo menor mortalidad por sida (18,5 vs 47%; p<0,001) y mayor mortalidad por ENOS (68 vs 45%; p=0,006). Se produjo un aumento muy acusado de las neoplasias no asociadas a sida (18,5 vs 2,1%; p=0,001) y aumentaron las muertes por enfermedad cardiovascular (9,2 vs 2,1%; p=0,06). Los pacientes que murieron en el segundo periodo tenían mayor edad, mejor situación inmunovirológica a la entrada en la cohorte y antes de fallecer, recibieron tratamiento antirretroviral (TAR) con mayor frecuencia, y estaban más a menudo suprimidos virológicamente antes del fallecimiento (61,5 vs 24%; p<0,001).
ConclusionesLas neoplasias no asociadas a sida, las muertes no naturales y los eventos cardiovasculares constituyen ahora causas importantes de muerte en los pacientes con VIH. En los últimos años la mayoría de los pacientes fallecidos están en TAR y suprimidos virológicamente.
The objective of this study was to analyze the deaths caused by non-AIDS diseases in a cohort of HIV-infected patients treated between 1998 and 2011.
Patients and methodsInformation on the causes of death was collected retrospectively, and then classified according to the deaths code (CoDe) algorithm. Patient characteristics and causes of death were compared for two periods: 1998-2004 and 2005-2011.
ResultsA total of 159 out of the 1070 patients cared for in study period died, 56 (35%) due to AIDS events and 86 (54%) due to non-AIDS events (NAEs); in 17 (11%) the cause of death could not be determined. Overall, the main causes of death were infections (32%), cancer (17%), and unnatural deaths (17%). There was lower mortality from AIDS-related conditions during the second period (18.5% vs 47%; P<.001) and higher mortality from NAEs (68% vs 45%; P=.006). There was a very sharp increase in non-AIDS-defining cancers (18.5% vs 2.1%, p=001), and increased deaths from cardiovascular disease (9.2% vs 2.1%, P=.06). Patients who died in the second period were older, and had a better immunological and virological status at cohort entry and before death. They received antiretroviral therapy (ART) more often and were more often virologically suppressed before death (61.5% vs 24%; P=.001).
ConclusionsNon-AIDS-defining cancers, unnatural deaths, and cardiovascular diseases are now major causes of death in patients with HIV. In recent years the majority of deceased patients are on ART and with virological suppression
La generalización de la terapia antirretroviral (TAR) combinada ha reducido drásticamente la mortalidad en los pacientes infectados por el VIH1. Sin embargo, incluso con los estándares de tratamiento de los países desarrollados, existe todavía un exceso de mortalidad en relación con la población general2,3. En los últimos años se ha documentado una disminución progresiva en la mortalidad global y un cambio en las causas de mortalidad con descenso de las muertes por eventos relacionados directamente con la inmunodeficiencia o «eventos sida»4,5.
Algunas cohortes contemporáneas han documentado una elevada frecuencia de enfermedades no asociadas directamente con el sida o «eventos nosida» (ENOS)6,7, y se espera que a medida que los pacientes infectados envejecen, las tasas de mortalidad causadas por algunos de estos procesos, en particular el cáncer y las enfermedades cardiovasculares, se incrementen más en los pacientes con infección por el VIH que en la población general.
El objetivo principal de este trabajo fue conocer la frecuencia y las características de las muertes causadas por ENOS a lo largo del tiempo en una cohorte de pacientes con infección por el VIH atendidos en el mismo centro durante la era posterior a la generalización de la TAR (post-TAR). Los objetivos secundarios fueron describir las causas actuales de muerte y las características sociodemográficas y clínicas de los pacientes fallecidos durante el período de estudio.
Pacientes y métodoPoblación del estudioSe incluyeron en el análisis todos los adultos (≥18años) con infección por el VIH que fallecieron entre 1998-2011 en el Hospital General Universitario de Elche. Los pacientes fueron identificados en la base datos de la unidad de enfermedades infecciosas, que contiene información de todos los enfermos que han acudido al menos en una ocasión a la consulta o han sido ingresados en el centro desde el 1 de enero de 1998.
Evaluación de las causas de muerteLa causa de muerte fue definida como la principal condición que iniciaba la secuencia de acontecimientos que resultaba en la muerte. La información sobre las causas de la muerte se recogió retrospectivamente a partir de la revisión de las historias clínicas. Si el paciente había muerto en el hospital, la asignación de la causa de la muerte se realizó inicialmente a partir del informe final del episodio asistencial en el que se produjo el fallecimiento. Cuando el informe final no era concluyente o existían dudas sobre la causa del fallecimiento, se contactó directamente con el equipo médico que atendió al paciente para obtener información adicional sobre los acontecimientos que precedieron a la muerte. En los pacientes que fallecieron fuera del hospital se recabó información directa de los familiares del fallecido. Posteriormente, la información disponible sobre los antecedentes y los acontecimientos que precedieron a la muerte y la causas de muerte asignadas provisionalmente fueron examinadas individualmente por 2 revisores independientes y, cuando no existía acuerdo entre ellos, consensuada en una sesión clínica con la participación de al menos 3 médicos clínicos expertos en VIH. Cuando no pudo precisarse con certeza la causa final de muerte, esta se consideró desconocida.
Las muertes por ENOS fueron codificadas en 30 categorías específicas, siguiendo el algoritmo CoDe (Coding Causes of Death in HIV) (http://www.cphiv.dk)8. Para el análisis principal se agruparon las causas de muerte como sida (CoDe01), infecciones nosida (sepsis, endocarditis, neumonía [CoDe02]), muertes de causa hepática (hepatitis y fallo hepático [CoDe03 y 14]), neoplasias nosida (CoDe04), enfermedad cardiovascular (infarto de miocardio, ictus, insuficiencia cardíaca/no especificada y otras enfermedades cardíacas [CoDe08, 09, 24]), enfermedad respiratoria (CoDe13 y 25), insuficiencia renal (CoDe15), muertes no naturales (incluyendo accidente, suicidio y sobredosis [CoDe16, 17 y 19]), y otras. Las muertes debidas a enfermedad de Hodgkin fueron clasificadas como neoplasia nosida (CoDe04).
Se compararon las características de los pacientes y las causas de muerte sucedidas en dos periodos: primer periodo (post-TAR precoz, 1998-2004) y segundo periodo (post-TAR contemporáneo, 2005-2011), y según la causa de la muerte hubiera sido por sida o por ENOS.
Análisis estadísticoLos datos iniciales fueron exportados y analizados con el programa SPSS para Windows versión 14.0 (SPSS Inc., Chicago, Illinois, EE.UU.). La información extraída de la base de datos se anonimizó para su análisis. Se compararon las características de los pacientes que fallecieron en cada uno de los 2 períodos, y las de los que fallecieron por enfermedades indicadoras de sida y por ENOS. Las variables basales incluidas en los análisis univariantes fueron las siguientes: edad, sexo, categoría de riesgo para la infección por el VIH, fecha del diagnóstico del VIH, coinfección por el virus de la hepatitisC (VHC), definida por la detección de anticuerpos para VHC y/o carga viral detectable para VHC, y virus de la hepatitisB (VHB), definida por AgHBs positivo y/o carga viral detectable para el VHB, carga viral plasmática del VIH a la entrada en la cohorte (primera determinación de carga viral) y antes del fallecimiento (carga viral más próxima a la muerte), número de linfocitos CD4 en sangre periférica a la entrada en la cohorte (primera determinación de linfocitos CD4) y antes del fallecimiento (cifra de linfocitos CD4 más próxima a la muerte), nadir de linfocitos CD4 en sangre periférica (cifra más baja registrada), sida previo (criterios de sida a la entrada o durante el seguimiento), exposición a TAR (tratamiento con al menos una dosis de antirretrovirales), TAR eficaz (exposición a TAR y carga viral suprimida en la determinación más cercana al fallecimiento), tabaquismo (fumador o exfumador habitual). Para la comparación entre variables continuas y categóricas se emplearon pruebas no paramétricas. Se consideró estadísticamente significativo un valor de p<0,05.
El estudio fue aprobado por el Comité Ético de Investigación Clínica del Centro.
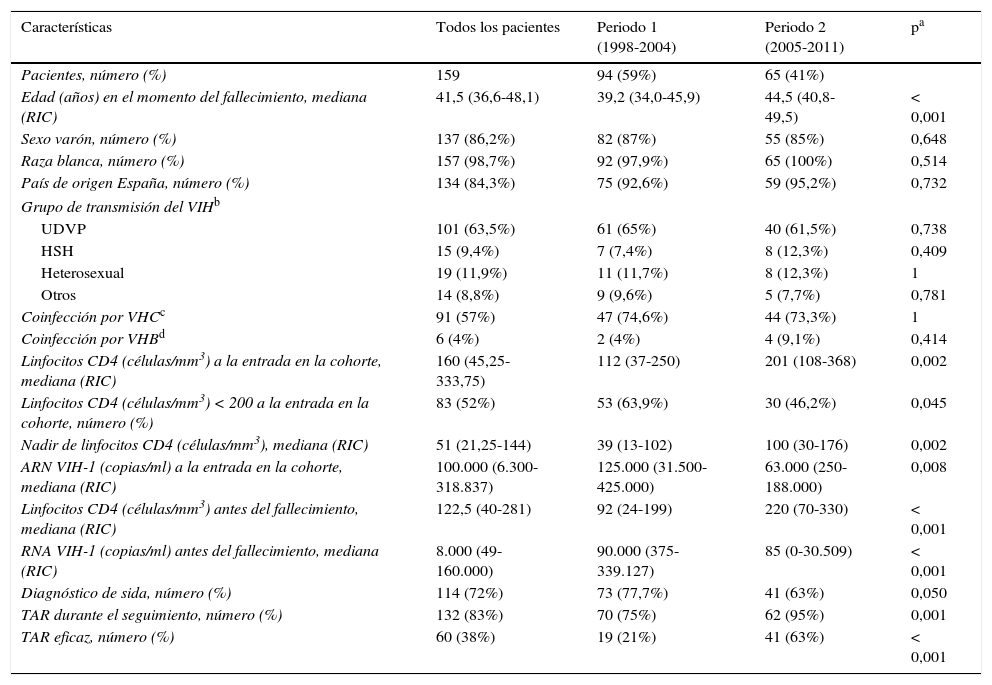
ResultadosCaracterísticas generales de los pacientes que fallecieronDurante el periodo de estudio fallecieron 159 (15%) de los 1.070 pacientes que habían sido atendidos en el centro en ese espacio de tiempo. En 142 (89%) se pudo determinar la causa de la muerte. En el conjunto de los pacientes fallecidos, la mediana de edad a la entrada en la cohorte fue de 36,9años, y el 86% eran varones. Las características generales se detallan en la tabla 1. El uso de drogas por vía parenteral (UDVP) fue la categoría de riesgo más frecuente. El 67% de los pacientes eran fumadores o exfumadores y el 57% tenía coinfección por VHC. La mediana (rango intercuartílico [RIC]) de seguimiento en la cohorte fue de 25,5 (6,4-75,3) meses. Durante el seguimiento, el 83% recibió TAR durante una mediana (RIC) de 4,17años1.9. En la evaluación inmunovirológica más próxima a la fecha de muerte, la cifra de linfocitos CD4 fue >200 células/mm3 en 57 (36%) pacientes y la carga viral del VIH<400copias/ml en 59 casos (37%); solo 36 (23%) pacientes tenían tanto linfocitos CD4>200 células/mm3 como carga viral VIH<400 copias/ml antes del fallecimiento.
Características de los pacientes con infección por el VIH que fallecieron entre 1998 y 2011
| Características | Todos los pacientes | Periodo 1 (1998-2004) | Periodo 2 (2005-2011) | pa |
|---|---|---|---|---|
| Pacientes, número (%) | 159 | 94 (59%) | 65 (41%) | |
| Edad (años) en el momento del fallecimiento, mediana (RIC) | 41,5 (36,6-48,1) | 39,2 (34,0-45,9) | 44,5 (40,8-49,5) | < 0,001 |
| Sexo varón, número (%) | 137 (86,2%) | 82 (87%) | 55 (85%) | 0,648 |
| Raza blanca, número (%) | 157 (98,7%) | 92 (97,9%) | 65 (100%) | 0,514 |
| País de origen España, número (%) | 134 (84,3%) | 75 (92,6%) | 59 (95,2%) | 0,732 |
| Grupo de transmisión del VIHb | ||||
| UDVP | 101 (63,5%) | 61 (65%) | 40 (61,5%) | 0,738 |
| HSH | 15 (9,4%) | 7 (7,4%) | 8 (12,3%) | 0,409 |
| Heterosexual | 19 (11,9%) | 11 (11,7%) | 8 (12,3%) | 1 |
| Otros | 14 (8,8%) | 9 (9,6%) | 5 (7,7%) | 0,781 |
| Coinfección por VHCc | 91 (57%) | 47 (74,6%) | 44 (73,3%) | 1 |
| Coinfección por VHBd | 6 (4%) | 2 (4%) | 4 (9,1%) | 0,414 |
| Linfocitos CD4 (células/mm3) a la entrada en la cohorte, mediana (RIC) | 160 (45,25-333,75) | 112 (37-250) | 201 (108-368) | 0,002 |
| Linfocitos CD4 (células/mm3) < 200 a la entrada en la cohorte, número (%) | 83 (52%) | 53 (63,9%) | 30 (46,2%) | 0,045 |
| Nadir de linfocitos CD4 (células/mm3), mediana (RIC) | 51 (21,25-144) | 39 (13-102) | 100 (30-176) | 0,002 |
| ARN VIH-1 (copias/ml) a la entrada en la cohorte, mediana (RIC) | 100.000 (6.300-318.837) | 125.000 (31.500-425.000) | 63.000 (250-188.000) | 0,008 |
| Linfocitos CD4 (células/mm3) antes del fallecimiento, mediana (RIC) | 122,5 (40-281) | 92 (24-199) | 220 (70-330) | < 0,001 |
| RNA VIH-1 (copias/ml) antes del fallecimiento, mediana (RIC) | 8.000 (49-160.000) | 90.000 (375-339.127) | 85 (0-30.509) | < 0,001 |
| Diagnóstico de sida, número (%) | 114 (72%) | 73 (77,7%) | 41 (63%) | 0,050 |
| TAR durante el seguimiento, número (%) | 132 (83%) | 70 (75%) | 62 (95%) | 0,001 |
| TAR eficaz, número (%) | 60 (38%) | 19 (21%) | 41 (63%) | < 0,001 |
HSH: hombres que tienen sexo con hombres; RIC: rango intercuartílico; Sida: diagnóstico de sida durante el seguimiento; TAR: tratamiento antirretroviral; TAR eficaz: exposición al TAR durante el seguimiento y carga viral suprimida al fallecimiento; UDVP: usuarios de drogas por vía parenteral; VHB: virus de la hepatitisB; VHC: virus de la hepatitisC.
Un total de 56 pacientes (35%) fallecieron como consecuencia de eventos indicadores de sida y 86 (54%) por ENOS. En 17 casos (11%) no pudo determinarse la causa de la muerte. Globalmente, teniendo en cuenta tanto eventos sida como ENOS, las principales causas de muerte fueron las infecciones (51 casos, 32%), las neoplasias (27 casos, 17%) y las muertes no naturales (27 casos, 17%), seguidas de la enfermedad hepática terminal (16 casos, 10%) y la enfermedad cardiovascular (8 casos, 5%).
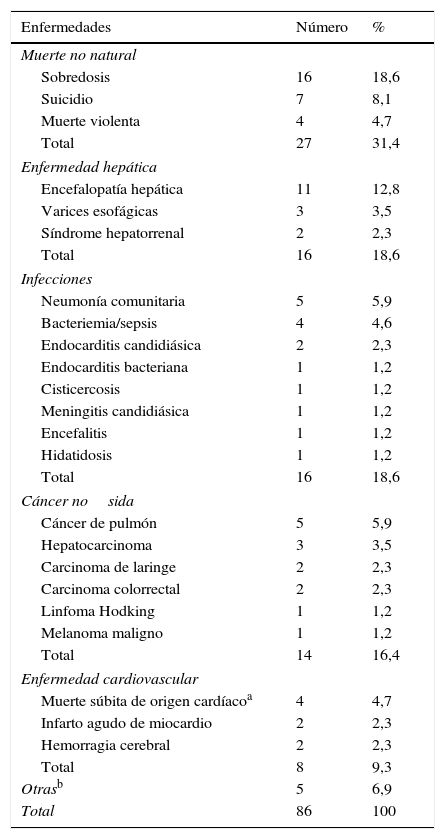
La distribución de las causas de muerte por eventos indicadores de sida y ENOS se detalla en las tablas 2 y 3. En los pacientes fallecidos por ENOS la causas no naturales de muerte fueron las más frecuentes (27 casos, 31%), seguidas de la enfermedad hepática terminal (16 casos, 18,6%), las infecciones no oportunistas (16 casos, 18,6%), las neoplasias nosida (14 casos, 16,3%) y la enfermedad cardiovascular (8 casos, 9,3%) (tabla 3).
Causas específicas de mortalidad por enfermedades indicadoras de sida
| Enfermedades | Número | % |
|---|---|---|
| Infecciones oportunistas | ||
| Leucoencefalopatía multifocal progresiva | 8 | 14,3 |
| Neumonía por Pneumocystis jirovecii | 8 | 14,3 |
| Toxoplasmosis cerebral | 4 | 7,2 |
| Meningitis criptocócica | 3 | 5,4 |
| Tuberculosis pulmonar | 1 | 1,8 |
| Tuberculosis extrapulmonar o diseminada | 1 | 1,8 |
| Criptosporidiosis diseminada | 1 | 1,8 |
| Encefalopatía por VIH | 1 | 1,8 |
| Enfermedad diseminada debida a micobacteria no tuberculosa | 1 | 1,8 |
| Enfermedad por citomegalovirus | 1 | 1,8 |
| Infección por Mycobacterium avium-intracellulare o Mycobacterium kansasii diseminada o extrapulmonar | 1 | 1,8 |
| Neumonía por Rhodococcus equi | 1 | 1,8 |
| Otras | 4 | 7,2 |
| Total | 35 | 62,5 |
| Neoplasias asociadas a sida | ||
| Linfoma no Hodgkin | 7 | 12,5 |
| Sarcoma de Kaposi | 5 | 8,9 |
| Carcinoma de cérvix invasivo | 1 | 1,8 |
| Total | 13 | 23,2 |
| Caquexia | 8 | 14,3 |
| Total | 56 | 100 |
Causas específicas de mortalidad por enfermedades no asociadas directamente con el sida (ENOS)
| Enfermedades | Número | % |
|---|---|---|
| Muerte no natural | ||
| Sobredosis | 16 | 18,6 |
| Suicidio | 7 | 8,1 |
| Muerte violenta | 4 | 4,7 |
| Total | 27 | 31,4 |
| Enfermedad hepática | ||
| Encefalopatía hepática | 11 | 12,8 |
| Varices esofágicas | 3 | 3,5 |
| Síndrome hepatorrenal | 2 | 2,3 |
| Total | 16 | 18,6 |
| Infecciones | ||
| Neumonía comunitaria | 5 | 5,9 |
| Bacteriemia/sepsis | 4 | 4,6 |
| Endocarditis candidiásica | 2 | 2,3 |
| Endocarditis bacteriana | 1 | 1,2 |
| Cisticercosis | 1 | 1,2 |
| Meningitis candidiásica | 1 | 1,2 |
| Encefalitis | 1 | 1,2 |
| Hidatidosis | 1 | 1,2 |
| Total | 16 | 18,6 |
| Cáncer nosida | ||
| Cáncer de pulmón | 5 | 5,9 |
| Hepatocarcinoma | 3 | 3,5 |
| Carcinoma de laringe | 2 | 2,3 |
| Carcinoma colorrectal | 2 | 2,3 |
| Linfoma Hodking | 1 | 1,2 |
| Melanoma maligno | 1 | 1,2 |
| Total | 14 | 16,4 |
| Enfermedad cardiovascular | ||
| Muerte súbita de origen cardíacoa | 4 | 4,7 |
| Infarto agudo de miocardio | 2 | 2,3 |
| Hemorragia cerebral | 2 | 2,3 |
| Total | 8 | 9,3 |
| Otrasb | 5 | 6,9 |
| Total | 86 | 100 |
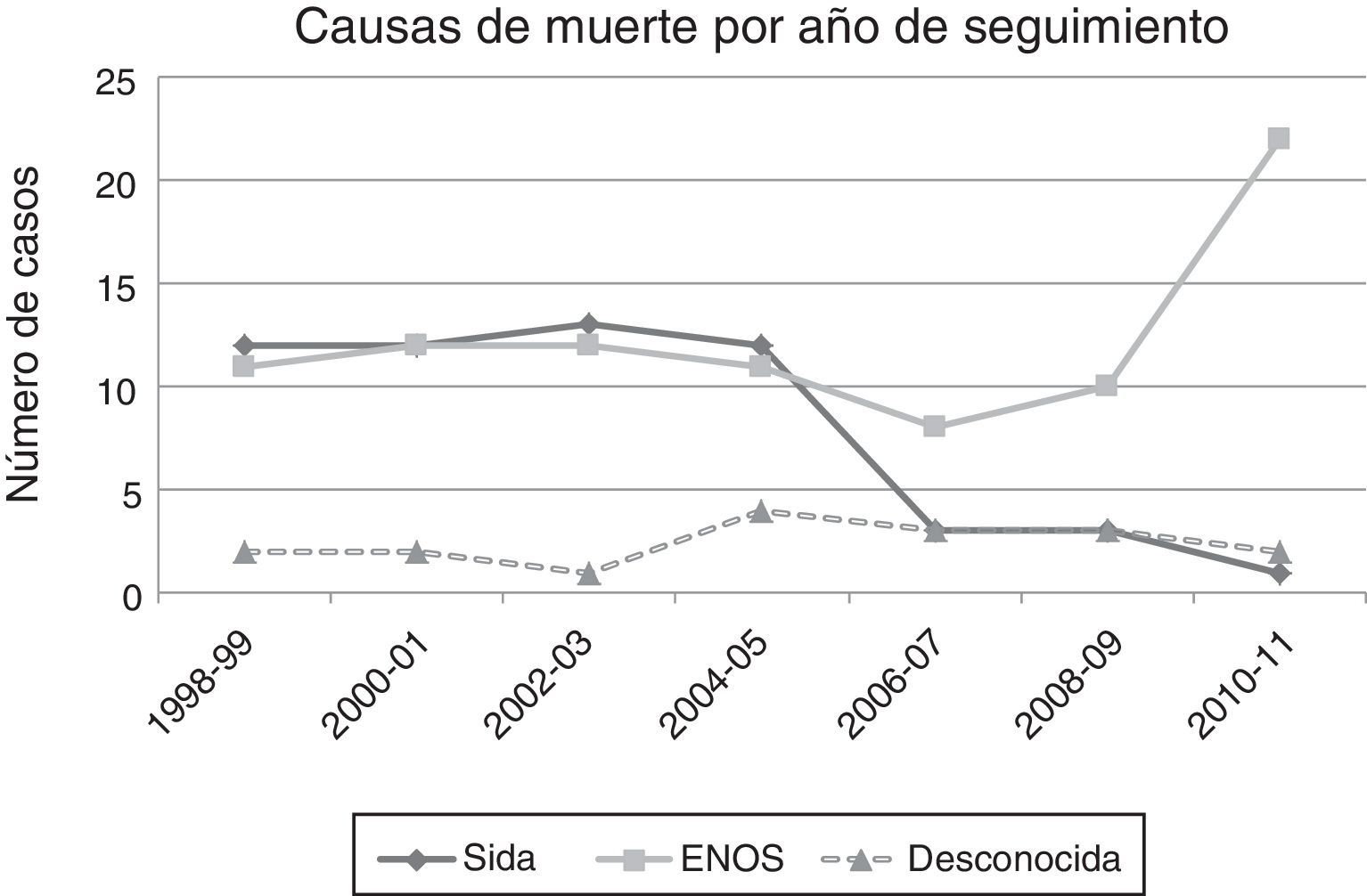
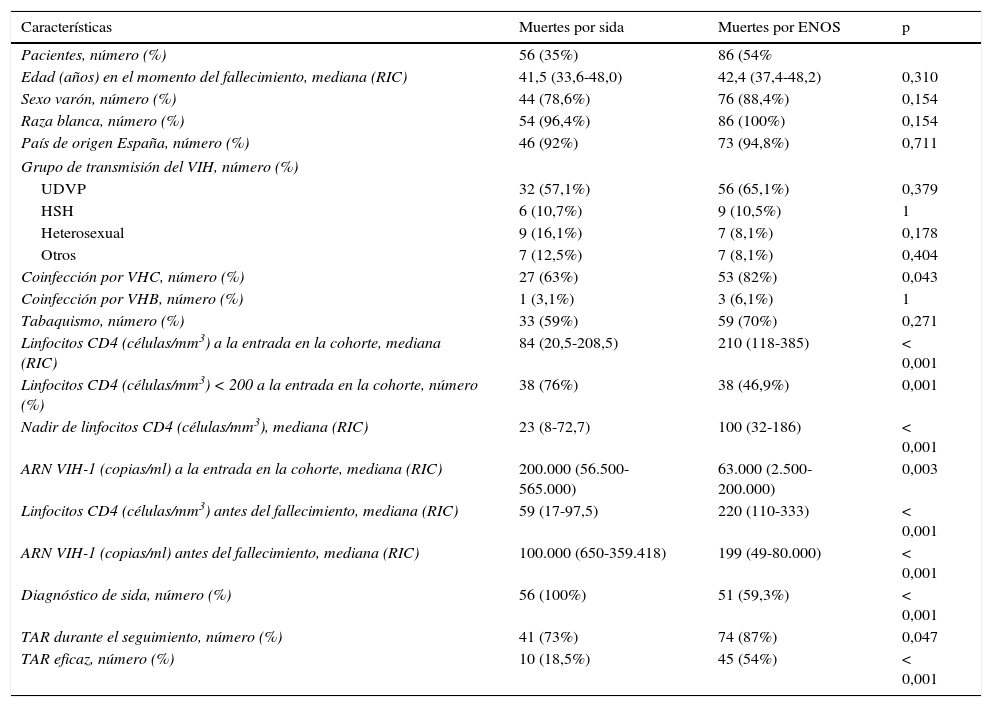
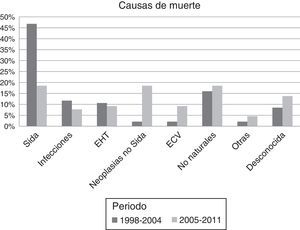
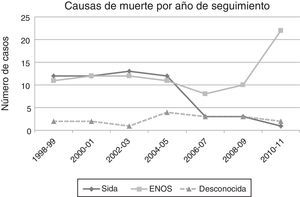
De las 159 muertes ocurridas en el periodo de estudio, 94 (59%) se produjeron en el primer periodo y 65 (41%) en el segundo. Durante el primer periodo hubo mayor mortalidad por eventos sida que en el segundo (47% vs 18,5%; p<0,001) y menor mortalidad por ENOS (45% vs 68%; p=0,006). No se observaron diferencias en la frecuencia de muertes de causa desconocida (8% vs 13,5%, p=0,307). En el segundo periodo se produjo un aumento muy acusado de las neoplasias no indicadoras de sida (18,5% vs 2,1%; p=0,001) y también aumentaron las muertes atribuidas a enfermedad cardiovascular (9,2% vs 2,1%; p=0,06). No se observaron diferencias significativas entre los 2 períodos en el resto de causas de muerte: muertes de causa hepática (9,2% vs 10,6%; p=1), infecciones (7,7% vs 11,7%; p=0,593) y causas no naturales (18,5% vs 16%; p=0,07). La distribución de las causas específicas de muerte por periodos se representa gráficamente en la figura 1. La figura 2 muestra la evolución de la mortalidad por enfermedades indicadoras de sida y por eventos nosida durante el estudio.
En la tabla 1 se resumen las características de los pacientes que fallecieron en cada uno de los 2 periodos. Los enfermos que murieron en el primer periodo eran más jóvenes, tenían una cifra menor de linfocitos CD4 a la entrada en la cohorte y antes del fallecimiento, y la carga viral plasmática del VIH era también más elevada. Los pacientes que fallecieron en el segundo periodo presentaron mayor exposición a TAR y a TAR eficaz y, consecuentemente, la proporción de pacientes que estaban virológicamente suprimidos en el momento del fallecimiento fue mayor en el segundo período (61,5% vs 24%; p<0,001).
Características diferenciales de los pacientes fallecidos por enfermedades indicadoras de sida o por enfermedades no asociadas con el sidaLas características generales de los pacientes fallecidos por sida o por ENOS se presentan en la tabla 4. En los pacientes que fallecieron por ENOS, la prevalencia de coinfección por el VHC era más alta y tenían una cifra de linfocitos CD4 más elevada y una carga viral más baja que los que murieron de sida a la entrada en la cohorte. Los linfocitos CD4 previos al fallecimiento fueron también más altos y la carga viral más baja en los que fallecieron por ENOS que en los que murieron por sida. Los que fallecieron por ENOS habían recibido con mayor frecuencia TAR. No se encontraron diferencias significativas en la frecuencia de tabaquismo, que fue muy elevada en ambos grupos (tabla 4). Cuando se excluyeron de los análisis las muertes no naturales se mantuvieron diferencias estadísticamente significativas entre los pacientes fallecidos por enfermedades indicadoras de sida o por ENOS para las mismas variables: linfocitos CD4 y carga viral a la entrada en la cohorte, nadir de linfocitos CD4, linfocitos CD4 y carga viral previa al fallecimiento y TAR eficaz (datos no mostrados).
Características diferenciales de los pacientes que fallecieron por sida o por eventos no asociados directamente con el sida (ENOS)
| Características | Muertes por sida | Muertes por ENOS | p |
|---|---|---|---|
| Pacientes, número (%) | 56 (35%) | 86 (54% | |
| Edad (años) en el momento del fallecimiento, mediana (RIC) | 41,5 (33,6-48,0) | 42,4 (37,4-48,2) | 0,310 |
| Sexo varón, número (%) | 44 (78,6%) | 76 (88,4%) | 0,154 |
| Raza blanca, número (%) | 54 (96,4%) | 86 (100%) | 0,154 |
| País de origen España, número (%) | 46 (92%) | 73 (94,8%) | 0,711 |
| Grupo de transmisión del VIH, número (%) | |||
| UDVP | 32 (57,1%) | 56 (65,1%) | 0,379 |
| HSH | 6 (10,7%) | 9 (10,5%) | 1 |
| Heterosexual | 9 (16,1%) | 7 (8,1%) | 0,178 |
| Otros | 7 (12,5%) | 7 (8,1%) | 0,404 |
| Coinfección por VHC, número (%) | 27 (63%) | 53 (82%) | 0,043 |
| Coinfección por VHB, número (%) | 1 (3,1%) | 3 (6,1%) | 1 |
| Tabaquismo, número (%) | 33 (59%) | 59 (70%) | 0,271 |
| Linfocitos CD4 (células/mm3) a la entrada en la cohorte, mediana (RIC) | 84 (20,5-208,5) | 210 (118-385) | < 0,001 |
| Linfocitos CD4 (células/mm3) < 200 a la entrada en la cohorte, número (%) | 38 (76%) | 38 (46,9%) | 0,001 |
| Nadir de linfocitos CD4 (células/mm3), mediana (RIC) | 23 (8-72,7) | 100 (32-186) | < 0,001 |
| ARN VIH-1 (copias/ml) a la entrada en la cohorte, mediana (RIC) | 200.000 (56.500-565.000) | 63.000 (2.500-200.000) | 0,003 |
| Linfocitos CD4 (células/mm3) antes del fallecimiento, mediana (RIC) | 59 (17-97,5) | 220 (110-333) | < 0,001 |
| ARN VIH-1 (copias/ml) antes del fallecimiento, mediana (RIC) | 100.000 (650-359.418) | 199 (49-80.000) | < 0,001 |
| Diagnóstico de sida, número (%) | 56 (100%) | 51 (59,3%) | < 0,001 |
| TAR durante el seguimiento, número (%) | 41 (73%) | 74 (87%) | 0,047 |
| TAR eficaz, número (%) | 10 (18,5%) | 45 (54%) | < 0,001 |
HSH: hombres que tienen sexo con hombres; RIC: rango intercuartílico; Sida: diagnóstico de sida durante el seguimiento; TAR: tratamiento antirretroviral; TAR eficaz: exposición al TAR durante el seguimiento y carga viral suprimida al fallecimiento; UDVP: usuarios de drogas por vía parenteral; VHB: virus de la hepatitisB; VHC: virus de la hepatitisC.
Este estudio confirma que siguen produciéndose cambios en los patrones de mortalidad en los pacientes con infección por el VIH durante la era post-TAR. La mayoría de las muertes son ahora debidas a causas nosida, que fueron responsables de más de dos terceras partes de los fallecimientos en el periodo más reciente del estudio.
La proporción de muertes por enfermedades indicadoras de sida disminuyó del 46,8% en el periodo 1998-2004 al 18,5% en 2005-2011. Estos resultados están en línea con los de otras cohortes europeas que también han constatado una disminución marcada de la mortalidad por sida durante la era post-TAR9. La proporción de pacientes fallecidos por ENOS aumentó considerablemente durante el segundo periodo del estudio, donde estos eventos causaron el 68% de las muertes. Este incremento coincidió con un cambio en el perfil de los pacientes, que durante el segundo periodo estaban con mayor frecuencia virológicamente suprimidos en el momento del fallecimiento como resultado del TAR, una situación que es esperable que ocurra en la mayoría de los pacientes que fallezcan en los próximos años, dada la mayor eficacia de las pautas actuales de TAR.
Se observaron también diferencias muy notables en las causas específicas de muerte por ENOS en los 2 periodos, con un aumento destacado de la mortalidad por neoplasias nosida y en menor medida por causas cardiovasculares durante los últimos años. Esta tendencia también ha sido documentada en otras cohortes4,9. Las muertes atribuidas a infecciones y a causas no naturales permanecieron estables, y tampoco se observó un descenso de la mortalidad de causa hepática, a diferencia de algunos estudios donde el riesgo de mortalidad de causa hepática ha disminuido en la era post-TAR10. Este hallazgo probablemente se explica por la elevada proporción de UDVP y la todavía alta prevalencia de coinfección por el VHC en nuestro entorno, a pesar del descenso reciente en la incidencia11. En nuestro estudio, las causas de muerte por enfermedad hepática constituyeron el 10% del total de las muertes y el 18,6% de las muertes por ENOS. Aunque la eficacia del tratamiento del VHC ha mejorado en los últimos años, y esto se ha traducido en un descenso en las complicaciones hepáticas y en la mortalidad en los pacientes coinfectados12 y en beneficios adicionales sobre otras comorbilidades13,14, hasta la introducción de los fármacos de acción antivírica directa las tasas de curación han sido relativamente bajas.
En los pacientes fallecidos por ENOS las causas más frecuentes de muerte fueron las causas no naturales (sobredosis, accidente o muerte violenta y suicidio), que constituyeron el 31% de las muertes por ENOS y el 17% de las muertes totales en la cohorte. Este porcentaje fue mayor que en otras cohortes publicadas, como la Antiretroviral Therapy Cohort Collaboration (ART-CC), donde la mortalidad relacionada con el consumo de drogas o muerte violenta fue responsable del 7,8% del total de las muertes4. Como en el caso de las muertes de causa hepática, la diferente composición de las cohortes puede explicar estas diferencias. En nuestra cohorte el principal factor de riesgo de adquisición del VIH fue el UDVP (>60%), mientras que en la ART-CC la mayoría de las infecciones fueron adquiridas por relación sexual y solo el 13% por UDVP. La alta proporción de muertes por causas no naturales observada en nuestro estudio podría tener relación con determinados factores, como abuso continuado de tóxicos, estado socioeconómico bajo, enfermedades mentales concomitantes y dificultad en el acceso a los servicios de salud mental15,16.
La proporción de las muertes atribuibles al cáncer en pacientes con VIH ha aumentado a lo largo del tiempo, lo que ha coincidido con el descenso en otras causas de muerte17. En nuestra cohorte, las neoplasias nosida constituyeron el 9% de las causas de muerte global y representaron el 16% de las muertes por ENOS. Los 2 tipos de cáncer nosida más frecuentes fueron el cáncer de pulmón y el hepatocarcinoma, siendo el cáncer de pulmón la primera causa, como se ha observado en otros estudios17. Se han comunicado tasas de tabaquismo 2-3 veces mayores en pacientes con VIH que en la población general, con prevalencias de consumo del 40-70%18-20. En el presente estudio se recogió antecedente de consumo de tabaco en el 67% los pacientes fallecidos. El tabaquismo se ha asociado con aumento de la frecuencia de comorbilidades y de mortalidad por enfermedades cardiovasculares y neoplasias nosida de los pacientes con infección por el VIH21.
Aunque varios estudios observacionales realizados en los últimos años han documentado un aumento del riesgo de enfermedad coronaria y de arteriosclerosis subclínica en pacientes con VIH22-24, las enfermedades cardiovasculares fueron responsables solo del 5,1% del total de las muertes en nuestra cohorte. No obstante, a lo largo del estudio se observó una tendencia creciente, y en los últimos años estos eventos causaron el 9,3% de las muertes por ENOS. Es esperable que su incidencia aumente a medida que la población infectada envejezca y que la enfermedad cardiovascular tenga un mayor protagonismo como causa de muerte en el futuro, por lo que es importante un control estricto de los factores de riesgo cardiovascular en estos pacientes25.
Las principales limitaciones del estudio derivan de su naturaleza retrospectiva y la dificultad inherente para clasificar la causa de la muerte en algunos pacientes, generalmente por información insuficiente en las historias clínicas. Esta es una limitación común a todos los estudios de mortalidad que se intentó minimizar accediendo, en casos dudosos, al equipo médico que atendió al paciente o a sus familiares. El sesgo del examinador se minimizó mediante la participación de varios evaluadores en la asignación de la causa de muerte. Al igual que en otros trabajos, para el estudio de las causas de mortalidad se utilizó un método ya estandarizado, y se empleó el algoritmo CoDe, que fue específicamente diseñado para clasificar las causas de muerte en personas con infección por el VIH y ha sido validado en nuestro entorno8. No puede excluirse un sesgo de memoria en los casos en que se contactó directamente con el equipo médico que atendió al paciente para obtener información adicional sobre los acontecimientos que precedieron a la muerte.
En conclusión, este estudio ha puesto de manifiesto un descenso de la mortalidad por enfermedades indicadoras de sida y un predominio de las muertes por ENOS en los últimos años. Las neoplasias no asociadas a sida, las muertes no naturales y los eventos cardiovasculares constituyen ahora causas importantes de muerte en los pacientes con VIH. El perfil clínico de los pacientes que fallecen también se ha modificado. En los últimos años los pacientes fallecidos tenían mayor edad y la mayoría estaba en TAR y en situación de supresión virológica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.