Los métodos habituales de cálculo de la dosis inicial de tiroxina en el tratamiento de gestantes hipotiroideas usan el peso de las pacientes (1μg/kg/día) o la concentración plasmática de TSH. Este estudio analiza la idoneidad de tratar a estas mujeres con una dosis fija de 75μg/día de la hormona.
Pacientes y métodosSe seleccionaron mediante un muestreo consecutivo a todas aquellas mujeres diagnosticadas de gestación en el área sanitaria de Vigo entre enero y agosto de 2012, sin antecedentes de tiroidopatía y con una concentración de TSH superior a 4,5mUI/ml y T4L normal. Las 116 gestantes de la muestra resultante recibieron tratamiento con 75μg/día de tiroxina, y se les hizo un análisis a los 2, 4 y 6 meses tras la instauración del tratamiento, modificándose la dosis de la hormona si la concentración de TSH era inferior a 0,3 o superior a 4,5mUI/ml.
ResultadosUna de las pacientes tuvo, en un análisis, una concentración de TSH inferior a 0,3mUI/ml; el descenso de la dosis de tiroxina a 50μg/día permitió mantener dicha concentración en el rango deseado hasta el parto. Seis tuvieron en un análisis una concentración de TSH superior a 4,5mUI/ml; en todas ellas el aumento de la dosis de tiroxina a 100μg/día permitió mantener dicha concentración en el rango deseado hasta el parto.
ConclusionesUna dosis de tiroxina 75μg/día permitió conseguir los objetivos de concentración de TSH de nuestro estudio en la mayoría de las gestantes con hipotiroidismo subclínico, independientemente de su peso y de su concentración inicial de TSH.
Treatment of hypothyroid pregnant women is usually calculated based on weight (1μg/kg/day) and TSH levels. This study assessed the usefulness of treating these women with a fixed dose of 75μg/day.
Patients and methodsAll women with pregnancy diagnosed from January to August 2012 in the Vigo Health Area (Spain) without previous diagnosis of thyroid disease or thyroxine treatment and with TSH levels over 4,5mUI/ml were enrolled by consecutive sampling. All 116 women in the sample were treated with a fixed daily dose of thyroxine 75μg-thyroxine levels were measured at two, four, and six months, and thyroxine dose was modified if TSH level was lower than 0.3 or higher than 4.5mUI/ml.
ResultsA woman had a TSH level less than 0.3mUI/ml in a test; reduction of thyroxine dose to 50μg/day allowed for maintaining TSH level within the desired range until delivery. Six women had TSH levels over 4.5mUI/ml in one test; in all of them, increase in thyroxine dose to 100μg/day allowed for maintaining the level within the desired range until delivery.
ConclusionsFixed daily doses of thyroxine 75μg allowed for achieving goal TSH levels in most of our pregnant women with subclinical hypothyroidism, irrespective of their weight and baseline TSH level.
El diagnóstico y tratamiento del hipotiroidismo en gestantes son una fuente habitual de controversia1. Aunque no todos2, la mayoría de los estudios sí demuestran una disminución de la concentración plasmática de tirotropina (TSH) durante el embarazo3–7, y tanto la Asociación Americana de Tiroides (ATA) como la Asociación Americana de Endocrinólogos Clínicos (AACE) recomiendan la aplicación de los siguientes rangos específicos de normalidad en esta situación: trimestre 1.°: 0,1-2,5mUI/ml; trimestre 2.°: 0,2-3,0mUI/ml, y trimestre 3.°: 0,3-3mUI/ml en lugar del rango habitual usado en no gestantes (0,3-4,5mUI/ml).
A diferencia de lo que ocurre con el hipotiroidismo franco, no hay consenso sobre las indicaciones de tratamiento en gestantes con hipotiroidismo subclínico (aumento de la concentración de TSH con T4L normal). La ATA y la AACE recomiendan tratar solo los casos con anticuerpos antiperoxidasa (anti-TPO) o antitiroglobulina (anti-TG) basándose en un estudio que demostró un aumento de las complicaciones de la gestación en estas pacientes3, mientras otras guías proponen tratar a todas las gestantes con hipotiroidismo subclínico, independientemente de la concentración plasmática de anticuerpos antitiroideos4. En caso de tratar, los objetivos de tratamiento son TSH normal para cada trimestre de la gestación.
Tampoco hay unanimidad en la forma de calcular la dosis inicial de tiroxina. Algunos autores aconsejan hacerlo en función del peso de las pacientes (1μg/kg/día)5. Otros, según la concentración de TSH en el momento del diagnóstico: 25μg/día si la concentración de TSH es 4-8mUI/ml; 50μg/día si TSH es 8-12mUI/ml; 75μg/día si TSH es mayor de 12mUI/ml6. Una publicación reciente de nuestro grupo demostró que una dosis fija de 50μg de tiroxina en gestantes con hipotiroidismo subclínico permite mantener una concentración de TSH entre 3,0-4,5mUI/ml en aproximadamente el 80% de las mujeres, independientemente de su peso y su concentración inicial de TSH7. Analizamos ahora la conveniencia de tratar el hipotiroidismo subclínico en gestantes con una dosis diaria de 75μg de tiroxina.
Material y métodosEn la población de mujeres a las que se diagnosticó un embarazo en el área sanitaria de Vigo entre enero y agosto de 2012 se realizó un muestreo consecutivo de todas aquellas con una concentración plasmática de TSH superior a 4,5mUI/ml. Se excluyeron de esta selección a las que tenían una concentración plasmática de T4L inferior a 0,93ng/100ml (hipotiroidismo franco), las que hubiesen recibido tratamiento con tiroxina en cualquier momento de su vida, y las que hubiesen sido diagnosticadas previamente de cualquier enfermedad tiroidea (incluyendo hipotiroidismo, hipertiroidismo, bocio y nódulo tiroideo).
La muestra resultante formó una cohorte de 116 gestantes, todas suplementadas (como es habitual en nuestra área sanitaria) con 200μg/día de yoduro potásico, al menos desde el momento del diagnóstico de la gestación. Una de las pacientes se trasladó a otra ciudad en el segundo trimestre del embarazo, y en 4 de ellas la gestación no llegó a término.
Se informaron a todas las gestantes del diagnóstico de hipotiroidismo subclínico, y de la necesidad del tratamiento con tiroxina. La dosis de 75μg/día se ha convertido en nuestro estándar desde que comprobamos en una cohorte de gestantes que una dosis de 50μg/día es frecuentemente escasa y nunca excesiva en esta población7. Todas ellas firmaron el consentimiento informado.
Desde el momento del diagnóstico de hipotiroidismo se prescribió a cada paciente una dosis diaria de 75μg de tiroxina (Eutirox® 75) administrada 30min antes del desayuno, independientemente de su peso, talla, presencia de anticuerpos antitiroideos o concentración plasmática de TSH. En todos los casos se efectuó un análisis de la concentración de TSH y T4L a los 2, 4 y 6 meses del diagnóstico. Cuando la concentración de TSH en cualquiera de estos análisis fue superior a 4,5mUI/ml se aumentó la dosis de tiroxina en 25μg/día, cuando dicha concentración fue inferior a 0,3mUI/ml se redujo la dosis de tiroxina en la misma cantidad.
En todas las pacientes se analizó, en el primer trimestre, la concentración plasmática de anticuerpos antiperoxidasa tiroidea y antitiroglobulina.
La concentración plasmática de TSH (valores de normalidad en nuestro laboratorio: 0,3-4,5mcU/ml) se analizó usando un ensayo inmunométrico quimioluminiscente (Cobas 6000®, Roche, Mannheim, Alemania), la de T4L (0,9-2ng/100ml) y anticuerpos anti-TPO (0-34UI/ml) con un inmunoanálisis competitivo electroquimioluminiscente (Cobas 6000®, Roche, Mannheim, Alemania), y la de los anticuerpos anti-TG (0-115UI/ml) con un ensayo inmunométrico quimioluminiscente (Immulite 2000®, Siemens, Alemania).
Las variables cuantitativas se expresan como media±desviación estándar. Las diferencias entre las medidas independientes de variables cuantitativas se analizaron usando el test t para las variables independientes. Las diferencias entre medidas repetidas de variables cuantitativas se analizaron usando el test t de medidas relacionadas. Se consideraron significativas las diferencias con p<0,05.
ResultadosLa tabla 1 muestra la edad de las mujeres, su edad gestacional y la evolución de su peso y concentración de TSH y T4L durante el embarazo. La concentración media de TSH fue significativamente mayor en el momento del diagnóstico del hipotiroidismo que en cualquiera de los otros 3 análisis (realizados a los 2, 4 o 6 meses desde el momento de dicho diagnóstico). No encontramos diferencias en su concentración a los 2, 4 y 6 meses. Tampoco hubo diferencias significativas al comparar la concentración media de T4L a lo largo del embarazo de las pacientes.
Edad, edad gestacional, peso y concentración de hormonas (media±desviación estándar) a lo largo del embarazo
| Diagnóstico | 2 meses | 4 meses | 6 meses | |
| Edad (años) | 28±5 | – | – | – |
| Edad gestacional (semanas) | 10,1±3,9 | – | – | – |
| Peso (kg) | 65,4±12,2 | 69,1±13,3 | 73,4±12,2 | 79,3±11,4 |
| TSH (mUI/ml) | 5,9±1,2 | 2,3±1,2 | 2,3±1,1 | 2,2±1,1 |
| T4L (ng/100ml) | 1,1±0,1 | 1,1±0,2 | 1,0±0,2 | 1,0±0,2 |
La columna «Diagnóstico» muestra el valor de las variables en el momento del diagnóstico del hipotiroidismo. Las otras columnas representan su valor en los análisis realizados a los 2, 4 y 6 meses desde ese momento.
TSH: tirotropina.
Seis mujeres (5% de la muestra) tuvieron en un análisis una concentración de TSH superior a 4,5mUI/ml; 3 de ellas tenían anticuerpos antitiroideos. En 3 casos esto sucedió en el análisis realizado a los 2 meses, en 2 en el análisis realizado a los 4 meses, y en una en el realizado a los 6 meses. En todas, el aumento de la dosis de tiroxina hasta 100μg/día permitió mantener su concentración de TSH dentro del rango deseado hasta el momento del parto.
Una mujer (0,9% de la muestra) tuvo en el análisis realizado a los 4 meses, una concentración de TSH inferior a 0,3mUI/ml. La disminución de su dosis de tiroxina hasta 50μg/día permitió mantener su concentración de TSH dentro del rango deseado hasta el momento del parto.
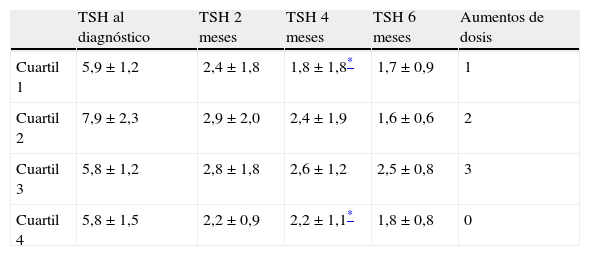
En el momento del diagnóstico del hipotiroidismo, el peso de las gestantes pertenecientes al primer y al cuarto cuartiles de peso fue respectivamente, 53,3±2,9kg y 79±11kg (p<0,001). La concentración plasmática de TSH de las gestantes pertenecientes al primer cuartil de peso no fue significativamente distinta a la de las gestantes pertenecientes al cuarto cuartil de peso en el momento del diagnóstico ni en el análisis realizado a los 2 meses o a los 6 meses. En el análisis realizado a los 4 meses, la concentración plasmática de TSH fue significativamente menor en las gestantes pertenecientes al primer cuartil que en las pertenecientes al cuarto cuartil de peso (1,82 vs. 2,22mUI/ml; p=0,04). Una de las 6 mujeres en las que fue necesario incrementar la dosis de tiroxina pertenecía al primer cuartil de peso, y las otras 5 a los cuartiles segundo y tercero (tabla 2).
Concentración de TSH (mUI/ml) por cuartiles de peso en el momento del diagnóstico del hipotiroidismo y a los 2, 4 y 6 meses
| TSH al diagnóstico | TSH 2 meses | TSH 4 meses | TSH 6 meses | Aumentos de dosis | |
| Cuartil 1 | 5,9±1,2 | 2,4±1,8 | 1,8±1,8* | 1,7±0,9 | 1 |
| Cuartil 2 | 7,9±2,3 | 2,9±2,0 | 2,4±1,9 | 1,6±0,6 | 2 |
| Cuartil 3 | 5,8±1,2 | 2,8±1,8 | 2,6±1,2 | 2,5±0,8 | 3 |
| Cuartil 4 | 5,8±1,5 | 2,2±0,9 | 2,2±1,1* | 1,8±0,8 | 0 |
Expresado como media±desviación estándar. La última columna representa el número de pacientes en los que se aumentó la dosis de tiroxina a lo largo de la gestación.
TSH: tirotropina.
En el momento del diagnóstico del hipotiroidismo, la concentración plasmática de TSH de las gestantes pertenecientes al primer y cuarto cuartiles de concentración de TSH fue, respectivamente, 4,77±0,17 y 7,74±1,14mUI/ml (p<0,001). No hubo diferencias significativas en la concentración plasmática de TSH entre las pacientes pertenecientes al primer cuartil y las pertenecientes al cuarto cuartil de TSH en los en los análisis realizados a los 2 meses (1,95 vs. 2,66mUI/ml; p=0,08), a los 4 meses (2,56 vs. 2,48mUI/ml; p=0,78) o a los 6 meses tras el diagnóstico de hipotiroidismo (2,31 vs. 2,21mUI/ml; p=0,19). De las 6 pacientes en las que se aumentó la dosis de tiroxina, una pertenecía al primer cuartil de concentración de TSH en el momento del diagnóstico, 3 al tercero y 2 al cuarto.
En el análisis realizado a los 2 meses, 29 mujeres (27% de la muestra) tenían concentraciones de TSH superiores a las recomendadas por la ATA-AACE aunque inferiores a 4,5mUI/ml; esta situación se mantuvo hasta el momento del parto. Cincuenta y cuatro gestantes (48% de la muestra) tenían al menos un análisis de TSH previo a la gestación. La media±desviación estándar de su concentración fue 3,3±0,9mUI/ml.
Cuarenta y tres pacientes (37% de la muestra) tenían anticuerpos antitiroideos (antitiroglobulina, antiperoxidasa o ambos). De las 6 pacientes en las que fue necesario incrementar la dosis de tiroxina a lo largo de la gestación, 4 pertenecían a este grupo.
De las 4 gestantes que no llegaron a término, 3 tenían anticuerpos antitiroideos. La última concentración de TSH antes de la finalización de su gestación no fue significativamente distinta a la media de la muestra en ese momento.
DiscusiónEl rango de concentración de TSH que hemos considerado adecuado en las gestantes de este estudio no es el recomendado por la ATA-AACE. Una circunstancia que no es infrecuente: una publicación reciente demuestra que el límite alto de la concentración de TSH para gestantes utilizado en distintas zonas de España oscila entre 2,63 y 4,75mUI/ml8. El temor al sobretratamiento es un factor que limita el uso en la práctica clínica real de rangos más estrictos. Las dudas existentes sobre la repercusión clínica del hipotiroidismo subclínico en la gestación también han favorecido el uso por los clínicos de rangos de TSH más amplios. La adopción de rangos de TSH más estrictos aumentaría además la prevalencia de hipotiroidismo en una proporción difícil de asumir por servicios clínicos ya sobrecargados.
Desconocemos si la toma de hierro o de complejos vitamínicos del grupo de pacientes en las que fue necesario incrementar la dosis de tiroxina era o no distinto del resto de las gestantes. Tres de las 4 mujeres cuyos embarazos no llegaron a término tenían anticuerpos antitiroideos (esto es un 75%, cifra superior a la prevalencia de esos anticuerpos en el conjunto de la muestra). Ambas circunstancias podrían haber generado un sesgo que limitase las conclusiones de este estudio.
Nuestros datos sugieren que en gestantes con hipotiroidismo subclínico en las que el objetivo sea una concentración de TSH entre 0,3-4,5mUI/ml es innecesario calcular la dosis inicial de tiroxina en función del peso de las pacientes o de su concentración de TSH. Una dosis diaria de 75μg de la hormona es adecuada para la mayoría de estas pacientes.
De hecho, la dosis de tiroxina resultante del cálculo en función del peso o de la concentración de TSH parece escasa: la administración de 1μg/kg/día a esta cohorte daría como resultado una dosis media diaria de 65μg; usando la concentración de TSH solo las gestantes con una concentración de esta hormona superior a 12mUI/ml recibirían 75μg/día de tiroxina.
Nuestros datos sugieren que si el objetivo fuese una concentración de TSH dentro de los rangos recomendados por la ATA-AACE, 75μg/día de tiroxina sería una dosis a menudo escasa. Probablemente una dosis de 100μg/día sería más adecuado en estas condiciones.
A pesar de que el peso de las gestantes aumenta a lo largo del embarazo, la dosis necesaria de tiroxina en nuestra cohorte no lo ha hecho. Esto puede explicarse por la capacidad limitada que tiene la tiroxina de atravesar la placenta, de forma que su volumen real de distribución cambia poco a lo largo de estos meses9.
Recomendamos a los clínicos que usen 75μg/día para establecer el tratamiento con tiroxina en cualquier paciente gestante con hipotiroidismo subclínico –independientemente de su peso y de su concentración de TSH– si su objetivo es conseguir una TSH inferior a 4,5mUI/ml.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.