La hipertensión portal es una de las áreas de la hepatología que ha experimentado cambios más profundos en las 2 últimas décadas. Estos han abarcado desde un mejor conocimiento de su fisiopatología (que ha permitido definir nuevas dianas terapéuticas y la introducción de fármacos más eficaces y seguros), a la definición de su historia natural, factores pronósticos, métodos de evaluación y mejoras terapéuticas, que han permitido reducir drásticamente la incidencia y mortalidad de las complicaciones de la hipertensión portal (tabla 1).
Hitos en el conocimiento y tratamiento de la hipertensión portal
| Concepto | Aplicación terapéutica | |
| Papel de la vasolidatación esplácnica en la fisiopatología de la hipertensión portal | Uso de los fármacos vasoconstrictores para disminuir la presión portal | - Terlipresina, somatostatina y derivados- β-bloqueantes no selectivos- Carvedilol (con efecto también en resistencia vascular hepática) |
| Incremento del tono vascular hepático (componente dinámico del aumento de resistencia intrahepática en la cirrosis) | Fármacos vasodilatadoresFármacos «protectores» del endotelio sinusoidal hepático | - 5-mononitrato isosorbide, prazosina- Estatinas- Antioxidantes |
| Papel de la angiogénesis en la progresión de la cirrosis y formación de colaterales | Uso experimental de fármacos anti-angiogénicos (sorafenib, sunitinib, avastina, rapamicina…) | |
| Papel de la traslocación bacteriana favoreciendo infecciones y agravando la hipertensión portal | Uso de quinolonas, rifaximina y antibióticos sistémicos | |
| Estados protrombóticos, enfermedades vasculares hepáticas y agravación de la cirrosis | Anticoagulación en síndrome de Budd-Chiari y trombosis portalAnticoagulación en la cirrosis | |
| Desarrollos tecnológicos | Terapéutica endoscópicaDerivación portosistémica percutánea intrahepática (DPPI o TIPS)Obturación retrógrada transvenosa de VG | Ligadura con bandas elásticasObturación con adhesivos titularesPrótesis recubiertas con PTFE |
Estos avances han sido propiciados en gran medida por la colaboración internacional, plasmada en las Baveno Internacional Consensos Workshops on Definitions, Methodology and Therapeutic Strategies for Portal Hypertension, las populares «Conferencias de Baveno» que desde 1990 se vienen celebrando cada 5 años y que han cumplido ya 5 ediciones. Estas conferencias, además de su papel aglutinador, han permitido además uniformizar las definiciones utilizadas caracterizar los pacientes y criterios de inclusión en estudios controlados de distribución aleatoria, señalar las áreas en las que se precisan nuevos estudios, revisar críticamente los resultados publicados en la literatura y establecer recomendaciones terapéuticas que han sido ampliamente seguidas internacionalmente. En los periodos entre conferencias de Baveno, diversas iniciativas han revisado sus recomendaciones, entre los que destacan las realizadas en EUA a instancias de la American Association for the Study of the Liver (AASLD) celebrada en 19981 y 20082. En España, la Asociación Española para el Estudio del Hígado (AEEH) promovió una primera conferencia de Consenso en el año 20053, que ha tenido una gran difusión no solo en España sino en toda Latinoamérica. Los múltiples avances de los últimos años han hecho que la AEEH considerara necesario en 2010 celebrar una reunión monotemática sobre Hipertensión Portal (Jornadas de Primavera en Hipertensión Portal de la AEEH, Castelldefels, junio de 2010), junto a las que se celebró una conferencia de consenso en la que contribuyeron destacados investigadores de toda España. El presente documento presenta las recomendaciones en el diagnóstico, metodología, definiciones y estrategias terapéuticas de la hipertensión portal, y ha sido elaborado a instancias de la AEEH y del Centro Biomédica en Red de Enfermedades Hepáticas y Digestivas (CIBERehd).
Historia natural y factores pronósticosLa hemorragia por varices esófago-gástricas es una de las principales complicaciones de la hipertensión portal por cirrosis que aparece en el 25-35% de los pacientes cirróticos y es la responsable del 70-90% de los episodios hemorrágicos que estos presentan4,5. Alrededor del 15-20% de los episodios hemorrágicos iniciales pueden ser mortales, oscilando del 0% en los pacientes del grupo A de Child al 30% en los pacientes Child C6. Aproximadamente el 60% de los supervivientes presentarán una recidiva hemorrágica posterior si no se aplican tratamientos preventivos eficaces7–10. El 30-40% de las recidivas hemorrágicas ocurren tras las primeras 6 semanas del episodio hemorrágico inicial. Además, tras un primer episodio hemorrágico la probabilidad de supervivencia al año se reduce aproximadamente al 50%7–11.
Historia natural: datos básicos
- -
Alrededor de un cuarto de los pacientes cirróticos presentarán una hemorragia durante el seguimiento (GR: A).
- -
La mortalidad del episodio de hemorragia por varices es de alrededor del 15-20% en las 6 semanas del inicio del episodio. El 60% de los supervivientes presentará una recidiva hemorrágica en el primer año si no se aplican tratamientos preventivos. El 30-40% de las recidivas ocurre en las primeras 6 semanas (GR: A).
- -
La probabilidad de supervivencia al año se reduce aproximadamente al 50% tras el primer episodio hemorrágico (GR: B).
El principal factor que condiciona el desarrollo y ruptura de las varices es el grado de hipertensión portal. Diferentes estudios han demostrado que las varices no se desarrollan hasta que el GPVH no alcanza los 10mmHg (hipertensión portal clínicamente significativa [CSPH]) y que el gradiente de presión venosa hepática (GPVH) ha de ser de al menos 12mmHg para que se produzca la rotura de las varices12,13. De hecho, varios estudios longitudinales han demostrado que si el GPVH se reduce por debajo de 12mmHg el riesgo de hemorragia y de recidiva hemorrágica por varices desaparece por completo y las varices disminuyen de tamaño4,13–16. Por otra parte, se ha comprobado que la reducción del GPVH ≥20% respecto el valor basal disminuye significativamente el riesgo de recidiva hemorrágica13,14,18. Por todo ello, la reducción del GPVH en más del 20% respecto el valor basal o por debajo de 12mmHg se considera el objetivo terapéutico en el tratamiento de la hipertensión portal. Por encima de 12mmHg la correlación entre la presión portal y el riesgo de hemorragia es discreta, por lo que otros factores como el tamaño de las varices y el grado de insuficiencia hepática intervienen en dicho riesgo.
Desarrollo y rotura de varices
- •
Para que se produzca hemorragia por rotura de varices el GPVH ha de ser ≥12mmHg (GR: A).
- •
Si, por efecto del tratamiento o espontáneamente, el GPVH se reduce por debajo de 12mmHg el riesgo de hemorragia es prácticamente nulo (GR: A).
- •
Si, por efecto del tratamiento o espontáneamente, el GPVH se reduce >20% respecto al valor basal, el riesgo de recidiva disminuye en forma muy acentuada (GR: A).
La prevalencia de varices en los pacientes cirróticos es muy alta y su presencia y tamaño se correlacionan con la etiología, duración y gravedad de la cirrosis19. Así, cuando se efectúa el diagnóstico de cirrosis existen varices en el 40% de los pacientes con cirrosis compensada y en el 60% de los pacientes con cirrosis descompensada8,20,21.
En los pacientes cirróticos sin varices el riesgo de desarrollarlas es de un 5% anual si el GPVH es <10mmHg y del 10% anual si es ≥10mmHg13. Cuando ya existen varices, el riesgo de crecer de pequeño a gran tamaño es aproximadamente del 10% al año19,22,23. El grado de insuficiencia hepática, la etiología alcohólica de la cirrosis y la presencia de signos rojos en las varices son los factores que se correlacionan de forma independiente con la progresión del tamaño de las varices22–24. Por el contrario, la mejora de la función hepática y la abstinencia alcohólica pueden producir la disminución del tamaño o, incluso, la desaparición de las varices25.
Prevalencia, incidencia y crecimiento de las varices
- -
En el momento del diagnóstico de cirrosis existen varices en el 40% de los pacientes con cirrosis compensada y en el 60% de los pacientes con cirrosis descompensada (GR: A).
- -
La incidencia de varices en pacientes cirróticos con GPVH<10mmHg es de un 5% anual. Este riesgo se duplica si el GPVH es ≥10mmHg (GR: B). El riesgo de que las varices crezcan de tamaño es del 10% anual (GR: B).
- -
El grado de insuficiencia hepática, el alcoholismo activo y la presencia de signos rojos en las varices se correlacionan con la progresión del tamaño de las varices (GR: A).
Para el correcto manejo de los pacientes cirróticos con varices es importante poder identificar aquellos pacientes que presentan un mayor riesgo de presentar una hemorragia por varices. Los pacientes con cirrosis y varices presentan una incidencia media anual de hemorragia por varices que oscila entre el 5 y 15%8,10,26,27. Los principales factores relacionados con el riesgo de presentar la primera hemorragia por varices son el tamaño de las varices, la presencia de signos rojos en su superficie y el grado de insuficiencia hepática evaluado según la clasificación de Child-Pugh28. Estos indicadores de riesgo han sido combinados en el índice del North Italian Endoscopic Club29, que permite clasificar a los pacientes en diferentes grupos con una predicción de riesgo de hemorragia al año de seguimiento que oscila entre el 6 y el 76%. Sin embargo, este índice no es completamente satisfactorio y, de hecho, se considera que el mejor predictor del riesgo de presentar la primera hemorragia por varices esofágicas es el tamaño de dichas varices, de manera que se estima que el riesgo de hemorragia a los 2 años es del 10% en los pacientes con varices de pequeño tamaño y superior al 30% en los pacientes con varices de gran tamaño26.
Riesgo de hemorragia por varices
- •
El riesgo de hemorragia es variable de acuerdo con la presencia de factores de riesgo. Los principales factores de riesgo de presentar la primera hemorragia por varices son el tamaño de las varices, la presencia de signos rojos y el grado de insuficiencia hepatica (GR: A).
- •
El tamaño de las varices es el mejor parámetro pronóstico, con un riesgo de hemorragia de alrededor del 10% a los 2 años en los pacientes con varices de pequeño tamaño y superior al 30% en los pacientes con varices de gran tamaño (GR: B).
Un 40-50% de las hemorragias por varices cesan espontáneamente sin aplicar tratamiento específico21. Si se aplica el tratamiento inicial de elección –farmacológico y endoscópico– el control de la hemorragia aumenta hasta un 80-90%9,21,27. Los factores pronósticos independientes del fracaso hemostático en la hemorragia aguda por varices son la hemorragia activa al efectuar la endoscopia diagnóstica y/o terapéutica, la presencia de infección bacteriana, el pertenecer al grupo C de la clasificación de Child-Pugh, la trombosis venosa portal y un GPVH >20mmHg determinado precozmente tras el ingreso hospitalario5,8,30–33.
Factores pronósticos asociados con la recidiva hemorrágica precozLa incidencia de recidiva hemorrágica es muy elevada, siendo del 30-40% en las primeras 6 semanas poshemorragia. La recidiva hemorrágica precoz que ocurre durante los primeros 5 días, concentra el 40% de estas recidivas, con una prevalencia aproximada del 15%8,34. Los factores de riesgo independiente para la recidiva hemorrágica precoz incluyen las varices de gran tamaño, el grado de insuficiencia hepática (Child-Pugh/MELD), la hemorragia activa al efectuar la endoscopia urgente, la presencia de infección bacteriana e insuficiencia renal y un GPVH >20mmHg6,27,32–35.
Alrededor del 15-20% de los pacientes cirróticos con hemorragia por varices fallecen dentro de las primeras 6 semanas. La recidiva hemorrágica precoz, la insuficiencia renal, un estadio de Child-Pugh avanzado o índice de MELD elevado y la presencia de infección bacteriana y carcinoma hepatocelular son probablemente los factores pronósticos más importantes para la mortalidad a las 6 semanas8,30,34–36.
Factores pronósticos asociados con la recidiva hemorrágica tardíaLos pacientes que superan un primer episodio de hemorragia por varices presentan un elevado riesgo de recidiva hemorrágica y muerte. La incidencia de recidiva hemorrágica en pacientes no tratados tras una primera hemorragia por varices oscila entre el 55 y el 67% al cabo de 1-2 años7 y fallecen alrededor del 33% de ellos37. Por este motivo, todos los pacientes que sobreviven al primer episodio hemorrágico por varices deben ser tratados para prevenir la recidiva hemorrágica. Los factores pronósticos de recidiva hemorrágica y muerte son el tamaño de las varices, el grado de insuficiencia hepática, el consumo de alcohol, la insuficiencia renal, la presencia de carcinoma hepatocelular y las dosis de β-bloqueantes que recibe el paciente32,37,38.
Varices gástricasLas varices gástricas (VG) son menos frecuentes que las esofágicas, apareciendo en aproximadamente el 20% de los pacientes con hipertensión portal y un 10-20% adicional de pacientes las desarrollan tras el tratamiento endoscópico de las varices esofágicas8,10,39. Las VG se dividen en esófago-gástricas y gástricas aisladas, según la clasificación de Sarin39. La prevalencia de VG aisladas es muy baja en la cirrosis, pero aumenta considerablemente en la hipertensión portal prehepática. El comportamiento de las VG es menos conocido que el de las esofágicas, siendo la presión portal media en los pacientes con VG inferior al de los pacientes con varices esofágicas (18 frente a 24mmHg)21,40. Este hecho, puede deberse a la mayor prevalencia de shunt gastrorenal que suelen presentar estos pacientes. Aunque las VG suelen sangrar menos frecuentemente que las esofágicas, en parte debido a que estas presentan una pared más delgada41, cuando lo hacen la hemorragia suele ser más grave, requerir más transfusiones y presentar una mayor mortalidad que las varices esofágicas42. Además, después del control de la hemorragia aguda, las VG presentan una mayor incidencia de recidiva hemorrágica (entre el 34 y el 89%)43. Los principales factores que influyen en el riesgo de la primera hemorragia por VG son las VG localizadas en el fundus gástrico, el grado avanzado de insuficiencia hepática, la presencia de signos rojos en las VG y el tamaño de las mismas10,44 Dada la elevada posibilidad de que las VG estén causadas por una trombosis venosa esplénica, este diagnóstico debe descartarse sobre todo en los pacientes sin cirrosis.
Varices gástricas
- •
Las VG se dividen en esófago-gástricas y gástricas aisladas (fundamentalmente fúndicas) según la clasificación de Sarin (GR: D).
- •
La prevalencia de VG aisladas es muy baja en la cirrosis, pero aumenta considerablemente en la hipertensión portal prehepática (GR: B).
- •
Aunque sangran menos frecuentemente que las esofágicas, la hemorragia por varices fúndicas suele ser mas grave y asociarse a una mayor frecuencia de recidiva (GR: C).
En base a los limitados datos que se conocen sobre la historia natural45, la gastropatía de la hipertensión portal (GHP) puede clasificarse en leve, cuando solo existe el patrón en mosaico, y grave, cuando además existen signos rojos sobre el patrón en mosaico. La existencia de GHP es muy variable según las series estudiadas (entre el 7 y el 98%). La incidencia de hemorragia aguda se estima que es baja (inferior al 3% a los 3 años), mientras que es causa de pérdidas hemáticas crónicas en el 10-15% de los casos a los 3 años de seguimiento8,34. Las lesiones pueden cambiar en el tiempo (fluctuar, empeorar o mejorar) y no existen factores pronósticos claros sobre el riesgo de hemorragia aguda o crónica. La mortalidad ocasionada por la hemorragia por GHP suele ser menor que la producida por várices esofágicas, estimándose en aproximadamente un 12,5%45.
Gastropatía de la hipertensión portal
- •
La gastropatía de la hipertensión portal se clasifica en leve (patrón en mosaico) y grave (manchas rojas). Estas lesiones no son totalmente especificas (GR: C).
- •
La gastropatía de la HP puede dar lugar a anemia crónica y menos frecuentemente a hemorragia aguda. La gravedad de estos episodios hemorrágicos es menor que el de la hemorragia por varices (GR: C).
El diagnóstico de hemorragia por varices esófago-gástricas se define por la observación en la endoscopia hecha en las primeras 12 horas de al menos uno de los siguientes hallazgos:
- a)
Sangrado activo (a chorro o rezumante), procedente de una variz esofágica o gástrica.
- b)
La presencia de signos de sangrado reciente en una variz (coágulo de fibrina o coágulo adherido).
- c)
La presencia de sangre en el estómago en ausencia de otras lesiones potencialmente sangrantes46,47. Es importante destacar que la presencia de sangrado activo en el momento de la endoscopia es un marcador pronóstico de falta de control de la hemorragia48.
A todos los efectos se considera como inicio de la hemorragia (momento cero) la hora de ingreso del paciente en el primer hospital que presta cuidados médicos en ese episodio o la hora de la primera manifestación hemorrágica si esta ocurre en un paciente ya ingresado46.
Criterios para el diagnóstico endoscópico de hemorragia por varices esófago-gástricas (Grado D)
- -
Observación de sangrado activo, en chorro o rezumante, procedente de una variz esofágica o gástrica.
- -
Presencia de signos de hemostasia reciente en una variz (coágulo de fibrina o coágulo adherido).
- -
Presencia de sangre en el estómago en ausencia de otras lesiones potencialmente sangrantes en la endoscopia hecha en las primeras 12 horas.
Se aconseja que la endoscopia se realice en las primeras 12 horas tras el ingreso del paciente. Esto es así porque la endoscopia proporciona no solo la confirmación del origen de la hemorragia sino que además permite valorar su gravedad, obtener información pronóstica, y por encima de todo, iniciar tratamiento endoscópico10; Laine, Baveno IV-V). La recomendación sobre el momento de realización de la endoscopia no se basa en datos objetivos puesto que existen muy pocos estudios que lo hayan valorado. De hecho, un estudio retrospectivo en 210 pacientes estables en el momento de la presentación de la hemorragia, no observó diferencias significativas en la tasa de hemostasia, excepcionalmente elevada (97%), entre los pacientes en los que la endoscopia se realizó antes o después de las primeras 12 horas de ingreso. En lo que sí existe un consenso claro es en que la endoscopia debe realizarse en las mejores condiciones, es decir, por personal experto, con el paciente estable hemodinámicamente y, en caso de riesgo de broncoaspiración (pacientes con encefalopatía hepática de cualquier grado, sedados o con hemorragia masiva), con la vía aérea preservada.
Duración del episodio hemorrágico y definición de fracaso del tratamiento de la hemorragia agudaLa duración del periodo hemorrágico se considera como de 120 horas (5 días), independientemente de que la hemorragia se haya detenido antes de agotarse este plazo. Esta definición es un tanto arbitraria pero se ha impuesto dado que es el intervalo en que ocurren la mayoría de recidivas precoces y de complicaciones ligadas a la hemorragia. De otra parte, indica el periodo mínimo de estancia hospitalaria para los pacientes con hemorragias severas.
Siguiendo este criterio, nos hallamos ante un fracaso terapéutico en cualquier paciente que llegue al término del día 5 sin que se haya controlado la hemorragia, ya sea por falta de control inicial o por ocurrir una recidiva precoz tras haberse detenido inicialmente la hemorragia (5-day failure).
Dentro de este marco de 5 días se han definido criterios clínicos (aparición de hematemesis o aspirado nasogástrico hemático), hemodinámicos (presencia de shock hipovolémico) y de laboratorio (caída de hemoglobina o hematocrito) para definir fracaso del tratamiento inicial, a efectos de indicar tratamiento alternativo. En la conferencia de consenso de Baveno IV se decidió añadir también un criterio derivado de las necesidades transfusionales, el ABRI (Adjusted Blood Requirement Index). La validez de este criterio ha sido evaluada en 3 estudios. Dos de estos estudios eran unicéntricos y retrospectivos49,50 y mostraron ausencia de correlación entre el índice ABRI y la presencia de fracaso terapéutico clínico. El tercer estudio se basa en el análisis de la base de datos de los pacientes incluidos en un amplio estudio aleatorizado y multicéntrico51, y mostró que los criterios de fracaso del tratamiento según Baveno IV, sin considerar el índice ABRI, son una herramienta de gran utilidad y el referente en el diagnóstico de fracaso terapéutico en la hemorragia aguda por varices. No obstante, existe consenso en que un índice transfusional distinto al ABRI podría ser de utilidad, lo que se está evaluando en nuevos estudios prospectivos. Por el momento y al efecto de adoptar cambios en el tratamiento alternativo, el fracaso del tratamiento inicial durante los primeros 5 días se define por la presencia de:
- -
Hematemesis o aspirado nasogástrico (ANG) con más de 100mL de sangre fresca en 2 horas a pesar de haber iniciado tratamiento farmacológico y/o endoscópico.
- -
Desarrollo de shock hipovolémico.
- -
Caída de 3g o más en la cifra de hemoglobina (9% del hematocrito) en un período de 24h sin transfusión.
Se debe remarcar que el intervalo de 24h definido en el último punto se basa en observaciones aisladas y requiere una validación futura, muy especialmente debido a que la política transfusional aceptada en la actualidad es mucho más restrictiva que la seguida en tiempos precedentes. Así, se considera que el objetivo de la transfusión de hematíes debe ser mantener la cifra de hemoglobina entre 7 y 8g/dL. La transfusión no se considera necesaria ante valores de hemoglobina superiores excepto en casos seleccionados (según la presencia de otras patologías concomitantes, situación hemodinámica, etc.) (Véase hemorragia aguda por varices).
Definición de fracaso del tratamiento inicial (Grado B)
Aparición, durante las primeras 120h (5 días) tras el inicio del cuadro agudo, de muerte o necesidad de cambio del tratamiento determinado por:
- -
Hematemesis o aspirado nasogástrico (ANG) con más de 100 cc de sangre fresca a las 2 horas o más de haber iniciado tratamiento farmacológico y/o endoscópico.
- -
Desarrollo de shock hipovolémico.
- -
Caída de 3g/dl o más en la cifra de hemoglobina (9% del hematocrito) en un período de 24h sin transfusión.
Como ya se ha mencionado, la tendencia actual es definir los eventos que condicionan un cambio en la actitud terapéutica o que llevan a la muerte del paciente. Es por ello que no se define el concepto de recidiva hemorrágica (o de primera hemorragia en los pacientes en profilaxis primaria), sino el de fracaso del tratamiento profiláctico, cuya aparición debe conllevar, obligatoriamente, un cambio en la terapéutica seguida hasta ese momento (o una adecuación si la terapéutica no se estaba siguiendo de manera correcta o no se había completado).
En este sentido, se define fracaso del tratamiento preventivo la aparición de un único episodio significativo de hemorragia por hipertensión portal (sean varices esófago-gástricas o gastropatía) durante el tratamiento. Se entiende que en el caso de la prevención de la recidiva hemorrágica, este episodio debe ocurrir más allá de los 5 primeros días tras la hemorragia inicial. Se entiende por episodio significativo aquel episodio de hematemesis o melena que determina cualquiera de los siguientes problemas: ingreso hospitalario, transfusión sanguínea, caída de 3g o más en la cifra de hemoglobina o muerte en las 6 semanas siguientes.
Definición de fracaso del tratamiento de profilaxis primaria o secundaria de la hemorragia (Grado B)
Aparición de un episodio de hemorragia por hipertensión portal clínicamente significativo, definido por dar lugar a cualquiera de los siguientes:
- -
Ingreso hospitalario
- -
Transfusión sanguínea
- -
Caída de 3g/dl o más en la cifra de hemoglobina
- -
Muerte en las 6 semanas siguientes
Las manifestaciones clínicas de la hipertensión portal pueden aparecer cuando el gradiente de presión portal, evaluado clínicamente por su equivalente el gradiente de GPVH, aumenta por encima del umbral de 10mmHg, valor que define la CSHP52.
Hipertensión portal clínicamente significativa
- •
La CSPH, con potencial para dar complicaciones, se define como aquella en la que el gradiente de presión portal (medido clínicamente por el GPVH) es al menos de 10mmHg. La presencia de varices, hemorragia por varices o ascitis es indicativa de CSPH (GR: A).
- •
En centros con experiencia la medición del GPVH tendría que utilizarse rutinariamente para fines pronósticos (GR: D).
La prevalencia de CSPH en pacientes con cirrosis es muy elevada, siendo del 100% en pacientes con enfermedad descompensada, superior al 70% en los pacientes con enfermedad compensada (con o sin varices esofágicas), y del 50% en los pacientes con enfermedad compensada y sin varices. En estos últimos la presencia de CSPH es un importante factor pronóstico, ya que predice de forma independiente el desarrollo de varices13, el desarrollo de primera descompensación de la cirrosis53 y la aparición de hepatocarcinoma54. Por lo tanto, identificar los pacientes con CSPH en la fase compensada de la cirrosis permite una mejor estratificación pronóstica. La única alternativa a la medición del GPVH para el diagnóstico certero de CSPH es la presencia de sus complicaciones, como las varices esófago-gástricas o la ascitis52.
Si bien la medición del GPVH es un método mínimamente invasivo, no lo es más que la endoscopia con sedación, que es el patrón oro para el diagnóstico de varices esófago-gástricas.
La existencia de tratamientos eficaces para prevenir la hemorragia por varices, como los β-bloqueantes no cardioselectivos (BBNS) y la ligadura endoscópica con bandas elásticas (LEB) obliga a confirmar o excluir la presencia de varices esófago-gástricas en todos los pacientes con cirrosis55,56.
Diagnóstico de hipertensión portal clínicamente significativa y de varices esófago-gástricas, y factores predictivos de la presencia de varicesLa medición del GPVH mediante cateterismo de venas suprahepáticas57 es el mejor método objetivo para cuantificar la presión portal y comporta implicaciones pronósticas contrastadas. La conferencia de consenso internacional sobre hipertensión portal Baveno V sostiene que sería recomendable medir el GPVH a todos los pacientes en el momento del diagnóstico de cirrosis58 (GR: D).
Gradiente de presión venosa hepática (GPVH)
- -
La medición del GPVH es el mejor método para evaluar el grado de hipertensión portal, ya que es simple, objetivo, reproducible y aporta la mejor información pronóstica. Por este motivo representa el método de referencia en la evaluación clínica de los pacientes con hipertensión portal (GR: A)
- -
Otros métodos (medición de la presión variceal o eco-endoscopia) deben reservarse para estudios de investigación (GR: D).
Estudios de prevalencia han estimado en un 55% (límites: 0-80%) el porcentaje de pacientes que presentan varices en el momento del diagnóstico de cirrosis; con una incidencia anual, en aquellos que no las tenían en el estudio inicial, del 5 al 9%59. Tanto la prevalencia como la incidencia de varices varían considerablemente en función de la gravedad de la hepatopatía. Así, se estima que el 60% de los pacientes con cirrosis descompensada vs 40% de los pacientes con cirrosis compensada, van a presentar varices en el momento del diagnóstico52. En un estudio reciente en el que se evaluaron 780 pacientes consecutivos con cirrosis compensada, la prevalencia de varices en el momento inicial del estudio se cifró en un 37%13. Por lo que respecta a la incidencia de varices a lo largo del seguimiento, esta es doble en los pacientes descompensados que en los pacientes compensados59.
Las conferencias de consenso Baveno III-V recomiendan realizar una endoscopia inicial en todos los pacientes con cirrosis hepática52. En otras hepatopatías crónicas (hepatitis crónica, NAFLD, cirrosis biliar primaria y colangitis esclerosante primaria) se aconseja realizar endoscopia solosolo si existe sospecha clínica de hipertensión portal o cirrosis1,60. La endoscopia debe recoger la presencia o ausencia de varices, el tamaño de las mismas, su localización y extensión (incluyendo un examen cuidadoso del fórnix gástrico), la presencia de signos rojos en la pared de las varices, y la presencia de gastropatía de la hipertensión portal (GHP). Dada la gran variabilidad inter e intraobservador, se recomienda clasificar el tamaño de las varices solo como «pequeñas» (varices que se aplanan o desaparecen con el esófago a plena insuflación, generalmente menores de 5mm) y «grandes» (el resto).
Endoscopia inicial: parámetros a registrar
- -
En la endoscopia deberá registrarse la presencia o ausencia de varices, el tamaño de las mismas su localización y extensión (incluyendo un examen cuidadoso del fórnix gástrico), y la presencia de signos rojos (GR: D).
- -
Se definen como pequeñas las varices que se aplanan o colapsan cuando se examinan con el esófago distendido a plena insuflación. Se consideran varices grandes el resto (GR: D).
Cribado de varices esófago-gástricas
- -
Ante la sospecha clínica de cirrosis es recomendable realizar endoscopia de cribado para la detección de varices (GR: D).
- -
Las pruebas de imagen permiten valorar la existencia de signos de hipertensión portal y su topografía pero no deben sustituir la realización de endoscopia (GR: D).
- -
En pacientes sin varices esofágicas se recomienda repetir la endoscopia de cribado cada 2-3 años, ante la aparición de cualquier descompensación clínica, o ante la aparición de signos de hipertensión portal ya sean clínicos, de laboratorio o de imagen, si previamente no existían (GR: D).
- -
En pacientes con varices esofágicas pequeñas y en los que se decide no iniciar tratamiento se recomienda repetir la endoscopia de cribado en 1-2 años para valorar crecimiento o aparición de signos de riesgo (GR: D).
Recientemente se ha propuesto el uso de la cápsula endoscópica como alternativa menos invasiva y molesta que la endoscopia convencional para el diagnóstico de varices. Cuatro estudios han evaluado esta técnica en el cribado de varices, utilizando la endoscopia como patrón oro61–64. La sensibilidad diagnóstica de la cápsula para la presencia de varices se sitúa entre el 78 y el 100% y su especificidad del 83-100%, pero tiene una capacidad subóptima para discriminar entre varices pequeñas y grandes, y nula capacidad para diagnosticar VG. Aunque los pacientes incluidos en los estudios indicaron su preferencia por esta técnica por ser menos molesta, los datos publicados indican que la endoscopia tradicional es superior a la cápsula endoscópica.
Parámetros no invasivos para predecir la presencia de hipertensión portal clínicamente significativa y de varicesPuesto que existen tratamientos eficaces para prevenir el sangrado por varices, y que los médicos y los pacientes son reticentes al uso de exploraciones invasivas5,65, en los últimos años se ha intensificado el esfuerzo por hallar métodos alternativos para predecir la existencia de hipertensión portal significativa y de varices esófago-gástricas.
Para ser realmente útiles, tales métodos deben tener un valor predictivo negativo muy elevado, de forma que permitan evitar endoscopias innecesarias al tiempo que dejen sin diagnosticar un número mínimo de pacientes con varices (con riesgo de hemorragia y susceptibles de tratamiento preventivo)66.
Parámetros clínicos y de laboratorioLos principales signos clínicos que sugieren la presencia de hipertensión portal son: esplenomegalia, circulación colateral a nivel de la pared abdominal, ascitis, edemas de extremidades inferiores, y presencia de más de 5 arañas vasculares. Pueden coexistir hipotensión y taquicardia que indican la existencia de circulación hiperdinámica. Excepto la presencia de ascitis, ninguno de estos signos es suficientemente sensible y especifico para el diagnóstico no invasivo de CSPH, y ninguno lo es para la presencia de varices.
Los datos de laboratorio también pueden sugerir la existencia de hipertensión portal y varices; en un estudio prospectivo recientemente publicado67 la albúmina sérica, el INR y las ALT fueron predictores independientes de la presencia de CSPH en pacientes con cirrosis compensada. Asimismo, la albúmina y la existencia de arañas vasculares se asociaron independientemente a la presencia de varices de cualquier grado o de varices grandes.
Otro parámetro de laboratorio muy frecuentemente asociado a la presencia de varices es la plaquetopenia20,60,68–75. En pacientes con cirrosis compensada una cifra de plaquetas inferior a 150.000/mm3 se asocia de manera independiente a la presencia de varices en la endoscopia. Más recientemente, Giannini et al.69 han propuesto que el índice recuento de plaquetas/diámetro bipolar del bazo en mm, medido por ecografía (Platelet/spleen ratio ó PSR) es un buen indicador de la presencia de varices. Gianini et al. mostraron que un valor de este índice por encima de 909 tenía un valor predictivo negativo del 100% para la presencia de varices69, lo que la definiría como una prueba de screening perfecta, que permitiría ahorrar un 40% de las endoscopias. Este índice ha sido validado en una muestra multicéntrica que incluyó 3 hospitales en Europa y uno en EE. UU., sumando un total de 218 pacientes76. De nuevo, en este estudio el índice funcionó bien, con un valor predictivo negativo del 87%, por lo que actualmente está considerado como el mejor marcador no invasivo de la presencia de varices77. Desgraciadamente, este índice funciona peor en los pacientes compensados (sensibilidad y especificidad del 78,9 y 72,6% respectivamente), que son la población en la que el test sería más útil.
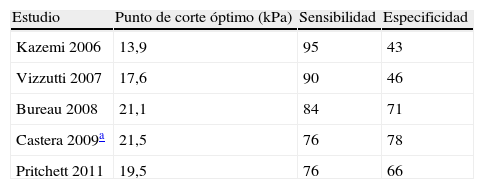
Elastografía de transición (FibroScan®)La medición de la rigidez hepática con elastografía de transición (FibroScan®) es un método no invasivo basado en la adquisición de ondas ultrasonográficas pulsadas. Se ha demostrado que es un método fiable para evaluar el grado de fibrosis hepática y para confirmar la sospecha clínica de cirrosis78–82, especialmente en pacientes con hepatopatías virales. Asimismo, los valores de FibroScan® se relacionan con el GPVH; 2 estudios recientes83,84 mostraron una óptima correlación con entre ambos en pacientes compensados con valores de GPVH inferiores a 12mmHg. Sin embargo, por encima de este valor y en pacientes descompensados la correlación era pobre, probablemente por que una vez desarrollada CSPH no solo la fibrosis hepática sino el aumento del flujo porto-colateral determinan el grado de hipertensión portal. El mejor cut-off de FibroScan® que identificó CSPH fue de 13,6kPa en el estudio de Vizzutti et al. y de 21kPa en el estudio de Bureau et al., que incluía pacientes con cirrosis de varias etiologías y no solo las debidas a virus C de la hepatitis.
La elastografía también ha sido evaluada para la predicción de la presencia de varices83,85–88. Estos estudios han propuesto puntos de corte óptimos para el diagnóstico de varices entre 13,9 y 21,1 KPa (tabla 2). Esta variabilidad viene determinada principalmente por la metodología en la selección del punto de corte, más bajo si favorece la sensibilidad y más alto si favorece la especificidad. Si se utiliza como cribado de pacientes con varices debería seleccionarse un punto de corte con alta sensibilidad (13,9), y entonces su utilidad viene limitada por el hecho de que este punto de corte se superpone con el utilizado para diagnosticar cirrosis. Por ello, en pacientes con cirrosis establecida el FibroScan® no aportaría información útil para descartar la presencia de varices.
Puntos de corte de rigidez hepática propuestos en diversos estudios para el diagnóstico de varices
| Estudio | Punto de corte óptimo (kPa) | Sensibilidad | Especificidad |
| Kazemi 2006 | 13,9 | 95 | 43 |
| Vizzutti 2007 | 17,6 | 90 | 46 |
| Bureau 2008 | 21,1 | 84 | 71 |
| Castera 2009a | 21,5 | 76 | 78 |
| Pritchett 2011 | 19,5 | 76 | 66 |
En pacientes con sospecha de hipertensión portal la ecografía-Doppler es de ayuda en la identificación de su causa, siendo una técnica sensible y específica en el diagnóstico de trombosis portal y de trombosis de las venas suprahepáticas. Además permite identificar signos de cirrosis y de hipertensión portal. La mayoría de ellos tiene una elevada especificidad para el diagnóstico de CSPH, pero una baja sensibilidad, particularmente en la cirrosis compensada. Por ello, mientras la presencia de un signo o de una combinación de signos permite establecer con seguridad el diagnóstico de CSPH, su ausencia no la descarta.
La esplenomegalia es el signo ecográfico mas frecuentemente asociado a hipertensión portal69,70, contrariamente a otros signos tiene una alta sensibilidad, pero una especificidad moderada (50-80% en las series publicadas). El tamaño del bazo, solo o como se ha mencionado anteriormente en combinación con el recuento de las plaquetas (PSR)69 es un predictor independiente de la presencia de varices esofágicas en pacientes con cirrosis compensada. Asimismo, un diámetro de la vena porta mayor de 13mm se asocia frecuentemente a la presencia de varices esofágicas20.
La presencia de vasos de circulación colateral porto-sistémica, la inversión de flujo en el sistema portal y la presencia de ascitis en un paciente con cirrosis son signos 100% específicos de hipertensión portal89.
A pesar de la notable cantidad, calidad y complejidad de los estudios que evalúan la asociación de parámetros de eco-Doppler con la presión portal, los hallazgos no son suficientemente robustos para recomendar su uso rutinario; entre los parámetros Doppler, la velocidad media del flujo portal es el más frecuentemente estudiado, y valores medios (velocidad media de las medias) por debajo de 12cm/s son muy sugestivos de hipertensión portal.
Tomografía computerizadaEl TC multidetector (MCT) con inyección de contraste es una técnica de imagen frecuentemente utilizada para diagnosticar o confirmar la existencia de carcinoma hepatocelular en pacientes con cirrosis. El método permite también un detallado estudio vascular de toda la cavidad abdominal y 3 estudios han evaluado su rendimiento para diagnosticar la presencia y tamaño de varices90–92. La sensibilidad y especificidad no han sido satisfactorias para detectar varices de cualquier tamaño, pero restringiendo el diagnóstico a varices grandes la sensibilidad fue del 90-95% y la especificidad 82-97%. Por lo tanto, en pacientes que requieran un escáner para estudio una enfermedad hepática, la técnica puede ser útil para valorar la existencia de varices grandes.
Resonancia magnéticaLa resonancia magnética (RM) ha desplazado en los últimos años a la angioradiología convencional en el estudio del eje espleno-portal. La angioradiología convencional suele reservarse para procedimientos terapéuticos. La RM permite valorar la estructura hepática y la existencia de cirrosis al tiempo que identifica arteria hepática, vena porta, venas suprahepáticas y colaterales portosistémicas93. Asimismo existen aplicaciones que permiten medir parámetros relacionados con la presión portal, como la resistencia de la arteria hepática y el flujo portal. No obstante, no se conoce el valor de estos parámetros para diagnosticar CSPH. Por lo que respecta a la eficacia de la RM en la detección de varices gastroesofágicas, los estudios positivos incluyen muy pocos pacientes94 y otros dan datos poco alentadores. Así, el estudio de Matsuo et al95 sobre 72 pacientes con cirrosis (43 de los cuales presentaban varices) mostró un valor predictivo negativo para la detección de varices del 53%, es decir, un 47% de los pacientes con varices quedarían sin diagnosticar, lo cuál es claramente inaceptable. Donde se ha sugerido un valor la RM ha sido en la monitorización de la terapeútica endoscópica, al identificar el vaso nutricio de las varices96. La RM permite medir de forma no-invasiva el flujo sanguíneo de la vena ácigos, un índice del flujo sanguíneo a través de las colaterales gastroesofágicas y las varices esofágicas en la hipertensión portal97,98. Sin embargo, no existe una correlación clara entre la presencia de varices y el flujo de la ácigos, lo que reduce la aplicabilidad de esta técnica a la monitorización de los efectos del tratamiento farmacológico de la hipertensión portal75.
Una nueva aplicación, que no ha entrado todavía en la práctica clínica por su costo y complejidad, es la elastografía por resonancia magnética99–101 que permite la medición de la rigidez hepática y esplénica. Esta última parece tener una mejor correlación con la hipertensión portal y con la presencia de varices que la elastografía hepática.
Medición endoscópica de la presión de las varices esofágicasEsta técnica se ha utilizado en estudios que han dado datos relevantes sobre el mecanismo de la hemorragia por varices, sobre su pronóstico y sobre la respuesta al tratamiento farmacológico102–105. Sin embargo, la técnica es más difícil y compleja que la medición del GPVH y por ellos su uso se restringe al ámbito de la investigación clínica.
Diagnóstico y factores predictivos de progresión de la hipertensión portalEn pacientes sin varices, se recomienda una evaluación endoscópica cada 2 años o cada año si aparecían signos clínicos de descompensación de la hepatopatía1,52. Esta recomendación coincide con lo mencionado previamente, es decir, ante un paciente con cirrosis y sin varices en la evaluación inicial, debe realizarse endoscopia de control ante la aparición de descompensación clínica o la presencia de criterios de riesgo de la existencia de hipertensión portal.
Por lo que respecta a la progresión de varices de pequeño tamaño, y por tanto con bajo riesgo de hemorragia, a varices de gran tamaño, los estudios existentes hasta la fecha cifran la progresión en alrededor del 30% a los 2 años22–24,106. En estos estudios no se identifican factores predictivos independientes de progresión. Por ello, debemos remitirnos a la opinión de expertos en conferencias de consenso que, en base a esta velocidad de progresión, aconsejan repetir la endoscopia con periodicidad anual en los pacientes que presentan varices de pequeño tamaño en la endoscopia inicial1,52.
La medición del GPVH aporta datos pronósticos de aparición de complicaciones de la hipertensión portal. Un estudio de Groszmann et al indica que un descenso del GPVH ≥ 10% respecto al valor basal en pacientes cirróticos compensados sin varices, protege tanto del desarrollo de las mismas como de la hemorragia variceal13. Asimismo, otro estudio en pacientes con varices en profilaxis primaria107 mostró igualmente que un descenso del GPVH ≥ 10% del valor basal se asoció a una menor incidencia de complicaciones de la hipertensión portal, ascitis y hemorragia por varices.
Por lo que se refiere a estudios no invasivos, se ha reportado que a lo largo del seguimiento ecográfico un aumento de tamaño del bazo ≥ 1cm, y la aparición de nuevos vasos de circulación colateral porto-sistémica se asocian a un mayor riesgo de aparición y progresión de varices esofágicas108,109. Nuevos estudios deben confirmar independientemente estas observaciones.
El potencial de la ultrasonografía endoscópica en la valoración de la progresión de la hipertensión portal y del riesgo de hemorragia por varices ha sido insuficientemente explorado. Mediante esta técnica se puede cuantificar de manera objetiva tanto el tamaño de las varices y estimar el grosor de su pared, parámetros que participan en el cálculo de la tensión de la pared de las varices, que es el parámetro que finalmente determina su ruptura104. Asimismo puede calcularse la superficie transversal de las varices esofágicas, parámetro que se ha correlacionado con el riesgo de primera hemorragia por varices, con una sensibilidad y especifidad elevadas110.
Prevención de la aparición de varices esofágicas: profilaxis preprimariaSe conoce como profilaxis preprimaria a la prevención del desarrollo de varices esofágicas en los pacientes con ausencia de varices en el momento del diagnóstico. La estrategia más directa en este escenario sería actuando sobre la presión portal. Recientemente, un estudio multicéntrico, doble ciego, en el que se comparó timolol con placebo13, incluyendo un total de 213 pacientes con cirrosis compensada e hipertensión portal (GPVH ≥ 6mmHg) no mostró beneficio de este beta-bloqueante en la prevención de la formación de varices esofágicas, con una mayor incidencia de efectos adversos que en el grupo control. Sin embargo, se pudo comprobar que los pacientes con un GPVH > 10mmHg basal, presentaron un mayor riesgo de desarrollo de varices esofágicas y de decompensación clínica durante el seguimiento13,53. Posiblemente, la adopción de medidas precoces de prevención podría beneficiar a este grupo de pacientes con mayor riesgo. Sin embargo, actualmente no existen datos que sustenten la toma de medidas profilácticas en estos enfermos, recomendándose su inclusión en un programa de seguimiento endoscópico para el cribado de varices esofágicas (cada 2-3 años)58. Es posible que el uso de otros β-bloqueantes no cardioselectivos distintos al timolol, o con mayor capacidad para reducir la presión portal, permita cambiar estas conclusiones. Ello se está evaluando en la actualidad en un amplio estudio multicéntrico español (Estudio Predesci).
Por otra parte, recientemente se ha destacado el efecto beneficioso del control etiológico de la enfermedad de base sobre la presión portal y en la incidencia de hemorragia digestiva, tanto en el caso de la hepatopatía alcohólica25 como en la de origen viral111–113. Aunque no se ha estudiado específicamente en el contexto de la profilaxis preprimaria o primaria, parece razonable procurar conseguir el mayor control posible sobre la enfermedad de base.
Prevención de la primera hemorragia por varices esófago-gástricas: profilaxis primariaAquellos pacientes que ya tienen varices están en un diferente estadio pronóstico y pueden ser subsidiarios de prevención de la primera hemorragia. La decisión de iniciar la profilaxis primaria y la elección del tratamiento profiláctico dependerá del tamaño de las varices, de la presencia de signos de elevado riesgo de sangrado (puntos rojos sobre variz) y del grado de deterioro de la función hepática evaluado mediante la puntuación de Child-Pugh. Las varices se clasifican en pequeñas o grandes en función de su colapso o no con la insuflación durante la endoscopia.
En el momento actual, se dispone de 2 modalidades terapéuticas para la profilaxis primaria: a) fármacos que reducen la presión portal, o b) ligadura endoscópica de las varices con bandas elásticas. En el caso de que tras la valoración del paciente, se considere que este no es subsidiario de recibir profilaxis primaria (porque tiene varices pequeñas sin signos de riesgo y función hepática conservada), se debe repetir la endoscopia según el protocolo establecido. Una vez iniciada la profilaxis con fármacos, no es necesario realizar más endoscopias para evaluar la presencia de varices esofágicas.
La estrategia de tratamiento se modifica dependiendo de si las varices de los pacientes son pequeñas o grandes.
Pacientes con varices esofágicas pequeñasEn los pacientes con varices pequeñas, existe controversia sobre si deben recibir tratamiento profiláctico o únicamente deben ser incluidos en un programa de seguimiento endoscópico e iniciar el tratamiento profiláctico en aquellos pacientes en los que las varices aumenten de tamaño3. Es de destacar que el riesgo de hemorragia en los pacientes con varices pequeñas aunque es bajo, no es nulo, especialmente si estas tienen puntos rojos. Así, de acuerdo a la estimación de riesgo de hemorragia del índice NIEC, la incidencia anual de hemorragia en un paciente con varices pequeñas y signos de elevado riesgo de sangrado es de un 10% en pacientes Child A y aumenta hasta un 26% en pacientes Child C. Este último nivel de riesgo es semejante al de un paciente Child A con varices grandes y signos de riesgo (28% según el NIEC) o al de un paciente Child B con varices grandes y sin signos de riesgo (24% anual)114. A pesar de no existir estudios específicamente dirigidos a evaluar este hecho, los datos disponibles sugieren que los pacientes con varices pequeñas y factores de riesgo sobreañadidos (Child C y signos rojos) deberían ser tratados de manera profiláctica. De otra parte, un estudio demostró que el tratamiento con nadolol disminuye de forma significativa el riesgo de progresión del tamaño de las varices y por lo tanto el riesgo de hemorragia24. En este estudio, una vez que los pacientes desarrollaban varices grandes, se les administraba β-bloqueantes de manera independiente a su asignación inicial a los diferentes grupos de tratamiento. El nadolol se mostró eficaz disminuyendo la progresión de las varices de pequeñas a grandes (20% frente a 51% a los 5 años) y el número final de hemorragias fue mayor en el grupo inicialmente tratado con placebo ya que los pacientes de este grupo en ocasiones sangraron antes de que se detectara la progresión de sus varices. Ello apoya utilizar β-bloqueantes en los pacientes con varices de pequeño tamaño, si bien estos resultados deben ser confirmados. Una actitud racional podría ser recomendar el tratamiento con β-bloqueantes a todos aquellos pacientes con varices pequeñas con buena tolerancia al tratamiento y que no deseen entrar en un programa endoscópico de seguimiento115.
Pacientes con varices esofágicas grandesTratamientos empleados en la profilaxis primariaEn la actualidad, únicamente el tratamiento farmacológico (β-bloqueantes no cardioselectivos, BBNS) y el tratamiento endoscópico (ligadura de varices esofágicas, LEB) están aceptados universalmente para la prevención de la primera hemorragia por varices. La escleroterapia y la cirugía derivativa están contraindicadas en este escenario debido a que ofrecen pocos beneficios para los pacientes e incluso se asocian a menor supervivencia58,116.
Tratamiento farmacológicoLa profilaxis farmacológica en este contexto se basa en un abordaje fisiopatológico ya que un descenso prolongado de la presión portal reduce el riesgo de hemorragia por rotura de varices esofágicas. La intensidad de la respuesta de la presión portal al tratamiento se correlaciona con su eficacia en la prevención de la hemorragia. Una adecuada reducción del riesgo de hemorragia requiere que el gradiente de presión portal disminuya por debajo del valor umbral de 12mmHg o al menos un 20% de su valor basal117 (respuesta óptima y correcta, respectivamente). La administración de BBNS se puede realizar de manera independiente del tamaño de las varices o del grado de deterioro de la función hepática.
β-bloqueantes no cardioselectivosEstos incluyen el propranolol, el nadolol, que son los fármacos más empleados, y más recientemente el carvedilol, que se diferencia de los anteriores por tener además actividad vasodilatadora por ser anti-alfa-adrenérgico y aumentar la liberación de óxido nítrico118. El timolol es un BBNS, pero solo se ha utilizado en un estudio.
La eficacia del propranolol y nadolol en la profilaxis primaria se ha evaluado en 12 estudios controlados de distribución aleatoria comparados con placebo116. El meta-análisis de estos estudios, con un seguimiento mediano de aproximadamente 2 años, ha mostrado claramente que los β-bloqueantes disminuyen de forma significativa el riesgo de hemorragia (desde un 25% en el grupo sin tratamiento activo al 15% en los pacientes que recibían β-bloqueantes116. Este efecto sobre el riesgo de hemorragia se acompañó de un descenso (no estadísticamente significativo) en la mortalidad (desde el 27 al 23%), y de un descenso significativo en la mortalidad relacionada con episodios de hemorragia. El efecto favorable del tratamiento beta-bloqueante se obtuvo en los pacientes tratados, independientemente de la presencia de ascitis y de la función hepática119. En un estudio ulterior se ha confirmado este efecto protector de los β-bloqueantes a largo plazo (8 años), constatándose igualmente un descenso de hasta un 50% en la incidencia de primera hemorragia en los pacientes respondedores al tratamiento (90 vs 45%)120.
Prevención de la primera hemorragia por varices. Tratamiento farmacológico
- -
El tratamiento farmacológico con propranolol o nadolol reduce en un 45% la incidencia de la primera hemorragia por varices (GR: A).
- -
Es posible que el carvedilol, con mayor capacidad para reducir la presión portal, sea más eficaz, pero ello debe demostrarse en estudios comparativos cara-a-cara contra propranolol o nadolol.
- -
En la actualidad no existen datos para el uso de otras alternativas farmacológicas, incluyendo espironolactona y mononitrato de isosorbida.
El efecto beneficioso del propranolol y nadolol se limita al periodo de administración, por lo que una vez iniciado el tratamiento, este debe mantenerse indefinidamente121. La interrupción del tratamiento hace que se pierda cualquier protección, y aumenta el riesgo de sangrado. Por este motivo es prudente aconsejar que no se interrumpa el tratamiento y, si ello fuera necesario, se recomienda un descenso progresivo de las dosis pare evitar el riesgo de fenómenos de «rebote», si bien estos nunca se han demostrado.
El propranolol y el nadolol son los β-bloqueantes no cardio-selectivos más ampliamente utilizados sin que existan ventajas de uno sobre el otro. La dosis de β-bloqueantes debe ser cuidadosamente individualizada para cada paciente. La dosis inicial de propranolol suele ser de 40mg/día en 2 tomas (dependiendo de la frecuencia cardiaca y presión arterial del paciente, así como del grado de insuficiencia hepática). En general, esta dosis se incrementa cada 2-3 días hasta alcanzar una dosis suficiente para reducir la frecuencia cardiaca a 60-55 pulsaciones por minuto o hasta la aparición de efectos secundarios122, llegando a un máximo de 320mg/día. El nadolol se administra con una dosis inicial de 40mg una vez al día llegando a una dosis máxima de 160mg/día. El objetivo de alcanzar una reducción del 25% de la frecuencia cardiaca basal como diana terapéutica, no debe utilizarse ya en la actualidad, ya que no existe correlación entre la reducción de la frecuencia cardiaca y la reducción de la presión portal, y a que se ha demostrado que mayores dosis de beta-bloqueante consiguen una mayor proporción de respuesta hemodinámica. No obstante, la frecuencia cardiaca debe intentar mantenerse por encima de 50-55 lpm ya que por debajo de estas cifras el tratamiento no suele ser bien tolerado.
La dosis óptima de carvedilol no está todavía establecida. En el único estudio con end-points clínicos la dosis inicial fue de 6,25mg/24 horas, que se aumentó a 12,5mg/24 horas en caso de buena tolerancia.
Ajuste de dosis de los β-bloqueantes.
- -
Las dosis de β-bloqueantes deben ser cuidadosamente individualizadas.
- -
Los β-bloqueantes se administrarán a la máxima dosis tolerada hasta alcanzar una frecuencia cardiaca de 50-55 lpm.
- -
La dosis máxima aconsejada es de 320mg/día de propranolol, repartidos en 2 tomas, y 160mg/día de nadolol, en una sola toma.
Aproximadamente el 15% de los pacientes presentan contraindicaciones al tratamiento betabloqueante. Las más frecuentes son hiperreactividad bronquial, enfermedad pulmonar obstructiva crónica, bloqueo aurículo-ventricular de 2.° y 3.° grado, valvulopatía aórtica, claudicación intermitente y psicosis grave. La bradicardia sinusal y la diabetes insulinodependiente son contraindicaciones relativas. Respetando estas contraindicaciones, la incidencia de efectos adversos, casi siempre leves, es escasa, apareciendo en cerca del 15% de los pacientes. Los más frecuentes son fatiga muscular, disnea de esfuerzo, insomnio, cansancio muscular, impotencia y apatía. Estos efectos secundarios desaparecen con la disminución de la dosis del beta-bloqueante, aunque en aproximadamente el 5% de casos, los efectos adversos obligan a la retirada el tratamiento. Es esencial la monitorización estrecha del paciente durante el período de titulación para detectar precozmente los efectos secundarios y favorecer el cumplimiento terapéutico123.
Otros fármacosLa asociación de 5- mononitrato de isosorbida al tratamiento con β-bloqueantes logra reducir el gradiente de presión portal más del 20% del valor basal o por debajo de 12mmHg en una proporción de pacientes superior a la administración aislada de propranolol124. Así, se planteó la hipótesis de que la asociación de nitratos a los β-bloqueantes podría dar lugar a un mejor resultado clínico en el contexto de profilaxis primaria. Esta hipótesis ha sido evaluada en 3 estudios aleatorizados y controlados116,125,126. Si bien en 2 estudios se sugirió que la asociación podría ofrecer un efecto beneficioso116,125, este posible beneficio no se confirmó en un amplio estudio multicéntrico doble ciego en el que se incluyeron 349 pacientes126. Asimismo el análisis combinado de los 3 estudios (incluyendo un total de 552 pacientes) no apoya el uso del tratamiento farmacológico combinado en la profilaxis primaria116.
Igualmente la utilización de 5-mononitrato de isosorbida de forma aislada tampoco está recomendada en la profilaxis primaria. Esta ha sido evaluada en 3 estudios en los que se incluyeron un total de 276 pacientes. El análisis combinado de estos 3 estudios mostró un incremento, aunque no significativo, de la incidencia de hemorragia y de muerte en los pacientes tratados con 5-mononitrato de isosorbida frente a los tratados con propranolol116. Además un estudio doble ciego que evaluó la eficacia de 5-mononitrato de isosorbida frente a placebo en pacientes con intolerancia o contraindicaciones a β-bloqueantes descartó completamente la utilidad de este fármaco administrado de forma aislada127.
El tratamiento continuado con espironolactona disminuye el gradiente de presión portal en pacientes cirróticos128. La asociación de este fármaco con nadolol no ha mostrado ser superior a nadolol administrado de forma aislada en la prevención de la primera hemorragia en un estudio que incluyo 100 pacientes cirróticos compensados129.
Otros fármacos y combinaciones farmacológicas que se han mostrado muy eficaces logrando un marcado descenso de la presión portal, como la clonidina, el prazosín130,131, o el propranolol asociado a prazosín132 entre otros, no han sido evaluados clínicamente por el momento. Es probable que combinaciones de fármacos con un perfil de seguridad aceptable, tales como las estatinas133,134 o antioxidantes135, que aumentan la reducción del GPVH, puedan añadirse al tratamiento con BBNS.
Monitorización del tratamiento beta-bloqueante con la medición del gradiente de presión venosa hepáticaLa determinación del GPVH merece una especial atención en la evaluación y seguimiento del tratamiento de la hipertensión portal. Una vez desarrolladas las varices esofágicas tributarias de tratamiento (varices de riesgo), cuando se constata una buena respuesta hemodinámica, definida como una reducción del GPVH ≥20% respecto de su valor basal ó por debajo de <12mmHg, el riesgo de primera hemorragia disminuye de forma considerable, con tasas inferiores al 10% a los 2 años de seguimiento14,136. Además, se ha constatado en estos pacientes que una reducción superior al 15% se asocia a una menor incidencia de peritonitis bacteriana espontánea (PBE)120. A pesar de estos datos, la baja incidencia de primera hemorragia tras el tratamiento farmacológico (inferior al 15% a los 2 años) y la necesidad de una segunda determinación del GPVH para evaluar la respuesta al tratamiento, representan un inconveniente en la práctica clínica para efectuar rutinariamente determinaciones del GPVH137. Recientemente se ha constatado que el test de respuesta aguda a la administración de β-bloqueantes durante el cateterismo basal tiene valor pronóstico en la predicción de la hemorragia a largo plazo. Una reducción del GPVH ≥10% a los 15min de la administración i. v. de propranolol (0,15mg/kg) permite identificar precozmente a los pacientes respondedores y no respondedores107,138. Esta estrategia es atractiva dado que permitiría intentar el «rescate» de los no respondedores añadiendo «a la carta» otros fármacos, como 5-mononitrato de isosorbida o simvastatina, o bien cambiando el BBNS por carvedilol, o asociaciando ligadura endoscópica.
Ligadura endoscópica con bandas elásticasLa ligadura endoscópica con bandas elásticas (LEB) es el único método endoscópico aceptado para la prevención de la primera hemorragia varicosa; consiste en la colocación de bandas elásticas sobre las varices con la finalidad de provocar isquemia, necrosis y cicatrización de la misma, con su ulterior desaparición. Para su realización es necesario que la variz sea suficientemente grande para poder aspirarla dentro del dispositivo de la ligadura, por lo que es difícilmente aplicable a pacientes con varices pequeñas. El objetivo del tratamiento endoscópico es la erradicación de las varices esofágicas, de forma que se deben repetir sesiones de ligadura a intervalos de 2-4 semanas hasta comprobarse su erradicación (ausencia de varices o varices demasiado pequeñas para ser aspiradas). Después de constatarse su erradicación, deben realizarse endoscopias de seguimiento; la primera a los 3 meses, y posteriormente, cada 6-12 meses. La reaparición de varices es la regla y obliga a nuevas sesiones de LEB, por lo que la vigilancia endoscópica se debe mantener de por vida139.
La ligadura endoscópica ha sido comparada al tratamiento beta-bloqueante (propranolol o nadolol) en 17 estudios aleatorizados en profilaxis primaria. De estos estudios, tan solo 11 de ellos han sido publicados de forma completa140–150. Se han publicado varios meta-análisis comparando el tratamiento con β-bloqueantes y la ligadura endoscópica en el contexto de la profilaxis primaria que sugirieron una ventaja a favor de la ligadura151,152. Sin embargo, en los meta-análisis publicados de mayor calidad, es decir aquellos estudios en los que se describía el control de sesgos, publicados en revistas con revisión por pares (excluyendo los que solo fueron publicados en formato de resumen) y aquellos que tenían un seguimiento prolongado, superior a 20 meses153,154 se observó que el efecto beneficioso a favor de la ligadura desaparecía. En definitiva, las supuestas ventajas de la LEB se observaron solo en estudios de poca calidad, corto seguimiento y publicados sin revisión por pares.
Recientemente, el carvedilol, BBNS con acción anti-alfa1 adrenérgica y potente reductor de la presión portal, ha demostrado ser más eficaz que la LEB en la prevención de primera hemorragia155. En un reciente estudio se incluyeron 152 pacientes con cirrosis compensada que fueron aleatorizados a recibir ligadura endoscópica o carvedilol. Por diferentes motivos, 25 pacientes de cada grupo no completaron el seguimiento. En un análisis por intención de tratamiento, hubo una menor incidencia de hemorragia digestiva por varices (incluyendo en su definición la hemorragia por úlceras posligadura) en los pacientes aleatorizados a carvedilol (13,4% frente a 24%). Nuevos estudios en curso deben confirmar o descartar esta supuesta superioridad del carvedilol.
Profilaxis de la primera hemorragia por varices. Tratamiento con ligadura endoscópica
- -
El objetivo del tratamiento es erradicar las varices y evitar su reaparición. Se recomiendan sesiones cada 2-4 semanas hasta la erradicación de las varices con controles cada 6-12 meses posteriormente con carácter permanente.
- -
La ligadura endoscópica reduce la incidencia de la primera hemorragia por varices grandes, sin embargo, en un pequeño porcentaje de pacientes, el tratamiento da lugar a hemorragia por úlceras posligadura.
- -
Existen dudas acerca del beneficio de la ligadura endoscópica en la prevención de la primera hemorragia. Por otra parte, dado el mayor número y gravedad de los efectos adversos y su mayor coste, se recomienda reservar la ligadura para aquellos pacientes con varices grandes y contraindicación o intolerancia a los β-bloqueantes no cardioselectivos
Es de destacar que mientras la seguridad de los β-bloqueantes está bien establecida, esto no es así para la ligadura endoscópica. La mayoría de estudios publicados en la profilaxis primaria no recogen específicamente la incidencia de hemorragia en relación con la ligadura. En el estudio de Schepke et al148, hasta el 7% de los pacientes presentaron una hemorragia en relación con el procedimiento. En más de la mitad de los casos la hemorragia fue grave y un paciente falleció debido a la hemorragia por ulcera posligadura. De forma similar, Lo et al.156 comunican una incidencia de hemorragia en relación con el procedimiento endoscópico en el 5% de los casos, y uno de los pacientes falleció a consecuencia de la hemorragia. En definitiva, cuando se usa LEB existe un riesgo (aunque pequeño) de hemorragia en relación con el procedimiento, y de muerte por hemorragia, lo que jamás se ha constatado en los estudios con BBNS. Esto favorecería la elección, como primer escalón, de la profilaxis con propranolol o nadolol. Con los datos actuales la ligadura endoscópica se puede recomendar como primera elección en pacientes con varices grandes que presenten intolerancia o contraindicaciones a los β-bloqueantes. Finalmente, dentro de los factores a tomar en consideración a la hora de elegir entre β-bloqueantes y ligadura endoscópica, se deben considerar las preferencias del paciente una vez este es claramente informado y entiende las ventajas y desventajas de cada opción terapéutica157. Asimismo, se debe tener en cuenta que la LEB tiene un coste económico muy superior que los BBNS (miles de veces mayor), y se asocia a muchas otras complicaciones menos graves; las más frecuentes son dolor retroesternal y odinofagia los días siguientes a cada sesión y la aparición de úlceras. Un estudio aleatorizado ha demostrado que el uso concomitante de inhibidores de la bomba de protones puede disminuir el tamaño de las úlceras posligadura139.
Se ha sugerido que la administración concomitante de BBNS asociados a ligadura endoscópica podría obtener resultados mejores que ambos tratamientos por separado en el contexto de la profilaxis primaria. Esta hipótesis fue evaluada en 2 estudios (evaluando LEB + propranolol frente a LEB145, y nadolol frente a nadolol + LEB158 sin observarse diferencias significativas en cuanto a la incidencia de primera hemorragia y mortalidad entre ambos grupos de tratamiento, mientras que hubo una mayor incidencia de efectos adversos en el grupo de tratamiento combinado con ligadura endoscópica y β-bloqueantes158. Atendiendo a estos resultados, en la actualidad no puede recomendarse esta asociación terapéutica en la profilaxis primaria.
Pacientes con varices gástricasLa clasificación de las VG aceptada en la actualidad es la de Sarin et al.39, que las divide según su localización y su relación con las varices esofágicas en varices gastro-esofágicas (GOV1: prolongación de las varices esofágicas hacia el estómago por la curvatura menor; GOV2: prolongación de las varices esofágicas hacia el fundus gástrico) y VG aisladas (IGV1: las localizadas en el fundus gástrico; IGV2: las localizadas en otras áreas del estómago como el antro, duodeno…). Según su origen se subdividen en VG primarias y secundarias (las formadas tras la obliteración de las varices esofágicas39. El único aspecto diferencial recae en los pocos pacientes que presentan VG aisladas, frecuentemente en el fundus gástrico. Las VG que son continuación de varices esofágicas se tratan igual que las esofágicas en la actualidad.
Las VG aisladas primarias son mucho más frecuentes en pacientes con hipertensión portal prehepática que en la cirrosis (20 vs 5%). Las varices fúndicas tienen menor probabilidad de rotura o hemorragia que las varices esofágicas y son poco frecuentes. Por ello, existen muy pocos estudios prospectivos dirigidos a valorar de manera específica la utilidad de la profilaxis primaria en este contexto. En el momento actual se recomienda la realización de profilaxis con β-bloqueantes a los pacientes con VG58. Estos pacientes no deben recibir tratamiento profiláctico con medidas endoscópicas.
En el sudeste Asiático, donde es mucho más frecuente la hipertensión portal pre-hepática que en Europa, diversas series sugieren que podría ser útil el tratamiento de obturación endoscópica de las VG mediante la inyección de adhesivos tisulares (cianoacrilato, bucrilato). Se precisa una mayor experiencia con este tratamiento antes de poder hacer ninguna recomendación sobre su uso en profilaxis primaria.
Hemorragia aguda por varices esófago-gástricasLa mortalidad de la hemorragia aguda por varices en pacientes con cirrosis ha disminuido en los últimos 20 años del 40 al 20%, fundamentalmente como resultado de la estandarización del empleo de los fármacos vasoactivos, la terapia endoscópica y la antibioterapia profiláctica, así como por los avances en el cuidado al paciente crítico5. Esta disminución se ha acompañado de un cambio en las causas de muerte. A principio de la década de los 80, la mayoría de los pacientes fallecían de la propia hemorragia, mientras que ahora ha aumentado proporcionalmente la mortalidad por las complicaciones derivadas de la hemorragia, como insuficiencia hepática, infección bacteriana e insuficiencia renal. Por este motivo, la prevención de estas complicaciones es hoy día tan relevante en el manejo de esta entidad como aplicar un tratamiento hemostático efectivo.
El tratamiento de la hemorragia aguda por varices comprende 3 aspectos: a) Manejo general, que incluye las medidas de reanimación y de protección de la vía aérea, y la prevención de las complicaciones, como la infección bacteriana, b) Tratamiento hemostático primario, constituido por la medicación vasoactiva y la terapia endoscópica, y c) Tratamiento de rescate, generalmente en forma de derivación portosistémica percutánea intrahepática (DPPI), en los pacientes en los que falla el tratamiento endoscópico y médico.
Factores pronósticos del episodio agudo de hemorragiaLa hemorragia por varices cesa espontáneamente en el 40-50% de los pacientes21. La recidiva hemorrágica es uno de los hechos más característicos del curso de esta entidad, alcanzando el 30-40% en las primeras 6 semanas. El mayor riesgo se observa en los 5 primeros días, en los que acontecen el 40% de los episodios de resangrado. Un 5-8% de las hemorragias son de carácter exanguinante e incontrolado y causan la muerte inmediata del paciente.
El fracaso del tratamiento inicial, entendiendo por tal el periodo de 5 días que siguen a la hemorragia, es un factor fuertemente relacionado con el riesgo de muerte, por lo que alcanzar aquel se asocia a una mejoría en el pronóstico. La mortalidad por cualquier causa durante las 6 semanas que siguen a la hemorragia es también un punto clave a considerar. El riesgo de muerte es mayor los primeros días tras la hemorragia, para reducirse después de forma paulatina y ser a las 6 semanas equivalente al existente antes del episodio de hemorragia116.
Los datos pronósticos de los que disponemos son en su mayoría derivados de estudios heterogéneos, a menudo retrospectivos, con diferentes definiciones de fracaso e incluso de pautas de tratamiento alejadas de los estándares actuales. Ello podría explicar las diferencias en la proporción de fracaso terapéutico, que oscilan entre un 6 y un 40%, y en las variables pronósticas identificadas159,160. Ello no es óbice para que algunas variables pronósticas se hayan identificado de forma constante en múltiples estudios. Además, hay que tener en cuenta que los factores predictores de fracaso en los 5 primeros días y de mortalidad a las 6 semanas pueden ser diferentes y deben de analizarse separadamente.
Un GPVH, evaluado como la diferencia entre la presión suprahepática enclavada y libre, superior o igual a 20mmHg y un mayor deterioro de la función hepática (evaluada por la clasificación de Child-Pugh) son las variables asociadas con más frecuencia a fracaso del tratamiento en los 5 primeros días. Estas 2 variables junto con una presión arterial sistólica inferior a 100mmHg y la etiología no alcohólica de la cirrosis predijeron de forma independiente el fracaso del tratamiento en los 5 primeros días en el único estudio publicado en la que todos los pacientes recibieron el tratamiento actualmente recomendado6. Otras variables que han sido identificadas como posibles predictoras de pronóstico en los 5 primeros días son: la hemorragia activa (chorro o babeo) en la endoscopia diagnóstica, la presencia de infección bacteriana, el aumento de la AST, los requerimientos transfusionales y la existencia de trombosis portal.
La gravedad de la insuficiencia hepática, evaluada por la clasificación de Child-Pugh o por alguno de sus componentes, ha mostrado también capacidad para predecir la mortalidad a las 6 semanas. Otras variables que en relación a ello se han identificado en otros estudios son: el fracaso en el control de la hemorragia o su recidiva precoz, la presencia de shock al ingreso, un GPVH elevado y la presencia de carcinoma hepatocelular5,30,33,161–165.
Medidas generales de tratamientoLas medidas iniciales de tratamiento son la reanimación y la protección de la vía aérea, la reposición de la volemia y la prevención de complicaciones potenciales como la infección bacteriana.
Reanimación y protección de la vía aéreaEl objetivo de la reanimación inicial es preservar la oxigenación tisular, cuidando la permeabilidad de la vía aérea y la ventilación pulmonar y corrigiendo la hipovolemia. El logro de este objetivo reduce el riesgo de las complicaciones que se asocian a la hemorragia digestiva en la cirrosis, como son la infección bacteriana, el fracaso renal y la insuficiencia hepática. A su vez, la aparición de complicaciones, como la infección bacteriana y la insuficiencia renal, es un factor de riesgo de resangrado y de mortalidad31,166–168.
El cuidado de la vía aérea incluye el empleo de oxigenoterapia, la aspiración de sangre y secreciones de la orofaringe y la intubación orotraqueal, si hay sospecha de compromiso de la vía aérea. En estos pacientes el riesgo de neumonía aspirativa aumenta por la presencia de sangre en el estómago, los procedimientos endoscópicos y la encefalopatía. En consecuencia, la intubación orotraqueal para prevenir la neumonía por aspiración está indicada especialmente en los enfermos con hemorragia masiva o con encefalopatía.
Corrección de la hipovolemia y de la anemiaLa reanimación inicial ha de mantener un equilibrio entre el riesgo de daño parenquimatoso por la hipoxia y el de perpetuar la hemorragia por sobreexpansión. A su vez, el adecuado aporte de oxígeno a los tejidos depende de la SaO2, del gasto cardiaco y de la concentración de hemoglobina. La reposición de volumen ha de iniciarse rápidamente con el objetivo de mantener la presión arterial sistólica en 90-100mmHg y la frecuencia del pulso en 100 lpm. Las soluciones de elección para esta reanimación son los coloides, preferentemente aquellos a base de gelatina o de almidón, pues se asocian a menos alteraciones de la hemostasia y reacciones anafilácticas que los dextranos. No obstante, un análisis sistemático no ha demostrado mayor eficacia o seguridad de uno u otro tipo de solución expansora.
La transfusión sanguínea es un elemento esencial para preservar el aporte de oxígeno a los tejidos. El nivel de hemoglobina a alcanzar es controvertido. En modelos experimentales de hipertensión portal y hemorragia, la reposición total de la pérdida de sangre se asocia a un aumento de la presión portal y de la mortalidad169,170. Un único estudio aleatorizado realizado en 214 pacientes cirróticos con hemorragia digestiva ha demostrado que, comparada con la estrategia convencional (objetivo de hemoglobina, 9-10g/dl), la transfusión restrictiva (objetivo de hemoglobina, 7-8g/dl) se asocia a reducción significativa del fracaso terapéutico (16 vs 28%) y no significativa de la mortalidad (11 vs 16%)171. A pesar de que este estudio sustenta una política transfusional restrictiva, la decisión en el paciente individual ha de tomar también en consideración factores tales como la edad, la presencia de comorbilidades, el estado hemodinámico y la actividad de la hemorragia.
Corrección de los defectos en la hemostasiaEl 50-65% de los pacientes con cirrosis presentan trombocitopenia, pero raramente un recuento plaquetario inferior a 30.000-40.000/mm3. Investigaciones recientes indican que la generación de trombina en los pacientes cirróticos estables es similar a la de los individuos normales con recuentos plaquetarios similares172. Por tanto, la trombocitopenia grave al reducir el número de unidades formadoras de trombina puede favorecer la tendencia al sangrado, hecho que aporta la base racional para transfundir plaquetas en pacientes cirróticos con trombocitopenia grave y hemorragia activa. Carecemos de estudios controlados que establezcan cuando transfundir plaquetas en pacientes con cirrosis y hemorragia digestiva, pero parece razonable mantener un recuento superior a 50.000/μl mientras la hemorragia esté activa.
La patogenia del defecto en la coagulación de los pacientes con cirrosis es compleja, pues coexisten los defectos en la síntesis de los factores procoagulantes, excepto los factores viii y de von Willebrand, y también de los anticoagulantes, como las proteínas C y S173. Las pruebas de coagulación convencionales, como el tiempo de protrombina/INR, solo valoran la actividad procoagulante del sistema, y por tanto no evalúan adecuadamente el estado de la coagulación y el riesgo de hemorragia y no sirven para guiar el empleo de plasma y otros factores procoagulantes174. No disponemos de ensayos que hayan estudiado la eficacia y la cuantía de plasma fresco congelado necesario para prevenir o tratar la coagulopatía de la cirrosis. Aún así, es frecuente utilizar productos sanguíneos derivados del plasma en los pacientes cirróticos con INR prolongado, a pesar de la escasa evidencia que apoya este uso y de sus riesgos evidentes (sobrecarga de volumen, infección trasmitida por la sangre, daño pulmonar por transfusión). Además, la cuantía de plasma que se emplea habitualmente suele ser insuficiente para corregir la coagulopatía, pues 1 litro de plasma incrementa en solo un 10% los factores de la coagulación175. La evidencia disponible no sustenta el uso de factor vii recombinante activado en pacientes cirróticos con hemorragia variceal176,177.
Prevención y tratamiento de las complicacionesinfección bacterianaLa infección bacteriana complica el curso del 40% de los pacientes cirróticos con hemorragia, una cifra mayor que el 35 y el 5% observados, respectivamente, en pacientes cirróticos hospitalizados sin hemorragia y en la población general167,178. La importancia de la infección bacteriana radica en su asociación con fracaso terapéutico a los 5 días y con mortalidad a las 6 semanas31,167,168,179.
Las infecciones más frecuentes en los pacientes cirróticos con hemorragia son la peritonitis bacteriana espontánea (50%), las del tracto urinario (25%) y la neumonía (25%)31,167. Hasta fechas recientes los gérmenes aislados con más frecuencia eran los bacilos Gram-negativos. Sin embargo, el espectro de bacterias aisladas en los pacientes con cirrosis ha variado debido al aumento en el empleo de procedimientos invasivos y de profilaxis a largo plazo con norfloxacino. En un estudio prospectivo realizado entre 1998 y 2000, los gérmenes Gram-positivos fueron los responsables del 53% de las infecciones nosocomiales, especialmente en pacientes ingresados en la unidad de cuidados intensivos o sometidos a procedimientos invasivos como tratamiento endoscópico de las varices, y un 37% de los gérmenes Gram-negativos aislados eran resistentes a quinolonas178.
El metaanálisis de los 8 ensayos controlados comparando los antibióticos con el no tratamiento/placebo demuestra que aquellos reducen significativamente el riesgo de infección bacteriana (57%) y de muerte (18%)167. En estos estudios las quinolonas fueron el tipo de antibiótico más utilizado, sin que existiesen diferencias entre los ensayos que utilizaban quinolonas orales (3 ensayos) o quinolonas intravenosas seguidas de quinolonas orales (4 ensayos), lo que indica que estas últimas siguen siendo la mejor opción.
El aumento en la incidencia de infecciones por gérmenes Gram-positivos y resistentes a quinolonas en la cirrosis ha motivado la búsqueda de alternativas. En este sentido, un ensayo aleatorizado reciente ha comparado la norfloxacina oral (400mg cada 12 horas) con la ceftriaxona intravenosa (1g al día) durante 7 días en la profilaxis de la infección en pacientes cirróticos con insuficiencia hepática avanzada (definida por >2 de ascitis, malnutrición grave, encefalopatía, bilirrubina >3g/dl)178. La ceftriaxona intravenosa resultó significativamente más efectiva para prevenir las infecciones probadas o posibles (11 vs 33%), aunque la mortalidad no varió significativamente (15 vs 11%). La diferencia probablemente se debe más a la escasa eficacia del norfloxacino en una población en la que la incidencia de resistencia a quinolonas es alta que al uso de la vía parenteral. De hecho, la tasa de infección del 33% en el grupo tratado con quinolonas es similar a la que se observaba en la era anterior a la profilaxis. Además, la aplicabilidad de los resultados de este estudio es limitada, pues los pacientes incluidos representan solo un 9% de los evaluados, siendo la ausencia de insuficiencia hepática avanzada la principal causa de exclusión.
Teniendo en cuenta los datos y consideraciones antedichas, las quinolonas orales durante 5-7 días siguen siendo los fármacos de elección en la profilaxis de la infección bacteriana en pacientes cirróticos con hemorragia digestiva. El ciprofloxacino intravenoso se puede utilizar en los pacientes en los que vía oral no esté disponible, mientras que la ceftriaxona intravenosa es preferible en los pacientes con cirrosis gravemente descompensada y en aquellos que se encuentren en profilaxis con quinolonas, así como en ámbitos con prevalencia alta de resistencia a quinolonas.
Insuficiencia renal y ascitisLa insuficiencia renal complica el curso de aproximadamente un 10% de los episodios de hemorragia digestiva en la cirrosis163,180, cifra que contrasta con el 1% observado en los pacientes sin cirrosis163. Esta forma de insuficiencia renal es progresiva en el 60% de los casos, se correlaciona con la gravedad de la hemorragia y de la hipovolemia y con la función hepática basal y es un factor independiente de muerte163.
Para reducir el riesgo de insuficiencia renal se requiere realizar una reposición de volumen adecuada, y evitar fármacos que empeoren la hipovolemia (como diuréticos) o que sean nefrotóxicos (como los AINE o los aminoglucósidos). La paracentesis puede aliviar a algunos pacientes, pues la ascitis tensa contribuye a la disnea y a los vómitos. La paracentesis de gran volumen reduce la presión portal y el flujo porto-colateral, pero puede causar insuficiencia renal en un 18% de los pacientes aunque se infunda albúmina. Una alternativa en los pacientes con ascitis tensa es la paracentesis de menor volumen (2-3 l), que reduce la presión intraabdominal y conlleva un riesgo escaso de disfunción posparacentesis. Por último, prevenir la infección bacteriana es una forma de proteger la función renal, pues aquella es un factor de riesgo de insuficiencia renal. Para ello es obligado administrar profilaxis antibiótica, y excluir sistemáticamente la peritonitis bacteriana espontánea, la infección mas frecuente, en los pacientes con ascitis y hemorragia digestiva.
Encefalopatía hepáticaLa hemorragia digestiva es un precipitante de encefalopatía hepática. Los disacáridos no absorbibles son los fármacos más utilizados para su prevención o tratamiento, sin que ningún ensayo haya evaluado cuál de estas dos opciones es la más adecuada.
Tratamiento hemostático primarioLa combinación de medicación vasoactiva y de terapia endoscópica es el tratamiento hemostático primario de elección, con una eficacia para el control inicial de la hemorragia y del resangrado precoz cercana al 90%177,181,182.
Tratamiento endoscópicoLa finalidad de la endoscopia es diagnosticar la lesión sangrante y aplicar terapia hemostásica.
Diagnóstico y cronología de la endoscopiaLa endoscopia con fines diagnósticos es esencial en los pacientes con cirrosis y hemorragia digestiva, pues la lesión sangrante puede ser de origen no variceal hasta en un 30% de los pacientes. Se considera que las varices son el origen de la hemorragia cuando presentan sangrado activo o signos de hemostasia reciente («pezón» de fibrina, coágulo adherido), o cuando existe sangre en el estómago en ausencia de otras lesiones potencialmente sangrantes183.
En general, se recomienda realizar una endoscopia oral en las primeras 12 horas del ingreso de los pacientes cirróticos con hemorragia digestiva. Esta recomendación es independiente de la gravedad del sangrado, pues en cualquier caso aporta información sobre el pronóstico, que es peor cuando el origen son las varices, y permite aplicar terapia hemostática, cuya utilización precoz ha de ser beneficiosa. Si la hemorragia es activa y causa compromiso hemodinámico, es conveniente efectuar la endoscopia en las primeras 6 horas del ingreso, tras estabilizar al paciente. Conviene mencionar que estas recomendaciones no están avaladas por ningún estudio controlado que haya evaluado la cronología de la endoscopia en los pacientes cirróticos con hemorragia. Una revisión retrospectiva de 210 pacientes hospitalizados por una hemorragia variceal que no les causaba compromiso hemodinámico observó que las tasas de hemostasia eran similares entre la endoscopia realizada antes o después de las 12 primeras horas184. Sin embargo, en este estudio la tasa de hemostasia fue del 97%, y probablemente estos resultados no son extensibles a una población de alto riesgo. De hecho, un estudio más reciente realizado en 311 pacientes cirróticos ingresados por hemorragia variceal ha objetivado que el retraso en más de 15 horas en realizar la endoscopia fue un factor independiente de mortalidad hospitalaria185.
Optimización de la endoscopiaLa colocación de una sonda nasogástrica y la administración de procinéticos son 2 medidas que pueden facilitar la endoscopia oral. La aspiración y el lavado del estómago con sonda nasogástrica informa sobre la actividad de la hemorragia y limpia la cavidad gástrica de sangre, facilitando la endoscopia. En un estudio controlado en pacientes con hemorragia digestiva alta el lavado del contenido gástrico mejoró la visualización del fundus, pero se desconoce si ello se traduce en mejores resultados globales. En este estudio las complicaciones derivadas de la colocación de la sonda nasogástrica fueron similares en pacientes con y sin cirrosis, por lo que el miedo a dañar las varices con aquella es infundado.
La segunda maniobra que puede contribuir a limpiar de sangre la cavidad gástrica es la eritromicina intravenosa. Comparada con placebo/no tratamiento en pacientes con hemorragia digestiva de cualquier origen, un bolo de eritromicina antes de la endoscopia reduce la necesidad de repetir la endoscopia y acorta el tiempo de hospitalización. En el único estudio realizado en pacientes cirróticos con hemorragia variceal, la eritromicina (125mg i. v. 30min antes de la endoscopia) aumenta el porcentaje de pacientes con estómago limpio en la endoscopia, reduciendo la necesidad de repetir esta y acortando su duración, y disminuye el tiempo de hospitalización y el riesgo de neumonía por aspiración (0 vs 6%). Por tanto, si bien la evidencia es escasa, parece que la infusión de eritromicina previa a la endoscopia facilita la realización de esta, y puede utilizarse en pacientes en los que es probable que la cavidad gástrica esté llena de sangre por presentar hematemesis reciente o activa, sangre en el aspirado gástrico o inestabilidad hemodinámica.
Procedimiento endoscópicoLa terapia endoscópica, mediante ligadura con bandas o inyección de esclerosante, persigue la oclusión trombótica de la variz sangrante. Su eficacia en el control inicial de la hemorragia es del 80-90%, y reduce además el riesgo de recidiva hemorrágica precoz183. El metaanálisis muestra que la ligadura es más eficaz que la escleroterapia en el control inicial de la hemorragia (RR 0,53, IC95% 0,28-1,01), causa menos efectos adversos y reduce la mortalidad. Por tanto, la ligadura con bandas es la terapia endoscópica de elección en pacientes con hemorragia variceal aguda, reservando la inyección de esclerosante para los casos en los que aquella no sea técnicamente posible.
Medicación vasoactivaVarios ensayos controlados han demostrado que la administración precoz de fármacos vasoactivos mejora el control inicial de la hemorragia, facilitando la realización de la endoscopia y disminuyendo el riesgo de resangrado precoz165,186,187. A su vez, la terapia endoscópica incrementa la eficacia de la medicación vasoactiva, tanto en los pacientes de bajo como de alto riesgo de hemorragia persistente182.
Junto a su alta eficacia hemostásica, los fármacos vasoactivos tienen la ventaja de no requerir personal especializado para su administración y que esta puede iniciarse desde el momento en el que el paciente ingresa en el hospital. Los fármacos vasoactivos disponibles para el tratamiento de la hemorragia por varices pertenecen a 2 categorías: terlipresina y somatostatina y sus análogos, especialmente octreótido.
La terlipresina es el fármaco del que se dispone de una evidencia clínica y hemodinámica más sólida, con una eficacia hemostásica del 80%, relativamente uniforme entre los diferentes estudios, y con el que incluso se ha demostrado un incremento en la supervivencia116. La eficacia hemostásica de la somatostatina como agente único se sustenta en los ensayos controlados que la han comparado con otras formas de tratamiento activo, y que la cifran en un 60-80%116. En relación al octreótido, los ensayos controlados demuestran que su eficacia hemostásica solo supera a la del placebo cuando se administra como adyuvante de la terapia endoscópica, pero no cuando se utiliza como agente único116,188. La eficacia de otro análogo de somatostatina, vapreotido, solo se ha demostrado en un único estudio en el que se utilizaba concomitantemente al tratamiento endoscópico187.
Pautas de administraciónLa terlipresina se administra a una dosis de 2mg i. v. cada 4 horas (1,5mg si el peso del paciente es entre 50-70kg y 1,0mg si es menor de 50kg). La dosis se reduce a 1mg cada 4 horas tras el control del episodio agudo, generalmente a las 48 horas del inicio de la hemorragia. La pauta habitual de somatostatina consiste en una infusión continua de 250μg/h, precedida por un bolus de 250μg, que puede repetirse hasta 3 veces con una frecuencia horaria en caso de persistir la hemorragia. Dosis más elevadas de somatostatina (500μg/h) producen un mayor descenso en la presión portal, lo que podría traducirse en un mayor efecto hemostático y en una menor mortalidad en pacientes con hemorragia activa en la endoscopia diagnóstica189. Octreótido y vapreótido suelen administrarse en forma de infusión intravenosa continua de 50μg/h, precedida de un bolus de 50μg.
La recomendación actual es iniciar la administración de la medicación vasoactiva lo más precozmente posible, incluso antes de realizar la endoscopia diagnóstica en pacientes en los que se sospecha un origen variceal de la hemorragia por estar diagnosticados o presentar signos de cirrosis, y mantenerla durante un periodo mínimo de 48 horas, que puede extenderse hasta los 5 días, para prevenir la recidiva hemorrágica precoz.
Terapia de rescate de la hemorragia refractaria o recidivante al tratamiento estándarEl 10% de los pacientes con hemorragia variceal son refractarios al tratamiento médico y endoscópico estándar, bien por fracaso en el control inicial de la hemorragia o por recidiva precoz177,181. Es conveniente realizar una segunda endoscopia para filiar el origen del sangrado y valorar el aplicar una nueva sesión de tratamiento endoscópico. Si este no es posible o no es eficaz, se debe optar por una terapia alternativa, que actualmente es la DPPI. El taponamiento esofágico con balón puede emplearse en algunos casos de sangrado masivo como puente para realizar una DPPI.
Taponamiento esofágico con balón y prótesis metálicas autoexpandiblesEl taponamiento esofágico con sonda-balón de Sengstaken-Blakemore posee una eficacia hemostática alta (90%), pero es mal tolerado por los pacientes y se asocia a complicaciones frecuentes y graves, como úlceras esofágicas y neumonía aspirativa hasta en un 20%. Por este motivo, es conveniente intubar a los pacientes en los que se utilice y mantenerlo únicamente el tiempo indispensable para alcanzar la estabilizar hemodinámica y aplicar el tratamiento definitivo.
Para obviar estos inconvenientes de la sonda-balón de Sengstaken-Blakemore se han propuesto como alternativa en los últimos años las prótesis metálicas recubiertas autoexpandibles. Hasta el momento se han publicado 2 series de 34 y 10 pacientes con hemorragia variceal refractaria. La prótesis se insertó con éxito y controló la hemorragia en la mayoría de los pacientes (>90%), y la causa principal de fracaso fue la hemorragia por VG. En los pacientes que sobrevivieron a la hemorragia, la prótesis se retiró entre 5 y 9 días después de su inserción, causando únicamente úlceras esofágicas leves. Su futuro papel en el manejo del paciente con hemorragia variceal se debe establecer mediante ensayos apropiados.
Derivación portosistémica percutánea intrahepáticaEn los pacientes refractarios al tratamiento estándar, la terapia de rescate se individualizará según la gravedad de la recidiva y el grado de insuficiencia hepática. El tratamiento derivativo, mediante DPPI o anastomosis quirúrgica, controla el 95% de los casos de hemorragia refractaria al tratamiento estándar190. Pese a ello, la mortalidad de estos pacientes es muy elevada, pues habitualmente su función hepatocelular es mala. Actualmente la DPPI ha desplazado a la cirugía como la terapia derivativa de elección en la mayor parte de los centros por diversos motivos. En primer lugar, el elevado riesgo quirúrgico de los pacientes con insuficiencia hepática avanzada. En segundo lugar, en los pacientes con cirrosis compensada la eficacia de la DPPI usando prótesis no recubiertas para prevenir la recidiva hemorrágica es semejante a la de la cirugía derivativa, a expensas de un número mayor de reintervenciones para tratar la disfunción de la prótesis. Este último inconveniente se ha solventado usando prótesis recubiertas de PTFE, cuya incidencia de disfunción, de necesidad de reintervención y de recidiva clínica es menor que las de las prótesis recubiertas, por lo que son hoy de elección.
Individualizar el tratamiento al riesgo de fracaso terapéuticoDemorar la implantación de la DPPI en pacientes con hemorragia no controlada solo ahonda el deterioro hemodinámico y de la función hepática del paciente e incrementa su riesgo de complicaciones.
Dos estudios recientes han mostrado que la implantación precoz (en las primeras 24 horas en la mayoría de los casos) de una DPPI en pacientes con alto riesgo de fracaso terapéutico, identificados por un GPHV >20 mmHg164 o por datos clínicos (pacientes Child-C hasta 13 puntos o Child B con hemorragia activa en la endoscopia diagnóstica)191 reduce la incidencia de fracaso terapéutico y la mortalidad en comparación con los pacientes en los que la DPPI se utilizó como rescate ante el fracaso del tratamiento estándar. Estos resultados sustentan el uso precoz de la DPPI con prótesis recubiertas en los pacientes cirróticos con hemorragia variceal en los que existe un riesgo elevado de fracaso del tratamiento estándar.
En los pacientes en los que la recidiva hemorrágica es leve y no causa compromiso hemodinámico o en aquellos con grados muy avanzados de insuficiencia hepática (Child-Pugh igual o mayor de 14) en los que la DPPI está contraindicada, puede intentarse el control de la hemorragia aumentando la dosis de medicación vasoactiva y con una segunda sesión de terapia endoscópica.
Casos especialesVarices gástricasLas VG causan el 5-10% de los episodios de hemorragia en pacientes con hipertensión portal. La prevalencia de VG primarias es mayor en los pacientes con hipertensión portal no cirrótica (20%) que cirrótica (5%).
Las varices localizadas en la curvatura menor gástrica como extensión de las varices esofágicas (GOV1) tienen una patogenia y una respuesta a los tratamientos farmacológicos o endoscópicos similares a los de las varices esofágicas, y de hecho es frecuente que desaparezcan al tratar estas. Son las varices fúndicas, en continuidad con las varices esofágicas (GOV2) o aisladas (IGV1), las que requieren de consideraciones específicas, pues suelen nutrirse de las venas gástricas cortas y posterior y asociarse a un shunt esplenorrenal, sangran con menor aumento del gradiente de presión portal192 y presentar mayor recidiva hemorrágica y mortalidad que las esofágicas, siendo su tratamiento más complejo.
El tratamiento general de la hemorragia por VG es similar al de las esofágicas en cuanto a medidas de reanimación, fármacos vasoactivos y antibióticos, difiriendo el tratamiento endoscópico según el tipo de VG. En general, el tratamiento endoscópico convencional (ligadura o esclerosis) aplicado a las varices fúndicas logra una tasa menor de hemostasia y mayor de recidiva precoz y de fracaso del tratamiento193–196 que la inyección de pegamentos acrílicos179,197–200. En caso de hemorragia aguda, los adhesivos tisulares son el tratamiento hemostático de elección en pacientes con hemorragia por rotura de varices fúndicas, tanto gastroesofágicas (GOV2) o gástricas aisladas (IGV1). En 2 ensayos controlados recientes, el adhesivo tisular, N-butyl-2-cianoacrilato, ha demostrado mayor eficacia hemostática que la ligadura en el primero (87 vs 45%) pero no en el segundo (93 vs 93%), y mayor eficacia para prevenir la recidiva hemorrágica con menos efectos adversos (úlcera sangrante) en ambos estudios196,201. Las varices esofágicas que se extienden a la curvatura menor del estómago (GOV1) suelen tratarse con ligadura, reservando la inyección de pegamento para los casos en que no se consiguen encararlas adecuadamente con el endoscopio. El N-butyl-2-cianoacrilato es el adhesivo tisular más utilizado hoy día por tener un tiempo de polimerización mayor que el cianoacrilato y estar aprobado por la UE para uso intravascular. Diferentes series de casos también han comunicado el control de las VG sangrantes con inyección de trombina o de pegamento de fibrina.
Al igual que en las varices esofágicas, la DPPI es la opción óptima de rescate de los pacientes con hemorragia refractaria o recidivante por varices fúndicas. La DPPI se recomienda como primera opción cuando el centro no dispone o carece de experiencia en los tratamientos endoscópicos antes mencionados. La eficacia de la DPPI en el control de la hemorragia activa y en la prevención del resangrado por varices fúndicas es similar al descrito para las varices esofágicas con una tasa de control inicial de la hemorragia cercana al 90%192,202–205. Ocasionalmente las varices fúndicas no desaparecen o incluso resangran pese al adecuado funcionamiento de la DPPI, por lo que se recomienda embolizar los vasos colaterales que las irrigan, al mismo tiempo que se implanta la DPPI.
Hemorragia por varices en pacientes con hipertensión portal prehepáticaEl pronóstico de la hemorragia aguda por varices en pacientes con hipertensión portal prehepática es mejor que en los pacientes con cirrosis con una mortalidad <2%206. De forma general, en este grupo de pacientes se deben seguir las mismas directrices que en la cirrosis. En caso de hemorragia refractaria al tratamiento farmacológico y endoscópico estándar, es fundamental disponer de una prueba de imagen (angio-resonancia magnética o arteriografía) que establezca la extensión de la trombosis y permita individualizar el tratamiento. La extensión de la trombosis determinará si es posible un tratamiento derivativo, mediante DPPI o cirugía. En pacientes con varices gastroesofágicas secundarias a trombosis de la vena esplénica, la esplenectomía es curativa.
Hemorragia por varices ectópicasLas varices ectópicas, es decir, aquellas no localizadas en el esófago o estómago, son responsables de entre un 1 y 5% de los episodios de hemorragia por varices207. Las más frecuentes son las varices periostomales (26%), seguidas de las duodenales (17%), yeyunoileales (17%), colónicas (8%), rectales (8%) y peritoneales (9%)207. Las varices duodenales suelen ser una complicación de la hipertensión portal prehepática, mientras que las varices ectópicas de otras localizaciones en su mayoría ocurren en pacientes con hipertensión portal intrahepática con intervenciones quirúrgicas abdominales previas. Las varices ectópicas suelen diagnosticarse mediante endoscopia, reservándose la angiografía para los casos no accesibles a la endoscopia. No existen estudios aleatorizados que evalúen diferentes modalidades terapéuticas en estos pacientes. El tratamiento debe ser individualizado, y depende de la experiencia y de los recursos locales. En caso de hemorragia aguda se administrarán fármacos vasoconstrictores y, si se dispone de un endoscopista con experiencia, se puede intentar la terapia endoscópica. El tratamiento local (ligadura, escleroterapia, embolización) logra controlar la hemorragia en la mayoría de los casos208–210; pero se asocia a una alta tasa de resangrado debido a la persistencia de la hipertensión portal. En los casos de hemorragia refractaria, la DPPI con o sin embolización de colaterales es una opción razonable, si lo permite la permeabilidad de la vena porta211. La embolización de colaterales sin descomprimir el sistema portal se acompaña generalmente de recidiva de las varices y de la hemorragia. Si la DPPI no es posible se debe considerar, dependiendo de la permeabilidad del eje esplenoportal, la cirugía derivativa o la ligadura quirúrgica de las colaterales responsables.
Gastropatia de la hipertension portalLa gastropatía de la hipertensión portal (GHP) es una entidad con una prevalencia en la cirrosis del 80%, pero con una incidencia baja de sangrado, que alcanza el 2,5% para la hemorragia aguda y el 12% para la crónica. Comparada con la hemorragia por varices, la hemorragia aguda por GHP presenta una menor mortalidad (10%) y, como aquella, se caracteriza por una alta tasa de recidiva (80% a los 2 años)45.
Los fármacos que se han empleado en el tratamiento de la hemorragia aguda por GHP y en la prevención de la recidiva se basan en su capacidad para reducir el flujo sanguíneo gástrico: somatostatina, octreótido, vasopresina, terlipresina, propranolol y estrógenos212–217. Hasta la fecha, un único estudio controlado ha evaluado la eficacia de la somatostatina en el tratamiento de la hemorragia aguda por GHP, obteniendo la hemostasia en todos los pacientes218. La coagulación endoscópica con plasma de argón puede ser útil para lograr la hemostasia de lesiones localizadas que sangran persistentemente219. El único estudio controlado realizado hasta la fecha demuestra una eficacia del propranolol del 50% para reducir la recidiva hemorrágica220. La terapia derivativa mediante DPPI está indicada en los pacientes con episodios repetidos de hemorragia aguda o que precisan de transfusiones frecuentes por sangrado crónico pese al tratamiento con propranolol221. En caso de decidir la implantación de una DPPI, es importante descartar la ectasia vascular gástrica como origen de la hemorragia, pues esta entidad, a diferencia de la GHP, no responde a la terapia derivativa221. La ectasia vascular del antro es una patología infrecuente en la cirrosis, y se diferencia de la GHP por las lesiones elementales que la componen, su localización en el estómago y su histología222.
Hemorragia aguda por varices esofágicas: manejo general
Proteger la vía área:
- •
Aspirar sangre y secreciones de la orofaringe
- •
Intubación orotraqueal si compromiso del nivel de conciencia
Corregir la hipovolemia, la anemia y la trombopenia:
- •
Coloides de gelatina o almidón para mantener la presión arterial sistólica en 90-100mmHg y el pulso en 100 lpm
- •
Concentrados de hematíes para mantener Hb en 7-8g/dl
- •
Transfundir plaquetas si <50.000 /μl y hemorragia activa
Profilaxis de la infección:
- •
Quinolonas orales durante 5-7 días
- •
Ceftriaxona intravenosa durante 5-7 días, si cirrosis gravemente descompensada, prevalencia alta de resistencia a quinolonas, profilaxis previa con quinolonas o sospecha de aspiración broncopulmonar
Profilaxis de la insuficiencia renal:
- •
Corregir la hipovolemia
- •
Evitar diuréticos y fármacos nefrotóxicos
- •
Evitar la paracentesis terapéutica de gran volumen
Hemorragia aguda por varices esofágicas: tratamiento hemostático
Tratamiento hemostático primario: combinar fármacos vasoactivos y procedimiento endoscópico
Fármacos vasoactivos:
- •
Administración precoz, antes de la endoscopia, y durante 2-5 días
- •
Somatostatina: infusión i. v. continua de 250μg/h (500μg/h si hemorragia activa) precedida de bolus de 250μg
- •
Terlipresina: 2mg/4h i. v., reducir a 1mg/4h 24h después de la hemostasia
- •
Octreótido: infusión i. v. continua de 50μg/h precedida de bolus de 50μg
Terapia endoscópica:
- •
Preferiblemente en las primeras 12h del ingreso
- •
Ligadura con bandas como técnica endoscópica de elección
- •
Considerar procinético: eritromicina 125mg iv en bolus 30min antes
Tratamiento de rescate:
- •
Taponamiento esofágico con balón si hemorragia masiva
- •
Considerar una segunda sesión de terapia endoscópica
- •
DPPI como rescate si fracasa el tratamiento hemostático primario
DPPI precoz, en las primeras 48 horas y después de aplicar el tratamiento hemostático primario, en pacientes Child C
Si no se efectúa ningún tratamiento específico después de una hemorragia por varices esofágicas, el riesgo de recidiva hemorrágica es superior al 60% a los 2 años, con una mortalidad de alrededor del 30%21,116, por lo que está ampliamente aceptado que se debe indicar tratamiento para prevenir la recidiva2,10,58. Habitualmente, se recomienda iniciar el tratamiento electivo inmediatamente después de concluir el tratamiento de la hemorrágica aguda, habitualmente a los 5 días del ingreso2,10,58.
Tanto el tratamiento farmacológico, dirigido a prevenir la recidiva reduciendo la presión portal, como el endoscópico que pretende prevenirla erradicando las varices, son opciones de primera elección183,223.
Tratamiento endoscópicoLa escleroterapia mostró una reducción del riesgo de recidiva hemorrágica hasta tasas de alrededor de un 50% y una mejoría significativa de la supervivencia, pero se ha abandonado casi totalmente desde la introducción de la ligadura endoscópica21,223. La ligadura endoscópica de varices esofágicas se introdujo para erradicar las varices, con menos complicaciones que la esclerosis224. El metaanálisis de los estudios comparativos en la profilaxis secundaria de la hemorragia por varices, confirma que la ligadura endoscópica reduce la incidencia de recidiva hemorrágica y de complicaciones respecto a la esclerosis, y mejora la supervivencia183,225. Sin embargo, la ligadura se asocia a una mayor tasa de reformación de varices, por lo que es de gran importancia mantener una vigilancia endoscópica perpétua.
Se ha evaluado si la combinación de ligadura más escleroterapia de las varices pequeñas no tratables con ligadura (pues no se pueden succionar adecuadamente en el dispositivo de ligadura) ofrece mejores resultados que la ligadura aislada. Sin embargo, el metaanálisis de los estudios controlados muestra que la combinación de estas 2 técnicas endoscópicas no mejora la eficacia obtenida empleando únicamente ligadura, mientras que aumenta la incidencia de estenosis esofágica226,227.
Prevención de la recidiva hemorrágica. Recomendaciones
- •
Todos los pacientes que sobreviven a una hemorragia por varices deben recibir tratamiento preventivo, que debe iniciarse inmediatamente tras el control del episodio hemorrágico (GR: A).
- •
La combinación de tratamiento farmacológico con β-bloqueantes no selectivos y la ligadura endoscópica es de elección. La eficacia de los β- bloqueantes puede mejorar al combinarlos con mononitrato de isosorbida (GR: A).
- •
Los pacientes en los que los β-bloqueantes consiguen reducir la presión portal más del 20% o por debajo de 12 mmHg tienen muy buen pronóstico y no requieren asociación de tratamiento endoscópico. Los pacientes no respondedores tienen mal pronóstico, y el tratamiento óptimo para ellos no está bien establecido.
- •
La derivación portosistémica percutánea intrahepática (TIPS) es el tratamiento de rescate de elección cuando fracasan las anteriores opciones (GR: C). En pacientes con buena función hepática el shunt espleno-renal distal tiene una eficacia similar al TIPS y puede considerarse si se dispone de un equipo quirúrgico con experiencia en esta intervención (GR: A).
- •
Debe considerarse el trasplante hepático en todos los pacientes Grado B y C de Child-Pugh.
Los β-bloqueantes no cardioselectivos (BBNS), como el propranolol o el nadolol, son los indicados para el tratamiento crónico de la hipertensión portal por su capacidad para disminuir la presión portal mediante la reducción del flujo sanguíneo esplácnico como consecuencia tanto del bloqueo de los receptores β-1 como de los β-28. El metaanálisis de los estudios controlados muestra que los β-bloqueantes logran una reducción significativa del riesgo de recidiva hemorrágica que decrece cerca del 40% a los 2 años, lo que se asocia a una mejoría de la supervivencia que se aproxima a la significación estadística116,228.
La asociación de vasodilatadores al tratamiento con β-bloqueantes consigue un mayor descenso de la presión portal, al atenuar el aumento de resistencia vascular ocasionado por estos, hecho en el que se basa el tratamiento farmacológico combinado124,229. La combinación de β-bloqueantes y mononitrato de isosorbida ha sido la más evaluada hasta la actualidad8. En estudios comparativos, esta combinación terapéutica aumenta la eficacia de los β-bloqueantes en cuanto a la prevención de recidiva hemorrágica sin mejorar la supervivencia230. La combinación de BBNS y mononitrato de isosorbida consigue mayor eficacia en la prevención de hemorragia recurrente, disminuye la incidencia de complicaciones y tiende a mejorar la supervivencia respecto a la escleroterapia15. En la actualidad, la combinación β-bloqueantes y mononitrato de isosorbida puede considerarse el tratamiento farmacológico de elección en profilaxis secundaria.
Más recientemente se ha propuesto el uso de carvedilol, BBNS con acción vasodilatadora intrínseca, que también consigue mayor reducción de la presión portal que los BBNS aislados. No existen estudios por el momento que muestren su superioridad frente al tratamiento estándar.
Tratamiento farmacológico con β-bloqueantes + nitratos vs ligadura endoscópica o DPPIEl tratamiento farmacológico asociando β-bloqueantes y mononitrato de isosorbida ha sido comparado con la ligadura endoscópica de varices en distintos estudios controlados17,231–235. El metaanálisis de 6 estudios que incluyó 698 pacientes mostró una tasa conjunta de recidiva hemorrágica similar con ambos tratamientos, que fue del 39% con ligadura y del 40% con fármacos24. El tratamiento farmacológico combinado mostró tendencia a una mejor supervivencia que la ligadura endoscópica236. El seguimiento a largo plazo (mediana de 82 meses) de los pacientes incluidos en uno de estos estudios mostró una mejoría significativa de la supervivencia con el tratamiento farmacológico237. El metaanálisis incluyendo este estudio muestra una supervivencia significativamente mejor con tratamiento farmacológico combinado que con ligadura, con una tasa conjunta de mortalidad del 33% con ligadura y del 26% con fármacos (RR= 1,25, IC 95%= 1,01-1,55)238. La incidencia de complicaciones resulta similar con ambos tratamientos, aunque la ligadura se asocia a mayor tasa de complicaciones graves236,238.
En un estudio controlado, el tratamiento farmacológico con β-bloqueantes y mononitrato de isosorbida mostró una eficacia similar a la obtenida usando cirugía derivativa (en Child A o B) o escleroterapia (en Child C)239. En otro estudio, el tratamiento farmacológico combinado resultó menos efectivo que la DPPI en cuanto a la prevención de recidiva, pero se asoció con una menor incidencia de encefalopatía y consiguió una supervivencia similar240.
Tratamiento combinado asociando ligadura endoscópica y β-bloqueantesDesde un punto de vista teórico la asociación de tratamiento endoscópico con ligadura y tratamiento farmacológico con β-bloqueantes±nitratos puede resultar la mejor opción para prevenir la recidiva hemorrágica, ya que con esta asociación el tratamiento farmacológico podría evitar la recidiva hasta conseguir la obliteración de las varices con ligadura, y posteriormente podría evitar la recurrencia de las varices241. Hasta la fecha 9 estudios controlados han evaluado dicha asociación terapéutica de ligadura endoscópica con tratamiento farmacológico con β-bloqueantes±nitratos242–247. Cinco de estos estudios evaluaron si dicha asociación podía mejorar los resultados obtenidos empleando solo ligadura235,242–244. El metaanálisis de estos estudios, que incluye un total de 476 pacientes, muestra una tasa conjunta de recidiva significativamente inferior con el tratamiento combinado con ligadura y fármacos respecto a la observada empleando solo ligadura (17 vs 31%)236. La mortalidad también se reduce con el tratamiento combinado (tasa conjunta de 10 vs 16%) aunque la diferencia no alcanza significación estadística (OR= 0,58, IC 95%= 0,33-1,03)236 y la tasa global de complicaciones aumenta con el tratamiento combinado.
Por otra parte, 4 estudios evaluaron si la asociación de ligadura y fármacos podía mejorar los resultados obtenidos empleando solo β-bloqueantes y mononitrato de isosorbida236,245–247. El metaanálisis de estos estudios, que ha incluido un total de 409 pacientes, muestra una clara tendencia a una menor tasa conjunta de recidiva con el tratamiento combinado respecto a la observada empleando únicamente fármacos (29 vs 37%; OR= 0,68, IC 95%= 0,44-1,03), que es significativa al considerar solo la recidiva de origen varicoso. Sin embargo la incidencia de complicaciones aumenta significativamente con el tratamiento combinado y entre ellas aumenta la incidencia de hemorragia por úlcera esofágica iatrogénica (OR= 5,51; IC 95%= 1,45-20,9), que ocurre en el 6% de los casos. La supervivencia no mejora al añadir ligadura al tratamiento farmacológico (OR= 1,31, IC 95%= 0,83-2,08).
En función de estos resultados comentados, se considera que la combinación de tratamiento farmacológico con β-bloqueantes±mononitrato de isosorbida junto con ligadura endoscópica, representa en la actualidad el tratamiento de primera elección para la prevención de recidiva de hemorragia por varices esófago-gástricas. Si bien esto es incuestionable en lo que hace referencia a la comparación de tratamiento combinado farmacológico + ligadura endoscópica frente solo a ligadura, es más cuestionable la mejoría que la asociación de ligadura ofrece al tratamiento farmacológico aislado con β-bloqueantes y mononitrato de isosorbida, ya que aunque se reduce la recidiva hemorrágica, ello no alcanza la significación estadística, y aumenta significativamente la tasa de complicaciones, mientras que la supervivencia no mejora. Es posible que nuevos avances en el tratamiento médico (por ejemplo, la asociación de estatinas)134 permita mejorar su eficacia y limite el uso de tratamiento endoscópico a los pacientes con mayor riesgo de resangrado.
Monitorización hemodinámicaLa dosis de los fármacos empleados en el tratamiento de la hipertensión portal se suele ajustar en función de parámetros de fácil accesibilidad clínica como la tolerancia al tratamiento, la frecuencia cardiaca y la tensión arterial8,116. Sin embargo, no existe correlación entre la eficacia del tratamiento y estos parámetros clínicos8. Por el contrario, hay evidencia sólida indicando que existe una relación estricta entre la respuesta hemodinámica al tratamiento, mediante la determinación de los cambios el GPVH, y el riesgo de hemorragia varicosa14,136. Cuando el GPVH disminuye por debajo de 12mmHg (ya sea como consecuencia del tratamiento farmacológico o bien sea de forma espontánea), el riesgo de hemorragia es prácticamente nulo4. Sin embargo, un descenso de esta magnitud ocurre en menos del 15% de los pacientes tratados con BBNS y en menos del 30% de los tratados con BBNS y nitratos15,18. De otra parte, incluso cuando no se consigue una descenso de esta envergadura, una reducción del GPVH ≥ 20% del valor basal el riesgo de hemorragia por varices se sitúa por debajo del 10%15,18,231. Se consigue una reducción de esta magnitud en alrededor del 30% de pacientes tratados con BBNS y en un 40 a 50% de los tratados con BBNS y nitratos15,18,231. Así, se considera que existe una buena respuesta hemodinámica cuando el GPVH disminuye a cifras ≤ 12mmHg o en ≥ 20% del valor basal14,136. Los respondedores hemodinámicos presentan además una probabilidad inferior de desarrollar ascitis, síndrome hepatorenal y peritonitis bacteriana espontánea. Igualmente tienen menor probabilidad de requerir transplante hepático y, lo que es más destacable, mejora de forma significativa su supervivencia248.
Por tanto, la monitorización hemodinámica selecciona con fiabilidad los pacientes con un alto riesgo de evolución desfavorable. Los pacientes sin respuesta hemodinámica a BBNS pueden ser tratados con BBNS y nitratos249. Esta por establecer si la ligadura endoscópica puede ser útil para prevenir la hemorragia en los no-respondedores hemodinámicos, ya que se han observado resultados discrepantes en distintos estudios245,247,250. La combinación de BBNS y prazosina, o el uso de carvedilol puede recuperar una proporción significativa de no-respondedores hemodinámicos a BBNS y nitratos236,247. También se ha sugerido que la DPPI puede ser útil para rescatar a estos no-respondedores hemodinámicas250, pero está por establecer cual es la mejor opción para mejorar el pronóstico de los no respondedores, así como si la información que proporciona la monitorización hemodinámica puede traducirse en un mejor tratamiento.
Derivación portosistémica percutánea intrahepáticaDistintos estudios controlados evaluando la DPPI frente al tratamiento endoscópico han mostrado que la DPPI es más efectiva en la prevención de recidiva hemorrágica251,252. Sin embargo, la incidencia de encefalopatía hepática aumenta significativamente con la DPPI, mientras que la supervivencia es similar con ambos tratamientos251,252. También se ha sugerido que la DPPI ofrece peores resultados en pacientes con insuficiencia hepática avanzada190. Por ello se considera que la DPPI debe usarse solo en caso de fracaso del tratamiento estándar con BBNS y ligadura endoscópica. Estos resultados deben reconsiderarse, pues los estudios comparativos se realizaron en la época de prótesis no recubiertas, con significativamente mayor incidencia de disfunción253,254, y menor eficacia clínica. Igualmente, está por establecer si el uso de DPPI en grupos de alto riesgo puede mejorar el pronóstico de los pacientes tratados para prevenir la recidiva hemorrágica.
Las derivaciones portosistémicas quirúrgicas son raramente empleadas desde la aparición de la DPPI. En un estudio controlado la DDPI y el shunt esplenorenal distal mostraron similar eficacia como tratamiento derivativo de rescate en pacientes con aceptable función hepática (Child A/B)255. Ambos tratamientos obtuvieron similar tasa de recidiva, de encefalopatia y de supervivencia a 2 y 5 años255. Los pacientes tratados con DPPI requirieron más reintervenciones, si bien se emplearon prótesis no-recubiertas255. Estos resultados indican que las derivaciones portosistémicas quirúrgicas pueden ser una alternativa a la DPPI en pacientes con buena función hepática, aunque únicamente en los pocos centros que cuentan con cirujanos suficientemente experimentados.
Varices gástricasEl tratamiento de las varices esófago-gástricas subcardiales no varía substancialmente del de las esofágicas dado su similar comportamiento44. En cuanto a las varices fúndicas, existen escasos estudios controlados, lo que impide establecer recomendaciones sólidas. En un reciente estudio controlado la obliteración variceal con cianoacrilato ha resultado más eficaz que los β-bloqueantes para prevenir la recidiva hemorrágica por varices fúndicas, mejorando incluso la supervivencia256. En otro estudio controlado la DPPI ha resultado tan efectiva como la obliteración variceal con cianoacrilato, con menor tasa de recidiva, pero con mayor incidencia de encefalopatia y similar supervivencia203. En función de estos resultados, tanto la inyección endoscópica de pegamentos acrílicos como la DPPI son opciones de elección para la prevención de recidiva hemorrágica por VG fúndicas.
Áreas y prioridades que requieren estudio
- *
Tratamiento de rescate en los no respondedores hemodinámicos.
- *
Valor de la monitorización hemodinámica para mejorar el tratamiento preventivo de recidivas.
- *
Posibilidades no invasivas de monitorizar el tratamiento.
- *
Definición de subgrupos que puedan beneficiarse de tratamientos específicos.
- *
Papel de otros tratamientos farmacológicos con efectividad hemodinámica como carvedilol, combinación de β-bloqueantes y simvastatina, o combinación de β-bloqueantes y prazosina.
- *
Nuevos tratamientos farmacológicos.
- *
Nuevos tratamientos endoscópicos.
- *
Papel de la DPPI con prótesis recubiertas.
- *
Tratamiento de VG: fármacos vs glue vs DPPI (prótesis recubiertas).
- *
Influencia de tratamientos etiológicos de la hepatopatía (como antivirales o abstinencia enólica) en la planificación terapéutica.
Los autores declaran no tener ningún conflicto de intereses.