Nos proponemos analizar las complicaciones neurológicas de los pacientes con infección grave por SARS-CoV-2 que han requerido ingreso en unidad de cuidados intensivos (UCI).
Pacientes y métodosEstudio descriptivo retrospectivo, observacional, de pacientes consecutivos ingresados en UCI por infección respiratoria grave por SARS-CoV-2 desde el 1 de abril hasta el 1 de junio de 2020.
ResultadosRegistramos 30 pacientes con síntomas neurológicos, 21 hombres (72,40%), edad media: 57,41años ±11,61 desviación estándar (DE). Estancia media en UCI: 18,83±14,33DE. A nivel sindrómico: 28 pacientes (93,33%) con síndrome confusional agudo, 15 (50%) con patología neuromuscular, 5 (16,66%) con cefalea, 4 (13,33%) con patología cerebrovascular y 4 (13,33%) con encefalopatías/encefalitis. Punción lumbar normal en 6 pacientes (20%). La RMN craneal o TAC craneal mostró alteraciones en 20 casos (66,6%). Se realizó EEG en todos los pacientes (100%), alterado en 8 pacientes (26,66%). En 5 de los 15 pacientes con miopatía clínica se ha podido confirmar con ENMG. Hemos encontrado relación entre la mayor edad y los días de ingreso en UCI (p=0,002; IC95%: 4,032-6,022; OR: 3,594).
ConclusionesLa infección grave por COVID-19 afecta mayoritariamente a hombres, similar a lo descrito en otras series. La mitad de nuestros pacientes presenta una miopatía aguda, y casi la totalidad de los pacientes salen de la UCI con síndromes confusionales agudos que evolucionan a una resolución completa, sin correlacionarse con los resultados del EEG o de pruebas de neuroimagen. La mayor edad se asocia con un mayor número de días de estancia en UCI.
We analysed the neurological complications of patients with severe SARS-CoV-2 infection who required intensive care unit (ICU) admission.
Patients and methodsWe conducted a retrospective, observational, descriptive study of consecutive patients admitted to the ICU due to severe respiratory symptoms secondary to SARS-CoV-2 infection between 1 April and 1 June 2020.
ResultsWe included 30 patients with neurological symptoms; 21 were men (72.40%), and mean age (standard deviation [SD]) was 57.41 years (11.61). The mean duration of ICU stay was 18.83 days (14.33). The neurological conditions recorded were acute confusional syndrome in 28 patients (93.33%), neuromuscular disease in 15 (50%), headache in 5 (16.66%), cerebrovascular disease in 4 (13.33%), and encephalopathies/encephalitis in 4 (13.33%). CSF analysis results were normal in 6 patients (20%). Brain MRI or head CT showed alterations in 20 patients (66.6%). EEG was performed in all patients (100%), with 8 (26.66%) showing abnormal findings. In 5 of the 15 patients with clinical myopathy, diagnosis was confirmed with electroneuromyography. We found a correlation between older age and duration of ICU stay (P=.002; 95%CI: 4.032-6.022; OR: 3,594).
ConclusionsSevere COVID-19 mainly affects men, as observed in other series. Half of our patients presented acute myopathy, and almost all patients left the ICU with acute confusional syndrome, which fully resolved; no correlation was found with EEG or neuroimaging findings. Older age is associated with longer ICU stay.
La aparición del virus SARS-CoV-2 se describió en diciembre de 2019 en China. En España los primeros casos aparecieron en marzo de 2020.
Aunque este virus presenta principalmente síntomas respiratorios (tos, fiebre, disnea, con demostración de infiltrados intersticiales en radiografías de tórax o tomografía computarizada-TAC pulmonar), y este factor marca la gravedad y la mortalidad, desde el comienzo de la pandemia estamos observando síntomas neurológicos (o sugestivos de ser neurológicos) como cefalea, anosmia, mialgias, insomnio, confusión o bradipsiquia, tanto en casos leves como en los casos más graves que han requerido intubación orotraqueal e ingreso en unidades de cuidados intensivos (UCI).
Hasta el momento, se acepta la hipótesis del tropismo del virus por los receptores de la enzima convertidora de angiotensina2 (ECA2), que utiliza como vía de entrada a la célula, a la que infecta, y donde comienza la replicación viral. Los receptores de la ECA2 están presentes en distintos órganos del cuerpo humano, especialmente en pulmones, corazón, riñones, intestino y cerebro1-4.
Considerando que estos receptores de la ECA2, que están presentes de forma fisiológica en células gliales y neuronas del cerebro, parecen la puerta de entrada del virus en el sistema nervioso, es razonable pensar que este virus puede dar clínica neurológica durante su evolución. Esto se podría comprobar con pruebas rutinarias neurológicas (como la resonancia magnética [RMN] craneal, la tomografía axial computarizada [TAC], la punción lumbar [PL], el electroneuromiograma [ENMG] o el electroencefalograma [EEG]) que nos ayuden a conocer la fisiopatología de la enfermedad y las complicaciones neurológicas.
Con esta hipótesis, en nuestro centro se ha protocolizado, desde el inicio de la pandemia, la atención neurológica específica y sistemática en los pacientes más graves con infección por COVID-19 que han requerido ingreso en UCI e intubación orotraqueal, para detectar precozmente las complicaciones e intentar reducir la morbimortalidad y las secuelas por afectación neurológica.
Han comenzado a publicarse series de pacientes con afectación neurológica dentro de la infección aguda por SARS-CoV-25-13.
Hemos analizado las complicaciones neurológicas de los pacientes con la infección más grave por SARS-CoV-2 en las primeras 48h tras el periodo crítico de la enfermedad.
Pacientes y métodosEstudio descriptivo retrospectivo, observacional, de pacientes consecutivos ingresados en UCI por infección respiratoria grave por SARS-CoV-2 desde el 1 de abril hasta el 1 de junio de 2020. Se realiza la evaluación neurológica en las primeras 48h tras finalizar el ingreso en UCI y salir a planta de hospitalización convencional.
Las variables analizadas han sido: edad del paciente, sexo, comorbilidad general, comorbilidad neurológica, tratamientos farmacológicos, epidemiología del contagio, tiempo transcurrido entre la primera manifestación general y la primera manifestación neurológica, método diagnóstico de la infección, descripción del cuadro neurológico, descripción de la exploración neurológica, síndrome neurológico, días de ingreso en UCI, días de ingreso hospitalario, niveles de creatinfosfocinasa (CPK), resultados de la PL, análisis del líquido cefalorraquídeo (LCR), TAC craneal, RMN craneal o lumbar, EEG, ENMG, causalidad del síndrome neurológico por la COVID-19 a criterio del neurólogo, tratamientos antivirales, antibióticos y sedantes administrados, tratamiento neurológico administrado, evolución clínica, y duración de las manifestaciones neurológicas.
Los datos se han recopilado y tratado como un conjunto de datos anonimizado y agrupado. Se ha utilizado el programa SPSS en su versión 25 de IBM para realizar el análisis estadístico.
Este estudio ha sido aprobado por el Comité de Investigación del nuestro hospital (abril 2020).
ResultadosDe los 54 pacientes que han requerido ingreso en UCI se han registrado 30 casos que presentaban síntomas neurológicos: 21 hombres (72,40%) y 9 mujeres (27,6%). La edad media de nuestra serie es de 57,41años ±11,61 desviación estándar (DE), rango de edades de 25-74años. Ningún paciente era trabajador sanitario.
Los días de media de hospitalización fueron 34,72±11,44DE, rango: 16-59. Los días de estancia media en UCI fueron 18,83±14,33DE, rango: 6-55. La epidemiología del contagio es desconocida en la mayoría de casos (20 pacientes, 66,66%), seguido del contexto familiar/pareja (8 pacientes, 26,66%) y social/viajes (2 pacientes, 6,66%).
Todos los pacientes presentaron una neumonía bilateral con insuficiencia respiratoria grave, por lo que todos requirieron ingreso en UCI e intubación orotraqueal (100%). Los sedantes utilizados en todos los pacientes fueron remifentanilo, propofol, midazolam y cloruro mórfico, suspendidos al finalizar su estancia en UCI.
En los antecedentes médicos solo destaca hipertensión arterial (HTA) en 8 pacientes (26,66%), obesidad en 8 pacientes (26,66%) y diabetes mellitus tipo 2 (DM-2) en 6 (20%) pacientes. Ninguno presentaba patología neurológica previa. Solo 8 pacientes eran fumadores (26,66%), y 2 (6,66%) tenían patología respiratoria previa (síndrome de apneas-hipopneas grave tratado con CPAP).
El tiempo medio entre el inicio de la infección respiratoria y la sintomatología neurológica fue de 9,63±4,1días, con un rango de 3 a 36días. En 21 pacientes (70%) se tuvo que indicar la anticoagulación con tinzaparina por la presencia de trombos pulmonares segmentarios en las TAC pulmonares de control realizadas durante el ingreso.
A nivel sindrómico, 28 pacientes (93,33%) han desarrollado un síndrome confusional agudo, 15 (50%) han presentado patología neuromuscular, 5 (16,66%) cefalea, 4 (13,33%) han desarrollado una patología cerebrovascular y 4 (13,33%) han sido diagnosticados de encefalopatías/encefalitis.
Se realizó PL en 6 pacientes (20%), sin alteraciones en el recuento celular, glucosa ni proteínas. Todos sin PCR confirmatoria de virus SARS-CoV-2.
Los niveles de CPK estaban elevados en 28 de los 30 pacientes (93,33%). Los niveles medios fueron de 379,69±309,341μg/l (microgramos/litros); el rango de CPK valoradas fue de 61-1.206μg/l.
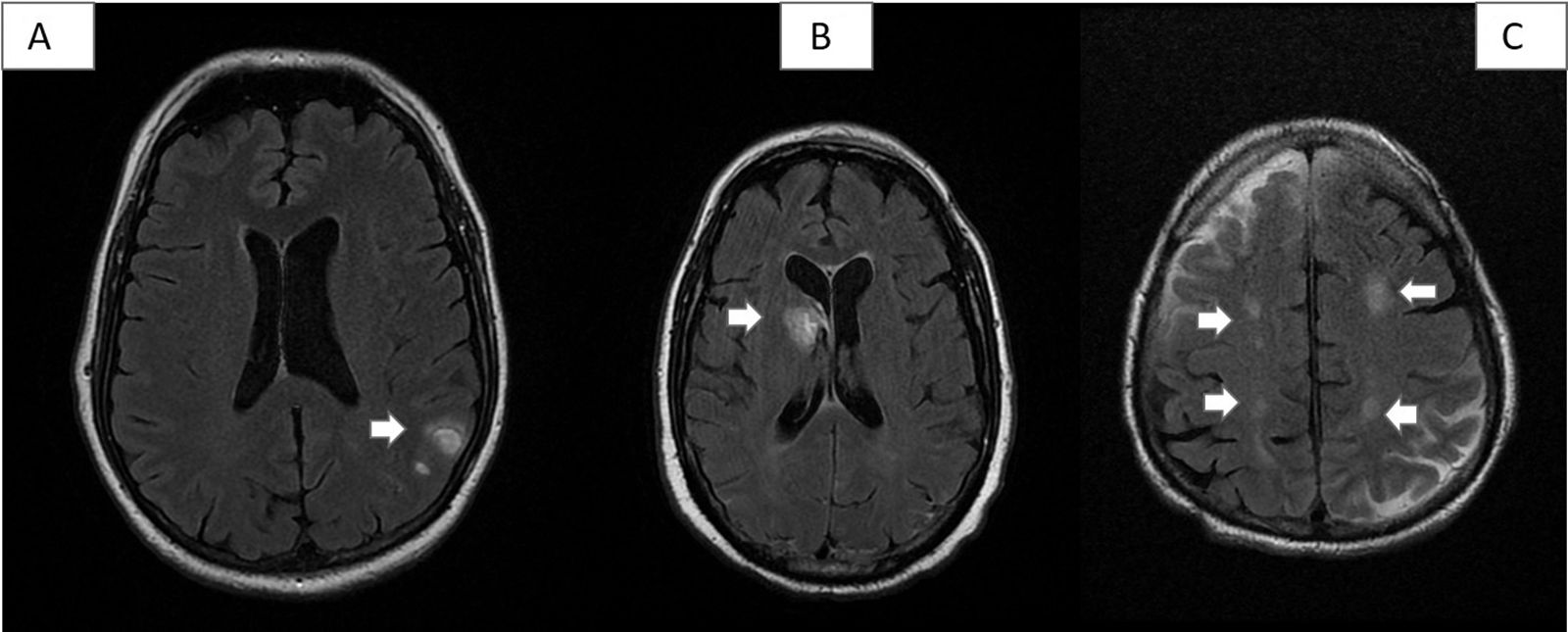
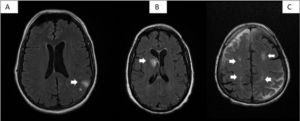
Las pruebas de neuroimagen (RMN craneal o TAC craneal según la situación clínica del paciente) se realizaron en todos los pacientes, siendo normales en 10 casos (33,33%). Por patologías, lo más frecuentemente encontrado fueron 2 hemorragias intraparenquimatosas, 2 trombosis venosas, 4 encefalopatías radiológicas, 1 cavernoma, y 11 casos con lesiones lacunares crónicas (fig. 1).
Algunas lesiones vasculares de la serie. A)Paciente8: dos pequeños hematomas cortico-subcorticales parietales izquierdos en la convexidad. B)Paciente1: hematoma agudo en núcleo caudado derecho abierto a sistema ventricular. C)Paciente26: lesiones hiperintensas isquémicas subagudas parietales bilaterales en áreas de vascularización limítrofe entre arterias cerebrales media y cerebrales anteriores.
Se realizó EEG en todos los pacientes (100%), mostrando alteraciones en 8 de ellos (26,66%), todos como enlentecimiento leve difuso, sin anomalías epileptiformes.
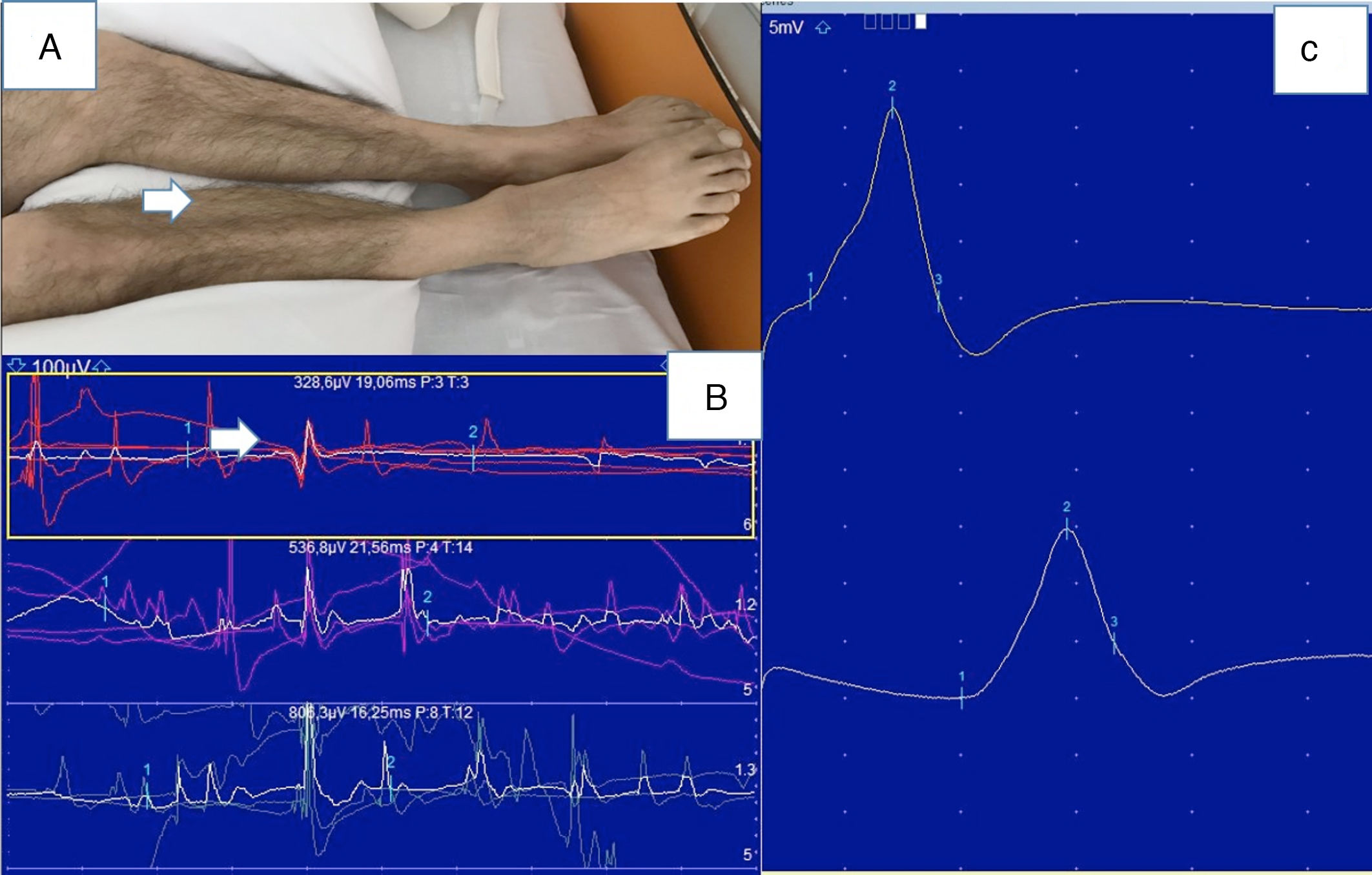
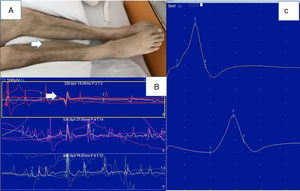
El ENMG se realizó en 6 pacientes (20%), confirmando la presencia de conducciones nerviosas motoras y sensitivas normales y observando un patrón miopático en el estudio de músculo en 5 de los 6 pacientes (fig. 2). Solo en un caso se observó una polineuropatía del paciente crítico.
Miopatía (paciente17). A)Atrofia muscular en gemelos y tibiales bilaterales. B)Estudio ENMG: velocidad de conducción motora y amplitud del potencial del nervio tibial posterior derecho normales. C)Estudio de aguja del músculo gemelo lateral derecho: potenciales de unidad motora de baja amplitud y duración.
Los tratamientos específicos empleados frente al coronavirus fueron cloroquina/hidroxicloroquina en 30 pacientes (100%), lopinavir/ritonavir en 13 pacientes (43,33%), tocilizumab en 17 pacientes (56,66%), bolos de metilprednisolona en 15 pacientes (50%), remdesivir en 2 casos (6,66%) y ceftriaxona en 28 pacientes (93,33%). Todos los pacientes recibieron tratamientos activos antivirales o antibióticos empíricos durante su estancia en UCI.
En cuanto a la evolución, en 20 pacientes (66,66%) fue favorable o estable, 7 (23,33%) presentaron complicaciones o empeoramiento progresivo, y fallecieron 3 pacientes (10%).
La causalidad del síndrome neurológico por la COVID-19 a criterio de los neurólogos evaluadores fue: probable 66,66%; cierta 20%; casual/coincidente: 13,34%.
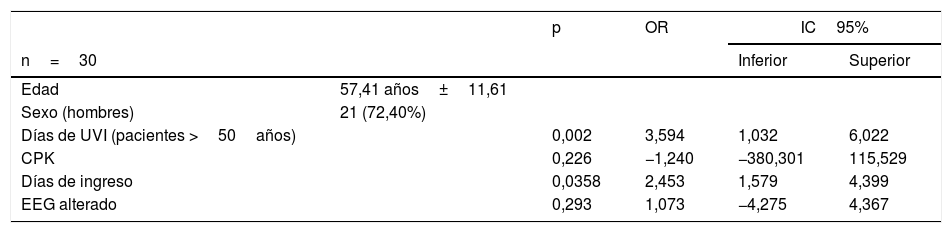
En el análisis comparativo no hemos encontrado relación estadísticamente significativa entre el sexo masculino y los días de ingreso total (p=0,358), o días de ingreso en UCI (p=0,292), ni los niveles de CPK. Tampoco entre la clínica confusional y las alteraciones en EEG (p=0,486), o entre la edad y la presencia de miopatía (p=0,06). Sí hemos encontrado una relación estadísticamente significativa entre la mayor edad (>50años) y los días de ingreso en UCI (p=0,002; OR: 3,594; IC 95%: 1,032-6,022) (tabla 1).
Datos del análisis descriptivo y analítico de la serie
| p | OR | IC95% | |||
|---|---|---|---|---|---|
| n=30 | Inferior | Superior | |||
| Edad | 57,41 años±11,61 | ||||
| Sexo (hombres) | 21 (72,40%) | ||||
| Días de UVI (pacientes >50años) | 0,002 | 3,594 | 1,032 | 6,022 | |
| CPK | 0,226 | −1,240 | −380,301 | 115,529 | |
| Días de ingreso | 0,0358 | 2,453 | 1,579 | 4,399 | |
| EEG alterado | 0,293 | 1,073 | −4,275 | 4,367 | |
Cuando comenzó la pandemia, muchos neurólogos nos reconvertimos en «neumólogos» o «internistas» para ayudar en la asistencia hospitalaria de los pacientes infectados por COVID-19, y vimos la aparición de sintomatología neurológica asociada tanto en pacientes con infección leve, como especialmente en los más graves. Por este motivo, en nuestro centro decidimos protocolizar una valoración neurológica específica sistemática en estos últimos (aquellos con necesidad de ingreso en UCI e intubación orotraqueal).
A nivel epidemiológico, en nuestra serie hemos atendido mayoritariamente varones de mediana edad, sin antecedentes de patología neurológica, y solo en algunos casos con los factores de riesgo vascular más frecuentes (HTA, diabetes), acorde a lo publicado hasta el momento6,11-14.
Casi todos nuestros pacientes han presentado (en las primeras 48-72h tras su salida de UCI) un síndrome confusional agudo que cursaba con desorientación temporoespacial, dificultad para la evocación de palabras y alteración mnésica reciente fluctuante. En algunos casos se asociaba a irritabilidad y agresividad puntual en las primeras horas, acorde a lo descrito en otras series15. Todos los síntomas fueron similares en estos pacientes, independientemente de la edad independientemente de la edad, o del número de días de ingreso en UCI.
En estos pacientes la clínica tampoco se correlacionó con alteraciones en el EEG ni en la RMN craneal, y todos evolucionaron a la resolución completa. La única alteración en el EEG que pudimos observar fue un leve enlentecimiento global de la actividad de base, sin anomalías epileptiformes añadidas en ningún caso. Ningún paciente tuvo crisis comiciales durante el ingreso.
En las pruebas de imagen hemos encontrado las alteraciones vasculares más frecuentes (pequeñas hemorragias intraparenquimatosas, lesiones lacunares crónicas o trombosis de senos en pacientes con alteraciones de la coagulación en el contexto de la infección por COVID-19). Estos hallazgos han sido descritos desde el inicio de la pandemia en diferentes publicaciones16-21. Sin embargo, en nuestra serie la presencia de patología cerebrovascular la presencia de patología cerebrovascular ha sido menor de la referida en otras series, probablemente por la menor edad media, y la menor prevalencia de factores de riesgo vascular de nuestros pacientes.
También hemos observado en algunos pacientes focos de encefalopatías radiológicas, que en nuestro caso han tenido escasa correlación con la clínica de los pacientes22-25. Tampoco se han detectado alteraciones en el LCR en ninguno de los casos en los que se realizó la PL (en la mayoría estaba contraindicada, dado que los pacientes estaban anticoagulados por trombosis pulmonar). Estos datos, igual que la negatividad de las PCR realizadas en los LCR, se empiezan a describir en la literatura26.
A pesar del número creciente de casos de síndrome de Guillain-Barré y de crisis comiciales o status publicados27-30, no hemos tenido ningún caso en esta serie concreta de pacientes graves. Sin embargo, sí hemos diagnosticado miopatías por los datos clínicos (varias con confirmación electromiográfica) en la mitad de los pacientes que valoramos, datos no descritos en otras series hasta el momento11-14. La amiotrofia marcada de miembros inferiores nos llevaba a pensar inicialmente en polineuropatías tipo SGB o polineuropatía del paciente crítico, pero en casi todos los pacientes las conducciones nerviosas motoras y sensitivas fueron normales, con un claro patrón miopático en el estudio de los músculos explorados (habitualmente abductor corto del pulgar, abductor del quinto dedo, tibial anterior, cuádriceps, o gemelos), y reflejos tendinosos presentes en la exploración clínica. Solo en el paciente con la estancia más prolongada en UCI (55días) encontramos una polineuropatía del paciente crítico en el ENMG. Los niveles de CPK fueron discretamente elevados en todos los pacientes. En aquellos en los que pudimos realizar PL, los resultados fueron normales.
En el contraste de hipótesis hemos podido valorar una asociación estadística entre la mayor edad (pacientes mayores de 50años), y una estancia más prolongada en UCI, acorde a otras publicaciones similares.
El tamaño de nuestra serie es menor al de otras publicadas, como la de nuestros colegas del registro ALBACOVID14, o el estudio multicéntrico madrileño sobre alteraciones del olfato y del gusto publicado al inicio de la pandemia31, probablemente en relación con el modelo de hospital (nuestro centro es un hospital pequeño de nivel secundario con 270 camas para una población de 325.000 habitantes aproximadamente, frente a los hospitales terciarios de las publicaciones más amplias)14,31-34. Sin embargo, la ventaja de nuestra serie es su homogeneidad: pacientes jóvenes, sin patología neurológica previa, sin apenas otros antecedentes salvo HTA o DM-2, que han sufrido una afectación respiratoria grave, y que han requerido ingreso en UCI. Todos han sido atendidos por los mismos anestesistas/intensivistas, neumólogos y neurólogos. Esto hace que la exploración neurológica, las pruebas complementarias y el manejo farmacológico hayan sido muy similares, reduciendo sesgos.
Si bien nuestra serie describe la patología ya referida en otras publicaciones (cefaleas, hemorragias intracraneales, ictus, encefalopatías, etc.)5,35-38, hemos visto un número significativo de miopatías agudas miopatías agudas (posiblemente más inflamatorias como reacción secundaria sistémica, o críticas, que secundarias a una invasión directa del virus), y un número muy elevado de síndromes confusionales. Creemos que ambas complicaciones están relacionadas con la gravedad de la enfermedad de estos pacientes.
ConclusionesEn nuestra serie, las formas graves de COVID-19 afectan mayoritariamente a hombres, acorde a los datos descritos en otras series. La mitad de nuestros pacientes presentan una miopatía aguda, y casi la totalidad de los pacientes salen de la UCI con síndromes confusionales agudos que evolucionan a una resolución completa, sin correlacionarse con los resultados del EEG o de las pruebas de neuroimagen. La mayor edad sí se asocia con un mayor número de días de estancia en UCI. Son necesarios estudios más amplios para corroborar estos datos.
FinanciaciónPosteriormente a la realización del presente trabajo, la autora principal ha recibido un premio de Investigación en COVID-19 de la Fundación para la Investigación e Innovación Biomédica del Hospital Universitario Infanta Sofía y Hospital Universitario del Henares de Madrid (pública).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.