El nacimiento pretérmino es el que ocurre antes de completar las 37 semanas; sus causas son multifactoriales y varían según la edad gestacional y el contexto étnico y geográfico. Aunque varios factores médicos/sociales han sido bien identificados, en más del 50% de los casos no son conocidos o no son claros, pero los componentes psicopatológicos emergen como factores de riesgo potencialmente importantes.
ObjetivoDeterminar la relación entre el estrés durante el embarazo y el nacimiento pretérmino espontáneo.
MétodosEstudio de casos y controles en un hospital de tercer nivel, con una muestra de 360 pacientes a los que, durante el periodo de marzo a noviembre de 2013, además de recopilar las características sociodemográficas, se les aplicaron escalas de reajuste social, estrategias de afrontamiento y apoyo social. Se desarrollaron modelos de regresión logística, psicológico, biológico y social. Con base en las variables significantes en cada uno de estos, se generó uno final.
ResultadosEn el modelo final se encontró que el estrés durante el embarazo aumenta la oportunidad de parto pretérmino espontáneo en 1,91 veces (odds ratio ajustada=2,91; intervalo de confianza del 95%, 1,67-5,08; p < 0,05). Otras variables significantes son: antecedentes de parto pretérmino, gestación no planeada, ausencia de apoyo afectivo, residencia rural, control prenatal no adecuado y pareja no estable.
ConclusionesLos hallazgos confirman la hipótesis de que el estrés durante la gestación está relacionado con parto pretérmino espontáneo.
Preterm birth occurs before 37 completed weeks, its causes are multifactorial and vary according to the gestational age, ethnicity and geographical context. Although several medical/social factors have been clearly identified, over 50% of cases are unknown or unclear; however, psychopathological components emerge as potentially important risk factors.
ObjectiveTo determine the relationship between the presence of stress during pregnancy and spontaneous preterm birth.
Material and methodsThrough a study of cases and controls in a level III hospital, with a sample of 360 patients during the period from March to November of 2013, where sociodemographic characteristics were collected. In addition, they were applied scales social adjustment, coping strategies and social support. Logistic regression models were developed; psychological, biological and social. Based on the significant variables in each of these generated a final one.
ResultsThe final model was found that stress during pregnancy increases the odds of spontaneous preterm birth 1.91 times (adjusted OR=2.91; 95%CI, 1.67-5.08; P<.05). Other significant variables were: history of preterm delivery, unplanned pregnancy, no emotional support, rural residence, inadequate prenatal care and non-stable partner.
ConclusionsThe findings support the hypothesis that stress during pregnancy is associated with spontaneous preterm delivery.
El nacimiento pretérmino es el que ocurre antes de completar las 37 semanas, una de las principales causas de morbimortalidad infantil y de morbilidad en la vida adulta1–5. Alrededor de un 70% de la mortalidad perinatal en los países desarrollados se debe a prematuridad3; cada año nacen 15 millones de prematuros y 1,1 millones mueren por sus consecuencias7. Sus implicaciones no son solo de índole social y familiar, sino también económicas. Las tasas de pretérminos presentan variaciones regionales, desde un 5% en países con altos ingresos a un 25% en los pobres7,8; globalmente es del 9,6%; en América Latina y el Caribe, el 8,1%; en Europa, el 6,2%; en Norteamérica, el 10,6%, y en Colombia, un 10-12%7,9.
A pesar de décadas de investigación, su incidencia no ha disminuido, sus causas son multifactoriales y varían según edad gestacional y contexto étnico y geográfico. Se han identificado factores de riesgo como antecedentes de parto pretérmino, infecciones, fumar, consumo de alcohol y bajo peso preconcepcional; estas vías pueden estar influidas por interacciones ambientales y variabilidad genética, por lo que es importante discernir lo multicausal de la prematuridad6–10. No obstante, en más del 50% de los casos sus causas no son conocidas o no están claras11; sin embargo, los factores psicopatológicos han emergido como factores de riesgo potencialmente importantes. Algunos estudios reportan que las gestantes con altos niveles de estrés psicosocial parecen tener un 25-60% de más riesgo de prematuridad; factores estresantes psicosociales como los grandes acontecimientos vitales negativos (muerte o enfermedad crónica de un familiar) y catastróficos en la comunidad (desastres, terremotos, terrorismo), eventos crónicos estresantes, depresión, ansiedad en general y la específica del embarazo, percepción de seguridad, de discriminación y pobre apoyo social, son ejemplos de estos11–18. Estos mismos hallazgos se ven en grupos étnicos diferentes14,19–26. Basándose en esto, los investigadores y expertos en salud pública están cada vez más interesados en poner de relieve la necesidad de investigación en esta área y la integración a la práctica clínica de todos estos procesos biopsicosociales11. La pregunta de la contribución del estrés al nacimiento pretérmino es un reto, pero la evidencia dada hasta ahora respalda esta hipótesis. Sin embargo, teniendo en cuenta que nuestra población tiene diferencias de contexto e individuales respecto al lugar de donde son originarias la mayoría de las investigaciones, son necesarios estudios en nuestro medio que permitan evaluar el estrés materno, por lo que se planteó la presente investigación con el objetivo de determinar la relación entre el estrés durante el embarazo y el nacimiento pretérmino espontáneo.
MétodosMediante un estudio de casos y controles, se buscó determinar la relación entre el estrés durante el embarazo y el nacimiento pretérmino espontáneo. Se definió como caso a madres con parto pretérmino espontáneo y producto único vivo; se excluyó a las madres con parto pretérmino indicado o secundario, malformaciones congénitas, embarazo múltiple, nacido muerto y no aceptado de la madre para el estudio. Como control se incluyó a puérperas de menos de 48 h, con neonato único vivo a término y sin malformaciones congénitas. La edad gestacional se obtuvo de la ecografía del primer trimestre y/o por el examen clínico realizado por el pediatra, primando el estudio ecográfico. Para el tamaño de muestra, se tuvo en cuenta un alfa de Cronbach=0,05, β = 0,20, tasa de exposición en los controles al estrés del 10,6% y una odds ratio (OR) correspondiente al incremento mínimo de la OR de interés de 2,5, con base en estudios previos11,27. Para mejorar la potencia se tomó una relación de 3 controles por caso, con lo que se obtuvo un tamaño muestral de 90 casos y 270 controles. La medición del estrés se realizo con la escala de reajuste social de Holmes et al28, escala validada al español29,30. Se tomó como ausencia de exposición al estrés cuando la puntuación de la escala fuera < 150 y como exposición positiva la ≥ 150, con la que, según los autores, la incidencia de alguna enfermedad se incrementa un 30-50%31–33. Se tomaron también variables sociales (zona de residencia, estado civil, nivel educativo, raza, ocupación, aseguramiento, estrato, ingresos del hogar, percepción de inseguridad y de discriminación, atención preconcepcional, planificación familiar, atención prenatal adecuada —número de controles ≥ 4 e inicio del control en el primer trimestre— y asistencia a curso psicoprofilactico), psicológicas (consumo de alcohol, cigarrillos y psicoactivos, estrategias de afrontamiento a través del cuestionario Cope brief-2834–37, apoyo social por medio del cuestionario MOS38–42 y planeación del embarazo) y biológicas (edad, fórmula obstétrica, peso preconcepcional y antecedente de parto pretérmino). Antes de iniciarse el estudio, se capacitó a los encuestadores, y una vez se identificó al caso y los controles, se explicó el objetivo y los procedimientos de la investigación; si las madres aceptaban participar, se les aplicaron las escalas y los cuestionarios respectivos, se realizó control de calidad de los datos, se elaboró una base de datos y el análisis de la información se hizo con el programa Stata versión 10.0.
Plan de análisisLas variables de interés se analizaron individualmente desde el punto de vista exploratorio para mirar la normalidad de su distribución; se identificaron valores extremos y perdidos que pudieran incidir en el resultado, se describió la población, se compararon las distribuciones de las características de interés entre los casos y los controles usando la prueba de la χ2 y la exacta de Fisher según correspondiera; para las variables continuas con distribución normal se utilizó la prueba de la t de Student, previo análisis de varianza; para variables con distribución no normal, se utilizó la U de Mann-Whitney, previa aplicación de test de normalidad de Shapiro-Wilk. Se determinó la fuerza de la asociación (OR) y sus intervalos de confianza del 95% (IC95%), entre la variable dependiente y las independientes (análisis bivariable), con lo que se generaron tablas de contingencia de las posibles variables explicativas. Con base en los hallazgos del bivariable, se generaron modelos multivariables por medio de regresión logística: biológico, psicológico y social, y a partir de estos, uno final. Para seleccionar las variables incluidas en cada uno de los modelos y en el final, se tomaron en cuenta criterios teóricos y estadísticos. Para ello se empleó el procedimiento stepwise con una probabilidad de entrada de 0,2 y de salida de 0,15; se generó el área bajo la curva para el modelo final, se evaluó la colinealidad y finalmente se realizó diagnóstico del modelo final con el estadístico de Hosmer-Lemeshow (HL). Las variables continuas fueron categorizadas para introducirlas en los diferentes modelos.
El presente estudio está regido por normas bioéticas internacionales vigentes, como el código de Núremberg, la declaración de Helsinski y el reporte Belmont; igualmente, las normas del Código Civil Colombiano, en su artículo 1502, la ley 23 del 1981, decreto 3380 de 1981 y la resolución 8430 de 1993 del Ministerio de Salud, las pacientes que aceptaron participar de manera voluntaria en el estudio firmaron el consentimiento informado, y se obtuvo el aval ético del Hospital Universitario San José de Popayán y de la Universidad del Valle para su realización.
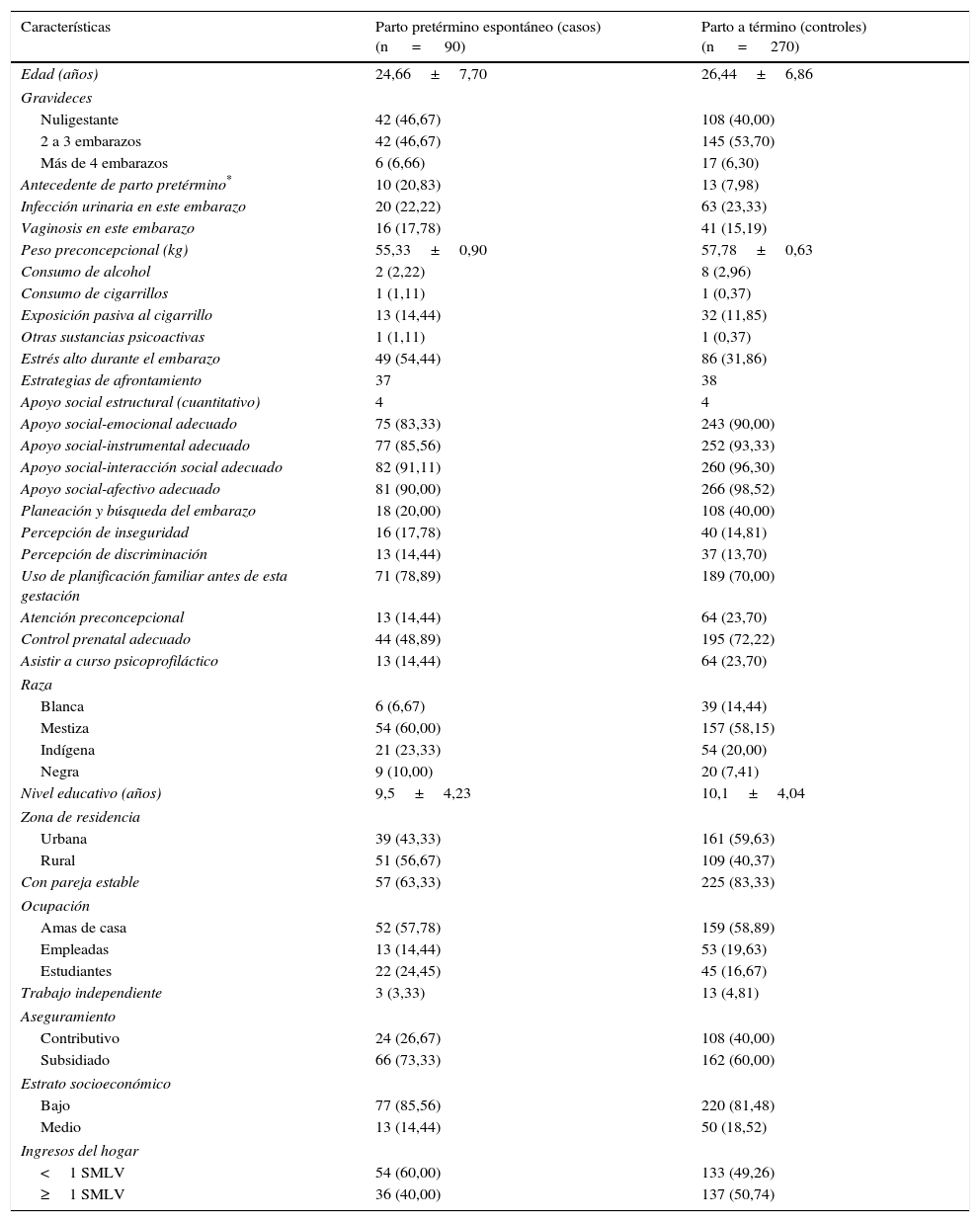
ResultadosEste estudio se llevó a cabo de marzo a noviembre de 2013; no se presentaron rechazos ni pérdidas. La edad promedio era 26 años, el 58,61% se identificó como de raza mestiza; el 20,83%, de raza indígena, y un menor porcentaje, de razas blanca y negra; el 55,5% procede de área urbana; la mayoría (82,5%) pertenece a estratos bajos; el 63,3% pertenece al régimen subsidiado; el 58,3% son amas de casa y en promedio tienen 9 años de escolaridad. En el 37,5% de la población se encontró exposición al estrés. Las enfermedades más frecuentes de los controles fueron: trastornos hipertensivos, diabetes gestacional, gran multiparidad, cesáreas previas y colagenopatías, entre otras. En la tabla 1 se describen las características generales de la población según sea caso o control. Destaca que el antecedente de parto pretérmino fue más frecuente en los casos (el 20,83 frente al 7,98%). Respecto a la dimensión psicológica, ambos grupos manifestaron baja frecuencia de conductas de riesgo. Los casos reportaron más exposición al estrés (el 54,44 frente al 31,86%). Las estrategias de afrontamiento fueron similares en ambos grupos; el grupo control manifestó tener mejor apoyo social y planeó más frecuente el embarazo. Respecto a lo social, variables como el control prenatal, la planificación familiar, la consulta preconcepcional y el curso psicoprofiláctico se catalogaron como adecuadas con mayor frecuencia en los controles. No hubo diferencias respecto a raza. Tener pareja estable fue más frecuente en los controles (el 83,33 frente al 63,33%). Pertenecer a régimen subsidiado, residencia rural, estrato socioeconómico bajo e ingresos bajos fueron más frecuentes en el grupo de casos.
Características biológicas, psicológicas y sociales de la población en estudio
| Características | Parto pretérmino espontáneo (casos) (n = 90) | Parto a término (controles) (n = 270) |
|---|---|---|
| Edad (años) | 24,66±7,70 | 26,44±6,86 |
| Gravideces | ||
| Nuligestante | 42 (46,67) | 108 (40,00) |
| 2 a 3 embarazos | 42 (46,67) | 145 (53,70) |
| Más de 4 embarazos | 6 (6,66) | 17 (6,30) |
| Antecedente de parto pretérmino* | 10 (20,83) | 13 (7,98) |
| Infección urinaria en este embarazo | 20 (22,22) | 63 (23,33) |
| Vaginosis en este embarazo | 16 (17,78) | 41 (15,19) |
| Peso preconcepcional (kg) | 55,33±0,90 | 57,78±0,63 |
| Consumo de alcohol | 2 (2,22) | 8 (2,96) |
| Consumo de cigarrillos | 1 (1,11) | 1 (0,37) |
| Exposición pasiva al cigarrillo | 13 (14,44) | 32 (11,85) |
| Otras sustancias psicoactivas | 1 (1,11) | 1 (0,37) |
| Estrés alto durante el embarazo | 49 (54,44) | 86 (31,86) |
| Estrategias de afrontamiento | 37 | 38 |
| Apoyo social estructural (cuantitativo) | 4 | 4 |
| Apoyo social-emocional adecuado | 75 (83,33) | 243 (90,00) |
| Apoyo social-instrumental adecuado | 77 (85,56) | 252 (93,33) |
| Apoyo social-interacción social adecuado | 82 (91,11) | 260 (96,30) |
| Apoyo social-afectivo adecuado | 81 (90,00) | 266 (98,52) |
| Planeación y búsqueda del embarazo | 18 (20,00) | 108 (40,00) |
| Percepción de inseguridad | 16 (17,78) | 40 (14,81) |
| Percepción de discriminación | 13 (14,44) | 37 (13,70) |
| Uso de planificación familiar antes de esta gestación | 71 (78,89) | 189 (70,00) |
| Atención preconcepcional | 13 (14,44) | 64 (23,70) |
| Control prenatal adecuado | 44 (48,89) | 195 (72,22) |
| Asistir a curso psicoprofiláctico | 13 (14,44) | 64 (23,70) |
| Raza | ||
| Blanca | 6 (6,67) | 39 (14,44) |
| Mestiza | 54 (60,00) | 157 (58,15) |
| Indígena | 21 (23,33) | 54 (20,00) |
| Negra | 9 (10,00) | 20 (7,41) |
| Nivel educativo (años) | 9,5±4,23 | 10,1±4,04 |
| Zona de residencia | ||
| Urbana | 39 (43,33) | 161 (59,63) |
| Rural | 51 (56,67) | 109 (40,37) |
| Con pareja estable | 57 (63,33) | 225 (83,33) |
| Ocupación | ||
| Amas de casa | 52 (57,78) | 159 (58,89) |
| Empleadas | 13 (14,44) | 53 (19,63) |
| Estudiantes | 22 (24,45) | 45 (16,67) |
| Trabajo independiente | 3 (3,33) | 13 (4,81) |
| Aseguramiento | ||
| Contributivo | 24 (26,67) | 108 (40,00) |
| Subsidiado | 66 (73,33) | 162 (60,00) |
| Estrato socioeconómico | ||
| Bajo | 77 (85,56) | 220 (81,48) |
| Medio | 13 (14,44) | 50 (18,52) |
| Ingresos del hogar | ||
| <1 SMLV | 54 (60,00) | 133 (49,26) |
| ≥1 SMLV | 36 (40,00) | 137 (50,74) |
SMLV: salario mínimo legal vigente en 2013.
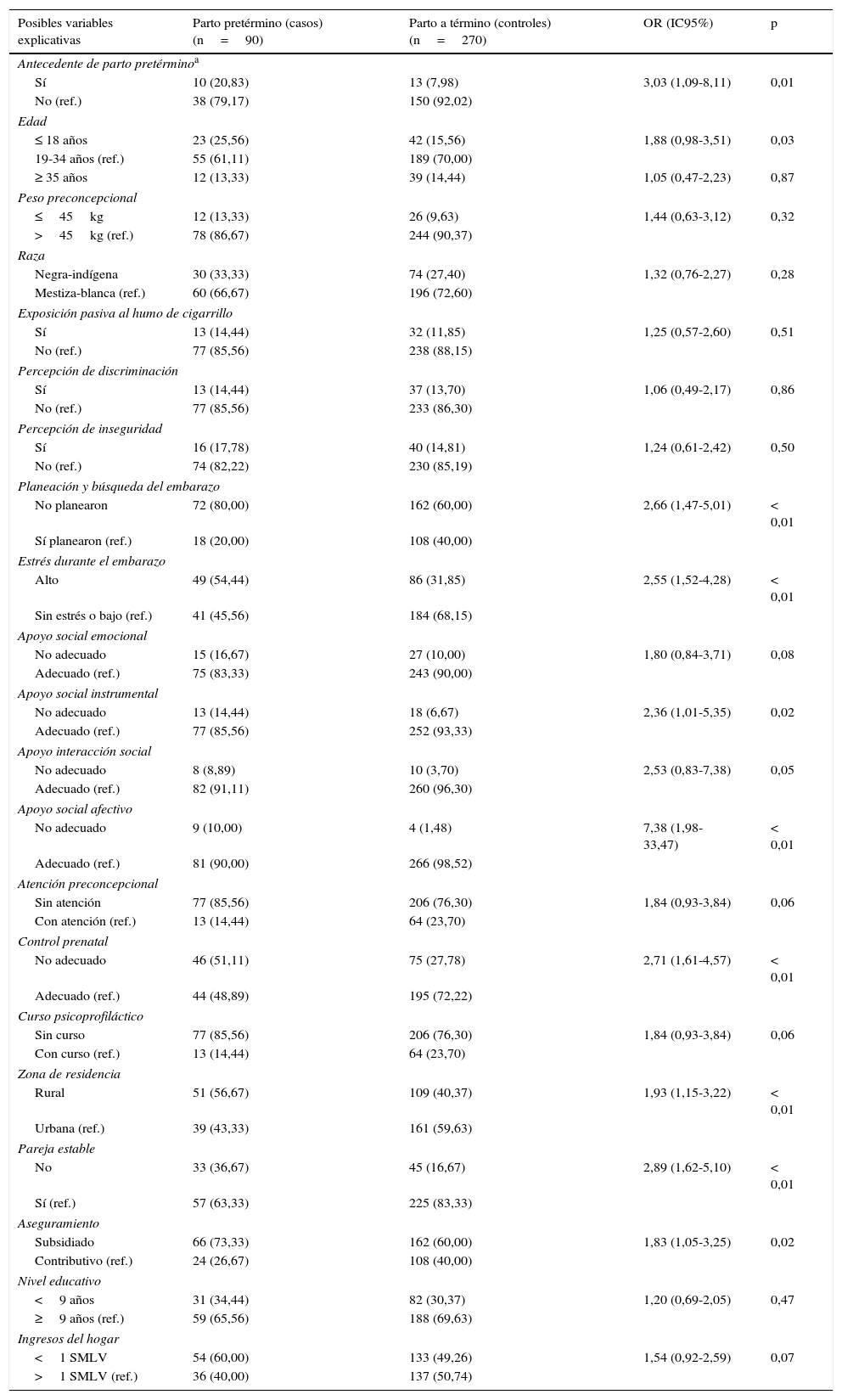
En la tabla 2 se muestran las OR brutas de las posibles variables explicativas. Al ser brutas (no ajustadas) pueden estar permeadas por potenciales variables de confusión. Se encontró OR significantes en: antecedentes de parto pretérmino (OR = 3,03; IC95%, 1,09-8,11), actual embarazo no planeado (OR = 2,66; IC95%, 1,47-5,01), estrés durante el embarazo (OR = 2,55; IC95%, 1,52-4,28), apoyo social instrumental no adecuado (OR = 2,36; IC95%, 1,01-5,35), apoyo social afectivo no adecuado (OR = 7,38; IC95%, 1,98-33,47), control prenatal no adecuado (OR = 2,71; IC95%, 1,61-4,57), zona de residencia rural (OR = 1,93; IC95%, 1,15-3,22), unión no estable (OR = 2,89; IC95%, 1,62-5,10), pertenecer al régimen subsidiado (OR = 1,83; IC95%, 1,05-3,25) y el grupo de edad < 18 años mostró tendencia a la significación estadística (OR = 1,88; IC95%, 0,98-3,51). Las demás variables de este análisis no resultaron significativas.
Tabla de contingencias de posibles variables explicativas del parto pretérmino espontáneo
| Posibles variables explicativas | Parto pretérmino (casos) (n=90) | Parto a término (controles) (n=270) | OR (IC95%) | p |
|---|---|---|---|---|
| Antecedente de parto pretérminoa | ||||
| Sí | 10 (20,83) | 13 (7,98) | 3,03 (1,09-8,11) | 0,01 |
| No (ref.) | 38 (79,17) | 150 (92,02) | ||
| Edad | ||||
| ≤ 18 años | 23 (25,56) | 42 (15,56) | 1,88 (0,98-3,51) | 0,03 |
| 19-34 años (ref.) | 55 (61,11) | 189 (70,00) | ||
| ≥ 35 años | 12 (13,33) | 39 (14,44) | 1,05 (0,47-2,23) | 0,87 |
| Peso preconcepcional | ||||
| ≤45kg | 12 (13,33) | 26 (9,63) | 1,44 (0,63-3,12) | 0,32 |
| >45kg (ref.) | 78 (86,67) | 244 (90,37) | ||
| Raza | ||||
| Negra-indígena | 30 (33,33) | 74 (27,40) | 1,32 (0,76-2,27) | 0,28 |
| Mestiza-blanca (ref.) | 60 (66,67) | 196 (72,60) | ||
| Exposición pasiva al humo de cigarrillo | ||||
| Sí | 13 (14,44) | 32 (11,85) | 1,25 (0,57-2,60) | 0,51 |
| No (ref.) | 77 (85,56) | 238 (88,15) | ||
| Percepción de discriminación | ||||
| Sí | 13 (14,44) | 37 (13,70) | 1,06 (0,49-2,17) | 0,86 |
| No (ref.) | 77 (85,56) | 233 (86,30) | ||
| Percepción de inseguridad | ||||
| Sí | 16 (17,78) | 40 (14,81) | 1,24 (0,61-2,42) | 0,50 |
| No (ref.) | 74 (82,22) | 230 (85,19) | ||
| Planeación y búsqueda del embarazo | ||||
| No planearon | 72 (80,00) | 162 (60,00) | 2,66 (1,47-5,01) | < 0,01 |
| Sí planearon (ref.) | 18 (20,00) | 108 (40,00) | ||
| Estrés durante el embarazo | ||||
| Alto | 49 (54,44) | 86 (31,85) | 2,55 (1,52-4,28) | < 0,01 |
| Sin estrés o bajo (ref.) | 41 (45,56) | 184 (68,15) | ||
| Apoyo social emocional | ||||
| No adecuado | 15 (16,67) | 27 (10,00) | 1,80 (0,84-3,71) | 0,08 |
| Adecuado (ref.) | 75 (83,33) | 243 (90,00) | ||
| Apoyo social instrumental | ||||
| No adecuado | 13 (14,44) | 18 (6,67) | 2,36 (1,01-5,35) | 0,02 |
| Adecuado (ref.) | 77 (85,56) | 252 (93,33) | ||
| Apoyo interacción social | ||||
| No adecuado | 8 (8,89) | 10 (3,70) | 2,53 (0,83-7,38) | 0,05 |
| Adecuado (ref.) | 82 (91,11) | 260 (96,30) | ||
| Apoyo social afectivo | ||||
| No adecuado | 9 (10,00) | 4 (1,48) | 7,38 (1,98-33,47) | < 0,01 |
| Adecuado (ref.) | 81 (90,00) | 266 (98,52) | ||
| Atención preconcepcional | ||||
| Sin atención | 77 (85,56) | 206 (76,30) | 1,84 (0,93-3,84) | 0,06 |
| Con atención (ref.) | 13 (14,44) | 64 (23,70) | ||
| Control prenatal | ||||
| No adecuado | 46 (51,11) | 75 (27,78) | 2,71 (1,61-4,57) | < 0,01 |
| Adecuado (ref.) | 44 (48,89) | 195 (72,22) | ||
| Curso psicoprofiláctico | ||||
| Sin curso | 77 (85,56) | 206 (76,30) | 1,84 (0,93-3,84) | 0,06 |
| Con curso (ref.) | 13 (14,44) | 64 (23,70) | ||
| Zona de residencia | ||||
| Rural | 51 (56,67) | 109 (40,37) | 1,93 (1,15-3,22) | < 0,01 |
| Urbana (ref.) | 39 (43,33) | 161 (59,63) | ||
| Pareja estable | ||||
| No | 33 (36,67) | 45 (16,67) | 2,89 (1,62-5,10) | < 0,01 |
| Sí (ref.) | 57 (63,33) | 225 (83,33) | ||
| Aseguramiento | ||||
| Subsidiado | 66 (73,33) | 162 (60,00) | 1,83 (1,05-3,25) | 0,02 |
| Contributivo (ref.) | 24 (26,67) | 108 (40,00) | ||
| Nivel educativo | ||||
| <9 años | 31 (34,44) | 82 (30,37) | 1,20 (0,69-2,05) | 0,47 |
| ≥9 años (ref.) | 59 (65,56) | 188 (69,63) | ||
| Ingresos del hogar | ||||
| <1 SMLV | 54 (60,00) | 133 (49,26) | 1,54 (0,92-2,59) | 0,07 |
| >1 SMLV (ref.) | 36 (40,00) | 137 (50,74) | ||
IC95%: intervalo de confianza del 95%; OR: odds ratio; SMLV: salario mínimo legal vigente en 2013.
*Solo se toma a las gestantes que han tenido algún embarazo previo. Los valores expresan n (%). Fuente: datos propios.
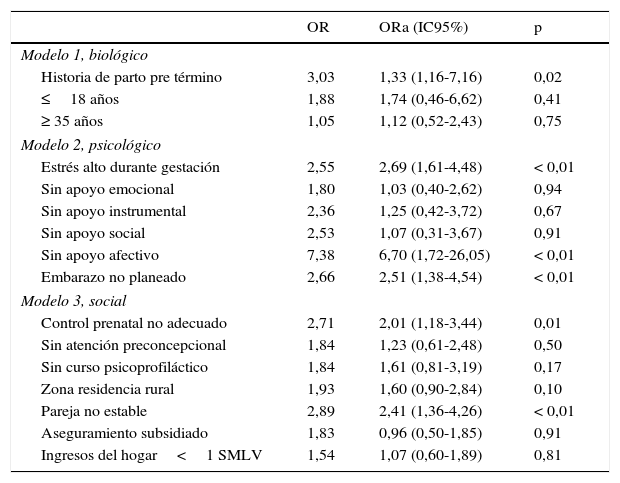
En la tabla 3 se muestran los modelos desarrollados con sus respectivas OR ajustadas (ORa). Se encontró que en el biológico el antecedente de parto pretérmino sigue siendo significativo (ORa = 1,33; IC95%, 1,16-7,16; p < 0,05), al igual que el estrés en el psicológico (ORa = 2,61; IC95%, 1,61-4,48; p < 0,05), la dimensión afectiva (ORa = 6,70; IC95%, 1,72-26,05; p < 0,05) y el embarazo actual no planeado (ORa = 2,51; IC95%, 1,38-4,54; p < 0,05). Finalmente, en el tres se encontró que tener un control prenatal no adecuado (ORa = 2,01; IC95%, 1,18-3,44; p < 0,05) y no tener pareja estable (ORa = 2,41; IC95%, 1,36-4,26; p < 0,05) aumentan la oportunidad de parto prematuro espontáneo.
Modelos* del parto pretérmino espontáneo
| OR | ORa (IC95%) | p | |
|---|---|---|---|
| Modelo 1, biológico | |||
| Historia de parto pre término | 3,03 | 1,33 (1,16-7,16) | 0,02 |
| ≤18 años | 1,88 | 1,74 (0,46-6,62) | 0,41 |
| ≥ 35 años | 1,05 | 1,12 (0,52-2,43) | 0,75 |
| Modelo 2, psicológico | |||
| Estrés alto durante gestación | 2,55 | 2,69 (1,61-4,48) | < 0,01 |
| Sin apoyo emocional | 1,80 | 1,03 (0,40-2,62) | 0,94 |
| Sin apoyo instrumental | 2,36 | 1,25 (0,42-3,72) | 0,67 |
| Sin apoyo social | 2,53 | 1,07 (0,31-3,67) | 0,91 |
| Sin apoyo afectivo | 7,38 | 6,70 (1,72-26,05) | < 0,01 |
| Embarazo no planeado | 2,66 | 2,51 (1,38-4,54) | < 0,01 |
| Modelo 3, social | |||
| Control prenatal no adecuado | 2,71 | 2,01 (1,18-3,44) | 0,01 |
| Sin atención preconcepcional | 1,84 | 1,23 (0,61-2,48) | 0,50 |
| Sin curso psicoprofiláctico | 1,84 | 1,61 (0,81-3,19) | 0,17 |
| Zona residencia rural | 1,93 | 1,60 (0,90-2,84) | 0,10 |
| Pareja no estable | 2,89 | 2,41 (1,36-4,26) | < 0,01 |
| Aseguramiento subsidiado | 1,83 | 0,96 (0,50-1,85) | 0,91 |
| Ingresos del hogar<1 SMLV | 1,54 | 1,07 (0,60-1,89) | 0,81 |
IC95%: intervalo de confianza del 95%; OR: odds ratio; ORa: OR ajustada; SMLV: salario mínimo legal vigente en 2013.
Modelo 1, biológico: historia de parto pretérmino, edad; modelo 2, psicológico: estrés, apoyo emocional, apoyo instrumental, apoyo social, apoyo afectivo, planeación del embarazo; modelo 3, social: control prenatal, atención preconcepcional, curso psicoprofiláctico, zona de residencia, estado civil, aseguramiento, ingresos del hogar. Fuente: datos propios.
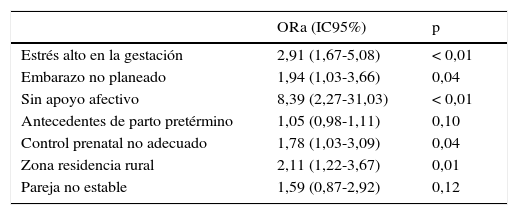
En la tabla 4 se muestra el modelo final. El estrés continúa siendo significativo después de ajustar por las otras variables de los diferentes modelos (OR = 2,91; IC95%, 1,67-5,08; p < 0,05), y lo mismo sucede con el embarazo no planeado, el apoyo social afectivo no adecuado, la residencia rural y el control prenatal no adecuado. El antecedente de parto pretérmino mostró un intervalo de confianza próximo a la significación estadística (OR = 1,05; IC95%, 0,98-1,11; p = 0,10); el estado civil, que en el social fue significativo, no lo fue al entrar al final. En la evaluación del modelo, se encontró con el estadístico dfe HL χ2=6,66 (gl, 8; p=0,57), con lo que se concluye que el modelo tiene buen ajuste; el área bajo la curva del modelo final fue 0,75, con una sensibilidad del 28,89% y especificidad del 95,19%; el modelo final clasifica correctamente el 78,61% de los casos. No se encontró colinealidad.
Modelo final biopsicosocial del parto pretérmino espontáneo
| ORa (IC95%) | p | |
|---|---|---|
| Estrés alto en la gestación | 2,91 (1,67-5,08) | < 0,01 |
| Embarazo no planeado | 1,94 (1,03-3,66) | 0,04 |
| Sin apoyo afectivo | 8,39 (2,27-31,03) | < 0,01 |
| Antecedentes de parto pretérmino | 1,05 (0,98-1,11) | 0,10 |
| Control prenatal no adecuado | 1,78 (1,03-3,09) | 0,04 |
| Zona residencia rural | 2,11 (1,22-3,67) | 0,01 |
| Pareja no estable | 1,59 (0,87-2,92) | 0,12 |
IC95%: intervalo de confianza del 95%; OR: odds ratio ajustada. Modelo final: estrés, embarazo no planeado, apoyo afectivo, antecedentes de parto pretérmino, control prenatal, zona de residencia, estado civil. Fuente: datos propios.
El objetivo de este estudio es determinar si existe relación entre el estrés durante el embarazo y el nacimiento pretérmino espontáneo, lo cual se ha demostrado. El estrés siguió siendo significativo después de ajustar por las diferentes variables tanto en el modelo psicológico como en el final. Además se encontró que el antecedente de parto pretérmino y el control prenatal no adecuado son factores de riesgo, como se ha evaluado y referido en la literatura científica mundial7. También el pobre apoyo social, en especial el factor afectivo, y el embarazo no planeado son componentes esenciales en el presente modelo. En el modelo final hay una variable que pierde significación (estado civil), por lo que se tomó la decisión de realizar un modelo que no la incluyera, y para observar su comportamiento se lo comparó con el modelo final por medio del likelihood-ratio test, y se encontró p > 0,10, lo que implicaría que desde el criterio estadístico esta variable no aportaría al modelo; sin embargo, teniendo en cuenta que en su respectiva dimensión es estadísticamente significativo y que desde lo teórico se considera que esta variable aportaría al modelo explicativo multifactorial, se decidió dejarla en el modelo final. Los resultados de esta investigación concuerdan con los de otros estudios: en uno de tipo cohorte prospectiva, publicado en 2001, se desarrollaron diferentes modelos, y en uno se incluyó el apoyo social y los eventos de vida con impacto negativo, y se encontró RR = 2,3 (IC95%, 1,4-3,7)43; en la misma dirección, uno de cohorte poblacional hecho en Dinamarca encontró que los eventos de vida graves antes de la gestación incrementan el riesgo de parto pretérmino (RR = 1,16; IC95%, 1,08-1,23)15; otro de casos y controles en Canadá también llegó a conclusiones similares44. Estudios más recientes, como el sueco de base poblacional con más 2,6 millones de gestantes, han encontrado que el estrés durante los meses 5 y 6 de gestación incrementan el riesgo para parto pretérmino (OR = 1,24; IC99%, 1,08-1,42)45. Otro de cohorte llevado a cabo en China en 2008 evidenció, ajustando por ingresos, apoyo social, edad de la madre y escolaridad, que hubo incremento de parto pretérmino entre las mujeres con altos niveles de estrés durante el primer trimestre (RR ajustado=2,4; IC95%, 1,13-5,09) y en el segundo (RR ajustado=2,86; IC95%, 1,26-6,47). Se llega a la conclusión de que los eventos de vida graves, especialmente en el primer trimestre, son importantes en el incremento de los partos pretérmino y el bajo peso al nacer11. De modo similar, en su estudio sobre estrés percibido y ansiedad en el embarazo, Glynn concluye, después de ajustar por otros confusores, que existe un riesgo elevado de parto pretérmino espontáneo para las gestantes con estrés alto o ansiedad durante el embarazo; además, se confirma la posibilidad de que la declinación del estrés durante la gestación pueda ayudar a proteger a las gestantes de sus efectos46. Otro estudio en Carolina del Sur, cuyo objetivo era evaluar el efecto del estrés en el bajo peso al nacer y el parto pretérmino y las variaciones a través de su contexto de residencia, encontró que el estrés materno era significativo asociado con el incremento de riesgo de bajo peso al nacer y parto pretérmino. Además, en los modelos de interacción encontraron que la relación entre parto pretérmino y bajo peso al nacer se modificaba con el contexto, con mayor riesgo para las gestantes en mayor desventaja social47. Otro hallazgo de la investigación es que no planear un embarazo aumenta la probabilidad de parto pretérmino espontáneo, lo que concuerda con los resultados de una revisión sistemática de 2011 cuyo objetivo era la revisión de estudios sobre el riesgo de parto pretérmino y bajo peso al nacer asociados con el embarazo no intencionado. Los autores encontraron un significativo incremento de la probabilidad de parto pretérmino y embarazo no buscado (OR = 1,5; IC95%, 1,41-1,61)48. Investigadores de Quebec realizaron un estudio de cohorte prospectiva con seis cuestionarios autoaplicables validados, en dos momentos de la gestación —10 y 20 semanas y 25 y 30 semanas—; se evidenció un promedio de estrés percibido más alto a las 10 y 20 semanas entre las gestantes que se complicaron con parto pretérmino al compararlas con las a término (34,4±11,5 frente a 29,3±10,3; p<0,05)49. Nuestros hallazgos son diferentes que los de otros estudios; en uno que investigó los diferentes estresores durante el embarazo, solo se encontró que la ansiedad sí aumenta el riesgo de parto pretérmino, pero no el estrés agudo o crónico50. Un estudio de cohorte en Sri Lanka tampoco evidenció esta relación51. En definitiva, la mayoría de los estudios respaldan la hipótesis sobre esta relación y se considera que el presente estudio puede entrar a formar parte del cuerpo del conocimiento que está a favor de esta; además, es de anotar que se apya en la plausibilidad biológica.
Finalmente, se puede decir que, según el modelo biopsicosocial, es posible pensar que las condiciones sociales y psicológicas facilitan la casada «neuroinmunoendocrina»52 y explicaría que las poblaciones más vulnerables en los aspectos social y psicológico tengan mayor incidencia de parto pretérmino espontáneo como una expresión del desequilibrio de estos factores53.
El presente estudio tiene como fortalezas que se cumplió el tamaño de la muestra, no se presentaron pérdidas ni rechazos, las escalas y los cuestionarios que se utilizaron están validados al español con buenas propiedades psicométricas y la medición de la exposición se realizó de modo similar en ambos grupos. Por otra parte, uno de los sesgos que pudo haberse presentado es el de memoria. Teniéndolo en cuenta, se escogió como controles a pacientes de base hospitalaria de gestante de alto riesgo y no se les reveló la hipótesis evaluada que consiste en recordar una exposición más o menos en búsqueda de explicar por qué se presentó el evento o un recuerdo inexacto de la exposición pasada, lo que lleva a un recuerdo diferencial entre casos y controles ya que, al ser los controles de gestantes de alto riesgo, se asume que ambos grupos tendrán similitud en esta búsqueda, y si se produjese, generaría una mala clasificación no diferencial que llevaría la OR hacia un valor nulo, es decir, subestimación de la asociación. En lo referente al diagnóstico de edad gestacional, se hizo de manera clara a partir de la ecografía temprana o, de no haberla, con el examen clínico hecho por el pediatra (Capurro), con lo que se controlaba el sesgo de identificación de desenlace, respecto al del entrevistador. Aunque no fue posible enmascarar la condición de caso o de control, se implementaron procedimientos para minimizar la probabilidad de que ocurriera: entrenamiento de los entrevistadores, monitorización de actividades de recolección de datos y estandarización de protocolos. Respecto a las limitaciones, cabe la probabilidad de un sesgo de selección, ya que la mayor parte de la población es de estratos bajos, por lo que tiene mayor riesgo de estar expuestos al estrés por esta condición; sin embargo, las dos poblaciones respecto a esta variable son comparables y desde un principio se las seleccionó de poblaciones de referencia definidas. Otra es que, a pesar de que la escala empleada considera algunos aspectos laborales, no toma en cuenta otros, como el trabajo por turnos nocturnos, la permanencia en un sola posición más de 3 h, la insatisfacción laboral y la exigencia física, que en algunos estudios muestran asociación con parto pretérmino54,55, lo cual limita la generalización de nuestros hallazgos a estos grupos. Sin embargo, solo el 18% de nuestra población estaba empleada, la mayoría son amas de casa y los grupos son comparables respecto a esta variable. Con respecto al sesgo de lo socialmente deseable, puede haberlo, pero se debe tener en cuenta que la población de estudio presenta características sociales y demográficas similares, de ahí que compartan patrones culturales y de crianza.
Para poner en contexto los alcances de este estudio, se debe enfatizar que la prematuridad es un problema de salud pública, por lo que todos los esfuerzos que se realicen para comprenderlo están justificados, sus implicaciones no son solo de índole económico, sino que también tienen un gran costo social8, de ahí que las intervenciones en los factores psicopatológicos que al parecer tienen un papel como factores de riesgo de parto pretérmino podrían generar un gran impacto. Finalmente, se puede concluir que los hallazgos respaldan la hipótesis de que el estrés durante la gestación está relacionado con parto pretérmino espontáneo y de su multicausalidad; como vemos, todas las variables incluidas en el modelo final son susceptibles de intervención por medio de estrategias planeadas; con la participación de diferentes sectores y disciplinas, se podría generar impacto, de ahí que sea prioritario definir grupos de riesgo de parto pretérmino —según los resultados de este estudio, las mujeres con mayor estrés, procedentes de zona rural, con embarazo no planeado, con bajo apoyo social afectivo y sin pareja estable—, e incluirlos en las guías de atención prenatal.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Hospital Universitario San José, el Departamento de Ginecología y Obstetricia, la Escuela de Salud Pública de la Universidad del Valle y a las madres y sus hijos que participaron en este estudio.