Conocer la incidencia de los errores de conciliación en el ingreso hospitalario en pacientes pluripatológicos a través de una metodología estandarizada.
Material y métodoEstudio observacional prospectivo en pacientes pluripatológicos ingresados en un hospital de tercer nivel. Se realizó conciliación al ingreso hospitalario siguiendo la metodología considerada como más adecuada para estos pacientes por un panel de expertos, según el método Delphi. La fuente de información principal utilizada fue la historia clínica digital, tanto la hospitalaria como la de atención primaria, recurriendo a la entrevista clínica en caso necesario. Se registraron tanto las discrepancias justificadas por el clínico como los errores de conciliación. Se analizó el tipo de error, los grupos farmacológicos implicados y se valoró la gravedad de cada uno de ellos.
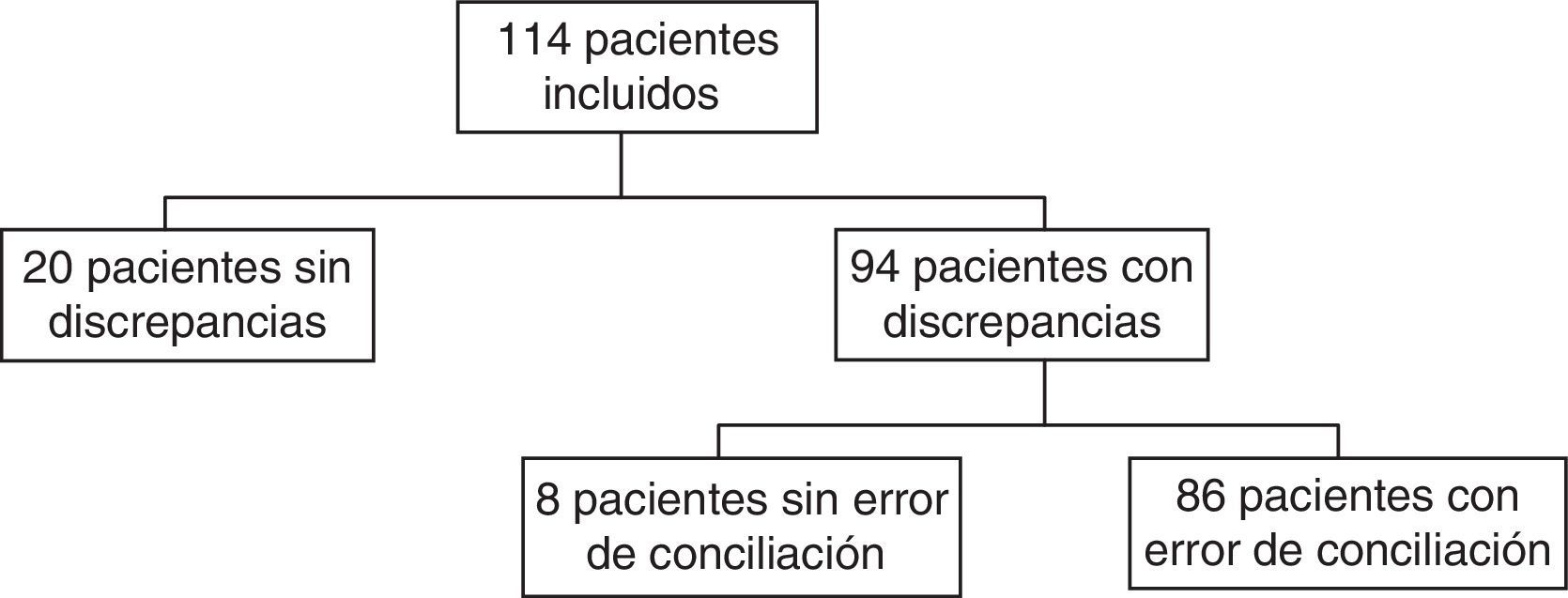
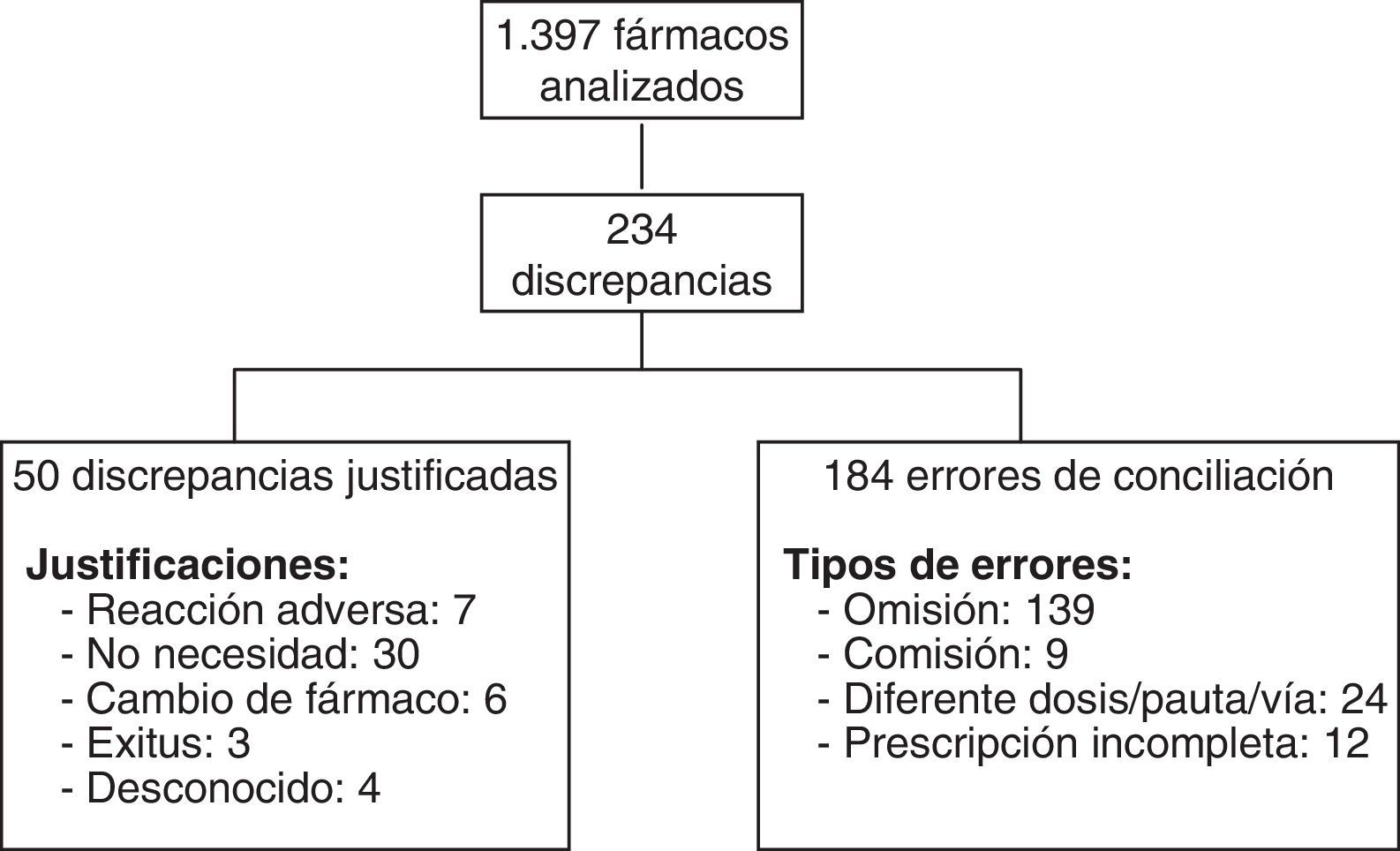
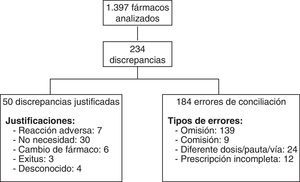
ResultadosSe incluyeron 114 pacientes, encontrándose errores de conciliación en el 75,4% de ellos. Los pacientes tenían 1.397 fármacos prescritos, de los cuales 234 presentaron discrepancias que requirieron aclaración con el clínico responsable. De estas 234 discrepancias, el clínico modificó la prescripción en 184 de ellas, consideradas errores de conciliación. Los tipos de error fueron: omisión de medicamentos (139), comisión (9), dosis, pauta o vía diferentes (24) y por prescripción incompleta (12). Entre los subgrupos farmacoterapéuticos más afectados por los errores se encontraron los antianémicos, vitaminas, y psicoanalépticos.
ConclusionesEl porcentaje de pacientes pluripatológicos con errores de conciliación es elevado. El desarrollo de una metodología dirigida especialmente a los pacientes pluripatológicos consigue detectar y disminuir en un alto porcentaje los errores de medicación relacionados con los cambios de niveles asistenciales.
To determine the incidence of medication errors when admitting patients with multiple chronic conditions to hospital, using a standard method.
Material and methodA prospective, observational study was conducted on patients with multiple chronic conditions admitted to a tertiary hospital. The medication reconciliation was performed using the standard method considered the most suitable for these patients by an expert panel, following the Delphi methodology. The main information source used for this was the computerised clinical notes, both in primary care and in the hospital, recurring to a clinical interview if necessary. Discrepancies justified by the clinician, as well as reconciliation errors were recorded. The type of error and the pharmacological group involved were analysed and the seriousness of each one of them was assessed.
ResultsA total of 114 patients were included, with reconciliation errors being found in 75.4% of cases. The patients had 1397 prescribed drugs, of which 234 had discrepancies that required clarification by the clinician responsible. The clinician modified the prescription in 184 of these discrepancies, which were considered reconciliation errors. The types of error were: medication omission (139), commission (9), dose, prescription or different routes (24) and by incomplete prescription (12). Anti-anaemic drugs, vitamins, and psychoanaleptics were among the pharmacotherapeutic groups most affected by the errors.
ConclusionsThe percentage of patients with multiple chronic conditions with errors is elevated. The development of methods particularly directed at patients with multiple chronic conditions manages to detect and decrease a high percentage of medication errors associated with changes of care levels.
En los últimos años se ha constatado que un importante porcentaje de los errores de medicación se producen durante las transiciones entre niveles asistenciales especialmente al ingreso y al alta hospitalaria1. La causa principal de dichos errores es la falta de comunicación entre los diferentes profesionales, y entre estos y el paciente o cuidador. Factores como la ausencia de registros únicos de salud, la pluripatología y polimedicación o la necesidad de adaptar el tratamiento domiciliario a la guía farmacoterapéutica, entre otros, contribuyen a la aparición de discrepancias injustificadas entre el tratamiento prescrito al ingreso y la medicación domiciliaria2.
Según definiciones de Delgado Sánchez et al.2, Gleason et al.3 y del Institute for Healthcare Improvement4, se puede entender la conciliación como el proceso formal de valorar el listado completo y exacto de la medicación previa del paciente conjuntamente con la prescripción fármacoterapéutica después de la transición asistencial.
Diversos organismos como la Joint Commission on Accreditation of Health Care, la World Health Organization o el National Institute for Health and Clinical Excellence reconocen la conciliación como un aspecto clave en la seguridad del paciente5. En España no existe ninguna directiva oficial clara que exija a las instituciones sanitarias el cumplimiento de un objetivo específico relacionado con la conciliación. De hecho, recientemente se ha publicado un estudio6 realizado en 105 hospitales españoles, que pone de manifiesto la baja implantación en nuestros hospitales de programas estandarizados de conciliación. Así, la realización de la conciliación queda en manos de la labor de los farmacéuticos clínicos hospitalarios.
El concepto «paciente pluripatológico» (PP) ha sido introducido en los últimos años en respuesta al cambio en el perfil del paciente hospitalizado actualmente. Este paciente pluripatológico estaría caracterizado por la coexistencia de 2 o más enfermedades crónicas agrupadas en categorías que duran un año o más y que precisan asistencia médica continuada y/o limitan las actividades diarias7. La prevalencia de estos pacientes es baja en la población general, no obstante es alta en el medio hospitalario. Por ejemplo, en los servicios de medicina interna supone un 38,9% de los ingresos en la unidad8.
Como se ha visto en algunos estudios9,10, los PP se han distinguido del resto de los pacientes por ser de edad más avanzada, por haber ingresado más frecuentemente a través del servicio de urgencias, por mayor limitación funcional basal y mayor consumo de fármacos. Estas características hacen que los PP sean más susceptibles a sufrir errores de medicación y, más concretamente, errores de conciliación (EC).
Sin embargo, aunque los EC han sido evaluados profusamente en la población general, y aunque existen algunos estudios realizados en pacientes ancianos polimedicados11,12, no hay ningún estudio que evalúe su incidencia en PP.
Una revisión sistemática13 que incluyó 22 estudios, ninguno de ellos en PP, encontró que entre el 10 y el 67% de los pacientes tenían un EC. Además se ha observado que causan efectos adversos hasta en un 20% de los pacientes14. Aunque la mayoría no habría causado daño al paciente, algunos estudios indican que un 26% habría requerido monitorización15 y un 5,7% habría podido causar un daño importante o deterioro clínico16.
Otros trabajos han analizado poblaciones de pacientes quirúrgicos17, traumatológicos18 y, cada vez más, en los pacientes que ingresan en los servicios de urgencias19.
El objetivo del presente estudio es conocer la incidencia de los EC en el ingreso hospitalario en PP a través de una metodología estandarizada.
Material y métodosEstudio observacional, prospectivo, en un hospital de tercer nivel y de 6 meses de duración, de septiembre de 2011 a febrero de 2012. Se realizó conciliación en las primeras 24h del ingreso hospitalario de PP, definidos según el Proceso Asistencial Integrado de la Consejería de Salud de la Junta de Andalucía11.
La metodología empleada para realizar la conciliación ha sido la que se valoró como más adecuada para el PP en una investigación previa20. Siguiendo dicha metodología, un farmacéutico clínico obtenía el listado del tratamiento domiciliario del paciente. Como fuentes de información se han utilizado 4 herramientas:
- -
Historia clínica electrónica intrahospitalaria (Software Estación Clínica Diraya Atención Especializada DAE®): se utilizó para conocer la clínica actual del paciente, e, indirectamente, para conocer su tratamiento domiciliario, utilizando la anamnesis del ingreso en planta o urgencias o ambas.
- -
Historia de salud única del Sistema Sanitario Público Andaluz (Software Diraya®): es el sistema que está implantando el sistema sanitario público de Andalucía como soporte de la historia clínica electrónica de forma integrada y compartida. Ha permitido conocer medicamentos crónicos prescritos por el médico de atención primaria.
- -
Sistema de farmacia hospitalaria (Software Landtools®): sistema en el que estaba disponible el perfil farmacoterapéutico del paciente y en el que constan todos los medicamentos prescritos a un paciente ingresado, así como todos aquellos medicamentos hospitalarios de un paciente ambulatorio. Ha sido utilizado para disponer de la prescripción activa en el hospital y la medicación que recoge en él si se tratase de un paciente externo.
- -
Entrevista clínica al paciente. En aquellos casos en los que no hubo información suficiente o surgiera duda, se confirmó la medicación tomada mediante entrevista clínica con el paciente o su cuidador.
Los pacientes en los que no se pudo conocer la medicación domiciliaria fueron excluidos del estudio. Al cotejar la información sobre el tratamiento previo al ingreso con la prescripción activa, se obtuvieron todas las discrepancias que se clasificaron como justificadas o no justificadas. Fueron discrepancias justificadas aquellas en las que el farmacéutico encontró una razón escrita en la historia clínica o las que el médico justificó adecuadamente cuando se le notificó. Se consideraron discrepancias no justificadas aquellas que no tenían una explicación clínica. Las discrepancias no justificadas se consideraron EC.
Para todos los EC hubo una intervención específica del farmacéutico para que se adecuara el tratamiento del paciente en consecuencia.
Las prescripciones de medicamentos no incluidos en la guía farmacoterapéutica no se consideraron discrepancias, actuándose en estos casos según el programa de intercambio terapéutico del hospital. Los datos se analizaron con el programa SPSS versión 15.0.
Para la recogida de datos se diseñó y utilizó un formulario estandarizado de conciliación, en el que se registraron las variables consideradas relevantes por el panel19: datos identificativos del paciente, medicación domiciliaria (medicamento, dosis, pauta, vía y última dosis administrada), alergias e intolerancias, discrepancias detectadas, discrepancias justificadas y no justificadas y tasa de aceptación de la recomendación de conciliación, tipo de error (omisión, comisión, diferencias de dosis, vía o pauta, prescripción incompleta) y gravedad del mismo. La gravedad se clasificó según el Nacional Coordinating Council for Medication Error Reporting and Prevention's21. Aunque en el panel19 se consideraron las duplicidades e interacciones de medicamentos como variables de conciliación, en este trabajo no fueron incluidas.
Se calcularon los indicadores de calidad del proceso de conciliación según recomendaciones vigentes en España22.
También se recogió: número de fármacos domiciliarios/paciente, número de discrepancias/paciente, las justificaciones realizadas por los clínicos tras la comunicación de la discrepancia, número de EC/paciente y fármacos implicados tanto en las discrepancias justificadas como en los EC. Con respecto a los fármacos, se analizó su grupo farmacológico, según el Sistema de Clasificación Anatómica, Terapéutica, Química (código ATC) y si se trató de un medicamento de alto riesgo, según establece el Massachussets Hospital Association Medication Error Prevention23. Este concepto de «alto riesgo» hace referencia a la peligrosidad de un retraso o pérdida de dosis de un medicamento, diferente por tanto al establecido por el Instituto para el ISMP24, y son aquellos medicamentos que deben conciliarse en las primeras 4h, según dichas recomendaciones.
ResultadosEn el período de estudio se identificaron un total de 114 pacientes. La media de edad fue 75,6±7,2 años. El 53,6% (n=61) fueron mujeres y el 46,4% (n=53), hombres. Los pacientes tenían prescritos una media de 12,3±3,1 fármacos en su tratamiento domiciliario, con un máximo de 20 y un mínimo de 6.
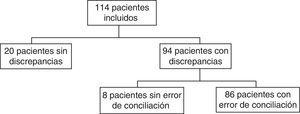
En la figura 1 aparecen los pacientes que tuvieron discrepancias justificadas y EC. En la figura 2 puede verse el total de discrepancias y EC, así como las aclaraciones realizadas por los clínicos y los tipos de EC.
Con respecto a los indicadores de calidad de prescripción al ingreso, el porcentaje de pacientes con EC (número de pacientes con EC≤1/número de procesos de conciliación) fue 75,4%. El porcentaje de medicamentos con EC (número de EC/número de medicamentos conciliados) fue 13,2%. El número de EC por paciente (número de EC/número de pacientes con≤1 EC) fue 2,13.
Con relación a los EC detectados, el cociente número de EC/discrepancias que requirieron aclaración fue 0,78.
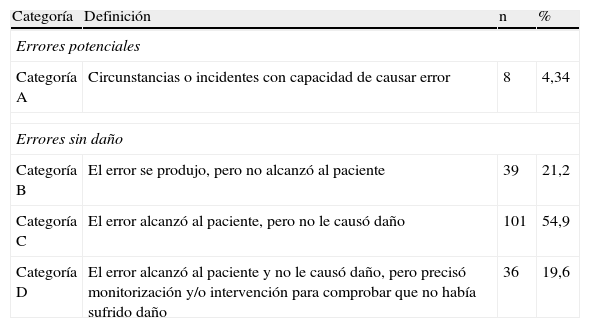
La valoración de gravedad de los EC queda reflejada en la tabla 1. El 74,45% de los EC fueron categorizados como C o D, tratándose así de errores de medicación que alcanzaron al paciente.
Clasificación de la gravedad de los errores de conciliación
| Categoría | Definición | n | % |
| Errores potenciales | |||
| Categoría A | Circunstancias o incidentes con capacidad de causar error | 8 | 4,34 |
| Errores sin daño | |||
| Categoría B | El error se produjo, pero no alcanzó al paciente | 39 | 21,2 |
| Categoría C | El error alcanzó al paciente, pero no le causó daño | 101 | 54,9 |
| Categoría D | El error alcanzó al paciente y no le causó daño, pero precisó monitorización y/o intervención para comprobar que no había sufrido daño | 36 | 19,6 |
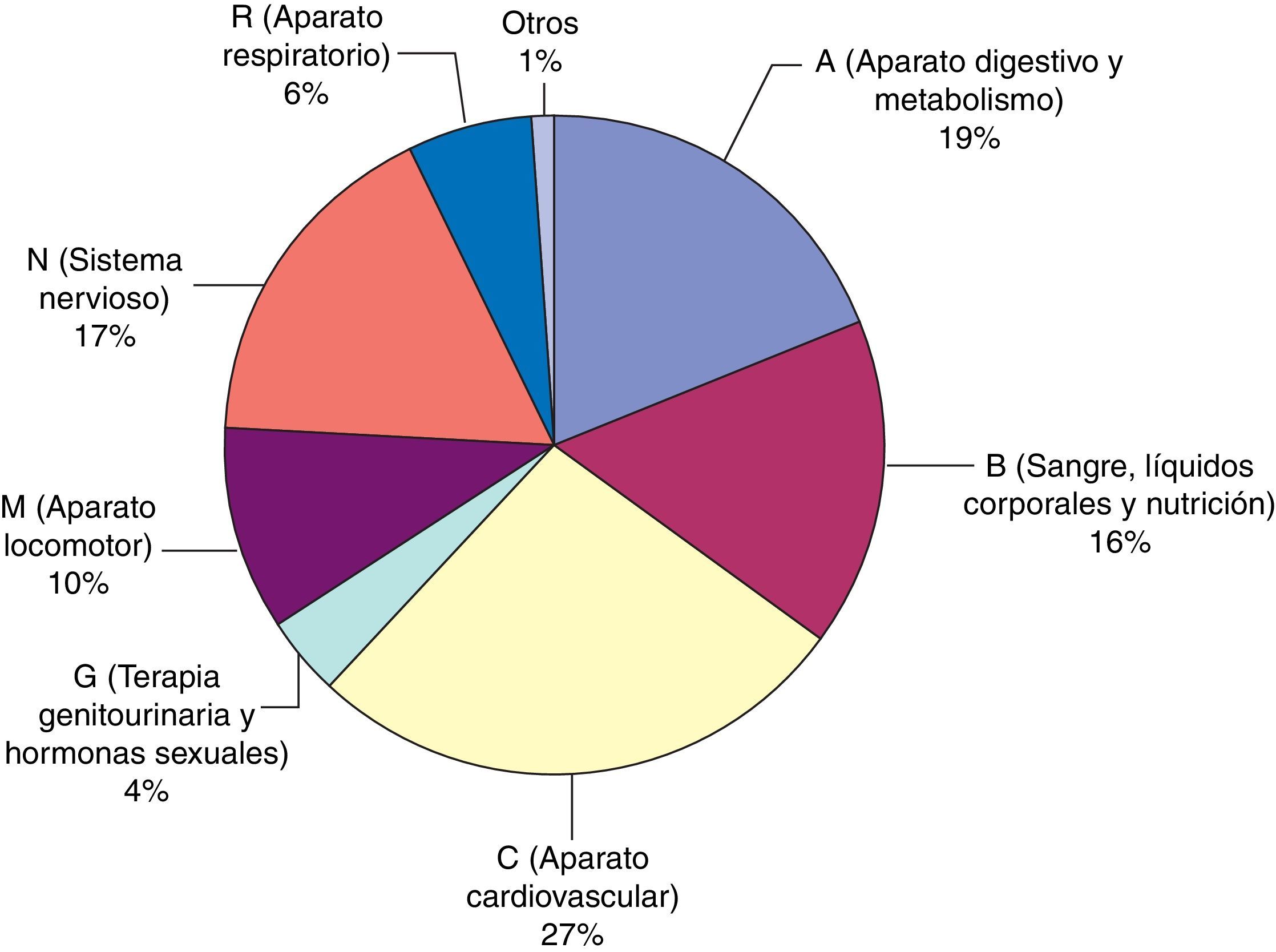
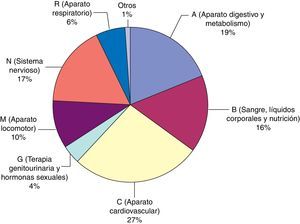
En la figura 3 se describen los grupos farmacoterapéuticos implicados en los EC y en la tabla 2 se especifican los subgrupos farmacoterapéuticos y los principios activos de todos ellos. También se reflejan aquellos errores con medicamentos de alto riesgo.
Grupos, subgrupos terapéuticos y principios activos implicados en los errores de conciliación, así como errores de alto riesgo
| Grupos terapéuticos | Subgrupos terapéuticos | Principios activos | Error de alto riesgo |
| A | A02 Agentes para el tratamiento de alteraciones causadas por ácidos (4) | Omeprazol (4) | - |
| A06 Laxantes (4) | Lactulosa (3) | - | |
| Plantago ovata (1) | |||
| A10 Antidiabéticos (3) | Insulina (2)Repaglinida (1) | Insulina (2)Repaglinida (1) | |
| A11 Vitaminas (19) | Vitamina D (9)Tiamina (3)Otros (7) | - | |
| A12 Suplementos minerales (5) | Carbonato cálcico (5) | - | |
| B | B01 Agentes antitrombóticos (14) | Clopidogrel (4)Acenocumarol (1)Ácido acetilsalicílico (9) | - |
| B03 Antianémicos (24) | Suplementos con hierro (19)Ácido fólico (3)Eritropoyetina (2) | - | |
| C | C01 Terapia cardíaca (2) | Nitroglicerina (1)Digoxina (1) | Nitroglicerina (1) |
| C02 Antihipertensivos (4) | Doxazosina (4) | Doxazosina (1) | |
| C03 Diureticos (9) | Furosemida (5)Espironolactona (3)Hidroclorotiazida (1) | - | |
| C04 Vasodilatadores periféricos (4) | Pentoxifilina (4) | - | |
| C07 Agentes betabloqueantes (3) | Bisoprolol (2)Carvedilol (1) | Bisoprolol (2)Carvedilol (1) | |
| C08 Bloqueantes de canales de calcio (6) | Amlodipino (4)Diltiazem (2) | Amlodipino (3)Diltiazem (2) | |
| C09 Agentes que actúan sobre el sistema renina-angiotensina (11) | Losartán (6)Ramipril (3)Enalapril (2) | Losartán (4) | |
| C10 Agentes modificadores de los lípidos (10) | Simvastatina (8)Otros (2) | - | |
| G | G04 Productos de uso urológico (7) | Tamsulosina (3)Finasterida (3)Dutasterida (1) | - |
| M | M01 Antiinflamatorios y antirreumáticos (1) | Ibuprofeno (1) | - |
| M04 Antigotosos (10) | Alopurinol (9)Colchicina (1) | - | |
| M05 Fármacos para el tratamiento de enfermedades óseas (8) | Alendronato (4)Risedronato (2)Ibandronato (2) | - | |
| N | N02 Analgésicos (3) | Ácido acetilsalicílico (2)Paracetamol (1) | Ácido acetilsalicílico (2)Paracetamol (1) |
| N03 Antiepilépticos (1) | Pregabalina (1) | Pregabalina (1) | |
| N05 Psicolépticos (6) | Lorazepam (2)Otros (4) | - | |
| N06 Psicoanalépticos (12) | Citalopram (6)Paroxetina (4)Otros (2) | - | |
| R | R03 Antiasmáticos (9) | Budesonida (3)Tiotropio (2)Otros (4) | Budesonida (3)Tiotropio (2)Otros (4) |
| R05 Antigripales y antitusígenos (3) | Acetilcisteína (3) | - | |
| Otros | H03 Terapia tiroidea (1) | Levotiroxina (1) | - |
| V03 Otros preparados terapéuticos (1) | Sevelámero (1) | - |
Que conozcamos, este es el primer trabajo que analiza los EC a través de una metodología seleccionada como la más idónea por un panel de expertos para la población específica de PP, según la definición del Proceso Asistencial Integrado de la Consejería de Sanidad de la Junta de Andalucía. Su principal hallazgo es la alta incidencia de EC en esta población.
En muchos estudios publicados, la definición de discrepancia y la metodología para llevar a cabo el proceso de conciliación (fuentes de información, variables consideradas como EC, responsable del proceso…) varían considerablemente. De ahí que el porcentaje de pacientes con EC varíe ampliamente desde el 10 al 96%12,17. Además de esto, el tipo de servicio (quirúrgico o no) y el tipo de ingreso (urgente o programado) también influye. En nuestro estudio es destacable el mayor porcentaje de pacientes con EC con respecto a los que han encontrado otros autores: De Winter et al.25 encontraron un 59% de EC en pacientes atendidos en el servicio de urgencias; Cohen et al.26 hallaron un 36,5% de pacientes mayores de 65 años ingresados en urgencias con EC, aunque solo tuvieron en cuenta la omisión de medicamento; Franco-Donat et al.27 encontraron un 42% de EC en pacientes ingresados en el servicio de cirugía ortopédica y traumatología, y Moriel et al.28 un 71,4% en pacientes de traumatología.
Indudablemente las características del PP contribuyen a un mayor índice de errores10. La edad avanzada junto con el mayor deterioro cognitivo repercuten negativamente en el conocimiento por parte del paciente de su medicación. Además los frecuentes reingresos conllevan constantes cambios de tratamiento. La mayoría de las ocasiones requieren asistencia urgente. En este contexto, los esfuerzos se dirigen a solventar el problema agudo y muchas veces el clínico no tiene tiempo de realizar una historia farmacoterapéutica completa.
También desempeña un papel fundamental la polimedicación. En el trabajo de Delgado Sánchez et al.29 realizado en pacientes ancianos polimedicados, el porcentaje de pacientes con EC fue 52,7%. En comparación con nuestros resultados, esta diferencia no es sorprendente si se tiene en cuenta que la media de medicamentos crónicos en el anterior trabajo fue de 6,63±2,28, mientras que en los PP la media de fármacos domiciliarios estuvo en 12,3±3,1. Es necesario tener en cuenta además que en el primero se incluyeron pacientes con 4 o más medicamentos crónicos y de cualquier servicio. Queda constancia de la influencia de la polimedicación también en el trabajo de Rodríguez Vargas et al.12, realizado en un servicio de urgencias y con una mayoría de pacientes polimedicacos (≥7fármacos). Este trabajo mostró un número de discrepancias por paciente de 0,61 en los pacientes no polimedicados y de 2,02 en los pacientes polimedicados.
En nuestro trabajo, el tipo de EC más frecuente ha sido la omisión de medicamento, al igual que ocurre en otros estudios similares22,24,30. El elevado número de medicamentos prescritos/paciente posiblemente contribuye al alto número de medicamentos omitidos. De hecho, De Winter et al. desarrollaron un listado de preguntas estandarizadas como herramienta para disminuir el porcentaje de omisiones en el servicio de urgencias, que demostró reducirlo en un 49,3% de forma significativa31.
El estudio cuantitativo de las discrepancias es interesante, pero más aún es realizar un análisis cualitativo sobre el daño ocasionado por estos errores. En la literatura se describe que aunque por lo general son errores que no causan daño, en la mayoría de los casos, sí que alcanzaron al paciente y, en ocasiones, es necesario hacer un seguimiento14,26, lo que está en consonancia con lo encontrado en nuestro estudio.
Por otro lado, se han cuantificado todos aquellos EC que deberían haberse conciliado en las primeras 4h tras el ingreso, según las recomendaciones del Massachussets Hospital Association Medication Error Prevention22. La mayoría de ellos fueron debidos a omisiones de antihipertensivos en dosis múltiples, inhaladores y bloqueantes de los canales de calcio.
En nuestro estudio destacaron los grupos del aparato cardiovascular, aparato digestivo y metabolismo y sistema nervioso como principales grupos farmacológicos afectados por los errores, al igual que lo encontrado en otros trabajos realizados en pacientes de medicina interna32. Entre las clases de fármacos más afectados se encuentran los antianémicos (destacando los suplementos con hierro), vitaminas (principalmente análogos de vitamina D) y psicoanalépticos (sobre todo antidepresivos).
Estos resultados pueden explicarse si tenemos en cuenta el perfil del PP, que generalmente ingresa por la reagudización de enfermedades cardiovasculares (insuficiencia cardíaca descompensada, infarto agudo de miocardio, angina inestable…)33, y en las que el ajuste del tratamiento habitual va destinado a resolver el cuadro agudo, haciendo que queden en segundo plano la medicación crónica (antidepresivos, suplementos, medicamentos para la prevención de fractura…).
La principal limitación de este estudio es que se ha realizado en un solo centro, y por lo tanto los resultados están muy condicionados por el perfil de prescripción del centro. Para futuras investigaciones sería necesario realizarlo de forma multicéntrica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.