El dolor neuropático es causado por una lesión o enfermedad que afecta el sistema somatosensorial y es difícil de manejar, siendo a menudo refractario a los tratamientos existentes1. En más de la mitad de los casos se localiza y afecta un área específica, claramente circunscrito a una zona del cuerpo, hablamos del dolor neuropático localizado (DNL)2.
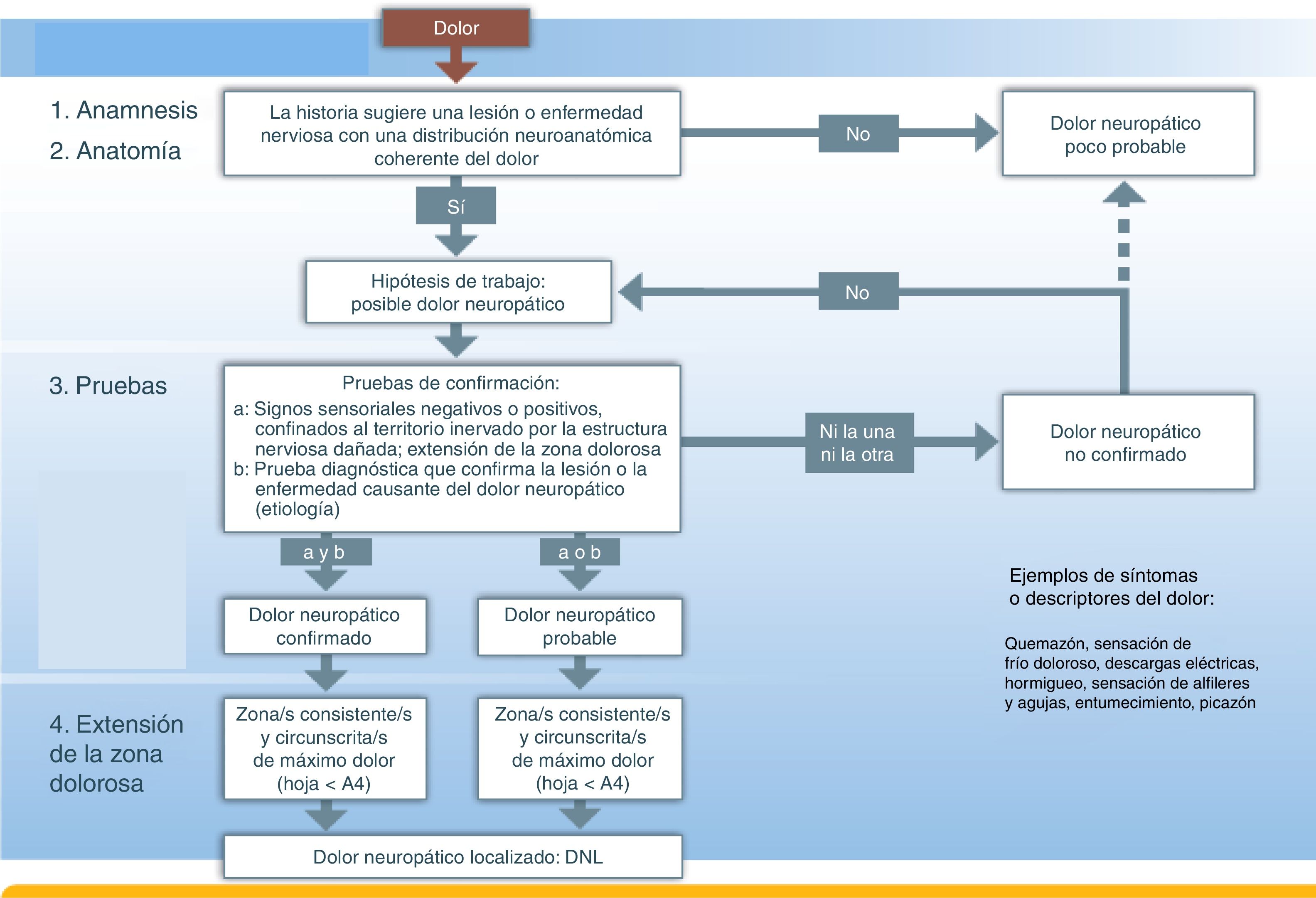
Basado en el sistema de clasificación propuesto por el Grupo de Interés Especial en Dolor Neuropático (NeuPSIG) de la Asociación Internacional para el Estudio del Dolor (IASP), se ha desarrollado una herramienta de detección fundamentada en cuestiones relativas a la historia clínica del paciente y la distribución del dolor, que permite identificar rápida y fácilmente a los pacientes con dolor neuropático probable y DNL (fig. 1)1.
Herramienta de detección del dolor neuropático localizado.Fuente: adaptado de Treede et al.1.
Teniendo en cuenta las recomendaciones actuales de tratamiento del dolor neuropático3, un grupo de especialistas del dolor se reunió en junio del 2015 para desarrollar un algoritmo complementario de tratamiento para su uso en el ámbito de la atención primaria y por los no especialistas en dolor. El punto de partida del algoritmo es el diagnóstico del DNL, y había el consenso de que el tratamiento de primera línea debía ser un agente analgésico tópico, debido a que la relación beneficio/riesgo es mucho mejor que la de los agentes sistémicos. La aplicación tópica se presenta como un tratamiento local, con una menor dosis total sistémica y evita el primer paso hepático, lo que reduce el riesgo de eventos adversos e interacciones farmacológicas4.
Los tratamientos tópicos más empleados en la práctica clínica son:
- –
Apósitos de lidocaína: Producen un efecto analgésico local al inhibir los canales de sodio voltaje-dependientes de los nervios dañados por la lesión. Estos canales ectópicos son estabilizados por la lidocaína, produciéndose de este modo analgesia, sin efecto anestésico local asociado5. Los apósitos contienen lidocaína al 5%, conteniendo 700mg de principio activo por apósito. El área dolorosa debe cubrirse con el apósito una vez al día durante un intervalo de tiempo que, como máximo, debe ser de 12h. Los apósitos pueden cortarse en tamaños más pequeños antes de retirar la lámina de liberación. No deben utilizarse más de 3 apósitos de 14×10cm al mismo tiempo (o sobre una superficie total mayor de 420cm2). Presentan una excelente tolerabilidad y buena eficacia. Debido a la escasa absorción, su tolerabilidad sistémica es buena, aunque se puede producir algún efecto irritativo local, y el potencial de interacciones es mínimo. Los apósitos deben aplicarse sobre zonas de piel intacta, seca, no irritada y sin pelos. No debe aplicarse sobre áreas de piel inflamada o lesionada, heridas, dermatitis atópica o mucosas. Están indicados en el alivio sintomático del dolor neuropático asociado a infección previa por herpes zóster (neuralgia posherpética o NPH)6, pero han demostrado su utilidad fuera de indicación en otros modelos del DNL, como la polineuropatía diabética, polineuropatía sensorial idiopática, y dolor posquirúrgico y postraumático, disminuyendo el tamaño de la zona de alodinia asociado al DNL7.
- –
Capsaicina: Es un agonista selectivo del receptor TRPV1 (receptor de potencial transitorio vaniloide 1). El estímulo inicial de estos receptores cutáneos produce dolor y eritema, causados por la liberación de neuropéptidos vasoactivos, sustancia P (SP), para posteriormente producirse una depleción de SP y desensibilización de los nociceptores cutáneos, que pierden parte de su sensibilidad a diversos estímulos8. Hay 2 métodos de aplicación de la capsaicina tópica: crema y parche. El parche de capsaicina 8%, 179mg de capsaicina por parche, se aplica sobre la piel durante 30 o 60min, dependiendo de la localización del dolor. Se podrá administrar un anestésico tópico en la zona de tratamiento o se le puede administrar un analgésico oral al paciente antes de aplicar este parche, para reducir las posibles molestias propias de la aplicación. El anestésico tópico deberá cubrir toda la zona de tratamiento con el parche de capsaicina 8% más un borde de 1 a 2cm. En los ensayos clínicos, los pacientes recibieron pretratamiento con lidocaína tópica (4%), lidocaína (2,5%)/prilocaína (2,5%) o con 50mg de tramadol. Hasta 4 parches pueden ser aplicados en un mismo momento y el tratamiento se puede repetir cada 3 meses, tantas veces como sea necesario9. En la práctica clínica proporciona un alivio del dolor rápido y sostenido en pacientes con diversas condiciones de neuropático periférico, y reduce significativamente la prescripción de medicación analgésica concomitante10,11. Los principales efectos adversos son transitorios, reacciones locales, en el lugar de aplicación, principalmente dolor y eritema.
La segunda forma de aplicación tópica de capsaicina comprende las cremas con una concentración baja (<1%), las cuales tienen que aplicarse varias veces al día, durante varias semanas. Una revisión de 6 ensayos clínicos concluyó que la crema de capsaicina 0,075% no tiene un efecto significativo comparado con el placebo sobre el dolor neuropático, por lo que es poco probable que bajas concentraciones tópicas de capsaicina tengan un uso significativo en la práctica clínica. Además, la irritación local de la piel era común en estos ensayos12.
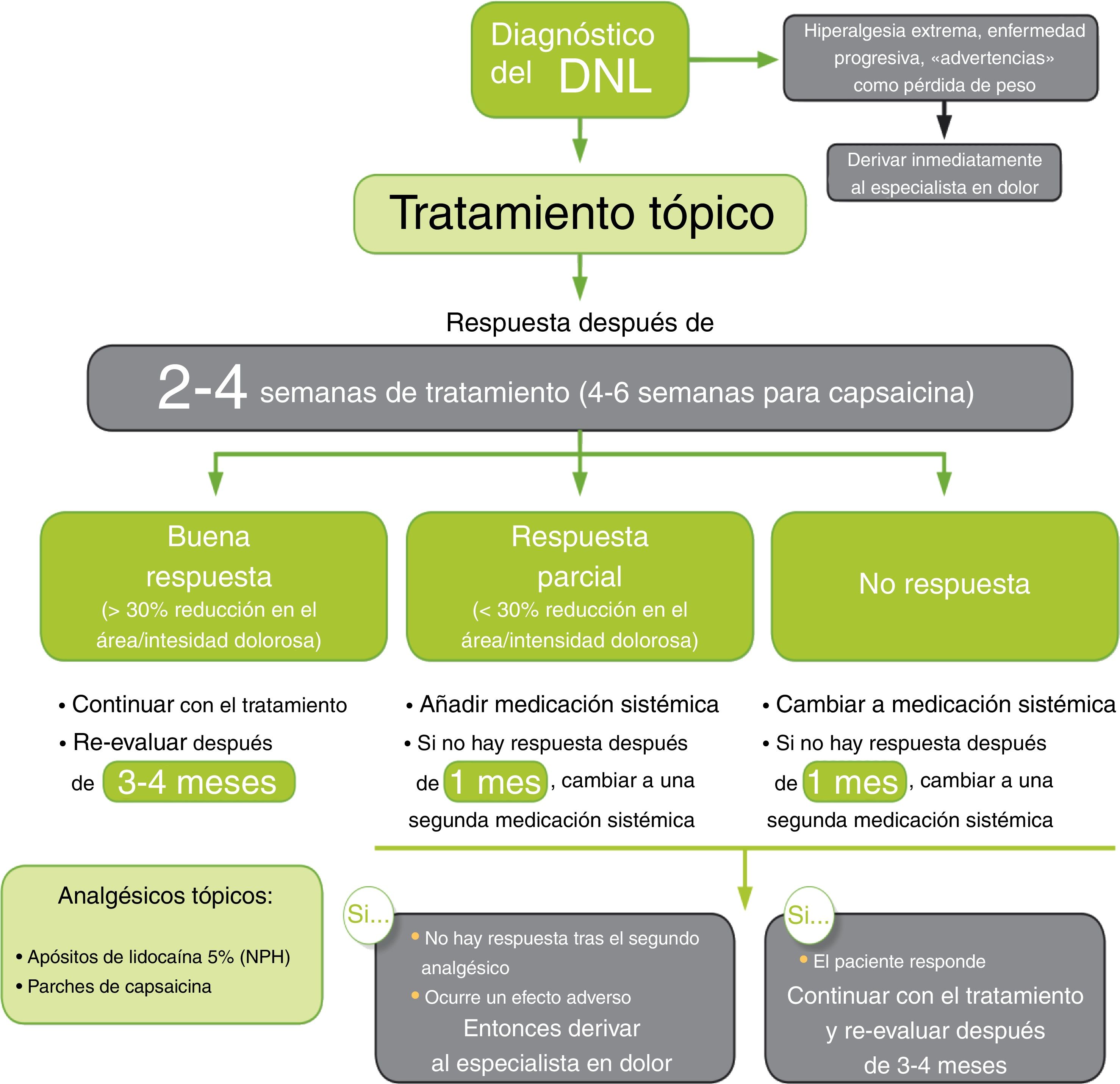
Según el algoritmo del DNL (fig. 2), el tratamiento debe iniciarse con un agente tópico, y el paciente se debe evaluar después de un período adecuado. Cuando la respuesta es buena, se continúa con el agente tópico, con una re-evaluación posterior a los 3-6 meses. Si el paciente muestra solo una respuesta parcial o no hay respuesta, actualmente no hay pruebas suficientes para recomendar un cambio en el tratamiento tópico. Por tanto, se debe añadir un tratamiento sistémico al agente tópico si hay una respuesta parcial, o cambiar a medicación sistémica si no hay respuesta4. La mayor parte de las guías de práctica clínica consultadas coinciden en señalar que los antidepresivos tricíclicos, duales (venlafaxina/duloxetina) y los antiepilépticos gabapentina/pregabalina constituyen los fármacos de primera línea en el tratamiento del dolor neuropático, siendo el tramadol y los opioides fármacos de segunda-tercera línea de tratamiento3.
Algoritmo de tratamiento farmacológico para el dolor neuropático localizado.Fuente: traducido de Allegri et al.4.
Después del tratamiento durante un mes con el agente sistémico, el paciente debe ser reevaluado. Si se informa de una buena respuesta por el paciente, el tratamiento se debe continuar con una reevaluación después de 3-4 meses. Si hay poca o ninguna respuesta, la medicación sistémica se debe cambiar a un agente alternativo con un mecanismo de acción diferente. Si esto demuestra ser eficaz, el tratamiento con el segundo agente se debe continuar como se ha descrito anteriormente. Sin embargo, si hay poca o no hay respuesta al segundo agente, o aparecen efectos adversos serios, el paciente debe ser remitido a un especialista en dolor4.