Identificar o conhecimento do pediatra quanto ao manejo diagnóstico e terapêutico da criança com constipação intestinal funcional.
MétodosEstudo transversal descritivo com amostra constituída de médicos (n=297) entrevistados no 36° Congresso Brasileiro de Pediatria de 2013. Foi usado um questionário autoadministrado referente a um caso clínico hipotético de constipação intestinal.
ResultadosFoi observada maior proporção de pediatras do sexo feminino, média de 44,1 anos, tempo de formação médio de 18,8 anos, 56,9% portadores de título de especialista pela Sociedade Brasileira de Pediatria. Exames complementares foram solicitados por 40,4%, a radiografia abdominal foi o mais requisitado (19,5%), seguido por enema opaco (10,4%), exames laboratoriais (9,8%), ultrassonografia de abdome (6,7%), colonoscopia (2,4%), manometria e biópsia (ambas 1,7%). Para o manejo foi sugerida a prescrição de lactulose (26,6%), óleo mineral (17,5%), polietilenoglicol (14,5%), suplemento de fibras (9,1%) e leite de magnésia (5,4%). Orientação alimentar (84,8%), desimpactação fecal (17,2%) e treinamento de toalete (19,5%) também foram indicadas.
ConclusõesEvidencia‐se uma discordância entre o manejo sugerido pelos pediatras e a conduta preconizada pela literatura disponível atualmente, uma vez que foram solicitados exames complementares desnecessários e não foi recomendada a orientação terapêutica considerada de primeira linha.
To evaluate the pediatrician's knowledge regarding the diagnostic and therapeutic approach of childhood functional constipation.
MethodsA descriptive cross‐sectional study was performed with the application of a self‐administered questionnaire concerning a hypothetical clinical case of childhood functional constipation with fecal incontinence to physicians (n=297) randomly interviewed at the 36th Brazilian Congress of Pediatrics in 2013.
ResultsThe majority of the participants were females, the mean age was 44.1 years, the mean time of professional practice was 18.8 years; 56.9% were Board Certified by the Brazilian Society of Pediatrics. Additional tests were ordered by 40.4%; including abdominal radiography (19.5%), barium enema (10.4%), laboratory tests (9.8%), abdominal ultrasound (6.7%), colonoscopy (2.4%), manometry and rectal biopsy (both 1.7%). The most common interventions included lactulose (26.6%), mineral oil (17.5%), polyethylene glycol (14.5%), fiber supplement (9.1%) and milk of magnesia (5.4%). Nutritional guidance (84.8%), fecal disimpaction (17.2%) and toilet training (19.5%) were also indicated.
ConclusionsOur results show that pediatricians do not adhere to current recommendations for the management of childhood functional constipation, as unnecessary tests were ordered and the first‐line treatment was not prescribed.
Na prática clínica, a constipação intestinal é um achado muito frequente em crianças, corresponde a cerca de 3% das consultas nos ambulatórios de pediatria geral e 25% das consultas em gastroenterologia pediátrica.1–4 Na avaliação dos estudos feitos no Brasil, encontrou‐se uma variabilidade de 14,7% a 38,8% na prevalência da constipação.5 Essa ampla variação se deve tanto à heterogeneidade dos critérios diagnósticos quanto às diferenças na seleção da população de estudo.5,6
O III Critério de Roma (2006) descreve que, em crianças maiores de 4 anos se estabelece o diagnóstico de constipação quando há ≤2 evacuações por semana; ao menos um episódio de incontinência fecal por semana; história de postura retentiva ou retenção fecal voluntária excessiva; história de movimentos intestinais dolorosos; presença de extensa massa fecal no canal retal; história de fezes calibrosas que podem obstruir o vaso sanitário. Os sintomas devem estar presentes pelo menos uma vez por semana num intervalo de dois meses.4 Esses critérios são, entretanto, considerados por alguns especialistas muito restritivos.5 As diretrizes da ESPGHAN (Sociedade Europeia de Gastroenterologia, Hepatologia e Nutrição Pediátrica) e NASPGHAN (Sociedade Norte‐Americana de Gastroenterologia, Hepatologia e Nutrição Pediátrica) recomendam que seja usado o critério de Roma III, exceto pela duração dos sintomas, uma vez que o intervalo de dois meses recomendado para crianças mais velhas pode contribuir para atraso no tratamento.7
A alta prevalência da constipação gera altos custos para a saúde pública, representa um gasto de US$ 3.362 por criança tratada anualmente nos Estados Unidos.6 Estudos demonstram que não há predominância de sexo e em pelo menos metade dos casos a constipação surge no primeiro ano de vida, ainda que seja mais diagnosticada em crianças de idade escolar.1,3
As complicações da constipação intestinal incluem dor abdominal recorrente, incontinência fecal, sangramento retal, enurese e infecção/retenção urinária.6 Esses agravantes podem se associar progressivamente, influir negativamente na qualidade de vida e gerar despesas, tanto para a família quanto para o Estado.2,3
Embora seja uma doença de diagnóstico e tratamento relativamente simples, a constipação afeta a integridade física e emocional da criança.1 Ao levar em consideração a prevalência, a importância clínica e as repercussões da doença, este estudo tem como objetivo traçar um panorama do manejo adotado pelos pediatras brasileiros frente a um caso de constipação intestinal e estabelecer um paralelo com a literatura disponível.
MétodoFez‐se um estudo transversal descritivo, com amostra constituída por 297 médicos escolhidos por amostragem não aleatória de conveniência, participantes do 36.° Congresso Brasileiro de Pediatria, em Curitiba, em outubro de 2013. Os participantes do congresso foram abordados individualmente pelos pesquisadores nos intervalos das atividades científicas e convidados a participar da pesquisa e a responder o questionário.
O estudo foi aprovado pelo Comitê de Ética em Pesquisa da Pontifícia Universidade Católica do Paraná e foi obtido consentimento esclarecido por escrito de todos os entrevistados. Foram incluídos nesse estudo pediatras, médicos generalistas com título de Especialista em Pediatria pela Sociedade Brasileira de Pediatria (SBP) e médicos residentes em pediatria. Como instrumento de pesquisa, foi usado um questionário autoadministrado composto por duas partes.
A primeira, referente à identificação do entrevistado, era composta por nove questões objetivas e tinha como intuito traçar o perfil do médico entrevistado, conforme sexo, idade, procedência, tempo de atuação, formação complementar e local de atuação.
A segunda parte do questionário era relacionada ao caso clínico fictício a seguir: “J.L.C., sexo masculino, seis anos, apresenta uma evacuação a cada três ou quatro dias, fezes ressecadas, dor e esforço à evacuação. Suja as vestes de três a quatro vezes por semana. Exame físico: 118cm de altura e 21,4kg. Apresenta fezes endurecidas palpáveis em fossa ilíaca esquerda em moderada quantidade. Sem mais particularidades”. Essa etapa continha perguntas abertas discursivas a respeito do diagnóstico e manejo clínico inicial. Eram elas: I. Qual o diagnóstico mais provável para esse caso? II. Qual o critério usado para esse diagnóstico? III. Você indicaria algum exame complementar? Se sim, qual? IV. Qual seria o manejo terapêutico desse paciente? Caso opte pelo uso de medicação, quais seriam os medicamentos e em qual dose? Foram distribuídos 412 questionários, dos quais 346 foram respondidos. Dentre esses, foram excluídos 49 questionários por estarem preenchidos de maneira incompleta ou ilegíveis.
Para o diagnóstico de constipação funcional foi considerado o III Critério de Roma (2006). As respostas obtidas nos questionários foram transcritas e armazenadas em uma planilha do Microsoft Excel® 2010. Para a descrição de variáveis quantitativas foram apresentados valores de média, mediana, valor mínimo, valor máximo e desvio padrão. Variáveis qualitativas foram descritas por frequências e percentuais. Para avaliar a associação entre as variáveis de perfil dos participantes e as variáveis de prescrição/indicação, foi considerado o teste de qui‐quadrado ou o teste exato de Fisher. Valores de p<0,05 indicaram significância estatística. Os dados foram analisados com o programa computacional IBM SPSS v.20.0.
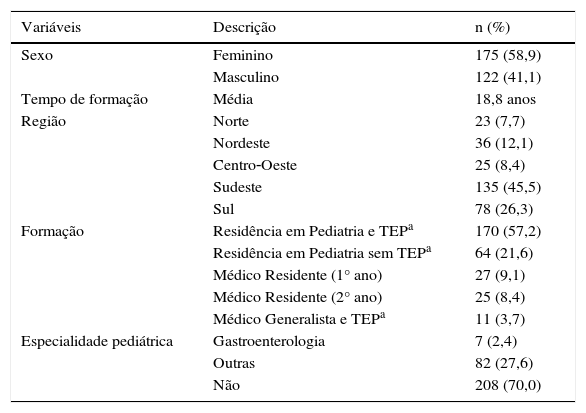
ResultadosForam incluídos 297 questionários. Na população entrevistada, houve ligeira predominância do sexo feminino (58,9%). A média de idade foi de 44,1 anos (de 23 a 75) e a média dos anos de formado 18,8 (de 0 a 52). A maioria dos entrevistados era procedente da Região Sudeste (45,5%), seguida por Sul (26,3%), Centro‐Oeste (8,4%), Nordeste (12,1%) e Norte (7,7%). A maioria dos médicos entrevistados (60,9%) tinha título de especialista pela Sociedade Brasileira de Pediatria (SBP), o restante era composto por pediatras sem título e residentes de pediatria. Do total, 89 médicos tinham algum título em área de atuação pediátrica, dos quais sete (2,4%) eram gastroenterologistas pediátricos. Informações gerais sobre a população estudada estão detalhadas na tabela 1.
Características gerais dos entrevistados (n=297)
| Variáveis | Descrição | n (%) |
|---|---|---|
| Sexo | Feminino | 175 (58,9) |
| Masculino | 122 (41,1) | |
| Tempo de formação | Média | 18,8 anos |
| Região | Norte | 23 (7,7) |
| Nordeste | 36 (12,1) | |
| Centro‐Oeste | 25 (8,4) | |
| Sudeste | 135 (45,5) | |
| Sul | 78 (26,3) | |
| Formação | Residência em Pediatria e TEPa | 170 (57,2) |
| Residência em Pediatria sem TEPa | 64 (21,6) | |
| Médico Residente (1° ano) | 27 (9,1) | |
| Médico Residente (2° ano) | 25 (8,4) | |
| Médico Generalista e TEPa | 11 (3,7) | |
| Especialidade pediátrica | Gastroenterologia | 7 (2,4) |
| Outras | 82 (27,6) | |
| Não | 208 (70,0) |
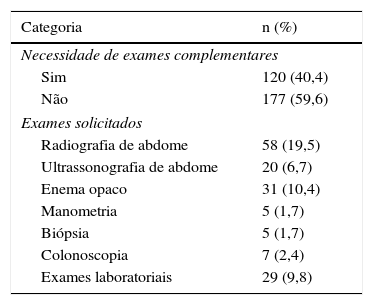
O diagnóstico de constipação foi identificado por 93,6% dos entrevistados. Exames complementares foram indicados por 40,4%, a radiografia simples de abdome foi o mais requisitado (19,5%). O enema opaco (10,4%), a ultrassonografia de abdome (6,7%), a manometria anorretal (1,7%), a biópsia retal (1,7%), a colonoscopia (2,4%) e exames laboratoriais (9,8%) também foram mencionados (tabela 2).
Métodos diagnósticos propostos pelos entrevistados
| Categoria | n (%) |
|---|---|
| Necessidade de exames complementares | |
| Sim | 120 (40,4) |
| Não | 177 (59,6) |
| Exames solicitados | |
| Radiografia de abdome | 58 (19,5) |
| Ultrassonografia de abdome | 20 (6,7) |
| Enema opaco | 31 (10,4) |
| Manometria | 5 (1,7) |
| Biópsia | 5 (1,7) |
| Colonoscopia | 7 (2,4) |
| Exames laboratoriais | 29 (9,8) |
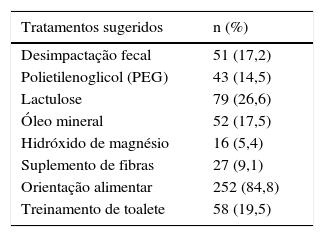
No manejo proposto pelos entrevistados destaca‐se que 84,8% orientaram o paciente em relação aos hábitos alimentares. Em relação a outras medidas não medicamentosas, foram ainda citados o uso de fibras suplementares (9,1%) e treinamento de toalete (19,5%). A abordagem farmacológica foi recomendada por 64% dos entrevistados e inclui o uso de lactulose (26,6%), óleo mineral (17,5%), polietilenoglicol (PEG) (14,5%) e hidróxido de magnésio (5,4%). Não houve respostas que recomendassem o uso de mais de um laxante simultaneamente. A desimpactação fecal foi sugerida por 17,2% dos médicos entrevistados (tabela 3).
Manejo terapêutico proposto pelos entrevistados
| Tratamentos sugeridos | n (%) |
|---|---|
| Desimpactação fecal | 51 (17,2) |
| Polietilenoglicol (PEG) | 43 (14,5) |
| Lactulose | 79 (26,6) |
| Óleo mineral | 52 (17,5) |
| Hidróxido de magnésio | 16 (5,4) |
| Suplemento de fibras | 27 (9,1) |
| Orientação alimentar | 252 (84,8) |
| Treinamento de toalete | 58 (19,5) |
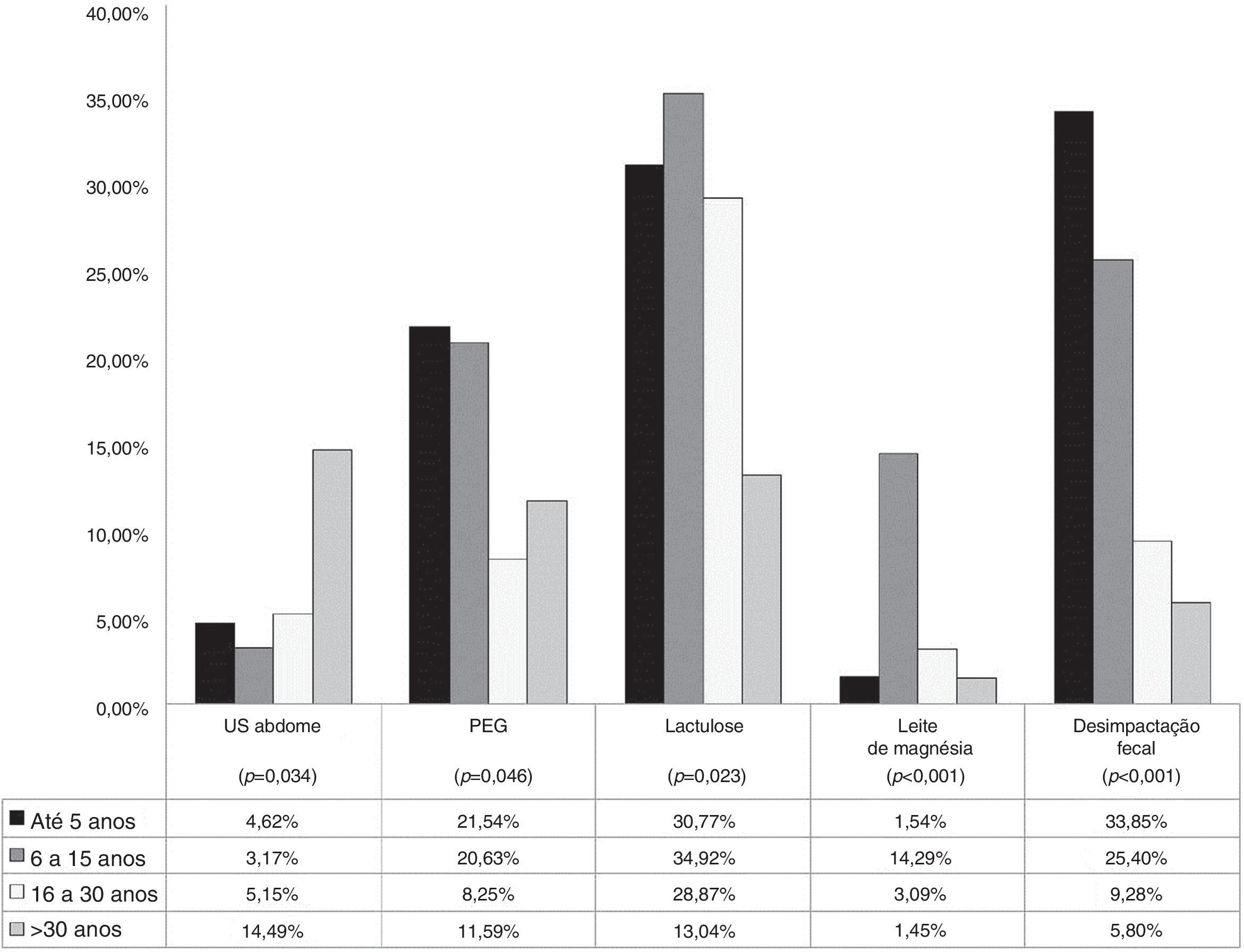
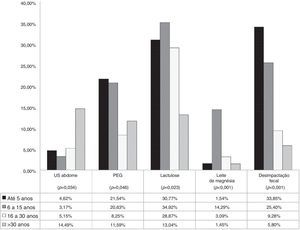
Identificou‐se relação entre o tempo de formação médica e certas condutas no manejo diagnóstico e terapêutico. (figura 1). Entre os médicos formados havia menos de seis anos, 4,6% solicitaram ultrassonografia de abdome. Em contrapartida, 14,4% dos que se formaram havia mais de 30 anos fizeram o mesmo (p=0,034).
Quanto ao uso de polietilenoglicol, verificou‐se indicação desse por 21,5% dos médicos que se formaram havia menos de seis anos, bem como 20,6% dos formados entre 6‐15 anos; e menor porcentagem de prescrição entre os formados havia mais de 15 anos (p=0,046).
Cerca de 30% de cada grupo dos entrevistados com tempo de formação menor de 30 anos prescreveram lactulose. Os entrevistados formados entre 6‐15 anos indicaram hidróxido de magnésio em maior porcentagem (14,3%) em relação aos grupos dos demais tempos de formação. Esse fármaco foi indicado por 1,4% entre os formados havia mais de 30 anos, por 1,5% entre os formados havia menos de 5 anos e por 3,1% entre os formados havia 16‐30 anos (p<0,001). Entre os formados havia menos de 6 anos, 33,9% indicaram a desimpactação fecal, tal qual 25,4% dos formados havia 6‐15 anos; 9,3% dos formados havia 16‐30 anos e 5,8% dos formados havia mais de 30 anos (p<0,001).
DiscussãoPode haver variadas etiologias para a constipação intestinal. A constipação funcional é a mais comum, na qual o fator de gênese mais importante parece ser a retenção fecal voluntária.2,4 Causas orgânicas de constipação incluem distúrbios metabólicos (hipotireoidismo, fibrose cística, hipercalcemia e hipocalemia), neuropáticos (doença de Hirschsprung, mielomeningocele, espinha bífida, paralisia cerebral) e imunológicos (alergia à proteína do leite da vaca, doença celíaca), além do uso de medicamentos, como sais de ferro, antiácidos, anti‐inflamatórios e opioides.3,5
O III Critério de Roma (2006) é o mais usado para determinar a constipação na infância.1,7‐9 No caso clínico citado não foi apresentado o tempo de sintomas (se>2 meses), fator que pode ser considerado de limitação no estudo. As diretrizes da ESPGHAN (Sociedade Europeia de Gastroenterologia, Hepatologia e Nutrição Pediátrica) e NASPGHAN (Sociedade Norte‐Americana de Gastroenterologia, Hepatologia e Nutrição Pediátrica) recomendam que seja usado o critério de Roma III para definir a presença de constipação intestinal, exceto pela duração dos sintomas, uma vez que o intervalo de dois meses recomendado para crianças mais velhas pode contribuir para atrasos no tratamento.7
O guia prático proposto pelo NICE (National Institute for Health and Clinical Excellence) afirma que basta uma anamnese detalhada e um exame físico abdominal minucioso para o diagnóstico.10 Essa também é a conclusão final das diretrizes propostas pela ESPGHAN e NASPGHAN, que sugerem que o diagnóstico seja essencialmente clínico, não é necessário exame para confirmar a doença.7 Apesar disso, 40,4% dos entrevistados julgaram serem necessários exames complementares.
A radiografia simples de abdome pode ser útil para caracterizar a impactação fecal na criança e avaliar a eficácia do tratamento inicial.11 Entretanto, apesar de ser solicitada por 58 médicos (19,5%), não é considerada um exame necessário para o diagnóstico final, uma vez que não há relação entre a presença de sintomas sugestivos e o acúmulo de fezes na ampola retal.8 Vale ressaltar que não existem estudos que associem a necessidade da radiografia abdominal quando o paciente não preenche os critérios clínicos de constipação.7,11,12
A ultrassonografia abdominal foi outro exame muito indicado. Vinte profissionais (6,7%) julgaram necessário esse exame para confirmar o diagnóstico. Apesar de ser visto como um exame simples e não invasivo para avaliação da retenção fecal e medição do diâmetro transverso do reto, também não é um exame considerado essencial.1,7,13 Não há, no momento, evidências suficientes para estabelecer que uma alteração no diâmetro retal sirva de preditor para a presença de constipação na criança.11,14
O enema opaco foi indicado por 10,4% dos entrevistados. De acordo com a literatura, esse é um dos principais exames para afastar o diagnóstico diferencial mais importante para constipação funcional na criança, a doença de Hirschsprung.15,16 Entretanto, esse exame também não é necessário para o diagnóstico final, a não ser que a criança apresente sinais sugestivos, como início precoce do quadro de constipação, atraso na eliminação de mecônio e distensão abdominal importante.7,15
O mesmo ocorre para manometria anorretal (MAR), indicada por cinco dos médicos entrevistados (1,7%). Esse exame também tem o objetivo de excluir a doença de Hirschsprung ao evidenciar alterações no reflexo inibitório retoanal.17‐20 Entretanto, é importante salientar que não é essencial para o diagnóstico, principalmente em crianças após o período neonatal.7 Assim como o enema opaco, a MAR só deve ser feita se houver dados sugestivos para doença de Hirschsprung e casos graves refratários ao tratamento adequado.7,17,20 A biópsia retal é considerada padrão ouro para o diagnóstico da doença de Hirschsprung e só deve ser feita quando os exames discutidos anteriormente sugerirem sua presença.12 Não deve ser feita na consulta inicial do paciente, ao contrário do que foi proposto por sete profissionais entrevistados nessa pesquisa (2,4%).7
A colonoscopia foi outro exame sugerido pelos médicos entrevistados (1,7%). Assim como a análise do trânsito colônico, a colonoscopia também não deve ser indicada nas consultas iniciais.7
Finalmente, os exames laboratoriais foram requisitados por 29 pediatras (9,8%). Exames desse tipo podem ser indicados quando há dúvida diagnóstica (paciente não preenche os critérios clínicos) ou quando há forte suspeita de doença orgânica subjacente, como hipotireoidismo, alergia à proteína do leite de vaca e doença celíaca, e não para pacientes com quadro claro de constipação funcional, como no caso da pesquisa.1,7,10,15
Para o manejo da criança com constipação, caso não existam dados na história clínica e exame físico que sugiram causa secundária, deve prevalecer a hipótese de constipação funcional.2 De maneira tradicional, o manejo terapêutico é constituído de quatro passos, incluindo orientação geral e educação, desimpactação quando necessária, prevenção da reimpactação e recondicionamento do hábito intestinal.4 Ao transmitir as orientações gerais, é importante estabelecer uma relação de cooperação entre o médico e a família, incluindo o próprio paciente, quando sua idade permitir.2,7,21 A compreensão básica da fisiopatologia envolvida ajuda a aliviar tensões familiares e sentimentos de insegurança ou culpa.2,21
Uma dieta balanceada, que inclui a ingestão de grãos integrais, frutas e legumes, juntamente com um consumo adequado de água, é recomendada como parte do tratamento de manutenção para constipação em crianças.4 Dentre os entrevistados, 84,8% sugeriram algum tipo de orientação nutricional. Há relatos conflitantes na literatura acerca do papel das fibras na criança com constipação. Contudo, a complementação com fibras solúveis, considerada por 9,1% dos pediatras, não apresenta eficácia suficientemente comprovada e seu uso não está indicado.4,7
O treinamento de toalete deve ter como objetivo recondicionamento do hábito intestinal.2,4 Deve ser orientado que a criança permaneça sentada no vaso sanitário de cinco a dez minutos após as refeições principais, em uma postura adequada para a prensa abdominal e com apoio para os pés.1,4 Dentre os médicos entrevistados, 19,5% orientaram o paciente acerca do treinamento de toalete.
O esvaziamento do fecaloma através de desimpactação fecal deve ser feito quando é identificada presença de massa na palpação abdominal, no toque retal ou na radiografia simples de abdome.4 A desimpactação pode ser feita por meio de enemas ou com o uso de laxativos, como o polietilenoglicol (PEG), ambos de eficácia semelhante.22 Como o caso clínico proposto apresentava evidência de retenção fecal no exame físico, estaria indicada a desimpactação. Entretanto, a conduta foi considerada por apenas 17,2% dos pediatras. Nenhum dos entrevistados especificou a modalidade de desimpactação fecal (via oral ou por enema). É necessário salientar que a desimpactação antes da terapia de manutenção é recomendada para aumentar o sucesso do tratamento e reduzir o risco de incontinência fecal.1,4,18 Uma vez feita a desimpactação, o foco do tratamento deve ser a prevenção da recorrência, com o uso de medicações de manutenção.1,21
A abordagem farmacológica foi recomendada por 64% dos entrevistados. Entre os medicamentos usados para o tratamento da constipação, o polietilenoglicol (PEG) é o mais eficaz, quando comparado com a lactulose, o hidróxido de magnésio, o óleo mineral ou placebo.7 O PEG é um composto de alta massa molecular, pouco absorvido pelo organismo e não metabolizado pelas bactérias intestinais.17,23Exerce uma ação osmótica, não irritativa, com consequente aumento do conteúdo de água das fezes.17,23 Deve ser considerado como primeira linha no tratamento de manutenção da constipação intestinal.7,23 Entretanto, foi prescrito por somente 14,5% dos entrevistados. Um número consideravelmente maior de pediatras (26,6%) indicou o uso de lactulose. Diversos estudos que compararam o uso de PEG e lactulose indicaram superioridade no tratamento com PEG, maiores taxas de sucesso no tratamento e na prevenção da recorrência de impactação fecal, maior alívio da dor abdominal e menor índice de efeitos colaterais.24–27 O tratamento de manutenção com lactulose é recomendado quando o PEG não estiver disponível.7 Pode ser percebida, portanto, uma inversão entre os índices de prescrição de PEG e lactulose e a literatura disponível. A indicação de hidróxido de magnésio, considerada por 5,4% dos pediatras, e de óleo mineral, considerada por 17,5%, deve ser usada como terapia adjuvante ou de segunda linha no tratamento da constipação.7
O tratamento adequado precoce da constipação é essencial para evitar complicações, tal qual a incontinência fecal descrita no caso citado. Ao analisar as condutas tomadas pelos entrevistados, deve‐se considerar o local de atuação de cada profissional, levar em conta possíveis diferenças na disponibilidade de recursos, tanto diagnósticos quanto terapêuticos. Foram observadas algumas relações estatisticamente significantes (p<0,05) entre o perfil do entrevistado e algumas condutas adotadas. Os profissionais formados havia mais de 30 anos se apresentaram mais propensos a requisitar ultrassonografia de abdome, 14,5% desse grupo solicitaram esse exame, considerado desnecessário para o diagnóstico da doença. Em contrapartida, esse mesmo grupo foi o que menos prescreveu o uso de lactulose no manejo do paciente: apenas 13,4% optaram por esse medicamento, contra 34,9% dos médicos formados havia 6‐15 anos (figura 1). O polietilenoglicol e a desimpactação fecal, considerados de primeira escolha para o paciente do caso apresentado, foram mais indicados por médicos formados havia menos tempo.1,2 Em relação ao PEG, esse foi prescrito por 21,5% dos médicos com graduação havia menos de seis anos e 20,6% dos médicos formados havia 6‐15 anos. Já a desimpactação fecal foi indicada por 33,8% dos profissionais formados havia menos de seis anos e 25,4% dos médicos formados havia 6‐15 anos (figura 1). Os médicos formados entre 6‐15 anos foram os que se destacaram na prescrição de hidróxido de magnésio (14,3%), esse medicamento é considerado terapia de segunda linha ou adjuvante. (figura 1). Tais resultados demonstram grande disparidade entre as condutas tomadas por médicos com mais tempo de atuação e médicos formados há menos tempo, o que reforça a necessidade de atualização constante por parte dos profissionais de saúde.
Estudos recentes, publicados após a coleta de dados para este trabalho, evidenciaram disparidades entre condutas propostas por médicos generalistas, pediatras e gastroenterologistas pediátricos.28,29 Um trabalho feito na Arábia Saudita, por meio de questionário com perguntas sobre características práticas e demográficas, definição, manejo e tratamento de constipação, demonstrou que os médicos pediatras prescreveram o uso de lactulose e indicaram desimpactação fecal com maior frequência quando comparados com os médicos generalistas.28 Um estudo nacional conduzido em 2009 com médicos no Estado de Minas Gerais evidenciou que 72,6% dos gastroenterologistas pediatras solicitaram exames complementares, em comparação com 27,5% dos demais médicos entrevistados.29 A pesquisa também revelou que os medicamentos mais recomendados por não gastroenterologistas foram óleo mineral (72,6%), hidróxido de magnésio (52,1%), lactulose (41%) e PEG (25,2%). Entre os gastroenterologistas pediátricos os medicamentos mais recomendados foram hidróxido de magnésio (91,7%), PEG (91,7%) e óleo mineral (58,3%). Nesses estudos foi administrado um questionário sobre constipação, em comparação com o presente trabalho, que usou um caso clínico aberto como parte de instrumento de pesquisa.
As limitações do presente estudo incluem o fato de ser transversal, identificou a ideia circunstancial do médico em relação a um caso específico, e a inclusão de médicos que ainda cursavam a residência de pediatria. Deve‐se também considerar que a seleção dos entrevistados por conveniência tem as vantagem de avaliar uma população acessível, porém tem como consequência a incapacidade de fazer afirmações que possam ser rigorosamente generalizáveis. Os resultados obtidos podem ser uma boa imagem da conduta sugerida pelos pediatras, no entanto não é possível o uso de ferramentas estatísticas para medir a precisão dos resultados.
Apesar das limitações citadas, a inadequação nas condutas diagnósticas e terapêuticas demonstrada pelo presente estudo evidencia a necessidade de programas de educação continuada com o intuito de atualizar os pediatras no manejo da constipação intestinal. Os equívocos cometidos no manejo diagnóstico sujeitam o paciente a exames desnecessários, muitas vezes invasivos e que não influenciam na conduta preconizada. O uso de terapias consideradas de segunda linha como primeira opção pode implicar falhas do tratamento ou refratariedade da doença. Os atrasos no início do tratamento e terapêuticas inadequadas podem implicar o aparecimento de complicações, influir de modo negativo na qualidade de vida da criança e gerar despesas, tanto para a família quanto para o sistema de saúde.
FinanciamentoO estudo não recebeu financiamento.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.