Editado por: Dr. Luz de Myotanh Vázquez Canales. Grupo de Investigación en Atención Primaria, INCLIVA, Valencia, España
Última actualización: Octubre 2023
Más datosEl consumo de benzodiacepinas en nuestro medio ha aumentado en los últimos años debido al incremento en los trastornos de salud mental por motivo de la pandemia de COVID-19; sin embargo, los datos ya mostraban un incremento previo no solamente en España, sino a nivel mundial. Las causas detectadas son la falta de tiempo, las inercias del médico y el paciente, la falta de conocimiento en el manejo de su retirada, entre otras. La mayoría de las prescripciones se realizan en el contexto de la atención primaria. Por ello, también debería de ser el espacio en el que se deberían de realizar las deprescripciones. Este artículo analiza las causas del incremento en el consumo de benzodiacepinas, el momento en el que se deberían de retirar, las estrategias para poder llevar a cabo un correcta retirada y las estrategias comunitarias llevadas a cabo en España que han contribuido a disminuir su consumo.
The consumption of benzodiazepines in our environment has increased in recent years due to the increase in Mental Health disorders caused by the COVID-19 pandemic. However, the data already showed a previous increase not only in Spain but worldwide. The causes detected are the lack of time, the inertia of the doctor and the patient or the lack of knowledge in the management of its withdrawal. Most prescriptions are made in the Primary Care context. For this reason, it should also be the space in which the deprescriptions should be carried out. This article analyzes the causes of the increase, the moment in which they should be withdrawn, the strategies to be able to carry out a correct withdrawal and community strategies carried out in Spain that have contributed to reducing their consumption.
En los últimos 10 años el consumo de benzodiacepinas (BZD) se ha disparado en España. Los datos de la Agencia Española del Medicamento y Productos Sanitarios (AEMPS) informan que se ha pasado de consumir 50,88 DHD en el año 2012 a 58,09 en 20221. El problema no es exclusivo de España, sino que a nivel internacional el consumo se ha disparado, pero en menor medida2.
La mayor parte de prescripciones de BZD se llevan a cabo en el contexto de la atención primaria3,4. Cabría preguntarse por las causas que han llevado a este incremento. En los últimos años se han realizado estudios centrados en la pandemia de COVID-19 donde se ha producido un incremento de los problemas de salud mental por los confinamientos, las cuarentenas y la incertidumbre frente a una situación nueva5, pero el problema en el consumo viene observándose en España desde antes de la pandemia1. Son escasos los artículos que analizan las causas de la sobreprescripción, pero coinciden en que el incremento de la prescripción es la falta del tiempo por paciente en la consulta del médico de familia, así como dificultades en la retirada de las BZD por las reticencias al cambio por parte de los pacientes y la falta de entrenamiento de los profesionales3,4. Respecto a esto último, los médicos de familia deberían de plantearse los potenciales daños y efectos secundarios que trae la no retirada y la continuación innecesaria de las BZD. En este sentido, es importante introducir el término de la prevención cuaternaria definida en los años 80 por el médico de familia Marc Jamouelle y aceptada por en el Diccionario Internacional para Médicos de Familia de la WONCA6. El término es aplicable a cualquier disciplina médica y en el caso de la salud mental se define como la acción que busca proteger a las personas de la medicalización, psiquiatrización y/o psicologización de la sociedad7. En otras palabras, busca evitar la yatrogenia que pueda surgir del intervencionismo excesivo.
El aumento en la prescripción de los fármacos va en paralelo al aumento de diagnósticos clínicos. En el caso concreto de la salud mental, las clasificaciones psiquiátricas con sus criterios y categorías diagnósticas no ayudan a que el número de diagnósticos disminuyan7. La última versión del DSM-5 ya fue criticada por algunos autores de otras ediciones precisamente por la introducción de nuevos diagnósticos que son «extremadamente» comunes en la sociedad, así como umbrales más bajos para desórdenes existentes8.
Las intervenciones terapéuticas en salud mental pueden ser capaces de dañar al paciente de diferentes maneras según Órtiz-Lobo e Ibáñez9: Indicación de un tratamiento que no procede, esto sucede frecuentemente cuando se ofrece tratamiento a personas sanas con problemas sociales (códigos Z del CIE 10); tratamiento excesivos en cantidad, es frecuente dar dosis inadecuadas de psicofármacos o la realización de intervenciones psicosociales en exceso y tratamientos inadecuados técnicamente, esto hace referencia combinaciones no adecuadas de psicofármacos así como titulaciones y retiradas mal hechas.
En el uso y abuso de BZD la propuesta de la prevención cuaternaria debería de ser limitar su uso empleando las dosis mínimas eficaces para que el paciente no se habitúe y sea capaz de utilizar sus propios recursos personales evitando así un rol pasivo7. El objetivo final de la intensificación de la prevención cuaternaria es que los beneficios siempre superen los daños previsibles.
En este sentido, conviene recordar las Recomendaciones no hacer en salud mental de la Sociedad Española de Medicina de Familia (semFYC)10 y las Choosing Wisely Canada11 sobre el uso de las BZD en el contexto de la atención primaria. Ambas guías son un ejemplo prevención cuaternaria que garantiza un adecuado uso para evitar el exceso de prescripciones innecesarias (tabla 1).
Recomendaciones No Hacer en el uso de las benzodiacepinas
| No prescribir benzodiacepinas sin antes considerar la semivida y el perfil clínico del paciente |
| No utilizar de manera rutinaria benzodiacepinas u otros hipnóticos para casos de insomnio sin antes haber ofrecido tratamiento no farmacológico |
| No utilizar como primera elección benzodiacepinas u otros hipnóticos en el paciente anciano para el tratamiento del insomnio, el delirium o la agitación |
| No prescribir benzodiacepinas sin haber establecido una estrategia de discontinuación en el plan de tratamiento del paciente (a excepción de pacientes que tienen una indicación válida para uso de larga duración) |
Tabla de elaboración propia basada en las recomendaciones No Hacer de la Semfyc y las Choosing Wisely.
Decía Hobbes en el Leviatán que la información es poder. En ocasiones, se tiende a banalizar la capacidad de compresión que los pacientes tienen en torno a sus enfermedades y al uso de fármacos que toman. Los estudios llevados a cabo por Tannenbaum et al.12 sobre la deprescripción de BZD han demostrado que cuando los pacientes reciben información directa sobre los riegos y beneficios, esto conduce a una toma decisiones compartida que previene la sobreutilización de las BZD. Luego, cabría preguntarse si la cronificación de estos medicamentos es porque como sanitarios no estamos dando la información adecuada.
Uno de los principales problemas que hace que la deprescripción de BZD sea compleja, es el desarrollo de una posible adicción y el efecto rebote que se produce cuando se retiran de manera inadecuada. La primera acción que se debería de llevar a cabo es que el paciente tome conciencia del problema ya que tendrá más predisposición a retirar las BZD. Si bien es cierto, si no ve la necesidad de retirarlas resultara complejo hacer una deprescripción con éxito13.
Por todo ello, es necesario que ante un paciente naive se plantee la pregunta de si es necesario una prescripción de BZD en vista de los riesgos que entrañe su uso a largo plazo. Lligoña et al.13 proponen unas recomendaciones para promover la conciencia y aceptación de su retirada (tabla 2).
Cómo promover la toma de conciencia y la aceptación de la retirada
|
|
|
|
|
|
|
|
Tabla extraída y modificada de la Guía consenso para el buen uso de las benzodiacepinas14.
De acuerdo con las fichas técnicas de la AEMPS, no se recomienda superar las 2-4 semanas de BZD en el caso del tratamiento del insomnio, y 8-12 semanas en trastornos de ansiedad, lo que incluye la retirada gradual del fármaco14; sin embargo, las últimas guías recomiendan no superar las 4 semanas en ambos casos, utilizarlas en monoterapia para disminuir los efectos secundarios y la menor dosis efectiva posible14. A tenor de lo anteriormente dicho, el uso de BZD para el tratamiento de la ansiedad, el insomnio y la depresión de características leves y pasajeras se considera inapropiado15.
La deprescripción de BZD debería plantearse en todos los pacientes con tratamientos prolongados y no justificados (dosis inadecuadas, fuera de indicación médica, interacciones) porque su permanencia no aporta beneficios, incrementa la posibilidad de padecer caídas y efectos secundarios graves10. Si el paciente tiene un mayor riesgo de caídas o ha experimentado caídas previas, la deprescripción puede ser apropiada para reducir este riesgo. Además, en casos de deterioro cognitivo o demencia, se debe considerar la deprescripción debido a los posibles efectos adversos sobre la función cognitiva15,16.
La polimedicación es otra situación donde se debería plantear la retirada dado que de manera habitual las BZD forman parte del arsenal de fármacos que llevan prescritos. El perfil de paciente polimedicado en España suelen ser las mujeres mayores de 80 años17. Por ello, ante un anciano con expectativa de vida corta se debería plantear una deprescripción dado que no suelen aportar una mejora en la calidad de vida acorde con los nuevos criterios de Beers18, en los que no se recomienda el uso de más de 4 semanas. En caso de que se decida mantener la BZD se debería de prescribir a la mitad de la dosis. Pero en general, son fármacos que se deberían de evitar en el paciente anciano y/o polimedicado por ser prescripciones potencialmente inadecuadas (PPI)18,19 (tabla 3).
Situaciones en las que está indicado retirar las BZP
| Uso prolongado: más de 4 semanas de duración |
| Dosis inadecuadas |
| Fuera de indicación médica |
| Riesgo de interacción con otros fármacos |
| El riesgo no supera al beneficio |
| Efectos secundarios graves |
| Pacientes con caídas previas |
| Pacientes con deterioro cognitivo o demencia |
| Pacientes polimedicados |
| Paciente anciano |
| Pacientes frágiles o con expectativa de vida corta |
| Pacientes con deterioro de la función renal y/o hepática |
| Embarazadas |
| Pacientes con antecedentes de drogodepencia |
Tabla de elaboración propia.
Siguiendo las 7 reglas para el Uso seguro de medicamento de la campaña Pastillas las Justas, la regla 4 dice: «No hay medicamentos de por vida. Un medicamento puede ser adecuado en un momento de tu vida, pero más adelante dejar de serlo o incluso llegar a ser perjudicial»; por tanto, un paciente puede desarrollar una condición médica nueva que haga que sea necesario su retirada20.
Cómo realizar la deprescripción de benzodiacepinasLa deprescripción en palabras de Gavilán et al.21 «es el proceso de desmontaje de la prescricpión de medicamentos por medio de su revisión, que concluye con la modificación de dosis, sustitución o eliminación de unos fármacos y adición de otros». Las BZD, al igual que otros medicamentos, requiere de un proceso de negociación con el paciente en el que debe de entender la necesidad de la retirada porque los riesgos superan los beneficios. Las fases para una adecuada deprescripción acorde con Gavilán et al. se presentan en la tabla 4.
Fases del proceso de deprescripción de medicamentos
| Revisar |
|
| Analizar |
|
| Actual |
|
| Acordar |
|
| Monitorizar |
|
Tabla extraída y modificada procedente de Ancianos frágiles polimedicados: ¿es la deprescripción de medicamentos la salida?21
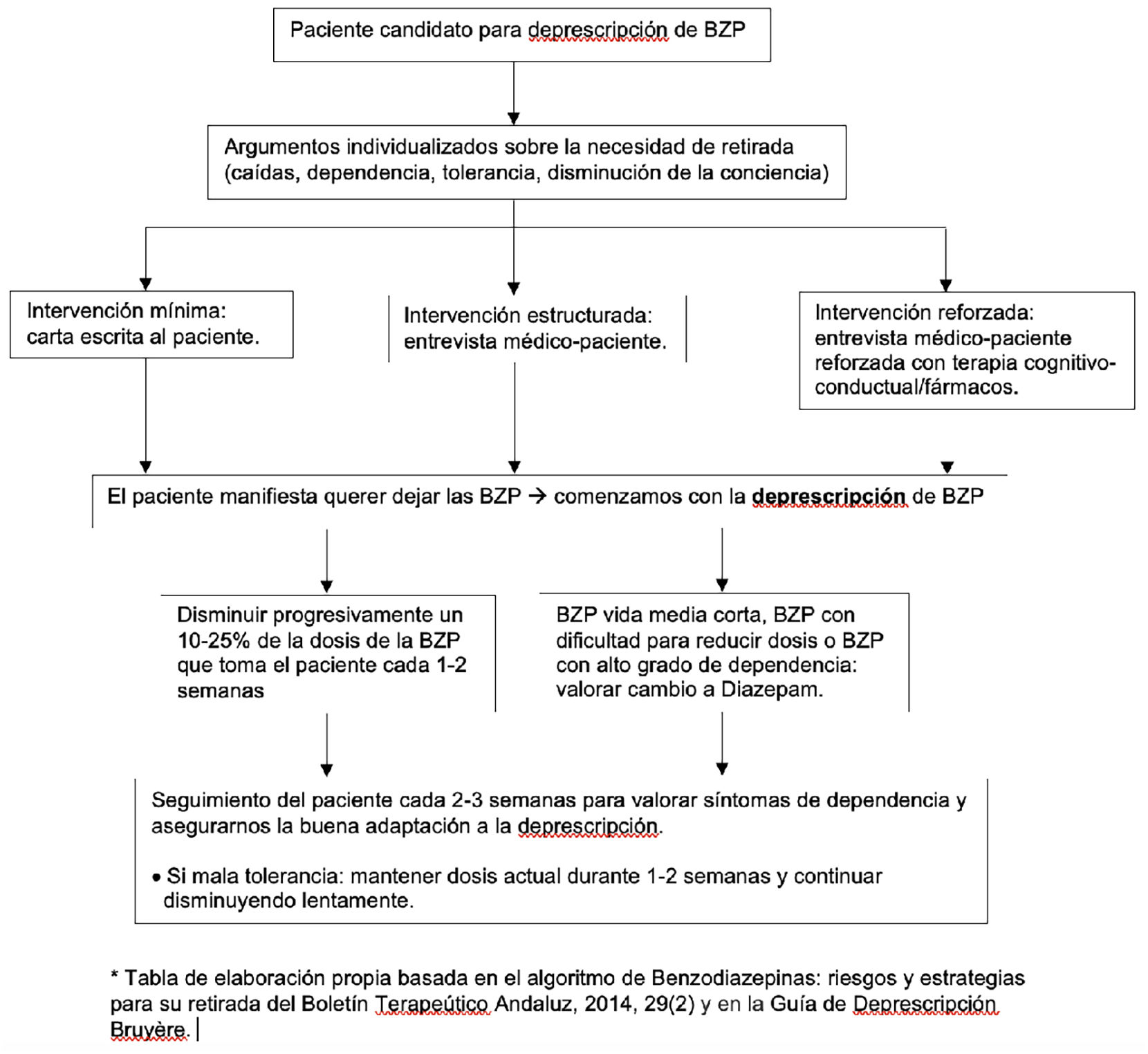
En la deprescripción de BZD existen diferentes intervenciones que se pueden llevar a cabo desde el ámbito de la atención primaria y la psicoterapia15.
- •
Intervención mínima: consiste en proporcionar una carta dirigida a los pacientes con uso prolongado de BZP en la que debe contener información sobre los efectos secundarios. En ella también se debe incluir la recomendación de retirada junto a una pauta de descenso.
- •
Intervención «estructurada»: entrevista estructurada con el personal sanitario en la que se informe sobre los efectos adversos de un uso prolongado de BZP y abordar los conceptos de dependencia, tolerancia, síndrome de abstinencia y síntomas de retirada. Además, se debe explicar en ella que la pauta de retirada debe ser gradual y se establecerá un seguimiento regular para ayudar a mantener la motivación y evaluar el progreso.
- •
Intervención «reforzada»: se basa en utilizar de manera conjunta la psicoterapia y los fármacos. A nivel de la psicoterapia se realiza entrevista estructurada siguiendo una estrategia de retirada basada en la terapia cognitivo conductual en la que se identifican y se corrigen patrones de conducta disrruptivos frente al consumo de BZD. A esta terapia se pueden añadir fármacos como apoyo, pero no hay suficiente evidencia para recomendar su uso.
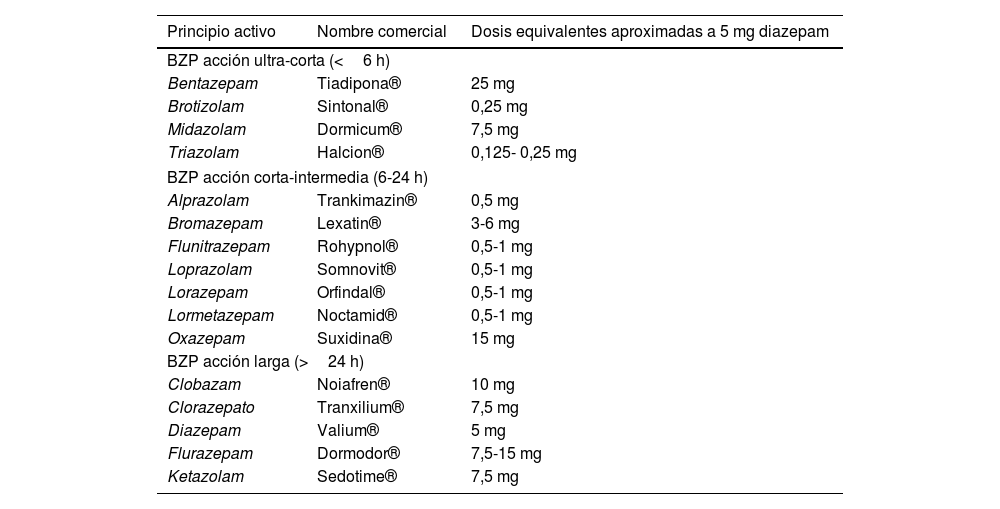
Existen 2 formas para hacer la deprescripción: la primera estrategia consiste en reducir la dosis total diaria de la BZD que tome el paciente. Se recomienda hacer una reducción de dosis del 10 al 25% cada 2-3 semanas15. La segunda estrategia se recomienda para aquellos pacientes que están con BZD de vida media corta dado que pueden producir la aparición de dependencia, síndrome de asistencia y dificultad para la reducción de dosis comparado con las BZD de vida media larga16 (fig. 1). El diazepam tiene una vida media larga y está comercializado en varias dosis, por lo que es más cómodo para el paciente. La dosis de diazepam debe ser equivalente a la dosis total de diaria de la BZD que se quiere retirar11 (tabla 5).
Dosis orales equivalentes de las principales benzodiacepinas a 5 mg de diazepam
| Principio activo | Nombre comercial | Dosis equivalentes aproximadas a 5 mg diazepam |
|---|---|---|
| BZP acción ultra-corta (<6 h) | ||
| Bentazepam | Tiadipona® | 25 mg |
| Brotizolam | Sintonal® | 0,25 mg |
| Midazolam | Dormicum® | 7,5 mg |
| Triazolam | Halcion® | 0,125- 0,25 mg |
| BZP acción corta-intermedia (6-24 h) | ||
| Alprazolam | Trankimazin® | 0,5 mg |
| Bromazepam | Lexatin® | 3-6 mg |
| Flunitrazepam | Rohypnol® | 0,5-1 mg |
| Loprazolam | Somnovit® | 0,5-1 mg |
| Lorazepam | Orfindal® | 0,5-1 mg |
| Lormetazepam | Noctamid® | 0,5-1 mg |
| Oxazepam | Suxidina® | 15 mg |
| BZP acción larga (>24 h) | ||
| Clobazam | Noiafren® | 10 mg |
| Clorazepato | Tranxilium® | 7,5 mg |
| Diazepam | Valium® | 5 mg |
| Flurazepam | Dormodor® | 7,5-15 mg |
| Ketazolam | Sedotime® | 7,5 mg |
Tabla extraída y modificada de Benzodiacepinas: riesgos y estrategias para su retirada del Boletín terapéutico andaluz16.
Con cualquiera de las 2 estrategias pueden aparecen síndrome de retirada, en cuyo caso habría que mantener la dosis unas semanas más o hasta que desaparezcan los síntomas, antes de bajar al siguiente escalón. Hay que evitar aumentar la dosis ya que es preferible realizar la retirada de forma lenta que hacerlo demasiado rápido. Si se fracasa, se recomienda la utilización intermitente y no continua de la BZP15.
Estrategias comunitarias sobre concienciación del manejo de las benzodiacepinas. Experiencias en EspañaTransmitir a la comunidad la preocupación común entre todos los profesionales de la salud sobre el mal uso de las BZP y la importancia de deprescribirlas cuando no son necesarias, es el primer paso para ayudar a la promoción de la salud de los pacientes y empezar a disminuir el consumo de BZP12. El incremento en el consumo de BZD en España ha provocado que muchos profesionales sanitarios se sientan sensibilizados hacia el problema. Esto ha suscitado un gran interés y desde el año 2012 se vienen registrando intervenciones comunitarias llevadas a cabo por equipos de atención primaria, farmacéuticos comunitarios, psicólogos y trabajadores sociales que merece la pena mencionarlas, ya que se podrían aplicar en otros lugares ante los resultados satisfactorios que se han obtenido.
Proyecto #YoNoMeBenzo#En el año 2012 se realizó un estudio en Molina del Segura (Murcia) que ponía de relieve el incremento de la utilización de benzodiacepinas en dicha población. En el año 2015 tras una nueva evaluación se observó que el consumo continuaba incrementando. Fruto de estos estudios observacionales, se creó una estrategia comunitaria del año 2017 al 2020 llamada Yonomebenzo constituida por el Consejo de Salud Municipal. El objetivo principal era la deprescripción y la prevención primaria sobre el uso inadecuado de las BZD. La metodología utilizada constó de una fase informativa de sensibilización social y una fase de intervención en la que se ofrecían alternativas a los fármacos. Tras la intervención se observó una reducción global de DHD de BZD de un 9,4%22.
Benzocarta. Intervención mínima para la deprescripción de benzodiacepinas en los pacientes con insomnioEn el año 2016, en un área de Bilbao, se envió una carta personalizada a más de 1.500 pacientes que consumían a diario una dosis de hipnótico de más de 3 meses. Dicha carta iba firmada por su médico de familia con información sobre los efectos desfavorables del consumo de BZD y la recomendación para retirarlo con una pauta de disminución de dosis de manera gradual. Al año de la intervención un 22% de habían abandonado el tratamiento y un 18,8% lo había disminuido. La benzocarta contribuyó a una disminución importante en el consumo además de ser un intervención sencilla y factible23.
Campaña #BenzoStopJuntos#Entre los años 2022 y 2023 la Junta de Andalucía creó la campaña BenzoStopJuntos donde se involucraron 15 centros de salud con un seguimiento durante 9 meses de los pacientes con consumo crónico de BZD. En el proyecto participaron profesionales de atención primaria, pero también farmacéuticos comunitarios. La intervención consistió en el ofrecimiento de información a la población sobre las BZD, los riesgos, alternativas a su uso y cómo proceder a la deshabituación con ayuda de los profesionales. El material educativo, además, ofrecía una prueba para medir el grado de dependencia y directorios de guías de autoayuda para la depresión y la ansiedad. La intervención ayudó a reducir un 3% el consumo24. Esta campaña se basó en los resultados obtenidos del ensayo clínico Empower, realizado en por Tannnenbaum et al.12, en el que participaron pacientes adultos mayores de 65 años. Se entregó desde las farmacias comunitarias, un folleto (autorizado por el grupo Desprescribing) con información sobre las BZP, riesgos sobre el uso de las BZP y recomendaciones sobre el cese del medicamento. El 62% de los pacientes tuvieron una conversación sobre la deprescripción de las BZP con un médico y/o farmacéutico y el 27% interrumpió el uso de BZP a los 6 meses.
FinanciaciónNo se ha recibido ninguna financiación para la realización de dicho artículo.
Conflicto de interesesLas autoras declaran no tener conflictos de intereses.