Actualmente, los procedimientos mínimamente invasivos son una tendencia en todos los campos de la medicina, donde la cirugía mínimamente invasiva se define como la disciplina en la que las intervenciones quirúrgicas se realizan de formas novedosas para disminuir las secuelas de las disecciones quirúrgicas estándar. Los objetivos de la cirugía mínimamente invasiva son reducir el trauma tisular, minimizar el sangrado, el edema y las lesiones a los tejidos adyacentes, mejorando así la velocidad y la calidad de la recuperación.
Varios artículos publicados recientemente han aplicado este concepto a la cirugía ortognática, donde los resultados avalan que los pacientes sometidos a este tipo intervenciones mediante incisiones pequeñas y disecciones mínimas tienen menor morbilidad y una recuperación postquirúrgica más rápida.
El siguiente artículo tiene como objetivo realizar una revisión de la literatura y exponer las técnicas mínimamente invasivas en lo que respecta a la osteotomía Le Fort I, osteotomía sagital de rama mandibular y genioplastía.
Currently, minimally invasive procedures are a trend in all medical fields, where minimally invasive surgery is defined as the discipline in which surgical interventions are performed in novel ways to decrease the sequelae of standard surgical dissections. The goal of minimally invasive surgery is to reduce tissue trauma, minimize bleeding, edema, and injury to adjacent tissues, thereby improving the speed and quality of recovery.
Recently, several articles have applied this concept to orthognathic surgery, where the results support that patients undergoing this type of procedure, through small incisions and minimal dissections, have less morbidity and faster post-surgical recovery.
The following article aims to review the literature and expose the minimally invasive techniques related to Le Fort I osteotomy, sagittal split ramus osteotomy and genioplasty.
La corrección de las deformidades dentofaciales (DDF) ha evolucionado sustancialmente desde el 1800, cuando Hullihen y Von Langenbeck realizaron las primeras osteotomías sobre la mandíbula y maxilar respectivamente1,2. La cirugía maxilar, sin embargo, no se realizó regularmente hasta mucho más adelante.
En 1973 William Bell describió el aporte sanguíneo del maxilar y del segmento alveolar en una serie de experimentos en monos, dando paso a que la cirugía ortognática maxilar se convirtiese en un procedimiento seguro3. Esto marcó el comienzo de una nueva era en cirugía ortognática (CO), una en la que las DDF podían tratarse mediante procedimientos maxilares, mandibulares o bimaxilares según lo indicado para cada deformidad.
El siguiente gran avance en CO fue el descubrimiento y utilización de la fijación interna rígida mediante placas y tornillos, permitiendo una fijación intraósea directa estable y eliminando la necesidad de un bloqueo maxilomandibular prolongado con la utilización de alambres4.
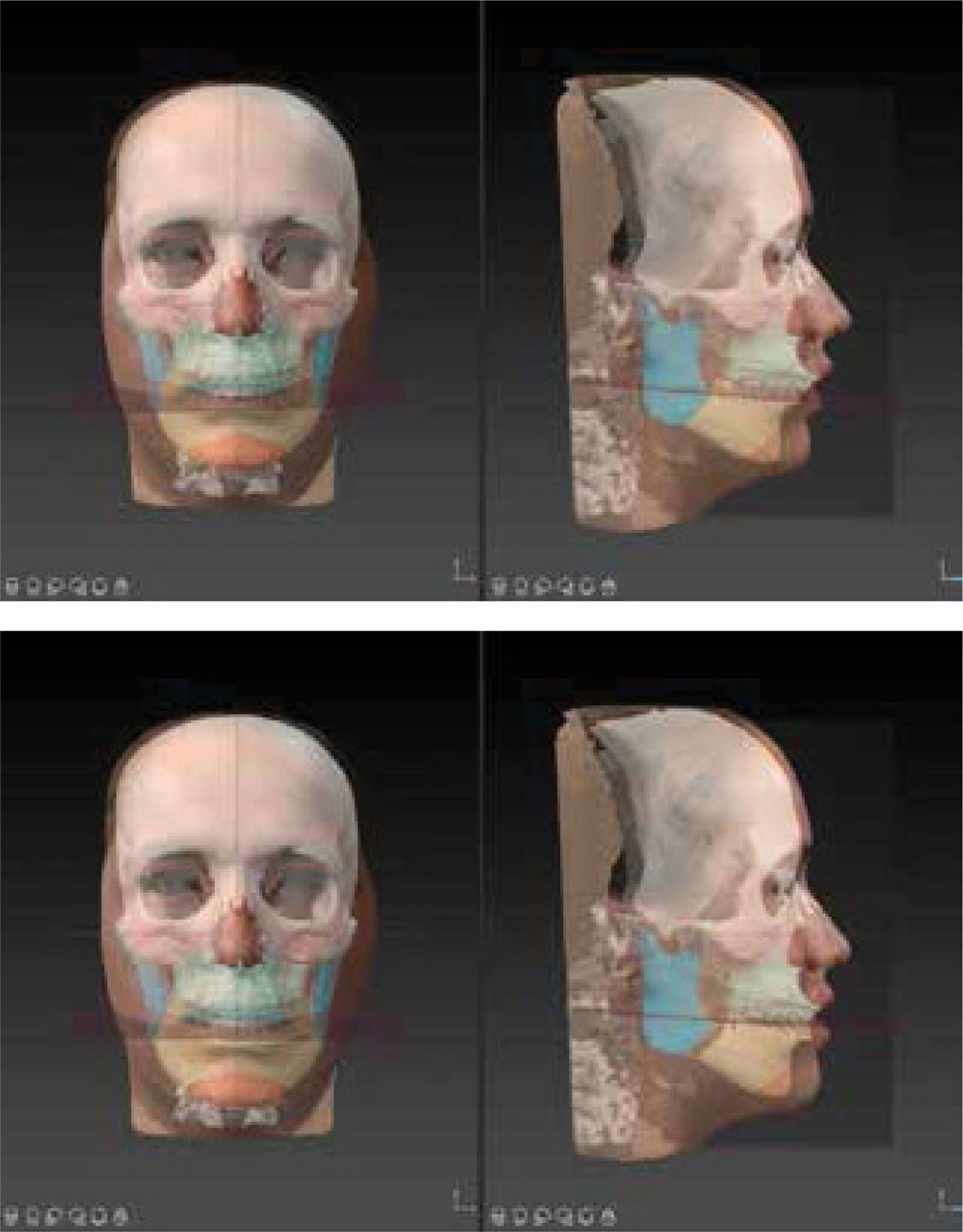
Hace más de dos décadas la irrupción de la planificación virtual 3D (PV3D) en CO introdujo un nuevo cambio de paradigma, gracias a los avances en la adquisición de imágenes médicas tridimensionales mediante la tomografía axial computarizada (TAC) y la tomografía computarizada de haz cónico (CBCT). Junto al desarrollo de la cirugía asistida por computadora y la tecnología de impresión 3D CAD-CAM, permite al tratante lograr un diagnóstico virtual tridimensional y planificar el tratamiento, transferencia intraoperatoria y evaluación de los resultados tanto en tejidos duros como blandos del paciente5,6 (figura 1).
Situación inicial y planificación del tratamiento virtual 3D
Observe el avance mandibular y la corrección del canteo maxilar y el centrado del mentón. Observe que también podemos incorporar una fotografía 3D a la simulación de los tejidos blandos (IPS CaseDesigner® v 2.3.5.2, KLS Martin, Tuttlingen, Alemania).
La literatura avala que la PV3D disminuye el tiempo quirúrgico, las complicaciones y la necesidad de reoperaciones, haciendo la CO más predecible y precisa7,8.
Además, la PV3D, junto con los avances de la industria de osteosíntesis, permitieron la creación de placas personalizadas o implantes específicos para cada paciente en busca de la máxima predictibilidad y minimización de los posibles errores en la transferencia intraoperatoria del plan de tratamiento9.
La última frontera en CO se centra en disminuir aún más la morbilidad operatoria y es donde se da paso a la cirugía ortognática mínimamente invasiva (COMI).
Hunter, define la cirugía mínimamente invasiva como la disciplina en la que los procedimientos quirúrgicos se realizan de formas novedosas para disminuir las secuelas de las disecciones quirúrgicas estándar10. Los objetivos de la COMI son reducir el trauma tisular, minimizar el sangrado, el edema y las lesiones a los tejidos adyacentes, mejorando así la velocidad y la calidad de la recuperación11.
Una revisión sistemática de la literatura revela que los pacientes sometidos a una COMI con incisiones pequeñas y disecciones mínimas tienen menor morbilidad y una recuperación postquirúrgica más rápida12.
El siguiente artículo tiene como objetivo exponer las técnicas mínimamente invasivas y realizar una revisión de la literatura en lo que respecta a la COMI en osteotomía Le Fort I (OLFI), osteotomía sagital de rama mandibular (OSRM) y genioplastía.
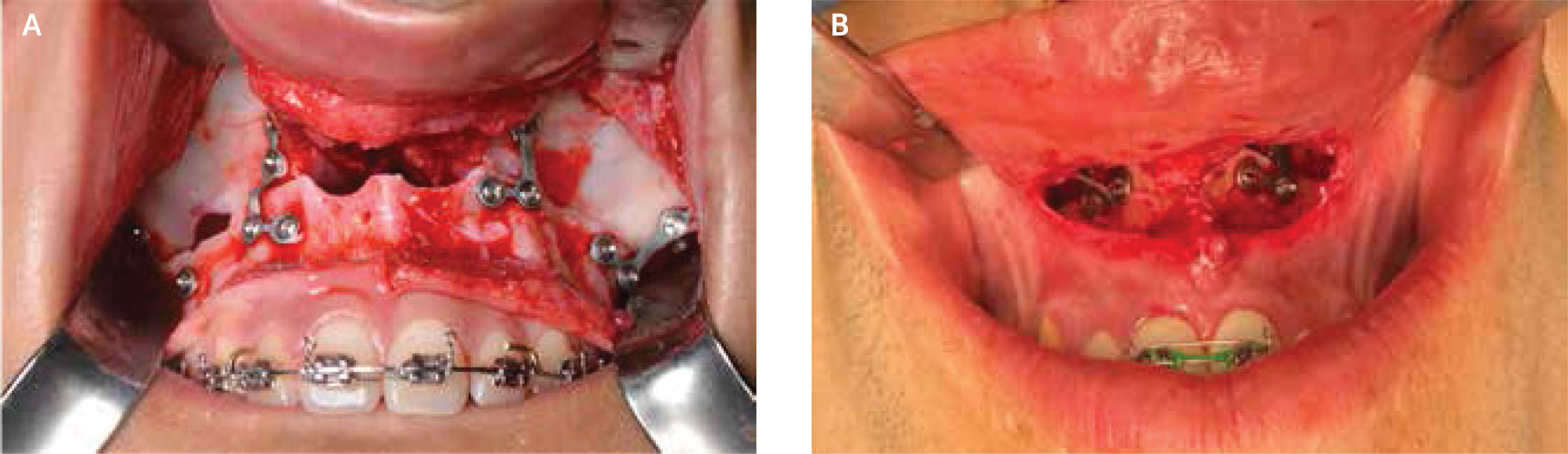
Osteotomía Le Fort I Mínimamente InvasivaEste procedimiento se realiza comenzando con una incisión en la mucosa labial superior de incisivo lateral a incisivo lateral con una extensión de 1,5 a 2cm, en comparación con la técnica convencional (TC) donde la incisión va de primer molar a primer molar de 4,5 a 5cm, procurando dejar un adecuado grosor muscular paranasal para la posterior sutura de los músculos nasolabiales. Continuamos con el decolado de la mucosa nasal del piso y paredes laterales de la fosa nasal de manera bilateral donde puede o no ser osteotomizada la espina nasal anterior. En este momento, se realiza la disyunción del vómer y tabique nasal mediante un osteótomo de tabique y un martillo bajo el control de la palpación a nivel del paladar posterior.
Ahora, proseguimos trabajando por lados, es decir, realizamos primero el lado derecho y después el lado izquierdo, sin exponer de manera simultánea el maxilar en su totalidad. Se realiza una tunelización subperióstica de la pared anterior del maxilar mediante un movimiento de deslizamiento, desperiostizando estrictamente lo necesario por donde transcurrirá nuestra OLFI y, posteriormente, instalaremos nuestro material de osteosíntesis. Se protegen los tejidos blandos mediante valvas ubicadas en la pared nasal y en la cresta infracigomática y realizamos nuestra osteotomía mediante una sierra reciprocante o instrumental piezo eléctrico de manera segura.
Una vez realizada nuestra osteotomía repasamos los pilares anterior y posterior con un osteótomo recto y otro angulado, respectivamente, para asegurarnos de que nuestra osteotomía fue completa en la profundidad del maxilar y a nivel posterior.
Procedemos al descenso maxilar anterior de manera bilateral mediante una pinza de expansión con un movimiento progresivo y controlado para posteriormente realizar el descenso maxilar posterior y disyunción pterigomaxilar mediante la técnica “twist” con un osteótomo ancho o mediante una pinza de expansión angulada apoyada sobre el pilar posterior, para evitar fracturas indeseadas a nivel de la pared anterior del maxilar, asegurándonos de la total liberación de este segmento13,14.
Esto supone una gran diferencia con respecto a la TC ya que prescinde de la utilización de un osteótomo curvo para realizar la disyunción pterigomaxilar, que por un tema de angulación y acceso, se hace imposible mediante un acceso mínimamente invasivo. Continuamos eliminando las posibles interferencias óseas para reposicionar el maxilar según nuestra PV3D mediante la instalación de un splint o guía quirúrgica interoclusal y un bloqueo intermaxilar para así fijarlo, usualmente, con 2 placas de osteosíntesis 2.0 en L o en T a nivel de nuestro pilar anterior y con dos placas en L o rectas en el pilar posterior en caso de ser necesario. Esto va a depender principalmente del movimiento planificado, la cantidad de contacto óseo, y filosofía del cirujano.
Finalmente, se realiza el cierre en dos planos con una sutura en “X” o cruzada paranasal de los músculos nasolabiales y la mucosa mediante material de sutura reabsorbible15 (figura 2).
Osteotomía sagital de rama mandibular (OSRM) mínimamente invasivaEste procedimiento comienza con una incisión de 1,5 a 2cm en la mucosa vestibular frente al segundo molar apoyado sobre el tejido óseo y a través de periostótomos tunelizamos subperiósticamente hasta decolar completamente el borde inferior mandibular a nivel de la escotadura pregoníaca. Posicionamos nuestro separador o valva para proteger los tejidos subyacentes y realizamos una osteotomía vestibular oblicua anterior mediante una sierra, fresa o piezo eléctrico, que comprometa la cortical externa mandibular, pero de manera bicortical a nivel del borde basilar.
Posteriormente, decolamos el borde anterior de nuestra rama ascendente sin desinsertar el tendón del músculo temporal (en la TC se desperiostizaba y exponía hasta la base de la apófisis coronoides). Continuamos con una delicada tunelización subperióstica con el fin de identificar el paquete vasculonervioso alveolar inferior para su posterior protección mediante una valva o retractor. La osteotomía lingual puede ser inferior o más comúnmente superior a la espina spix descendiendo de manera oblicua hasta lograr su unión con la osteotomía vestibular oblicua anterior. Esto presenta una importante diferencia con la TC ya que el tamaño de la osteotomía, incisión y exposición de los tejidos era mucho mayor, donde la osteotomía vestibular se realizaba descendiendo en forma perpendicular a nivel del primer molar (figura 3).
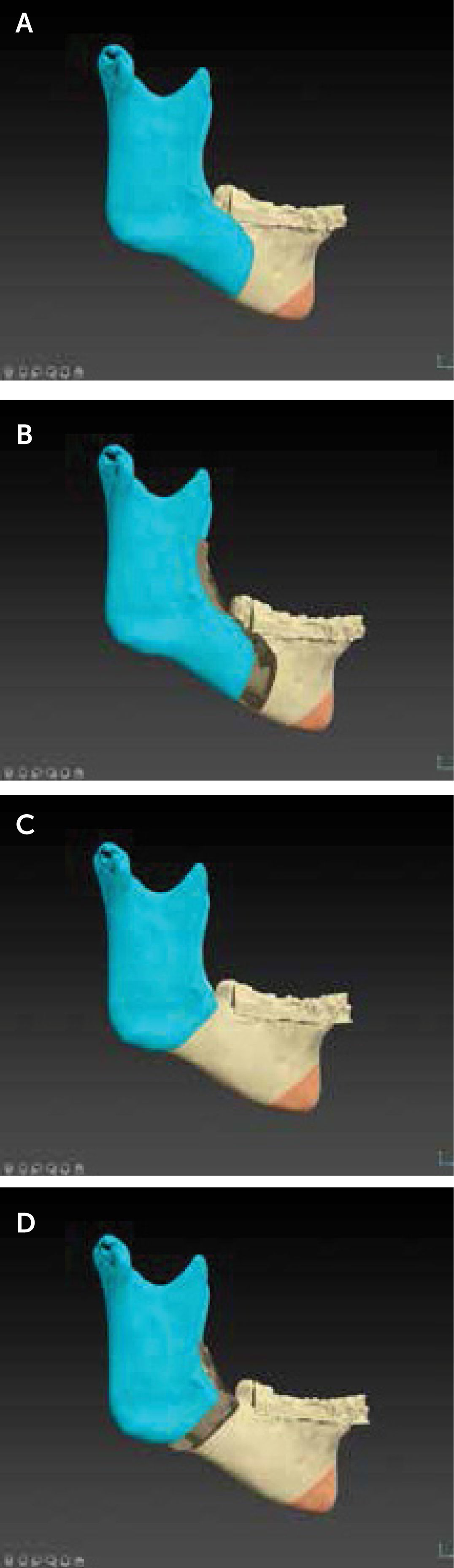
Ostetotomía sagital de rama mandibular
A. Ostetotomía sagital de rama mandibular convencional. B. Osteotomía sagital de rama mandibular mínimamente invasiva. Observe las diferencias del diseño y cantidad del tejido óseo comprometido en cada una. Observe como para la misma cantidad de avance mandibular el gap óseo sería menor en la técnica mínimamente invasiva. (IPS CaseDesigner® v 2.3.5.2, KLS Martin, Tuttlingen, Alemania).
Utilizando un osteótomo delgado y uno grueso se repasa la osteotomía para finalizar la separación del segmento proximal del distal mediante un movimiento controlado generando un efecto de palanca o de cuña. Se eliminan las posibles interferencias óseas liberando el paquete vasculonervioso alveolar inferior en caso de ser necesario. Una vez efectuada la misma técnica en el lado contralateral procedemos a instalar nuestro splint o guía quirúrgica interoclusal mediante un bloqueo maxilomandibular transitorio.
El segmento proximal es posicionado y asentado en la fosa condilar de manera correcta mediante la manipulación del cirujano ya sea con una técnica bi o trivectorial16, y se fija con el material de osteosíntesis de elección mediante la utilización de placas de osteosíntesis, tornillos bicorticales o técnica híbrida dependiendo del tipo de movimiento planificado, calidad de contacto óseo y filosofía de cada cirujano.
Se realiza el cierre de la mucosa en un solo plano mediante sutura reabsorbible.
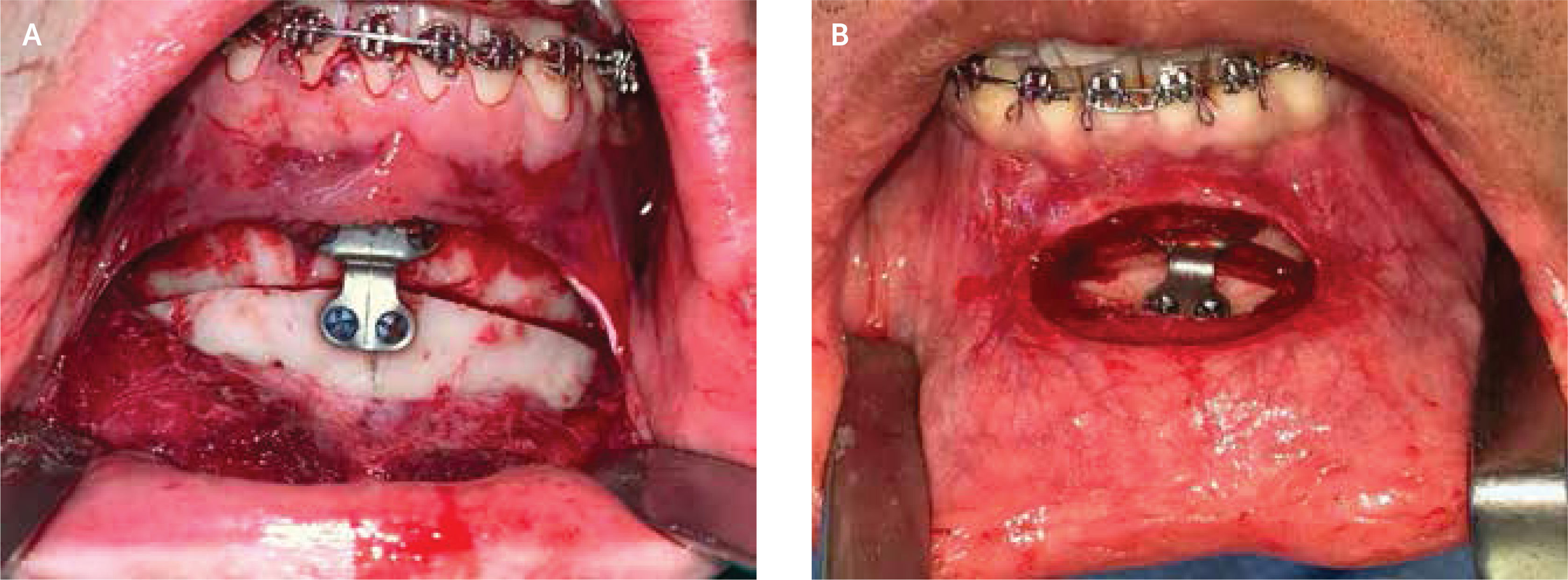
Genioplastía mínimamente invasivaEste procedimiento comienza con una incisión de 1,5cm en la mucosa labial inferior seguido de una delicada disección de la submucosa, identificando los músculos mentonianos asegurando un adecuado grosor muscular para el cierre de la herida en dos planos. Esto se diferencia de la técnica convencional donde la incisión es de 3 a 4cm nivel de la mucosa labial inferior y tejidos subyacentes.
Continuamos con un decolado subperióstico central a nivel de la sínfisis exponiendo lo estrictamente necesario por donde pasará nuestra osteotomía y donde ubicaremos nuestro material de osteosíntesis. Posteriormente, siempre trabajando por lados, realizamos una tunelización subperióstica mediante un movimiento de deslizamiento oblicuo hacia el borde inferior mandibular, por debajo del foramen mentoniano, y posicionamos nuestros retractores para proteger nuestros tejidos blandos.
Mediante una sierra reciprocante o piezo eléctrico realizamos nuestra osteotomía de manera bicortical de acuerdo al diseño definido por nuestra PV3D.
Al igual que en la OLFI, esto supone la principal diferencia con respecto a la TC, ya que al trabajar por lados y mediante tunelizaciones se hace innecesaria la exposición total del tejido óseo de manera simultánea.
Una vez realizado el mismo procedimiento en el lado contralateral, si el mentón no ha descendido, podemos terminar nuestra osteotomía con un osteótomo ancho a nivel de la línea media para posteriormente reposicionarlo según nuestra PV3D y fijarlo con los elementos de osteosíntesis de elección mediante placas preformadas o tornillos bicorticales16 (figura 4).
Finalmente, se realiza el cierre de la herida en dos planos abordando los músculos mentonianos y la mucosa con material de sutura reabsorbible.
DiscusiónLa CO es un tratamiento bien establecido para la corrección de las DDF, logrando importantes mejoras desde el punto de vista funcional y estético. Sin embargo, muchos pacientes y tratantes todavía se muestran reacios a la realización de esta cirugía debido a la reputación de ser una operación compleja, con una morbilidad postoperatoria importante y una recuperación prolongada.
Actualmente, los procedimientos mínimamente invasivos son una tendencia en todos los campos de la medicina y la CO no es la excepción. Varios artículos publicados recientemente han aplicado este concepto, centrados principalmente en las técnicas quirúrgicas modificadas y los potenciales beneficios que se pueden lograr en la recuperación a corto y largo plazo12,15.
La PV3D ha jugado un rol fundamental en el desarrollo de la COMI donde el tratante puede visualizar, analizar y determinar de manera previa la anatomía quirúrgica de cada paciente y como se van a relacionar los segmentos óseos entre sí en el intraoperatorio permitiendo su realización mediante accesos más reducidos, estando un paso adelante frente a posibles complicaciones16.
Dentro de los beneficios de la COMI de manera general podemos encontrar que reduce el sangrado, la inflamación, la estadía intrahospitalaria y el tiempo de recuperación en comparación con la TC12,17.
Analizando específicamente los beneficios de la COMI a nivel del maxilar; su realización mediante un acceso pequeño se traduce en una mayor preservación de los tejidos blandos, mayor vascularización y cicatrización ósea, menor tensión de estructuras vitales y parestesia y menor afección del sistema de drenaje linfático. Además, debido a la desperiostización y desinserción mínima de la musculatura facial, se reduce la afectación de la mímica facial postoperatoria promoviendo una recuperación de manera más rápida en comparación con la TC. Al tener una menor cicatriz se produce una menor fibrosis con una menor interferencia en la posición y movimientos del labio superior18.
Con respecto a los cambios paranasales que se producen tras una cirugía ortognática la desperiostización y la elevación del colgajo juegan un papel importante en las alteraciones nasales. En el abordaje convencional, la mayoría de las inserciones musculares de la espina nasal anterior y del área de la base alar son decoladas, lo que resulta en una retracción lateral de los músculos provocando un ensanchamiento interalar y de la base nasal19.
En COMI se desperiostiza lo mínimo necesario permitiendo mantener las inserciones musculares al realizar una OLFI subespinal preservando los músculos del esfínter nasal unidos a la espina nasal anterior, controlando así el indeseado ensanchamiento de la base nasal y manteniendo la forma y la longitud del labio superior19,20.
Con respecto a la COMI cuando analizamos la OSRM podemos encontrar diversos beneficios con respecto a la TC. Al ser realizada bajo una incisión pequeña con una menor desperiostización y preservación de la inserción del tendón del músculo temporal, se traduce en un menor edema y menor trismus postoperatorio permitiendo movimientos mandibulares más tempranos.
El hecho de que la osteotomía vestibular tenga una inclinación oblicua más posterior, hace que se encuentre más alejada del transcurso del nervio alveolar mandibular disminuyendo sus posibles afecciones resultando en una menor parestesia postoperatoria y disconfort para el paciente.
Otra de las ventajas de este diseño es que la osteotomía, al contrario de lo que se cree, genera un menor gap o separación ósea entre los segmentos proximal y distal para un mismo movimiento mandibular en comparación con la TC promoviendo una mejor cicatrización ósea21.
Además, el posible escalón óseo que se produce a nivel del borde inferior mandibular entre los segmentos quedaría oculto por la inserción anterior del músculo masetero y el mayor grosor de los tejidos blandos de esa zona. A diferencia de la TC donde el escalón inferior queda en una posición más anterior, donde el grosor de los tejidos blandos es menor y sin la presencia de inserciones musculares importantes pudiendo generar un defecto óseo visible o palpable por el paciente22.
Entre los beneficios de la COMI con respecto a la genioplastía podemos encontrar que al realizar nuestras osteotomías mediante tunelizaciones se traduce en que no se desinserta completamente el músculo mentoniano ni tampoco se afecta el depresor de la comisura y del labio inferior, resultando en una menor afección de la mímica facial, menor fibrosis y ptosis labial inferior23.
En la disminución de la morbilidad quirúrgica en CO otro punto es la reducción del tiempo operatorio donde podemos ver que en artículos publicados el realizar una OLFI mínimamente invasiva puede tomar una media de 45 minutos13.
En relación a esto, se hace necesario la estandarización de los procedimientos quirúrgicos y el diseño de un instrumental adecuado para la realización de este tipo de técnicas, como el propuesto por Swennen16, teniendo el potencial de aumentar la eficiencia quirúrgica general del equipo ortognático, disminuyendo la morbilidad y los costos quirúrgicos para el paciente.
Otros factores a considerar en COMI, dejando un poco de lado lo que es la técnica quirúrgica, es la utilización de una anestesia general asociada a una hipotensión controlada, un adecuado manejo farmacológico y nutricional, la utilización de revulsivos locales y la kinesioterapia postquirúrgica, que también juegan un papel fundamental en la reducción de la morbilidad postoperatoria y el acortamiento de los tiempos de recuperación en COMI24.
Finalmente, dentro de las posibles desventajas de esta técnica podemos encontrar la presencia de una curva de aprendizaje alta ya que se trabaja bajo accesos reducidos que pueden dificultar la visibilidad y la maniobrabilidad con ciertos instrumentos, es por esto que se hace necesario el ocupar un instrumental especialmente diseñado para estas técnicas. Si bien, no existen estudios que reporten complicaciones de la COMI, estas no debiesen diferir de las complicaciones inherentes a lo que es la CO convencional, como la posibilidad de fracturas no deseadas, sangrados intraoperatorios, laceraciones o daño de estructuras nobles. Una limitación o contraindicación relativa de la COMI a nivel del maxilar puede ser el realizar grandes impactaciones a nivel posterior donde puede ser necesario una mejor visibilidad para eliminar las posibles interferencias óseas, pero de acuerdo con los artículos publicados prácticamente todos los movimientos e incluso la utilización de osteotomías segmentarias pueden ser realizadas bajo un abordaje mínimamente invasivo12,13,16.
La mayoría de los artículos disponibles en COMI son series de casos y estudios comparativos. Por lo tanto, en un futuro se hace necesario la realización de ensayos clínicos controlados para proporcionar una mejor evidencia. No obstante, teniendo en cuenta la evidencia disponible la COMI resulta ser una técnica factible, segura y efectiva en la reducción de la morbilidad postoperatoria, sangrado, complicaciones y costos quirúrgicos.
Declaración de conflictos de interésLos autores declaran no tener conflictos de intereses.
Consideraciones éticasSe ha obtenido el consentimiento para los casos de imágenes utilizadas.