La atención a pacientes migrantes abarca el cribado inicial y su seguimiento a lo largo del proceso vital, de ahí la importancia de la prevención y del seguimiento de las enfermedades crónicas, transmisibles o no.
La prevalencia de hipertensión arterial, diabetes mellitus, dislipemia y obesidad varían según la etnia, esto se atribuye a factores genéticos, además del estilo de vida y de la situación socioeconómica. Es fundamental la prevención y la promoción de la salud, y la detección de los factores de riesgo.
Las enfermedades crónicas transmisibles pueden cronificarse y dar clínica años después de su transmisión, siendo fundamental el cribado desde atención primaria de poblaciones procedentes de zonas endémicas y en riesgo.
Las lesiones cutáneas importadas son un motivo de consulta frecuente en los pacientes migrantes y los viajeros. La etiología es variada, desde algunas frecuentes en nuestro medio; como escabiosis, micosis, urticaria, etc., a dermatosis tropicales como la filariasis y la lepra.
The care of migrant patients includes initial screening and lifelong monitoring, highlighting the importance of preventing and tracking chronic, communicable and non-communicable diseases.
The prevalence of hypertension, diabetes mellitus, dyslipidemia, and obesity varies by ethnicity, influenced by genetic factors, lifestyle, and socio-economic status. Preventive measures, health promotion, and risk factor identification are crucial.
Chronic communicable diseases may manifest years after transmission, underscoring the necessity of primary care screening, especially for populations from endemic or high-risk areas.
Imported skin lesions are a common reason for consultation among migrant and traveller patients. Their ethiology is varied, ranging from common conditions such as scabies, mycoses, and urticaria to tropical dermatoses like filariasis and leprosy.
La presencia de la población migrante es cada vez mayor en las consultas médicas. La longitudinalidad propia de la atención primaria (AP) facilita no solo el cribado inicial de los pacientes inmigrantes1, sino su seguimiento a lo largo de su proceso vital, siendo la prevención y el seguimiento de enfermedades crónicas un aspecto fundamental del trabajo de los profesionales de AP.
En el presente artículo repasamos las enfermedades crónicas y las lesiones cutáneas más prevalentes en la población, haciendo hincapié en aquellas características y en los aspectos diferenciales a tener en cuenta en los pacientes inmigrantes respecto a la población autóctona2.
Enfermedades crónicas no transmisiblesLas enfermedades cardiovasculares son la principal causa de muerte por enfermedades no transmisibles a nivel mundial (17,9 millones), seguidas por el cáncer (9,3 millones), las enfermedades respiratorias (4,1 millones) y la diabetes mellitus (DM) (2 millones)3.
El consumo de tabaco y alcohol, la inactividad física y una dieta no equilibrada aumentan el riesgo de morir por una enfermedad crónica.
La aplicación de Programas de Actividades Preventivas y Promoción de la Salud y la detección de factores de riesgo para las enfermedades crónicas son fundamentales tanto en la población autóctona como en la inmigrante4.
Hipertensión arterialLas tasas de prevalencia de hipertensión arterial (HTA) varían significativamente según la etnia, diferencias debidas a factores genéticos, aunque el estado socioeconómico y estilo de vida también contribuyen5.
Las poblaciones negras de ascendencia africana desarrollan HTA y daños de órganos diana asociados en edades más jóvenes, tienen una frecuencia más alta de HTA resistente y nocturna y una mayor mortalidad que otros grupos étnicos6. Todo ello puede ser debido a diferencias fisiológicas que incluyen un sistema renina-angiotensina-aldosterona inhibido, un metabolismo renal alterado del sodio, un aumento de la reactividad cardiovascular y un envejecimiento vascular precoz.
Como terapia farmacológica de primera línea en la población de ascendencia africana se recomiendan los diuréticos tiazídicos, antagonistas de los canales de calcio y antagonistas de los receptores de angiotensina II (ARA-II), siendo las combinaciones de fármacos preferibles diurético+antagonistas de los canales de calcio o antagonistas de los canales de calcio+ARA-II (preferible ARA-II a inhibidores de la enzima angiotensina convertasa [IECA] por riesgo incrementado [por 3] de angioedema en pacientes negros)7.
Las poblaciones asiáticas tienen una mayor probabilidad de HTA por sensibilidad a la sal acompañada de obesidad leve y presentan una mayor prevalencia de ictus (especialmente hemorrágico) y de insuficiencia cardíaca no isquémica. Las poblaciones originarias del subcontinente indio tienen un riesgo particularmente alto de sufrir enfermedades cardiovasculares y metabólicas, como cetoacidosis diabética y diabetes de tipo 2. La HTA matinal y nocturna también son más frecuentes en Asia, en comparación con las poblaciones europeas.
Hacen falta ensayos clínicos en las poblaciones asiáticas para indicar si los enfoques de tratamiento actuales son ideales, pues no hay datos suficientes para hacer recomendaciones específicas en estas poblaciones8.
Sobrepeso y obesidadAlgunos estudios realizados en EE. UU. y Reino Unido definen la raza como un factor independiente de las variables sociales y económicas. La raza negra muestra una prevalencia más alta de obesidad; siendo también alta en los hispanos y en la población de Asia Meridional9.
Realizar un consejo dietético apropiado es fundamental en la población inmigrante, que debe adaptar su cocina a los productos que se encuentran en el país de acogida, a menudo muy diferentes a los de origen. Hay que evaluar los hábitos dietéticos y adaptar las dietas a las costumbres locales, las particularidades culturales y religiosas.
Algunas poblaciones pueden ver como saludable y bella la obesidad, o negar la evidencia de que algunas enfermedades se pueden prevenir luchando contra ella. Conocer los falsos mitos con los que han crecido nos ayudará a desmontarlos.
Diabetes mellitusDiferentes estudios en varios países expresan una mayor prevalencia de DM en asiáticos meridionales, hispanos y negros10,11.
Los asiáticos han sufrido un aumento importante de DM tipo 2 en los últimos años, con un índice de masa corporal menor, y presentándose en personas más jóvenes. Se caracterizan por un aumento de complicaciones renales e ictus, sin confirmar que sea exclusivamente por factores genéticos o étnicos.
DislipemiaComo la obesidad y la diabetes, la dislipemia tiene una mayor prevalencia entre la población negra, hispanos y asiáticos. No resulta sencillo discriminar los factores genéticos de los ambientales y socioeconómicos.
TabaquismoAlgunos estudios muestran que la población negra e hispana utilizan menos ayudas para dejar de fumar, y emplean menos los servicios médicos para este motivo12, pero cuando los usan, la abstinencia suele ser más larga.
Algunos estudios británicos muestran una menor susceptibilidad a padecer enfermedad pulmonar obstructiva crónica (EPOC) por tabaquismo en negros y asiáticos que la población blanca13. Sin embargo, en EE. UU. los negros no fumadores muestran mayor prevalencia de la EPOC, atribuida a la contaminación ambiental o al entorno laboral de estos grupos. También destaca una mayor prevalencia de asma en asiáticos meridionales e hispanos. No obstante, los datos de los diferentes estudios a veces son contradictorios y serían necesarios más estudios.
AlcoholismoEl alcoholismo tiene una asociación con determinadas variantes genéticas del alcohol deshidrogenasa (ADH) y la aldehído deshidrogenasa (ALDH). Los alelos ADH1B*2 (frecuente en asiáticos orientales), ADH1B*3 (predominante en personas de ascendencia africana), ADH1C*1 (varía entre poblaciones) y ALDH2*2 (casi exclusivo de asiáticos orientales), se asocian a menor dependencia de alcohol: metabolizan el acetaldehído más lentamente, favoreciendo la toxicidad con menores cantidades. Esto resulta en una protección para el alcoholismo, pero repercute en un mayor riesgo de sufrir accidentes de tráfico y traumatismos por toxicidad14.
Enfermedad crónica transmisibleLas enfermedades importadas son aquellas adquiridas en sitios donde son más o menos frecuentes, pero diagnosticadas y tratadas en zonas donde no existen o son menos frecuentes. Algunas enfermedades importadas pueden cronificarse y dar clínica años después de su transmisión. De ellas, algunas son poco transmisibles en el país de destino porque precisan de vectores (enfermedad de Chagas), mientras que otras son cosmopolitas y fácilmente transmisibles (virus de la inmunodeficiencia humana [VIH], hepatitis virales).
Enfermedad de ChagasCausada por el parásito protozoo Trypanosoma cruzi, se transmite de manera vectorial por la picadura del insecto triatomino (la más frecuente), congénita, por transfusión sanguínea, trasplante de órgano, o feco-oral (alimentos contaminados con heces de triatominos infectados). Es endémica en Latinoamérica (excepto el Caribe).
Tras la picadura del insecto, se inicia una fase aguda que puede pasar desapercibida o mostrar clínica leve (fiebre, inflamación en sitio de inoculación —chancro—, edema palpebral unilateral —signo de Romaña—, cefalea, adenopatías, dolores musculares) que puede durar 2 meses tras la infección. En la posterior fase crónica, el 30% de los enfermos presentan alteraciones cardíacas (arritmias, insuficiencia cardíaca progresiva o muerte súbita), un 10% alteraciones digestivas (megaesófago o megacolon), neurológicas o combinadas.
El diagnóstico en fase crónica se realiza por la positividad de 2 pruebas serológicas distintas (anticuerpo IgG de Trypanosoma cruzi)15. En la fase aguda puede diagnosticarse por métodos parasitológicos en la sangre.
El tratamiento con benznidazol y nifurtimox, ambos fármacos extranjeros, es muy eficaz en la fase aguda y en la transmisión congénita, disminuyendo la eficacia en las fases crónicas. Aún así, los pacientes en fase crónica mejoran la evolución clínico/patológica si son tratados16.
La prevención se basa en:
- -
Control de los vectores para reducir la transmisión.
- -
Asegurar transfusiones y trasplantes.
- -
Detección y tratamiento de niñas infectadas y mujeres en edad fértil, así como cribado en los recién nacidos y otros hijos de madres infectadas que no hayan recibido tratamiento15,17.
- -
Cribado a personas que provienen de América Latina18.
- -
Vacunación prioritaria del COVID ya que están en riesgo de sufrir un COVID grave.
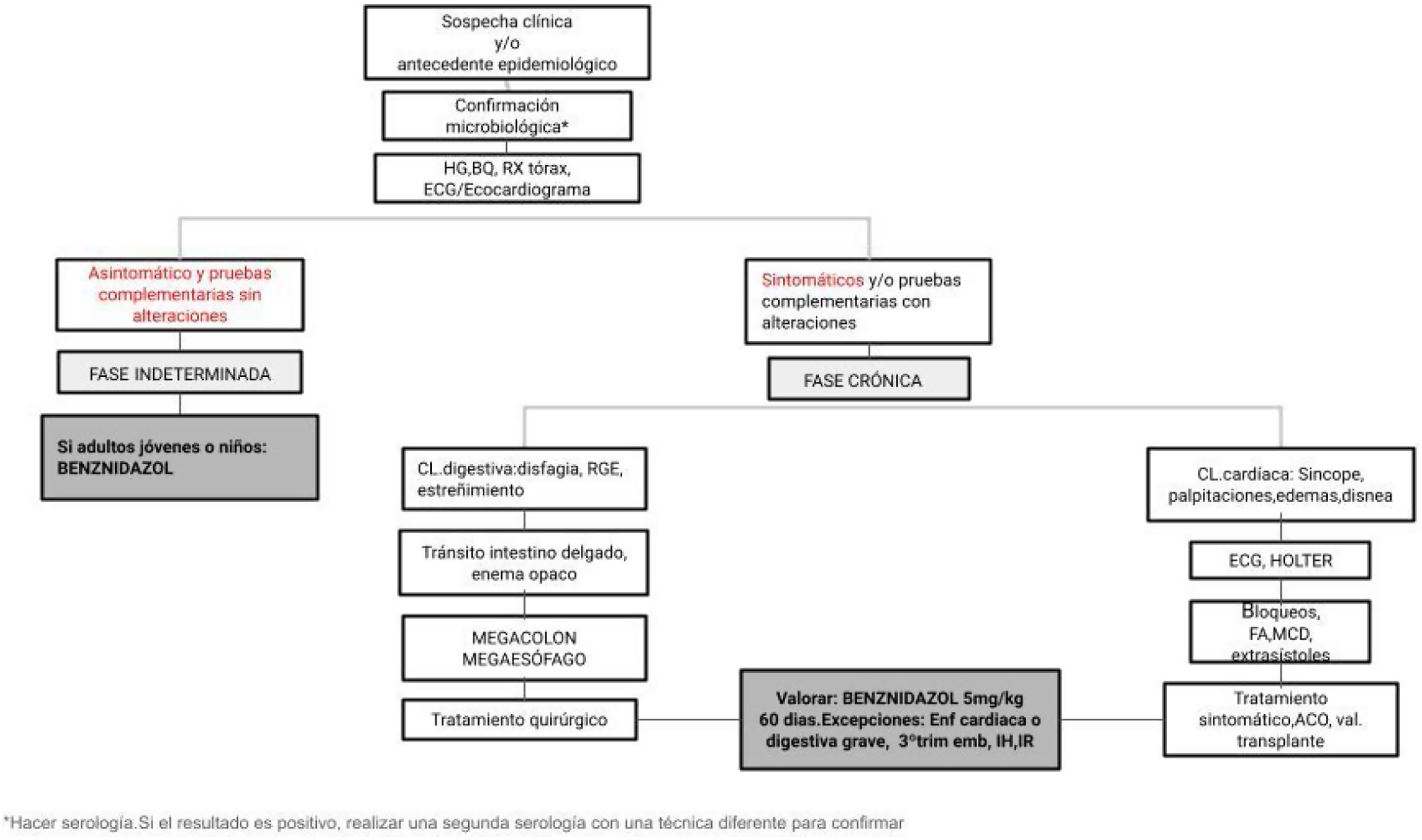
En las consultas de AP es fundamental el cribado de los migrantes procedentes de zonas endémicas. El manejo de los pacientes diagnosticados de Chagas requiere la valoración de la fase en la que está mediante analítica, radiografía de tórax, electrocardiograma/ecocardiograma y, según los resultados, valorar exploraciones digestivas (tránsito intestinal o enema opaco) o exploraciones cardíacas (Holter 24h) y derivación a otro nivel asistencial15,18 (fig. 1).
Algoritmo de manejo de la enfermedad de Chagas en la atención primaria
Fuente: Guía clìnica para la infección/enfermedad de Chagas. Grupo de Cooperación y Salud Internacional (COCOOPSI) de la Societat Catalana de Medicina Familiar i Comunitaria (CAMFiC)18.
La infección por el VIH es un problema de salud pública global. Según datos de la Organización Mundial de la Salud (OMS), a finales de 2020 hay 37,7 millones de personas en el mundo diagnosticadas de VIH y más de dos tercios se encuentran en la región africana. Se estima que un 18% de las personas infectadas lo desconoce y que la mitad recibirán tratamiento tarde.
La transmisión se realiza mediante el intercambio de fluidos corporales con la persona infectada (sangre, semen, leche materna o secreciones vaginales) y mediante transmisión vertical (embarazo y parto).
El diagnóstico precoz se asocia a menor morbimortalidad y disminuye la transmisión19. Se debe realizar serología con el test ELISA y el test de confirmación con Western Blot. En infecciones recientes la serología puede ser negativa (período ventana entre 2 y 8 semanas), pero casi todas las personas generan anticuerpos a los 3 meses de la práctica de riesgo, por lo que si la serología es negativa se repetirá a los 3-6 meses.
El cribado debe ofrecerse rutinariamente en las consultas de AP a cualquier persona sexualmente activa entre los 20 y los 59 años a los que no se les haya realizado anteriormente, a todas las embarazadas, y a:
- -
Personas que lo soliciten por sospecha de exposición de riesgo.
- -
Parejas sexuales de personas infectadas por VIH.
- -
Usuarios de drogas inyectadas o antecedente de uso y sus parejas sexuales.
- -
Hombres que tienen sexo con hombres y sus parejas sexuales.
- -
Personas que ejercen la prostitución.
- -
Personas heterosexuales con más de una pareja sexual y/o prácticas de riesgo el último año.
- -
Personas que quieren dejar el uso del preservativo con pareja estable.
- -
Personas víctimas de agresión sexual.
- -
Personas con exposición de riesgo al VIH.
- -
Personas procedentes de países con alta prevalencia (>1%) y sus parejas (tabla 1).
Tabla 1.Países con prevalencia de VIH>1% en adultos de 15 a 49 años según el informe global de ONUSIDA. Datos del año 2020
África subsahariana Angola, Botswana, Burundi, Camerún, Congo, Costa de Marfil, Eswatini, Guinea Ecuatorial, Gabón, Gambia, Ghana, Guinea, Guinea-Bissau, Kenia, Lesoto, Liberia, Malawi, Mauricio, Mozambique, Namibia, Nigeria Africana, República Unida de Tanzania, Ruanda, Sierra Leona, Sudáfrica, Sudán del Sur, Togo, Chad, Uganda, Zambia y Zimbabwe Sur y sudeste asiático Tailandia Caribe Bahamas, Haití y Jamaica Latinoamérica Belice, Guyana, Panamà y Surinam VIH: virus de la inmunodeficiencia humana.
Fuente: Adaptado de ONUSIDA. Informe de ONUSIDA sobre la epidemia mundial de sida. 2021 Disponible en: https://www.unaids.org/sites/default/files/media_asset/UNAIDS_FactSheet_es.pdf
En el caso de los pacientes immigrantes se deberá tener en cuenta el país de procedencia, así como las condiciones en las que se pueda haber visto expuesta durante la migración: agresiones, violencia sexual, comercio sexual.
El tratamiento antirretroviral se ha de iniciar lo más precoz posible y de forma indefinida. Las pautas recomendadas son combinaciones de 3 fármacos, aunque actualmente se ha demostrado que pautas con 2 fármacos pueden controlar la infección, por lo que se han incorporado a las guías terapéuticas20.
Hepatitis víricasLas hepatitis causadas por los virus de la hepatitis B (VHB) y de la hepatitis C (VHC), pueden dar lugar tanto a un cuadro agudo como a una infección crónica que puede llegar a derivar a cirrosis y carcinoma hepatocelular.
Aunque ambas infecciones son de distribución cosmopolita, la tasa de prevalencia varía en función de las áreas geográficas, por lo que es importante conocer su prevalencia a nivel mundial. La prevalencia, las vías de transmisión más frecuentes y la cobertura vacunal (en el caso del VHB) es lo que diferencia las hepatitis importadas de las autóctonas.
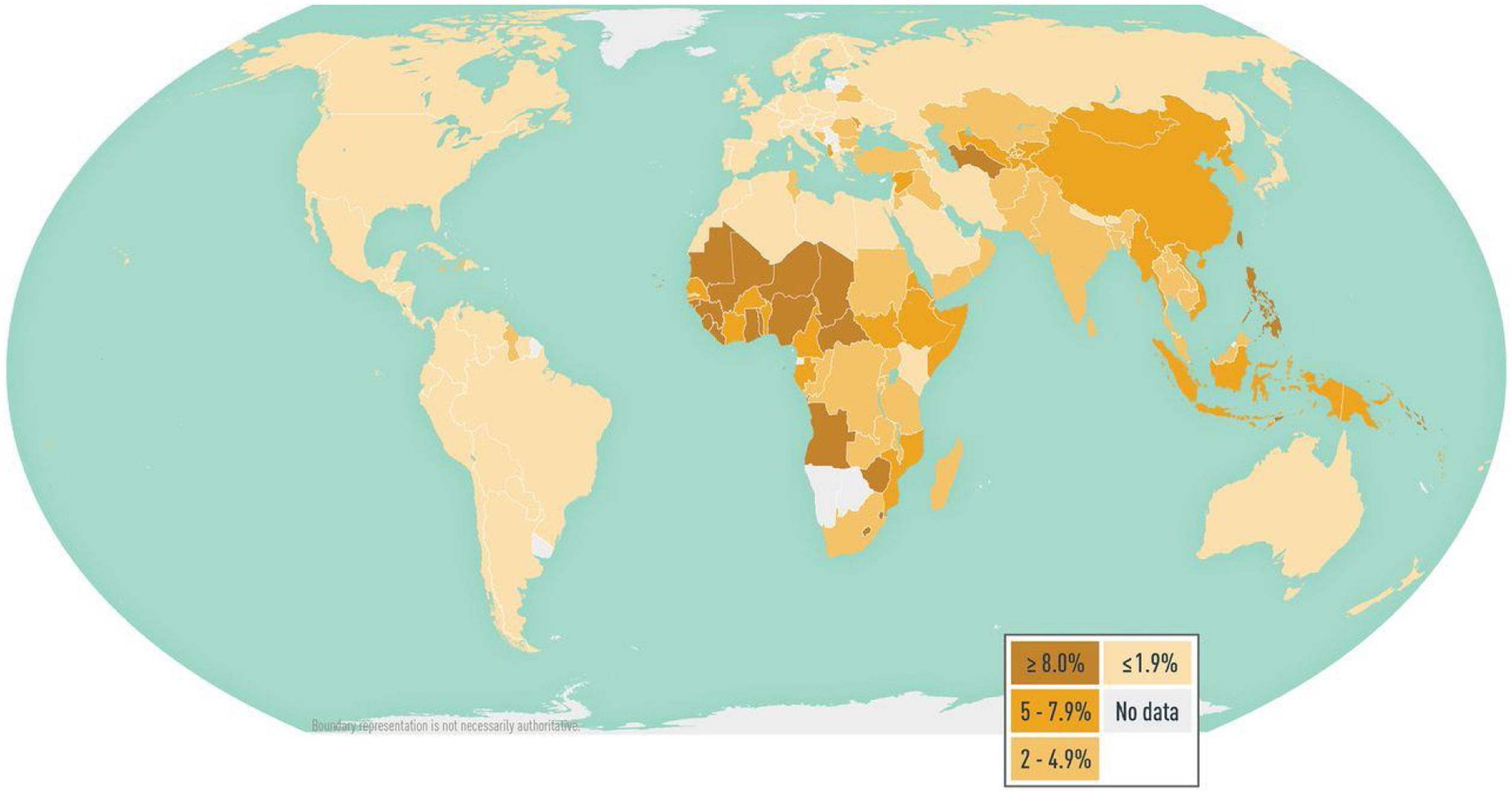
Hepatitis BSe estima que 296 millones de personas sufren infección crónica por el VHB, con 1,5 millones de nuevas infecciones anuales, y 820.000 muertes. Las regiones de la OMS del Pacífico Occidental y de África tienen las tasas más elevadas de prevalencia de la enfermedad, en torno al 6% de la población adulta (fig. 2).
La vacunación frente al VHB, introducida en España en la década de 1990, constituye el método más eficaz para reducir la incidencia de la enfermedad. España se sitúa entre los países de baja endemicidad, con una prevalencia del HBsAg en torno al 0,5-0,8% de la población general21.
Se transmite mediante el contacto directo con fluidos corporales infectados (generalmente a través de pinchazo de aguja) o por contacto sexual. En los países de alta endemicidad, el VHB se transmite más frecuentemente de madre a hijo durante el parto (transmisión vertical perinatal).
La edad de la infección es un factor que predice la evolución en la cronificación: 95% después de la infección perinatal, 40% entre 1-5 años y menos de un 5% en adultos inmunocompetentes.
Buena parte de las personas infectadas por el VHB se mantienen asintomáticas (50% aproximadamente), por lo que se recomienda el cribado serológico en las poblaciones de riesgo, que incluye a personas procedentes de países de alta prevalencia ≥ 2% (fig. 2).
El diagnóstico se basa en la historia clínica, en la exploración física y en los marcadores serológicos, recomendando la determinación del antígeno australia (HBs-Ag) y IgG-anticore VHB a todas las personas que provengan de un área con una prevalencia de VHB mayor o igual al 2%. Si ambos marcadores fueran negativos, se debería ofrecer vacunación contra el VHB22.
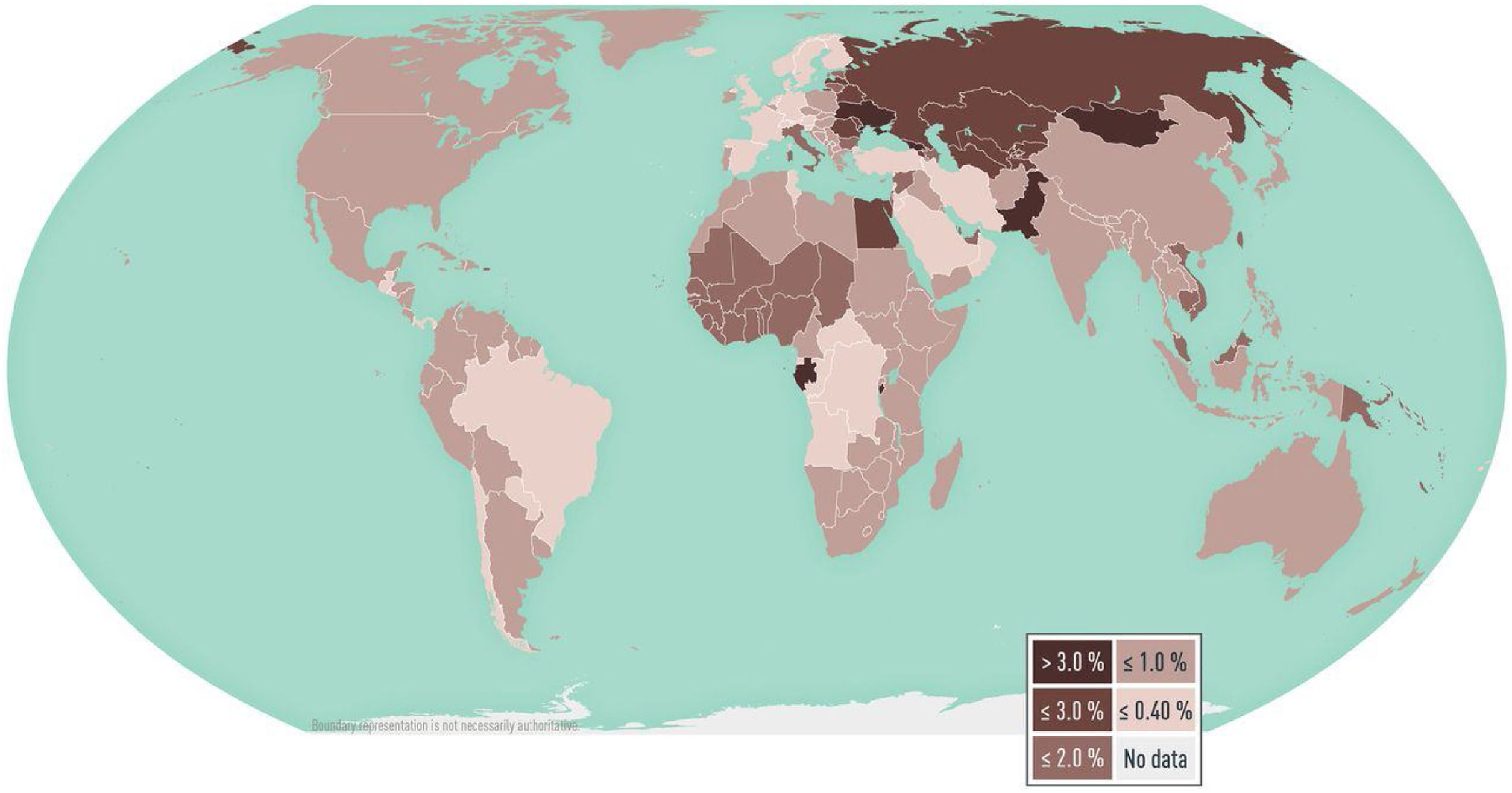
Hepatitis CAfecta al 1% de la población mundial, siendo Europa del este la región más afectada del mundo. Se calcula que en 2019 murieron cerca de 290.000 personas a causa del VHC.
La principal vía de transmisión es sanguínea (inyectables o atención de salud poco seguras, transfusiones, consumo de drogas inyectables y prácticas sexuales que conllevan contacto con sangre), además de la transmisión vertical en países altamente endémicos.
Los últimos datos avalan el/la coste/efectividad del cribado poblacional en la población adulta. La mayoría de casos sin diagnóstico se concentran entre los 40-70 años, por lo que se recomienda la determinación de anticuerpos frente al VHC, al menos una vez en la vida en esta franja de edad23.
Por otra parte, se debe realizar una búsqueda activa de la infección por el VHC en:
- -
Hipertransaminasemia o una hepatopatía aguda/crónica.
- -
Riesgo elevado de infección por VHC por vía parenteral y/o percutánea.
- -
Antecedentes de: transfusión o hemoderivados (antes de 1992), cirugía o procedimientos invasivos u odontológicos (previo a 1980), exposición accidental, antecedentes de tatuajes, piercings o uso de material punzante, consumo de drogas por vía parenteral.
- -
Infección por VIH o VHB.
- -
Convivientes y parejas sexuales de personas infectadas.
- -
Relaciones sexuales sin protección y trabajadoras sexuales.
- -
Migrantes procedentes de países con prevalencia mayor al 2% (fig. 3).
El diagnóstico se realiza mediante la detección de anticuerpos anti-VHC en suero, y si ésta es positiva es necesaria una prueba de ARN vírico, ya que el 30% de los infectados eliminan espontáneamente el virus sin necesidad de tratamiento.
El tratamiento está indicado en todos los pacientes infectados con una esperanza de vida mayor a 6 meses, ya que impide la transmisión de la infección y evita la progresión en estadios avanzados.
Lesiones cutáneas en las enfermedades importadasLas enfermedades cutáneas son el tercer motivo más frecuente de consulta de los pacientes migrantes. Las causas más frecuentes de lesiones dermatológicas en migrantes y viajeros son24:
- -
Escabiosis, micosis superficiales, infecciones bacterianas, dermatitis de contacto, tumores de piel y urticaria crónica secundaria.
- -
Tropicales: filariasis y lepra.
En la tabla 2 se mencionan las principales dermatosis tropicales, y a continuación describiremos brevemente algunas de ellas por frecuencia o por formar parte de la lista de enfermedades olvidadas de la OMS2.
Principales enfermedades dermatológicas según las lesiones fundamentales
| Máculas | Pápulas | Nódulos | Úlceras | Pústulas | Edemas | |
|---|---|---|---|---|---|---|
| Tropicales | LepraTuberculosis | OncocercosisTungiasisLarva migransTuberculosisLeishmaniasis | OncocercosisTuberculosis | Úlcera tropicalLeishmaniasisÚlcera de BuruliPianTuberculosis | Miasis | LoiasisFilariasis |
| No tropicalesa | PostinflamatoriaDermatitis de contactoMicosisSífilis | EscabiosisLiquen planoa | Queloideb | SífilisMicosis profundas | AcnéFoliculitisc |
En los varones africanos es frecuente la foliculitis profunda en el área del cuello, conocida como foliculitis keloidalis nuchae, que produce una foliculitis crónica fibrosante que puede producir cicatrices queloides.
Fuente: Elaboración propia del grupo de Cooperación y Salud Internacional (COCOOPSI) de la Societat Catalana de Medicina Familiar i Comunitaria (CAMFiC).
Lepra: enfermedad crónica micobacteriana (M. leprae) con máculas anestésicas y placas infiltradas. Sin tratamiento provoca lesiones desfigurantes y degeneración nerviosa.
Oncocercosis o «ceguera de los ríos: filariasis (Onchocerca volvulus) muy frecuente en la sabana de África occidental, transmitida por la picadura de moscas negras que se reproducen en ríos de corriente rápida. Afecta a piel y ojos por la migración de las microfilarias. Provoca prurito intenso, dermatitis crónica con engrosamiento de pliegues, piel arrugada y despigmentación («piel de leopardo»), nódulos subcutáneos en prominencias óseas y lesiones oculares, potencial causa de ceguera.
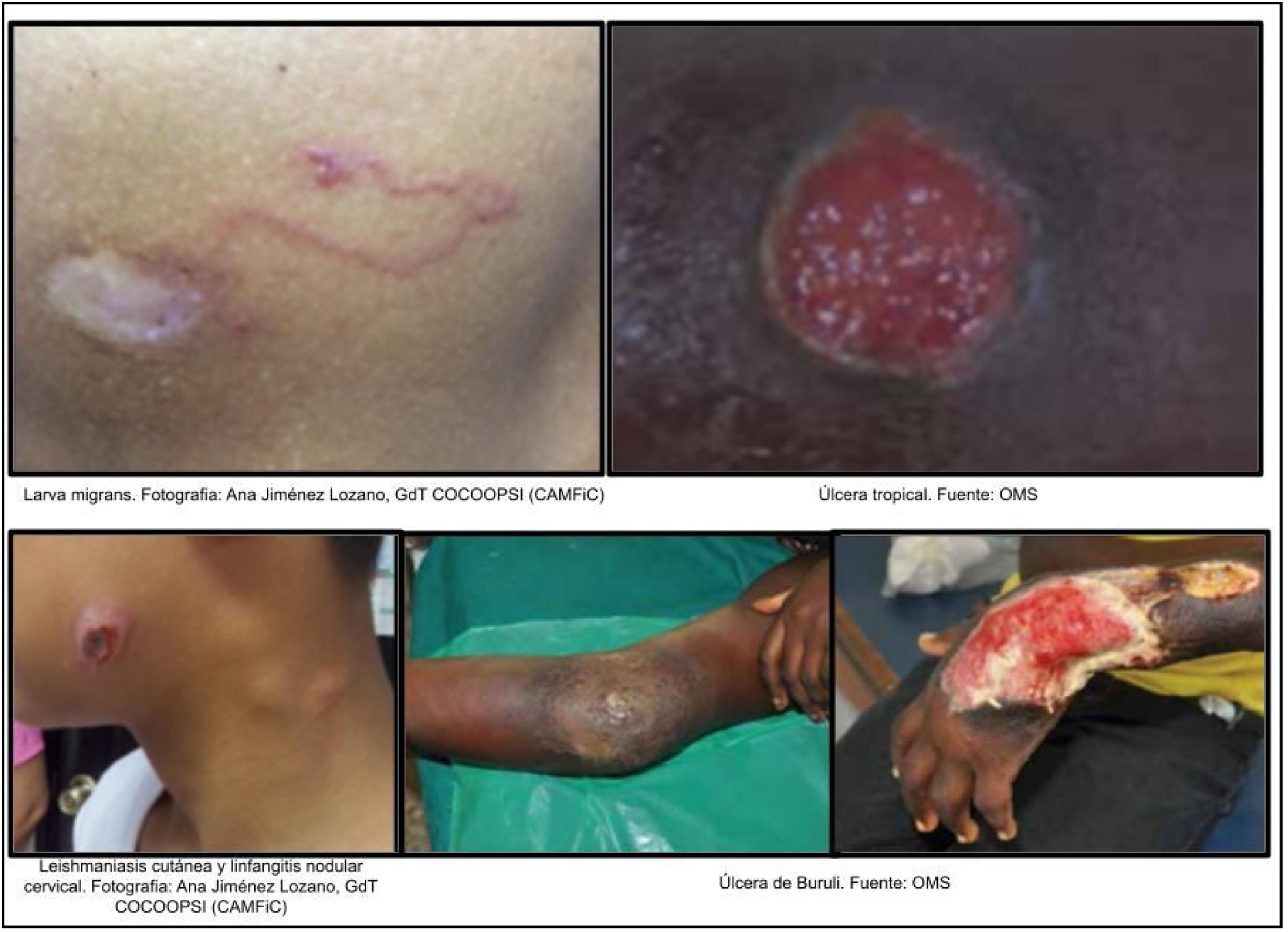
Larva migrans cutánea (fig. 4): muy frecuente en regiones tropicales, es un síndrome causado por la penetración y migración de larvas de nemátodos por la piel, que pueden permanecer semanas. Suele tratarse de una lesión única serpiginosa que va avanzando, intensamente pruriginosa.
Úlcera tropical o «fagedénica» (fig. 4): lesión necrótica causada por la acción sinérgica de anaerobios sobre piel lesionada, generalmente en extremidades inferiores repetidamente dañadas. Rara en personas bien nutridas, suele cronificar durante años. Puede requerir, además de curas y antibióticos, reconstrucción quirúrgica.
Leishmaniasis cutánea (fig. 4): infección protozoaria muy extendida transmitida por la picadura de mosquitos. El 95% se registran en América, la cuenca del Mediterráneo, Oriente medio y Asia central. Se caracteriza por úlceras de bordes infiltrados, costrosas e indoloras. L. mexicana clásicamente produce lesiones en el pabellón auricular conocidas como «úlcera del chiclero» que pueden destruir todo el pabellón auricular.
Úlcera de Buruli (fig. 4): enfermedad crónica olvidada micobacteriana (Mycobacterium ulcerans). Se inicia como una pápula, nódulo o placa que evoluciona a las 2 semanas a una úlcera indolora con amplios bordes socavados. Puede afectar a partes óseas provocando graves desfiguraciones.
Miasis: infestación de la piel producida por larvas de mosca que crecen a nivel subcutáneo y provocan una lesión forunculosa con un punto central. El tratamiento consiste en la extracción manual de las larvas.
Filariasis linfáticas: parasitosis causada por nemátodos de amplia distribución, considerada por la OMS como «enfermedad potencialmente erradicable». Las microfilarias migran a los ganglios linfáticos donde se hacen adultos, causando linfangitis, celulitis, nódulos inflamatorios y linfedema crónico (elefantiasis).
Manifestaciones cutáneas de infecciones sistémicas agudas- -
El síndrome de Katayama es una respuesta inmune a la primoinfección por Schistosoma, caracterizado por fiebre, síntomas generales y rash urticariforme.
- -
Las arbovirosis (dengue, zika y chikungunya) pueden presentar un rash maculopapular. Si es petequial o hemorrágico orientará a dengue.
- -
Las rickettsiosis presentan clínicamente la tríada clásica de síndrome constitucional con fiebre, cefalea y exantema.
Las enfermedades crónicas de los pacientes inmigrantes en las consultas de AP son similares a las de la población autóctona, existiendo algunas peculiaridades que el profesional de AP ha de tener en cuenta a la hora de adecuar el diagnóstico, el tratamiento y la prevención en estas poblaciones. La enfermedad cutánea, motivo frecuente de consulta, puede presentar más dificultades, pero no debemos olvidar que las enfermedades cutáneas más frecuentes en la población autóctona lo son también en la población migrante.
Responsabilidades éticas- 1.
¿Su trabajo ha comportado experimentación en animales?: No
- 2.
¿En su trabajo intervienen pacientes o sujetos humanos?: No
- 3.
¿Su trabajo incluye un ensayo clínico?: No
- 4.
¿Todos los datos mostrados en las figuras y tablas incluidas en el manuscrito se recogen en el apartado de resultados y las conclusiones?: No
El proyecto no ha recibido financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.