Seguridad del Paciente en Atencion Primaria
More infoEl mayor activo de cualquier sistema sanitario son sus profesionales, y estos deben ser cuidados para poder cuidar. Es necesario resaltar que son clave para la resiliencia de nuestros sistemas de salud. Esto es particularmente importante en momentos de crisis, y especialmente trascendente para la atención primaria de salud.
Durante la pandemia de la COVID-19, las condiciones de trabajo han sido el principal factor latente común para los incidentes de seguridad del paciente. Los profesionales de atención primaria han trabajado en condiciones laborales inseguras, con escasez de medios de protección, gran incertidumbre, falta de conocimiento científico y protocolos de trabajo rápidamente cambiantes para el abordaje de los casos y contactos de infección por la COVID-19, con una alta presión asistencial, largas jornadas de trabajo, suspensión de permisos y vacaciones, e incluso cambios de sus puestos de trabajo. Todo ello ha contribuido a que se conviertan, no solo en primeras víctimas de la pandemia, sino también en segundas víctimas de los eventos adversos sucedidos durante la misma.
Por ello, en este artículo analizamos los principales riesgos y daños sufridos por los profesionales en atención primaria y aportamos claves para contribuir a su protección en futuras situaciones parecidas.
The greatest asset of any health system is its professionals, and they must be cared for in order to take care. It is necessary to emphasize that they are key for the resilience of our health systems. This is particularly important in crisis times and especially important for primary health care.During the COVID-19 pandemic, working conditions have been the main common latent factor for patient safety incidents. Primary Care professionals have worked in unsafe working conditions, with lack of means of protection, great uncertainty, lack of scientific knowledge and rapidly changing work protocols for dealing with cases and contacts of COVID-19 infection, with a high care pressure, long working hours, suspension of vacations, and even changes in their jobs. All of this has contributed to their becoming, not only the first victims of the pandemic, but also the second victims of the adverse events that occurred during it.Therefore, in this article we analyze the main risks and damages suffered by professionals in Primary Care and provide keys to contribute to their protection in future similar situations.
La pandemia de la COVID-19 ha supuesto el mayor desafío y la mayor amenaza que muchas personas hemos vivido hasta el momento. La humanidad ha sido sometida a tensiones sin precedentes, aislamiento y cambios de rutinas difíciles de asumir y mantener durante mucho tiempo.
Pero, sobre todo, ha sido la atención sanitaria la que ha sufrido la mayor crisis conocida en los últimos tiempos. La pandemia ha ejercido una presión, sobre los sistemas de salud de todo el mundo, difícilmente imaginable con anterioridad. Trabajar en una situación tan estresante multiplica los riesgos a los que cualquier profesional se encuentra expuesto habitualmente1.
El mayor activo de cualquier sistema sanitario son sus profesionales y estos deben ser cuidados para poder cuidar. Todo el mundo fue consciente de esto al inicio de la pandemia. Es fácil recordar los aplausos de los ciudadanos españoles, cada día a las 20 horas durante la primera ola. Precisamente en el año 2020, el Día Mundial de la Seguridad del Paciente se planteó con el objetivo de fomentar la toma de conciencia en todo el mundo sobre la importancia de la seguridad de los profesionales de la salud y la necesidad de abordar la seguridad del paciente mediante un enfoque integral. Su lema fue «Personal sanitario seguro, pacientes seguros»2.
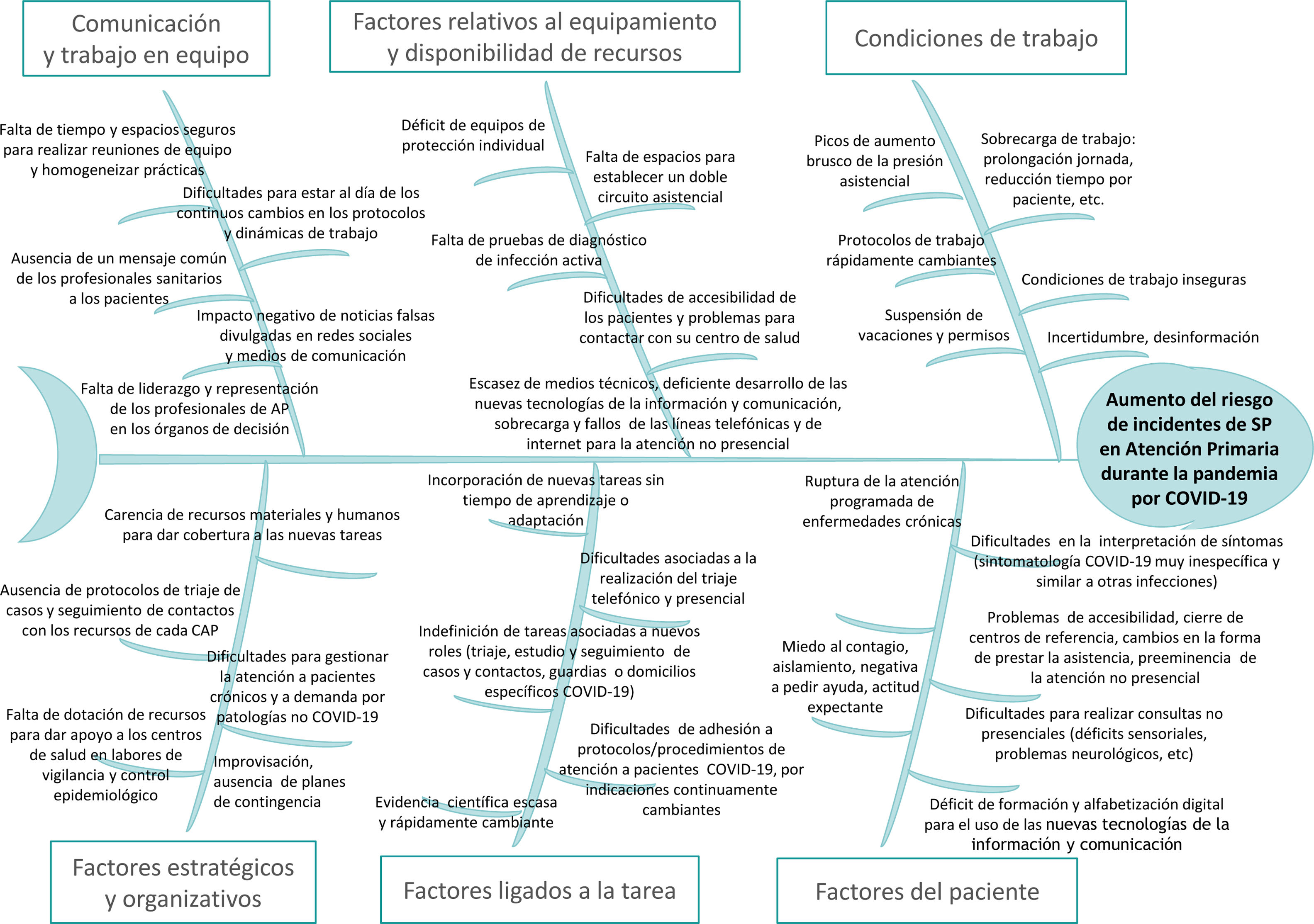
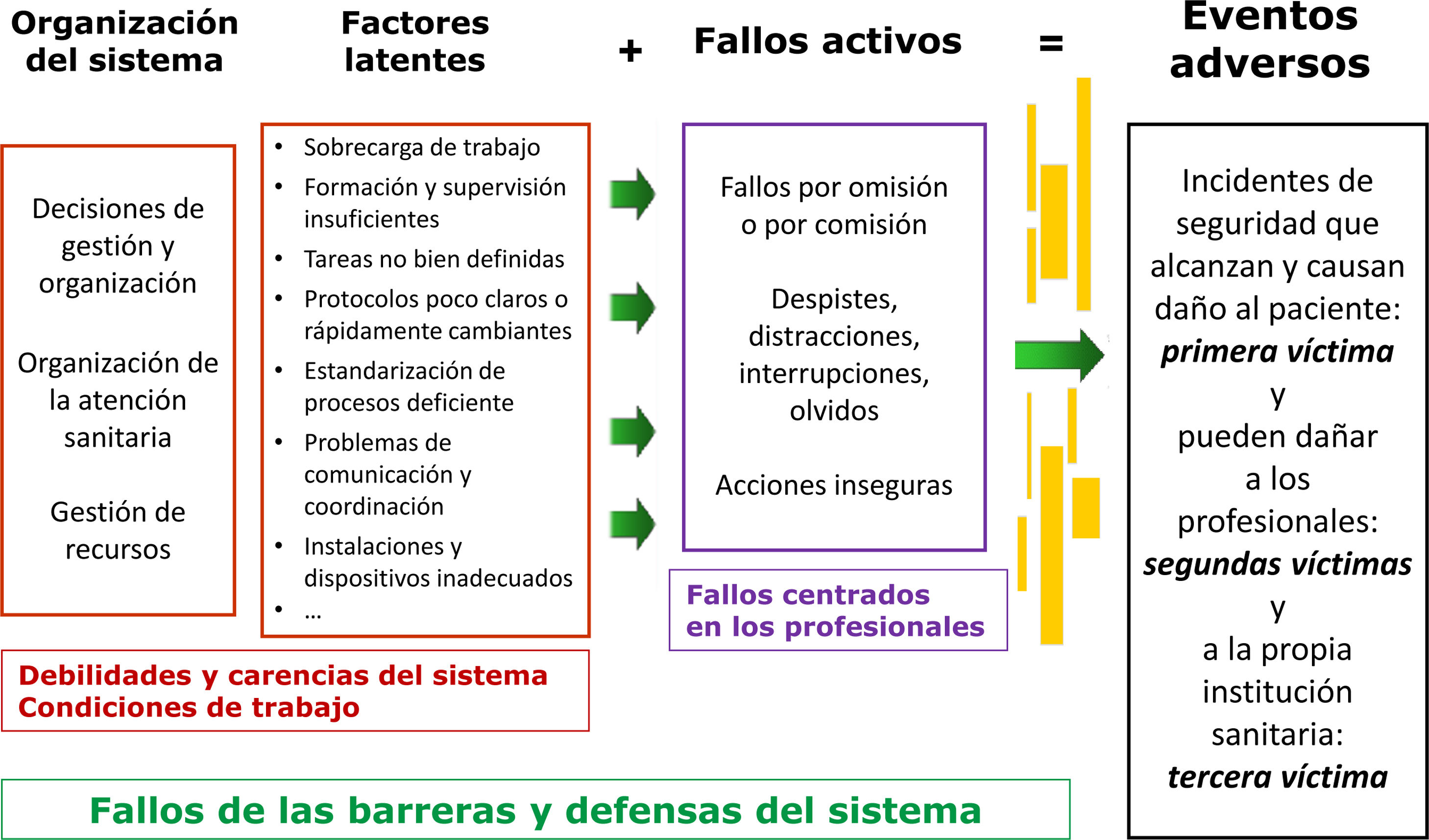
Los aspectos relacionados con las personas y los equipos profesionales, sus relaciones, los procedimientos, los entornos y las condiciones de trabajo se convierten, especialmente en la pandemia de la COVID-19, en factores latentes comunes para los incidentes de seguridad del paciente (ISP). El personal sanitario de atención primaria (AP) ha trabajado en condiciones laborales inseguras, con incertidumbre científica en el abordaje de los casos, con alta presión asistencial, largas jornadas de trabajo, suspensión de vacaciones y cambios de puestos de trabajo (fig. 1). Todo ello ha contribuido al aumento de la probabilidad de ocurrencia de eventos adversos más graves en AP tal como se explica en uno de los originales de este monográfico. Esta situación se une, además, a la dificultad de notificar y analizar los ISP por falta de tiempo, la imposibilidad de realizar reuniones de equipo para aprender de los incidentes y así poder implementar mejoras en los procedimientos y en el cuidado de los profesionales que pudieran contribuir a reducir las probabilidades de ocurrencia de ISP. Esta situación ha debilitado la seguridad de la atención que brindamos en AP (fig. 2).
Este mensaje ha sido reforzado y ampliado recientemente por la Organisation for Economic Co-operation and Development (OCDE): «mejorando la seguridad de los profesionales no solo se mejoran los resultados de los pacientes, sino que también mejoran los resultados de los sistemas de salud»3, tratando de enfatizar el imprescindible papel que juegan los profesionales a favor de la resiliencia de los sistemas de salud. Esto es particularmente importante en momentos de crisis y especialmente trascendente para la atención primaria de salud. Por ello, en este artículo analizaremos los principales riesgos y daños sufridos por los profesionales de AP durante la pandemia y aportaremos algunas claves que puedan contribuir a su protección en situaciones parecidas.
Los profesionales de atención primaria como primeras víctimas de la pandemiaImpacto de la infección sobre los profesionales de atención primariaLos profesionales de AP han atendido a los pacientes de la COVID-19 desde el inicio de la pandemia y han estado particularmente expuestos a la infección del SARS-CoV-2, si bien es cierto que el riesgo de exposición ha ido variando con la evolución de la pandemia.
Desde la primera fase de la pandemia hasta el fin del estado de alarma el 21 de junio de 2020, la falta de equipos de protección personal (EPI)4, su uso incorrecto y el desconocimiento de los mecanismos de transmisión del virus ha determinado una importante exposición de los profesionales de AP al SARS-CoV-2. Del total de 250.287 casos de COVID-19 notificados en España hasta el 11 de mayo de 2020 a la Red Española de Vigilancia Epidemiológica (RENAVE), el 24,1% correspondía a personal sanitario5. En un estudio realizado en abril de 2020, se estimó que un 5,9% (IC 95%: 4,4-8,0) de los profesionales sanitarios de AP habían tenido la infección6. La prevalencia en el entorno hospitalario se situaría en un 11,2%, según un estudio de seroprevalencia realizado en profesionales sanitarios en el Hospital Clínic de Barcelona7, pero los profesionales de primaria se han visto más seriamente afectados y han sido objeto de portadas y noticias en diferentes medios por ello8,9.
En el segundo periodo de pandemia, desde el verano de 2020 hasta el inicio de la vacunación en diciembre de 2020, se redujo la exposición al disponer de EPI y al restringir la atención presencial en los centros de atención primaria (CAP). Finalmente, con el inicio de la vacunación a los profesionales sanitarios, se inició una tercera etapa. Se constataron reducciones sustanciales en las tasas de infección por SARS-CoV-2 y de COVID-19 sintomático ya tras la administración de las primeras dosis de la vacuna10. Sin embargo, el incremento de la presencialidad en los CAP y el aumento de casos en la población más joven, con coberturas vacunales más bajas, ha supuesto un nuevo reto. No obstante, al margen del nivel de vacunación, es necesario seguir prestando atención a las medidas preventivas (uso de EPI, lavado de manos, distancia de seguridad en las salas, ventilación, etc.) para reducir el riesgo de contagio en los centros, tanto en lo que se refiere a los profesionales como a los pacientes, especialmente los pluripatológicos, que pueden reinfectarse11, aunque sea en general con menor gravedad de síntomas.
La COVID-19 fue considerada enfermedad profesional en España a través del Real Decreto-ley 3/2021, de 2 de febrero. En él se reconoce que los profesionales que prestan servicios en centros sanitarios o sociosanitarios y que se hayan infectado por el SARS-CoV-2 en el ámbito de sus funciones laborales puedan solicitar una baja por enfermedad profesional, algo que supone un nivel de protección económica mayor que una baja laboral por contingencias comunes. La medida tiene carácter retroactivo, de modo que han podido acogerse a la misma todos los profesionales sociosanitarios contagiados desde el inicio de la pandemia12.
A nivel internacional, un estudio angloamericano13 que comparó el riesgo de infección entre la población general y los trabajadores sanitarios de primera línea, mostró que estos tenían un mayor riesgo de notificar una prueba COVID-19 positiva (HR ajustado: 11,6; IC 95%: 10,9-12,3). La prevalencia de infección de los sanitarios en AP alcanzó en Qatar14 un 16,2% hasta septiembre de 2020.
El European Centre for Disease Prevention and Control (ECDC) creó una página15 para recoger información sobre la pandemia y sobre la vacunación a nivel europeo. Sin embargo, esta página no recoge información oficial del impacto de la pandemia sobre los trabajadores sanitarios a diferencia de la de los Centros para el Control y Prevención de Enfermedades (CDC)16 de EE. UU.
Otros riesgos para los profesionales de atención primariaLa infección por SARS-CoV-2 y la enfermedad COVID-19 no han sido los únicos riesgos para los profesionales. Mientras compañeros y pacientes fallecían como jamás se había visto a pesar de todos los esfuerzos, en los CAP se trabajaba en condiciones de miedo y absoluta incertidumbre, con información que llegaba tarde y asíncrona desde distintos puntos y sin tiempo para asimilarla.
Así, tras el primer impacto de la pandemia, el desgaste o agotamiento profesional (burnout) se ha cebado sobre los profesionales que han estado en primera línea de la atención17,18. La carga asistencial, cuando aumenta a niveles que hacen imposible atenderla adecuadamente con los recursos disponibles, es una importante causa de ansiedad y agotamiento profesional. Esta ansiedad duplica el riesgo de síndrome de burnout entre el personal de los CAP, cifra que llega al triple en el caso de los médicos de familia19.
La presión coyuntural por la situación de pandemia a la que se ha sometido a los profesionales20 se vió agravada por los déficits estructurales y organizativos de una AP ya dañada previamente. En este contexto, las limitaciones de acceso a los CAP que han sufrido los pacientes21, entre otros factores, han contribuido a que los profesionales se convirtieran en la diana de su frustración y así pasamos de los aplausos a los insultos, produciéndose un 18% más de agresiones verbales o físicas a sanitarios que el año previo22.
Además, aunque respaldados por recomendaciones éticas23, los profesionales han tenido que tomar continuamente desgarradoras decisiones con respecto a quién dedican los escasos recursos disponibles, cuando ven sufrir y morir a pacientes a los que normalmente habrían podido tratar mejor, teniendo además que consolar y dar apoyo a las familias que no podían acompañar, ni siquiera ver, a sus familiares hospitalizados o fallecidos.
Por otra parte, declaraciones poco acertadas han hecho especial daño a unos profesionales que ya no pueden más24.
Uno de cada 4 médicos de AP ha presentado un elevado distrés psicológico. La disponibilidad de EPI, la capacitación para su uso, las condiciones de limpieza e higiene en los CAP y la disponibilidad de pruebas de diagnóstico COVID-19 para los profesionales sanitarios, entre otros, son factores asociados con el distrés psicológico de los médicos de AP25.
Todo lo mencionado hace mucho más vulnerables a unos profesionales26 que, aunque se hayan entregado al máximo de sus posibilidades, no dejan de rumiar si podrían haber hecho algo más o algo diferente, con lo que acaban emocionalmente agotados, psicológicamente trastornados. De hecho, algunos de ellos abandonan su carrera y otros acaban incluso suicidándose27,28.
Se trata de un fenómeno bien conocido hoy en día: el hecho de convertirse en una segunda víctima (SV) de eventos adversos (EA) surgidos de forma involuntaria en esta situación de pandemia donde no se ha cuidado su bienestar29.
A modo de resumen, estos y otros factores que han minado la salud de los profesionales se exponen en la tabla 1.
Factores que han influido negativamente en la salud de los profesionales durante la pandemia
| Causas | Consecuencias |
|---|---|
| Exposición al contagio por COVID-19 | -Incapacidad laboral, transitoria o permanente, por:• Infección asintomática• Enfermedad aguda por COVID-19, con o sin complicaciones• COVID persistente-Muerte |
| Entornos y condiciones de trabajo no seguras:Falta de materiales de protección, limitaciones estructurales en los centros, largas jornadas laborales con sobrecarga de trabajo sostenida en el tiempo, ausencia de descansos semanales, alto nivel de auto-exigencia, promesas no cumplidas de reforzar la AP | -Desgaste y agotamiento físico y emocional-Disminución del rendimiento laboral-Reducción de la calidad y seguridad de la asistencia-Mayor riesgo de evento adverso y sufrir sus consecuencias como segundas víctimas-Trastornos del sueño, ansiedad, depresión, malestar emocional-Aumento del consumo de psicofármacos-Abuso de sustancias y adicciones-Estrés laboral-Síndrome de burnout-Distrés o angustia moral-Daño moral-Abandono de la profesión-Suicidio-Decepción-Sentimiento de abandono |
| Falta de evidencia en las actuaciones clínicas (no disponibilidad de PDIA en AP) y falta de evidencia terapéutica (ausencia de resultados de ensayos clínicos) para pacientes COVID-19 | -Incertidumbre-Inseguridad en la toma de decisiones-Disminución de la satisfacción con el trabajo |
| Factores sociales: Elevada presión social sobre los sanitarios y elevadas expectativas de los pacientesAlto impacto de los medios de comunicación: infoxicación, invisibilidad de la AP, noticias falsas o erróneas sobre el funcionamiento de los centros de salud y el trabajo de los profesionales de AP | -Sobrecarga de trabajo derivada de la situación de incertidumbre y desinformación: aumento de consultas telefónicas de pacientes demandando información-Impotencia, enfado, rabia, decepción-Baja autoestima |
Estrés laboral: reacción del profesional frente a exigencias y presiones laborales que no se ajustan a sus conocimientos y capacidades, y que ponen a prueba su capacidad para afrontar la situación.
Distrés moral: el profesional se siente incapaz de proceder de la manera que cree que es adecuada o correcta para evitar causar daño o actuar mal, debido a la existencia de una serie de obstáculos que percibe como insalvables.
Daño moral: distrés moral sostenido en el tiempo que afecta a la salud mental del profesional.
AP: atención primaria; PDIA: pruebas de diagnóstico de infección activa.
Fuente: elaboración propia.
El deseo de cualquier profesional sanitario es mejorar la vida de los pacientes y paliar o minimizar el sufrimiento cuando lo primero ya no es posible. Cuando un paciente padece un daño accidental en el proceso de atención, supone una experiencia traumática y dolorosa no solo para el paciente y su familia, sino también para los profesionales que se ven involucrados, convirtiéndose así en SV de dicho EA30.
En el año 2000 Wu publicó su definición de SV31 y fue ampliada más allá de los errores médicos por Scott et al. Las SV fueron definidas como todo proveedor de servicios sanitarios, que participa de alguna forma en un EA a consecuencia de lo cual queda emocional y profesionalmente traumatizado32.
Esta dimensión más amplia cobra aún más sentido en pandemia y, de manera singular, en el primer nivel asistencial que ha tenido que lidiar con los riesgos mencionados no solo en la consulta sino también en la atención domiciliaria, en la que los cuidados se prestan de forma colaborativa con los cuidadores (cuidadoras generalmente) de los pacientes crónicos: personas remuneradas o no, profesionales titulados o sin más cualificación que su experiencia, en los que hay que resaltar que también sufren este fenómeno33,34.
En nuestra AP, 8 de cada 10 profesionales han presenciado algún incidente relacionado con la seguridad del paciente a lo largo de su carrera y un 62% ha sufrido la experiencia como segunda víctima en los últimos 5 años (bien en sí mismos, bien a través de algún compañero). Casi un tercio de los profesionales (28%) reconocen que las SV son incapaces de continuar trabajando y precisan una baja laboral y un 3% refirieron el abandono de la profesión. Los sentimientos de culpa, la ansiedad y revivir el EA una y otra vez, además del miedo a las consecuencias legales, son los síntomas más frecuentes entre las segundas víctimas españolas35.
Sin el apoyo adecuado tras un EA, el riesgo de desgaste profesional (burnout) y de depresión de los profesionales se incrementa36, convirtiéndose el fenómeno, dadas las circunstancias, en un círculo vicioso.
La vivencia de un evento adverso grave en AP es más frecuente en el entorno rural, en situaciones de emergencia y conlleva secuelas más serias para los pacientes37. En esas situaciones los profesionales de AP que se ven involucrados suelen estar solos y con escasos recursos.
Los objetivos de la atención a las segundas víctimas se detallan en la tabla 2.
Objetivos de la atención a las SV de un EA
| Objetivos de la atención a las SV | Situación en AP |
|---|---|
| 1. Asegurar la seguridad de los pacientes, dado que es sabido que cuando sucede un EA, especialmente aquellos con consecuencias más graves, suelen afectar al juicio clínico y a la capacidad de acción de los profesionales como efecto inmediato, lo que conduce a la ocurrencia de nuevos EA en las horas o días siguientes, hasta recuperarse del impacto | 1. Resulta difícil relevar a los profesionales que han vivido un EA en una guardia en el ámbito ruralSolicitar ayuda a los servicios de emergencia extrahospitalarios si fuera necesario |
| 2. Minimizar el impacto negativo emocional que sufren las SV como consecuencias de incidentes inesperados, como son los EA, ofreciéndoles el apoyo necesario | 2. La soledad de ese momento solo podría ser gestionada por medio de la atención telefónica: centro coordinador de emergencias, equipo directivo de guardia |
| 3. Asegurar la calidad de la atención sanitaria, puesto que una premisa para la calidad es que los profesionales se sientan con capacidad suficiente para realizar su labor en un ambiente apropiado. Contar con un entorno propicio, una organización que apoya a sus profesionales y un equipo integrado de profesionales, son premisas básicas para ofrecer una atención sanitaria de calidad | 3. Sobre todo, en el ámbito rural, por la lejanía o la dispersión de los territorios, no es fácil en muchos casos. Sin embargo, es preciso realizar un esfuerzo para disponer de una estructura organizativa para el tratamiento y abordaje a las SV. Deben estar comprometidos los líderes de la organización, los mandos intermedios y cada componente del EAP |
| 4. Evitar costes de no calidad, ya que el esfuerzo individual y social que representa formar y especializar a un profesional/es sanitario, se trunca cuando el profesional duda de su juicio clínico, de su capacidad para continuar con su profesión y decide abandonar o cambiar de posiciónMás grave aún, cuando sabemos que, en algunos casos, la segunda víctima no ve otra alternativa más que el suicidio. | 4. Sería oportuno estructurar una red con los apoyos del servicio de prevención de riesgos laborales y salud mental, en colaboración con los servicios jurídicos y con la unidad de gestión de riesgos del centro/área |
AP: atención primaria; EA: eventos adversos; EAP: equipo de atención primaria; SV: segundas víctimas.
Fuente: elaboración propia.
Con el fin de facilitar y lograr la implementación de esta atención en cualquier CAP, incluso en los consultorios rurales de más difícil acceso, ponemos a disposición algunas claves y herramientas para poder abordar el asunto de forma prioritaria.
En la tabla 3, se sintetizan las características de los principales programas de apoyo a las SV y los aspectos clave para su aplicación en AP38.
Características de los principales programas de apoyo a las SV y claves para su aplicación en AP
| Características de los principales programas de apoyo a las SV |
| • Apoyo por parte de profesionales del propio servicio/equipo o unidad que estén entrenados para ello de forma voluntaria |
| • Apoyo profesional individual y confidencial, tras el evento |
| • Apoyo complementario con sesiones grupales |
| • Reconocer similares situaciones en otros profesionales que lo han superado |
| • Red de servicios especializados para derivación, si precisa |
| • Apoyo para ayudar a la SV a volver al puesto de trabajo que tenía antes, si es posible |
| Aspectos clave para el despliegue de una respuesta adecuada en AP |
| 1. Identificar las actividades clave de atención a los pacientes y familiares y adaptarlos a nuestro entorno: centros rurales/urbanos, atención ordinaria/emergencia, garantizar comunicación |
| 2. Identificar las acciones para una adecuada atención a las SV y darles una forma factible en nuestro medio:-Recursos inmediatos (apoyo del 112 o 061, directivos/coordinador de guardia 24 h, listado de incidencias para sustituir los turnos):• Aspectos de comunicación cuando ocurre: qué hacer y qué no hacer con paciente y la familia, con el/los profesionales/es implicado/s en el centro• Apoyo emocional: cómo articular y garantizar: los primeros auxilios psicológicos tanto a pacientes y familiares como a profesionales implicados (persona referente en el CAP para soporte emocional)• Apoyo al equipo afectado en registrar los hechos, recoger pruebas, etc.• Coordinación con servicios de atención al paciente de la organización para gestionar las necesidades del paciente y familia garantizando una vía alternativa de atención segura y a tiempo-Recursos a medio-largo plazo (servicios de prevención de riesgos laborales de las áreas de salud, unidades de salud mental de apoyo a los profesionales, coordinación con los servicios jurídicos de la organización sanitaria):• Desarrollo de un debriefing estructurado en el CAP• Coordinación con recursos externos (soporte del 112, salud laboral del sector, equipo directivo…) |
| 3. ¿Cómo podemos desplegar/adaptar una guía en nuestro entorno? Dialogar en el equipo. Todos podemos sufrir un EA grave. Informar a la dirección de primaria. Buscar aliados en otros CAP. Promover un plan de respuesta sencillo con acciones clave |
| 4. Identificar a personas clave de nuestro equipo y de la organización para involucrarlos: hablar con estructuras de apoyo (dirección, servicios de prevención, coordinación 061/112, unidades de salud mental). Definir una persona referente en cada CAP para la tarea de coordinar los cuidados a las SV |
| 5. Escribir un plan factible y que permita comenzar a aplicarlo, e ir mejorándolo: Los cambios comienzan con un primer paso |
AP: atención primaria; CAP: centro de atención primaria; EA: eventos adversos; SV: segundas víctimas.
Fuente: adaptada de Segundas y Terceras Víctimas38.
Por último, en la tabla 4 se explicitan diferentes instituciones y proyectos que también abordan la temática y que ofrecen directrices y materiales de utilidad para poder aplicar un programa de atención a las SV en los CAP.
Algunas instituciones o proyectos implicados con SV o aspectos relacionados y sus páginas web
| Institución y/o programa relacionado | Dirección web |
|---|---|
| Johns Hopkins Medicine. Caring For The Caregiver | https://www.hopkinsmedicine.org/armstrong_institute/training_services/workshops/Caring_for_the_Caregiver/ |
| Missouri University Health Care. forYOU Team-Caring for our Own | https://www.muhealth.org/about-us/quality-care-patient-safety/office-of-clinical-effectiveness/foryou |
| MACRMI. Massachussets Alliance for Comunication and Resolution following Medical Injury | http://www.macrmi.info/#sthash.DtgVBrED.dpbs |
| Washinton University School of Medicine in St Louis. Risk Management | https://riskmanagement.wustl.edu/ |
| Second Victim Support | https://secondvictim.co.uk/about-us/ |
| Australian Commission on Safety and Quality in Health Care. Open Disclosure | https://www.safetyandquality.gov.au/our-work/clinical-governance/open-disclosure |
| Impacto de los eventos adversos en los profesionales sanitarios: Segundas y Terceras víctimas | http://www.segundasvictimas.es |
| Segundas víctimas del SARS-CoV-2 (COVID-19) | https://segundasvictimascovid19.umh.es/2020/ |
SV: segundas víctimas.
Fuente: adaptada de Torijano Casalengua et al.30.
Esperamos, con este artículo, poder contribuir y ayudar a cuidar de los que cuidamos. De este modo también aumentaremos la seguridad de nuestros pacientes.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.