Seguridad del Paciente en Atencion Primaria
More infoLa pandemia por COVID-19 ha forzado la adopción de cambios drásticos en Atención Primaria, modificando la organización y las dinámicas de trabajo establecidas hasta entonces. De un día para otro los profesionales tuvieron que adaptarse a la nueva situación para atender el aluvión de casos y contactos, evitar contagios y mantener la atención a otros problemas de salud. Al inicio de la pandemia los profesionales hubieron de instaurar en Atención Primaria nuevas prácticas y circuitos asistenciales de manera improvisada, por falta de orientaciones actualizadas, sin los medios de protección adecuados, evaluando sobre la marcha sus riesgos y beneficios. Abordamos cuáles han sido los principales cambios organizativos en el primer nivel asistencial y describimos, desde el punto de vista de la seguridad del paciente, las consecuencias para pacientes y profesionales de la atención prioritaria a la COVID-19. Finalmente, nos planteamos cómo incorporar el conocimiento adquirido durante la pandemia, analizando las ventajas e inconvenientes de las medidas adoptadas, para mantener en lo posible una Atención Primaria segura, accesible y de calidad.
CE: Single paragraph Abstract see JSS
The COVID-19 pandemic has forced the adoption of drastic changes in primary care, modifying the organization and work dynamics previously established. From one day to the next, professionals had to adapt to the new situation to be able to attend cases and contacts tracing, to avoid contagion and to maintain attention to other health problems. At the beginning of the pandemic, professionals had to establish new practices and care circuits in primary care in an improvised way, due to lack of updated guidelines, without adequate means of protection, evaluating their risks and benefits on the fly. We present the main organizational changes in the first level of care and describe, from the point of view of patient safety and the consequences for patients and professionals of the priority care for COVID-19. Finally, we consider how to incorporate the knowledge acquired during the pandemic, analyzing the advantages and disadvantages of the adopted measures to maintain as much as possible a safe, accessible and quality primary care.
La Atención Primaria (AP) ya estaba tensionada antes de la pandemia, con una carga de trabajo creciente y unos recursos humanos y materiales cada vez más insuficientes para hacerle frente.
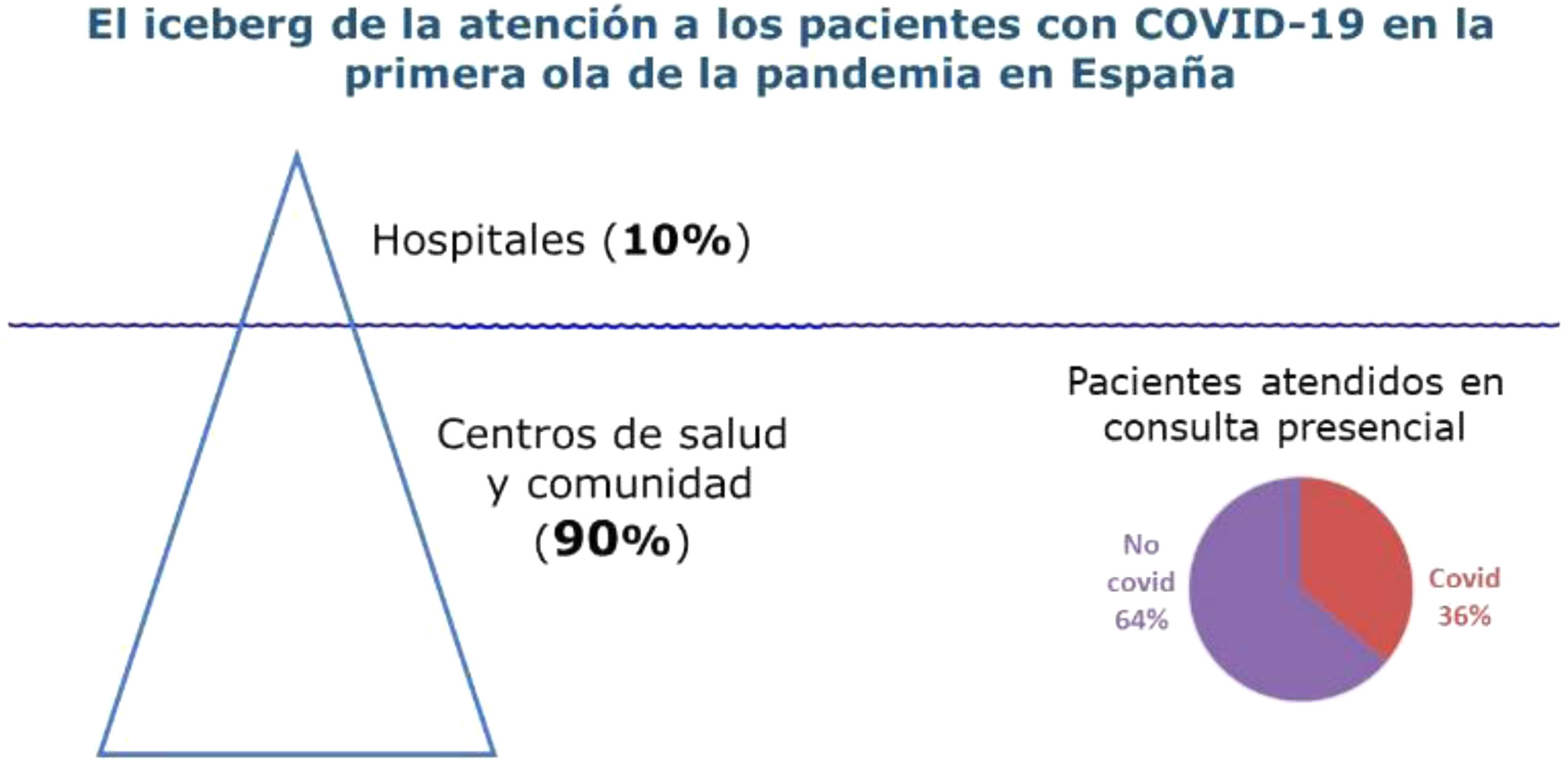
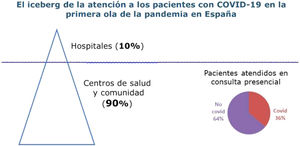
Durante la primera ola de la pandemia, el 90% de los casos de infección por COVID-19 se atendieron y resolvieron en AP1. Los diagnosticados con test y tratados en los hospitales eran solo la punta del iceberg. Invisibles para los medios de comunicación y las estadísticas, en su domicilio, estaban la mayor parte de los afectados, tratados todos ellos por los profesionales de AP (Figura 1).
Actividad de los médicos de familia en España en la primera ola de la pandemia COVID-19.
Fuente: elaboración propia a partir de los datos de la encuesta realizada por semFYC durante la semana del 23 al 27 de marzo entre 1.063 especialistas en Medicina Familiar y Comunitaria: https://www.semfyc.es/la-semfyc-cuantifica-la-actividad-asistencial-de-atencion-primaria-por-comunidades-durante-las-sucesivas-olas-de-covid-19/.
Los casos que precisaron ingreso hospitalario también se atendieron en atención primaria antes o después de la estancia.
A la vez que atendían a los pacientes con COVID-19, los profesionales sanitarios seguían atendiendo a los que presentaban otras patologías, casos no demorables y urgentes que sumaban el 63.8% de las atenciones presenciales en los centros de salud2. También atendían, presencial y telefónicamente, a pacientes en los domicilios y en las residencias, entre los que había una alta prevalencia de la COVID-19.
Esta presión asistencial brutal fue asumida por los profesionales en un entorno epidemiológico rápidamente cambiante y con gran incertidumbre sobre la evidencia científica disponible acerca de la enfermedad. Además, inicialmente los profesionales no contaron con material de protección suficiente ni directrices adecuadas. Posteriormente se sumó la profusión de directrices de autoridades de diferentes niveles —no siempre coincidentes— y con carencias en la provisión de recursos.
Esta compleja situación tuvo un impacto negativo sobre los pacientes, el control de la pandemia, los profesionales y el conjunto del sistema. Un ejemplo claro es la falta de provisión de test diagnósticos de la COVID-19 a los profesionales de AP durante la primera ola. Este hecho llevó a la falta de identificación y rastreo de casos, así como a un aumento evitable de la sobrecarga de los servicios hospitalarios de urgencias.
Las autoridades sanitarias españolas no atendieron las recomendaciones de la Organización Mundial de la Salud (OMS) y de los expertos de entidades nacionales e internacionales3–5 de reforzar la AP como medida clave para hacer frente a la emergencia internacional declarada el 30 de enero de 2020. Hubo variabilidad en la respuesta de las Comunidades Autónomas (CCAA) pero la AP sigue con un patente déficit de plantilla, especialmente grave en el caso de los médicos de familia. En algunas CCAA no sólo no se reforzó, sino que se debilitó la AP, trasladando parte de sus efectivos a hospitales de campaña improvisados e incluso cerrando centros de salud6.
El 24,1% de los casos de COVID-19 en la primera ola fueron profesionales sanitarios7, resultando particularmente afectados los médicos de los centros de salud, con el doble de fallecimientos que los facultativos de otros niveles de atención8. Los contagios, evitables con material y protocolos de protección adecuados, causaron numerosas bajas en la plantilla de AP.
La situación de saturación asistencial se ha hecho particularmente crítica en momentos en los que a los recurrentes colapsos por no sustituirse las bajas laborales y los periodos vacacionales, se ha sumado un aumento de la incidencia de la COVID-19 y el despliegue del proceso de vacunación. Ha sido el caso del verano de 2021, con una quinta ola en la que, por los efectos de la vacunación, casi todos los casos se han atendido en AP.
Esta situación de sobrecarga puede sostenerse por la coincidencia de la propagación de nuevas variantes del SARS-CoV-2 —más contagiosas y más resistentes a las vacunas— y el aumento de la accesibilidad con menos cautela en las medidas de prevención de la infección a los centros de salud.
El constante cambio de protocolos durante la pandemia, las difíciles condiciones de trabajo y la demora asistencial de otras patologías son factores que confluyen en el aumento de la probabilidad de que se produzcan incidentes de seguridad. Al mismo tiempo, aumenta el riesgo de que los profesionales se conviertan en segundas víctimas9 por el impacto de que el paciente (primera víctima) sufra un evento adverso, especialmente si tal evento era habitualmente evitable antes de la pandemia10. Las organizaciones sanitarias, a su vez, pueden convertirse en terceras víctimas11, no sólo por el incremento de litigios y pago de indemnizaciones, sino también por la pérdida de su prestigio y de la confianza de la población en ellas.
La atención preferente a pacientes con síntomas de COVID-19, junto a las dificultades de acceso y la renuncia de los pacientes a acudir a los centros sanitarios —tanto por el riesgo de contagio como por no contribuir a su colapso—, han provocado retrasos en el diagnóstico y tratamiento de otros problemas de salud, incluso en urgencias vitales y en enfermedades de alto riesgo si se retrasa su atención, como las cardiovasculares o cánceres12,13.
También se han visto afectadas, por suspensiones temporales o demoras, las actividades de educación sanitaria, atención comunitaria y los programas de prevención y diagnóstico precoz, así como la continuidad en la atención a pacientes frágiles, dependientes, inmovilizados o con enfermedades crónicas14,15.
Cambios organizativos en atención primaria en respuesta a la pandemia desde el punto de vista de la seguridadPara poder atender de una forma segura a la avalancha de casos de infección COVID-19 y sus contactos, la AP tuvo que modificar precipitadamente su organización, implantando nuevos circuitos y prácticas asistenciales, que se han ido adaptando a la luz de la experiencia y de la evolución de la situación16.
El doble circuito asistencial, con espacios diferenciados para separar la atención a pacientes con síntomas compatibles con COVID-19 de la del resto, junto con la reducción de la actividad presencial para evitar contagios, han sido los principales desencadenantes de los cambios organizativos17.
Para seleccionar a los pacientes a atender en uno u otro circuito, se incorporaron el triaje telefónico y el presencial en las entradas de los centros. El triaje no está exento de fallos de clasificación, un riesgo que puede aminorarse con criterios claros y explícitos, y con su realización por parte de personal con experiencia, como en el caso del triaje en urgencias que realizan enfermeras capacitadas. En AP se tuvo que improvisar el sistema con premura y escasez de personal, por lo que el triaje fue realizado en ocasiones por personal sin experiencia, incluso a veces de perfil profesional no sanitario.
El otro gran cambio para evitar contagios en las instalaciones sanitarias ha sido el aumento de la atención no presencial mediante consultas telefónicas y, en menor medida, de otras modalidades de consulta telemática.
Tanto los recursos humanos como las líneas telefónicas y el soporte informático se han visto colapsados por la carga de trabajo derivada de la COVID-19 y de otros problemas de salud, cuya atención se demoró inicialmente, para luego irse convirtiendo en indemorable18.
En líneas generales y desde el punto de vista de la seguridad, a mayor complejidad e incertidumbre, mayor riesgo de eventos adversos para todo tipo de consulta, por lo que tenderá a utilizarse la que permite una valoración más completa, la presencial. El riesgo asociado con la atención no presencial hay que evaluarlo junto al de contagio por acceder en persona al centro, que ha ido variando desde los máximos iniciales.
La comunicación a distancia, de menos a más completa, va de texto a voz y vídeo. Hay más flujo de información y más ajustado a las necesidades si la comunicación es interactiva, sincrónica. La asincrónica tiene la ventaja de que se puede contestar o leer cuando va bien, no interrumpe la labor clínica (factor de riesgo de cometer errores), es cómoda para el paciente y el profesional, y queda registrada.
La atención telefónica, universalmente implantada, tiene sus indicaciones y sus riesgos19, como todo tipo de consulta. En las figuras 2 y 3 reproducimos las recomendaciones a pacientes y profesionales para una consulta telefónica segura publicadas en el blog del Grupo de Seguridad del Paciente de semFYC20.
Consulta telefónica: recomendaciones para pacientes.
Fuente: Añel R.20.
Consulta telefónica: recomendaciones para profesionales.
Fuente: Añel R.20.
Las videollamadas, que facilitan la inspección y la comunicación no verbal, apenas se han usado en España en AP, por falta de inversión en los medios necesarios en la mayoría de las comunidades para poder efectuarlas.
Las consultas online —mensajes de texto o multimedia enviados a través de plataformas web, por teléfono móvil o por correo electrónico— también son recursos de comunicación infrautilizados, aunque hay variabilidad al respecto según CCAA. Resulta chocante que estos mensajes, como las videollamadas, formen parte de la vida cotidiana de la población pero no estén disponibles en la mayoría de los centros de salud para comunicarse con los pacientes.
La ampliación del uso de la atención no presencial fue necesaria para mejorar la accesibilidad y la seguridad, pero no disminuyó el trabajo de los profesionales, sino que lo aumentó. Experiencias previas a la pandemia evidencian que la atención telemática no sustituye a la presencial: tras un corto descenso, las consultas presenciales vuelven a sus valores anteriores21. Se acaba así aumentando la carga de trabajo, al añadirse la atención telemática a la preexistente presencial. Similar efecto es el que se ha producido durante la pandemia. En un estudio realizado en Cataluña22 se constata un aumento del número de consultas totales durante el primer año de la pandemia. Las consultas presenciales en domicilio han aumentado, mientras que las realizadas en los centros habían recuperado ya, en abril de 2021, niveles casi idénticos a los de principios de 2020. A partir de septiembre de 2020, el aumento de las e-consultas (tipo correo electrónico) no se ha asociado con una disminución de las consultas presenciales; además de hacer visitas presenciales en número similar al previo a la pandemia, se hacen muchas más no presenciales.
La accesibilidad aumenta mediante la posibilidad de hacer consultas por teléfono o telemáticas pero, al ser más fácil el acceso, también aumenta la demanda. Consultas de menor relevancia que el usuario no haría si tuviera que ir al centro, las hace por teléfono o telemáticamente si le resulta fácil: una mejora en la facilidad de acceso que, sin triaje, paradójicamente empeora la accesibilidad al causar demoras por sobrecarga que retrasan la atención de los problemas más relevantes. Este es un problema bien conocido cuando se mejora la accesibilidad sin planificar ni adecuar los recursos humanos (dotación apropiada de plantillas) y materiales (redes telemáticas con capacidad suficiente).
La utilización de los sistemas virtuales de consulta entre profesionales o interconsultas no presenciales ha aumentado exponencialmente durante la pandemia, tanto para agilizar la comunicación como para evitar desplazamientos innecesarios de los pacientes a las consultas hospitalarias. Sin embargo, hay CCAA en las que este sistema sólo funciona de forma unidireccional: cuando el médico de familia deriva al paciente a otro especialista, aunque indique que es para visita presencial, éste le responde comunicándole su decisión sobre si verá o no al paciente, e indicándole que solicite pruebas o realice otras órdenes. El médico de familia no puede responder ni mantener diálogo alguno con el especialista en cuestión, sin otra salida que cumplir lo que se le indica si se quiere agilizar la atención al paciente. Es algo que quiebra la función coordinadora del médico de familia y encierra un grave riesgo para el paciente, ya que la decisión de si se le cita o no para visita presencial la toma un médico que ni conoce ni ha visto al paciente.
La renovación automática de prescripciones electrónicas, ejecutada en la primera ola por los servicios centrales de la mayoría de los servicios de salud autonómicos, permitió a los pacientes recoger sus medicamentos en las farmacias sin tener que citarse con su médico de familia. Posteriormente, en muchas CCAA se han encadenado varios procesos de renovación automática, sin evaluar al paciente ni adecuar el tratamiento a los cambios en su situación clínica. Desde el punto de vista de la seguridad, salvo en momentos de emergencia crítica y por el menor tiempo posible, las prescripciones no deben ser renovadas a ciegas y universalmente por los servicios centrales23.
Se han implantado nuevos roles y actividades para responder a las necesidades de salud pública generadas por la pandemia, entre los que destaca el rastreo de contactos. A pesar de la importancia de identificar casos y rastrear contactos, los rastreadores llegaron tarde, en un número insuficiente y, en algunas CCAA, no integrados en los equipos de AP. Según la encuesta realizada por semFYC2, en julio de 2020, uno de cada tres centros de salud aún no disponía de rastreadores de apoyo, por lo que estas tareas pasaron a aumentar aún más la carga de trabajo de los profesionales de AP en las primeras olas de la pandemia. Sin embargo, es un rol que debe consolidarse en los equipos de AP. En la tabla 1 se describen algunos de los nuevos roles que se han incorporado al trabajo cotidiano de los equipos de AP en esta pandemia por COVID-19.
Nuevos roles y perfiles profesionales para hacer frente a la pandemia COVID-19
| Responsable de triaje presencial, en la entrada del centro de salud |
| Objetivo principal: chequear o cribar a los pacientes a la entrada al centro de salud, diferenciando a quienes pueden tener patología respiratoria/COVID-19 para dirigirles al circuito adecuado.Funciones: preguntar el motivo de asistencia, tomar la TA, entregar una mascarilla quirúrgica a quienes no la lleven puesta, garantizar el cumplimiento de la HdM y conducir al paciente al circuito asistencial adecuado. |
| Gestor COVID de atención primaria |
| Objetivo principal: identificar potenciales casos de COVID-19, facilitar la solicitud de PDIA y realizar la encuesta epidemiológica para el estudio de contactos.Funciones:• Contactar con casos sospechosos a los que un profesional ha solicitado alguna PDIA∘ Informar del resultado de la PDIA∘ Indicar actitud a seguir en cada caso: cuarentena, aislamiento y si es necesario repetir prueba diagnóstica∘ Evaluar situación clínica∘ Rastrear contactos de casos confirmados• Identificar y registrar contactos estrechos de casos confirmados, solicitarles PDIA• Valorar el riesgo de generación de un nuevo brote e identificar y comunicar situaciones de riesgo de propagación• Evaluar el riesgo social y detectar impedimentos para aislamiento adecuado; si es necesario, involucrar a un profesional de trabajo social• Coordinar la atención necesaria con profesionales de atención primaria, referentes escolares y unidades de vigilancia epidemiológica• Resolver o canalizar dudas epidemiológicas, sociales y de los procedimientos de vacunación para la emisión de los certificados COVID-19• Promover el uso de las aplicaciones digitales a disposición de la ciudadanía |
| Referente COVID escolar |
| Objetivo principal: controlar los brotes que se producen en los centros educativosFunciones:• Asesorar a responsables de los centros educativos, gestionar dudas y consultas• Facilitar la coordinación entre el centro de salud y el centro educativo en caso de brotes o sospecha de casos de infección por COVID-19 para el estudio de casos y contactos• Identificar y registrar contactos estrechos en el ámbito escolar• Explicar normas de aislamiento para casos, confirmados o sospechosos, y de cuarentena para contactos y supervisar su adecuado cumplimiento• Mantener actualizado el censo escolar y gestionar las autorizaciones familiares para la realización de PDIA, tanto en cribados masivos como en estudio de contactos• Activar a los equipos móviles, si procede, para la realización de PDIA en el centro escolar |
| Referente COVID residencias sociosanitarias |
| Objetivo principal: controlar los brotes que se producen en los centros sociosanitariosFunciones:• Asesorar a responsables de los centros sociosanitarios, gestionar dudas y consultas• Supervisar el cumplimiento de los planes de contingencia si se producen brotes, como la sectorización de las residencias, la disponibilidad de PDIA y medicación para el manejo básico de los casos.• Explicar normas de aislamiento para casos, confirmados o sospechosos, y de cuarentena para contactos• Seguimiento de la situación epidemiológica de las residencias• Coordinar la necesidad de traslado a otros servicios asistenciales en caso de empeoramiento |
| Unidades de vigilancia epidemiológica |
| Equipos de profesionales de salud pública que dan apoyo a los profesionales de atención primaria:• en el análisis de la información epidemiológica• resolviendo dudas y ayudando a la toma de decisiones• informando sobre el despliegue de dispositivos de apoyo a los equipos de atención primaria para la atención a los pacientes COVID-19, como hoteles de pacientes, equipos móviles de diagnóstico y vacunación masiva de forma coordinada |
| Equipos móviles de las áreas de salud |
| Equipos de profesionales sanitarios que dan apoyo a varios centros de salud para facilitar el acceso a la población a la realización de PDIA y a la campaña de vacunación.Están conectados a los sistemas de información de atención primaria para el adecuado registro de las actividades que se realizan y para garantizar la coordinación de la asistencia. |
HdM: higiene de manos; PDIA: pruebas diagnósticas de infección activa.
Fuente: elaboración propia.
Como otros aspectos organizativos y de gestión de la pandemia, la vacunación contra la COVID-19 se ha desarrollado de diferentes maneras según los países e incluso según regiones de cada país. En la mayoría de los países europeos se ha realizado desde AP, aunque en otros se han montado también dispositivos especiales de vacunación masiva24. España, también con variaciones según las CCAA, ha sido uno de ellos, a pesar de la amplia experiencia de la AP en vacunar a la población tanto de manera regular según calendario vacunal por edad, como en las campañas masivas de vacunación anual antigripal.
Todas las garantías que hay que exigir a la vacunación se cumplen en AP: competencia, supervisión postvacunal, registro —que en AP se hace directamente en la historia clínica —, notificación de incidentes y de reacciones adversas, garantía de la administración de una segunda dosis en el plazo establecido y evaluación de los problemas de salud que hayan podido ocurrir de una a otra dosis, por si contraindicaran la inoculación de la segunda o fuera preciso tomar precauciones especiales para hacerlo. Para ello en algunas comunidades han diseñado para los profesionales de AP aplicaciones móviles (mobile app) con listados de verificación para un proceso de vacunación seguro, entre otros listados de verificación que permiten reducir los casi-incidentes25. El conocimiento mutuo y la relación de confianza que se establece entre profesionales y pacientes en AP facilita el intercambio de información y la consulta de dudas sobre las vacunas, reforzando la seguridad.
Una atención primaria de cobertura universal asegura, además, que la vacunación llegue a la población más vulnerable.
Finalmente, en relación con la reorganización de actividades en AP, no todo son ventajas, también debemos reconocer los inconvenientes que pueden surgir y frente a los que debemos desplegar una adecuada gestión de riesgos asistenciales para reducir la probabilidad de ocurrencia de incidentes de seguridad evitables para el paciente. Este es el verdadero reto para el futuro inmediato.
En la tabla 2 se resumen las ventajas e inconvenientes detectadas hasta el momento actual de la pandemia COVID-19. Se debe estar alerta de las innovaciones organizativas que contribuyen enormemente a la mejora de la atención pero que pueden igualmente generar nuevos incidentes de seguridad del paciente.
Ventajas e inconvenientes de las medidas de reorganización de la asistencia en atención primaria en respuesta a la pandemia
| VENTAJAS |
| •→Creación de un área de acogida a pacientes en la puerta de entrada del centro de salud donde se facilita la higiene de manos con solución hidroalcohólica y se entrega mascarilla quirúrgica, si el paciente no la lleva•→Adecuación de los espacios comunes y del aforo máximo permitido a las medidas de distanciamiento físico, así como establecimiento de medidas para asegurar una adecuada ventilación•→Distribución de los espacios en el centro de salud, separando una zona limpia y una sucia para evitar el contagio entre pacientes con posible infección COVID-19 y los demás pacientes•→Utilización adecuada y eficiente del EPI por parte de los profesionales•→Acondicionamiento de consultas específicas para exploración y realización de PDIA a pacientes con sospecha de COVID-19, garantizando las medidas de protección adecuadas: distancia física, utilización EPI y ventilación adecuada•→Estandarización del triaje telefónico por profesionales sanitarios, con la incorporación de avances y mejoras el mismo, así como la posibilidad de aplicación en los centros de atención primaria en caso de epidemias como la de la gripe |
| INCONVENIENTES |
| •→Disminución de la accesibilidad, con mayor impacto en las personas más necesitadas de asistencia sanitaria y población vulnerable: personas mayores con multimorbilidad y discapacidad, migrantes con dificultades idiomáticas y déficit de recursos•→Discontinuidad de la atención programada•→Ruptura de la longitudinalidad asistencial•→El miedo al contagio en los centros de salud y las dificultades para contactar con los profesionales sanitarios puede producir retrasos innecesarios en la atención, especialmente en personas más vulnerables•→Problemas derivados de la atención no presencial:∘ Consulta telefónica como única vía de atención no presencial en muchos centros de salud, que no se complementa con otras tecnologías como videollamadas o consultas online que mejoraría la toma de decisiones clínicas∘ Dificultades para convertir la consulta no presencial en presencial ante dudas o problemas que no puedan resolverse adecuadamente por teléfono y generar incidentes de seguridad del paciente, tanto por reticencias del paciente para acudir de forma presencial como del profesional por saturación asistencial•→Retrasos diagnósticos debidos al sesgo cognitivo que provoca la preeminencia de la patología COVID-19 y la prioridad del diagnóstico y la atención a los casos de infección por COVID-19•→Demoras en las derivaciones al segundo nivel de atención, para completar el estudio diagnóstico e instaurar el tratamiento específico, por el aumento del tiempo de espera y/o por la reducción de la presencialidad también en la atención hospitalaria•→Ruptura o abandono por parte de los pacientes tanto de las rutinas de manejo y autocontrol de su enfermedad como de la adherencia al tratamiento por diferentes causas: retraso de pruebas diagnósticas, demoras o aplazamientos de las consultas de atención primaria y hospitalaria, factores socioeconómicos, fatiga pandémica, etc.•→Riesgos asociados a las renovaciones automáticas de recetas electrónicas sin la valoración clínica y supervisión periódica de un profesional sanitario, que pueden derivar en incidentes de seguridad del paciente por errores en el uso de la medicación |
EPI: equipo de protección individual; PDIA: pruebas diagnósticas de infección activa.
Fuente: elaboración propia.
La accesibilidad de los pacientes a la AP se ha visto gravemente afectada por la pandemia y por la falta de recursos, tanto humanos como técnicos, para hacerle frente. Si ya antes era difícil conseguir comunicación por teléfono con los centros de salud, durante la pandemia el colapso de las líneas ha supuesto un muro infranqueable para muchos pacientes. La cita online no es accesible para todos, ya que requiere disponer de medios y de capacidad para manejarse en entornos electrónicos. Conseguida la cita online, la demora hasta que el médico de familia contacta con el paciente ha llegado a ser de 15 días en algunos centros26, lo que ha causado a los pacientes insatisfacción y daños evitables con una atención a tiempo, así como visitas innecesarias a urgencias.
La atención preferente a pacientes con síntomas de COVID-19, junto con las dificultades de acceso y la renuncia de los pacientes a acudir a los centros sanitarios —tanto por el riesgo de contagio como por no contribuir a su colapso— han provocado retrasos en el diagnóstico y tratamiento de otros problemas de salud, incluso en urgencias vitales y en enfermedades de alto riesgo si se retrasa su atención, como las cardiovasculares o cánceres12,13.
También se han visto afectados, por suspensiones temporales o demoras, las actividades de educación sanitaria, atención comunitaria y los programas de prevención y diagnóstico precoz, así como la continuidad en la atención a pacientes frágiles, dependientes, inmovilizados o con enfermedades crónicas14,15.
Perspectivas para una atención primaria segura, accesible y de calidadEn el momento actual, tras sucesivas olas, sin tratamiento curativo y perdida la ocasión de inmunizar rápidamente a toda la población mundial, es muy difícil restringir la circulación del SARS-CoV-2 y sus oportunidades para mutar. Por ello es más plausible la permanencia que la erradicación de la COVID-19.
Las organizaciones sanitarias precisan estrategias y planes flexible, sostenibles a largo plazo, para poder adaptarse a los cambios en la situación.
La AP ha demostrado en esta pandemia su adaptabilidad, flexibilidad y resiliencia. Incluso en las más adversas condiciones, al inicio de la pandemia, sin recursos ni guías, ha sabido reaccionar para contener la transmisión del virus, proteger a los pacientes y mantener a la vez la atención en la primera línea del sistema.
En la cresta de todas las olas la AP ha proporcionado, como siempre, la mayoría de los cuidados a la salud prestados, paliando en lo posible las demoras de la atención hospitalaria y protegiendo al conjunto del sistema del colapso. Las olas de aumento de la incidencia y las hospitalizaciones se continúan para AP con las de los seguimientos tras el alta hospitalaria27. Las vacunas han disminuido el número de casos graves y de hospitalizaciones, pero no en la misma medida los casos leves o de menor gravedad, que se atienden íntegramente en AP. Sea cual sea la gravedad del cuadro agudo, se estima actualmente que un 10% de los pacientes sufren COVID-19 postaguda o persistente, cuyo seguimiento es por un periodo indefinido y se hace fundamentalmente en AP28,29.
Una AP como la de España, de larga trayectoria, con cobertura de toda la población, resiliente y resolutiva, podrá continuar aportando eficiencia y seguridad a todo el sistema sanitario siempre que se mantengan sus atributos esenciales: accesibilidad y primer contacto, longitudinalidad, integralidad y coordinación.
Existe amplia evidencia de que disponer de una AP con todos sus atributos aumenta la calidad y la seguridad, tanto que es literalmente una cuestión de vida o muerte: disminuye la mortalidad30,31. Por ello, es ahora más necesaria que nunca, en el momento en que los sistemas sanitarios están haciendo frente a retos históricos. En la tabla 3 se describen los atributos esenciales de la AP y los beneficios globales que supone para el sistema sanitario.
Atributos esenciales de la Atención Primaria de Salud (APS) y beneficios globales para el sistema sanitario
| Atributos | Prestaciones, beneficios | Amenazas, factores que los comprometen | Medidas para garantizarlos |
|---|---|---|---|
| AccesibilidadAcceso fácil y cercano a la asistencia sanitaria | ∘ Primer contacto, primera valoración, atención al 90% de los problemas de salud∘ Función de filtro de la demanda: derivación del 10% de los casos que precisan atención hospitalaria | ∘ Escasez de recursos, técnicos y humanos∘ Desequilibrio demanda/oferta, incremento desmesurado o picos de demanda∘ Inadecuada gestión de la demanda por parte de gestores y profesionales∘ Solicitud de inmediatez por los pacientes | ∘ Aumentar la financiación para dotar de recursos necesarios, técnicos y humanos∘ Potenciar o fortalecer las áreas administrativas de gestión de la demanda (personal, equipos y dispositivos, formación, competencias avanzadas) |
| LongitudinalidadAsistencia centrada en la persona (no en la enfermedad) de forma mantenida en el tiempo, por los mismos profesionales (cupo) | ∘ Relación estable (conocimiento mutuo, confianza y compromiso):∘ Mejor comunicación entre profesional y paciente∘ Mayor eficacia de la asistencia (presencial y no presencial)∘ Ventajas frente a la atención fragmentada:∘ Mejores resultados en salud: disminuye la mortalidad∘ Mayor seguridad del paciente∘ Mas oportunidades para la participación del paciente | ∘ Falta de profesionales: recorte plantillas, no sustituciones, precariedad laboral, etc.∘ Agendas de trabajo sin límite de tareas, falta de tiempo∘ Aumento del tiempo de espera para recibir atención∘ Aumento de la demanda de atención indemorable∘ Fragmentación de la asistencia: más pruebas y procedimientos, más prescripciones, más eventos adversos∘ Priorización de la inmediatez por parte de los pacientes frente a recibir atención por sus profesionales de referencia | ∘ Mejorar la gestión de recursos humanos y las condiciones laborales∘ Adecuar la oferta a la demanda∘ Reforzar los equipos de APS:∘ Aumentar el número profesionales de perfiles médico, enfermero y administrativo∘ Incluir otros perfiles profesionales (fisioterapia, psicología, odontología, trabajo social…)∘ Educación sanitaria: inculcar las ventajas de recibir asistencia por profesionales de referencia y promover autocuidados∘ Reducir demanda indemorable no justificada∘ Evitar modelos de organización que inducen la atención inmediata en detrimento de la longitudinalidad |
| IntegralidadAtención a todos los problemas de salud de la persona, teniendo en cuenta su situación vital y su entorno personal y social | ∘ Capacidad resolutiva, atención a varios problemas al mismo tiempo: eficacia∘ Adecuación de los servicios a las necesidades∘ Optimización de recursos: eficiencia∘ Reducción de intervenciones inadecuadas o innecesarias: seguridad∘ Atención domiciliaria∘ Control y seguimiento de enfermedades crónicas∘ Actividades de promoción de la salud y prevención de la enfermedad∘ Cuidados paliativos y atención al final de la vida | ∘ Debilitamiento de la APS: falta de recursos humanos, deficiente financiación∘ Hospitalocentrismo, promoción de la oferta especializada «curativa»∘ Fascinación tecnológica∘ Creencia de que los servicios de urgencias son más resolutivos para cualquier problema de salud: utilización inadecuada, más cara y menos segura∘ Sobrecarga de trabajo en APS, exceso de tareas burocráticas∘ Falta de tiempo para actividades de educación sanitaria, prevención y promoción de la salud | ∘ Financiar equitativamente y fortalecer la APS, dotarla de recursos, mejorar las condiciones de trabajo de sus profesionales, prestigiar la calidad de su asistencia y mejorar la relación con otros niveles y ámbitos asistenciales∘ Desarrollar campañas informativas sobre los atributos y beneficios de la APS∘ Incluir las actividades de desarrollo comunitario en la cartera de servicios de los centros de salud∘ Desburocratizar las consultas |
| CoordinaciónValoración de todos los problemas y servicios utilizados por el paciente y conciliación de las necesidades de salud y de su abordaje | ∘ Valoración continua, antes y después de los traspasos asistenciales: identificación de problemas y seguimiento∘ Coordinación con otros niveles asistenciales∘ Reducción de omisiones, duplicidades o acciones innecesarias o no adecuadas a las características del paciente | ∘ Creencia de que la atención especializada es mejor que la del médico de AP∘ Fragmentación de la prestación de servicios, debido a factores organizativos y decisiones de gestión | ∘ Proveer de los recursos materiales y tecnológicos necesarios; mejorar y actualizar los canales y sistemas de información y comunicación∘ Desarrollar estrategias y planes de gestión que potencien e incentiven la atención compartida por diferentes niveles y ámbitos asistenciales: coordinación con Salud Pública, Bienestar Social, Oficinas de farmacia y otros agentes comunitarios |
| BENEFICIOS GLOBALES, aportaciones de APS al conjunto del sistema sanitario | |||
| Eficiencia: si se preservan sus cuatro atributos esenciales, en APS se obtienen los mejores resultados al menor coste | |||
| Impacto en esperanza y calidad de vida: ningún otro nivel ni organización asistencial ha demostrado los resultados obtenidos por APS (reducción de la mortalidad) | |||
| Seguridad del paciente: la asistencia que se presta en APS es menos invasiva y más segura | |||
| Equidad: las características y el modo en que se presta asistencia en APS reducen el efecto de la ley de los cuidados inversos | |||
| Atención comunitaria: los profesionales de APS —especialistas en medicina familiar y comunitaria— están capacitados para liderar o participar en programas y actividades de promoción de la salud y prevención de la enfermedad, de información y formación sanitaria, etc., de forma integrada con otros agentes comunitarios y con la ciudadanía.Todo lo que se realiza a nivel comunitario conlleva un ahorro de recursos para el sistema sanitario y tiene un mayor impacto en la salud del conjunto de la población | |||
APS: Atención Primaria de Salud.
Fuente: elaboración propia.
Reforzar la AP es la primera prioridad para hacer frente a esta y a futuras emergencias, como desde el inicio de esta pandemia insiste la OMS3. Para ello, son necesarios recursos y preservar los atributos que hacen que proporcione unos resultados que ningún modelo de atención sanitaria consigue sin ella32,33.
En determinadas situaciones es inevitable que alguno de sus atributos se module, como ocurre con la longitudinalidad en el caso de sustituciones, o en la atención a urgencias cuando el profesional sanitario no se encuentra en el centro o está trabajando en los circuitos COVID-19 diferenciados. Pero lo que realmente está deteriorando los atributos de la AP y minando sus resultados son medidas tomadas tras recortar las plantillas y aumentar a la vez la carga de trabajo de los profesionales de atención primaria. Este desequilibrio ha producido la consecuente demora, agravada después por la pandemia. En vez de revertir el proceso equilibrando las cargas con recursos humanos estables, se ha optado por implantar cambios organizativos —de forma desigual, según CCAA— como las agendas de rebosamiento, la creación de citas autoelegidas por los pacientes como indemorables, los turnos o las contrataciones para atender la demanda de atención domiciliaria, la denominada atención continuada por profesionales no integrados en los equipos de salud, la precariedad laboral, la sobreexplotación de los profesionales o la multiplicación de vías para prestar asistencias propias de la AP.
Para justificar estas medidas se confunde interesadamente continuidad con longitudinalidad, y accesibilidad con inmediatez. Se desprecia la capacidad resolutiva de la AP y esto lleva a trasladar algunas de sus funciones a niveles en los que la atención es más cara y menos segura.
No debe usarse la pandemia como excusa para implantar una atención de menor calidad, fragmentada y no longitudinal, en vez de dotar a los centros de salud de los recursos para afrontar la nueva situación.
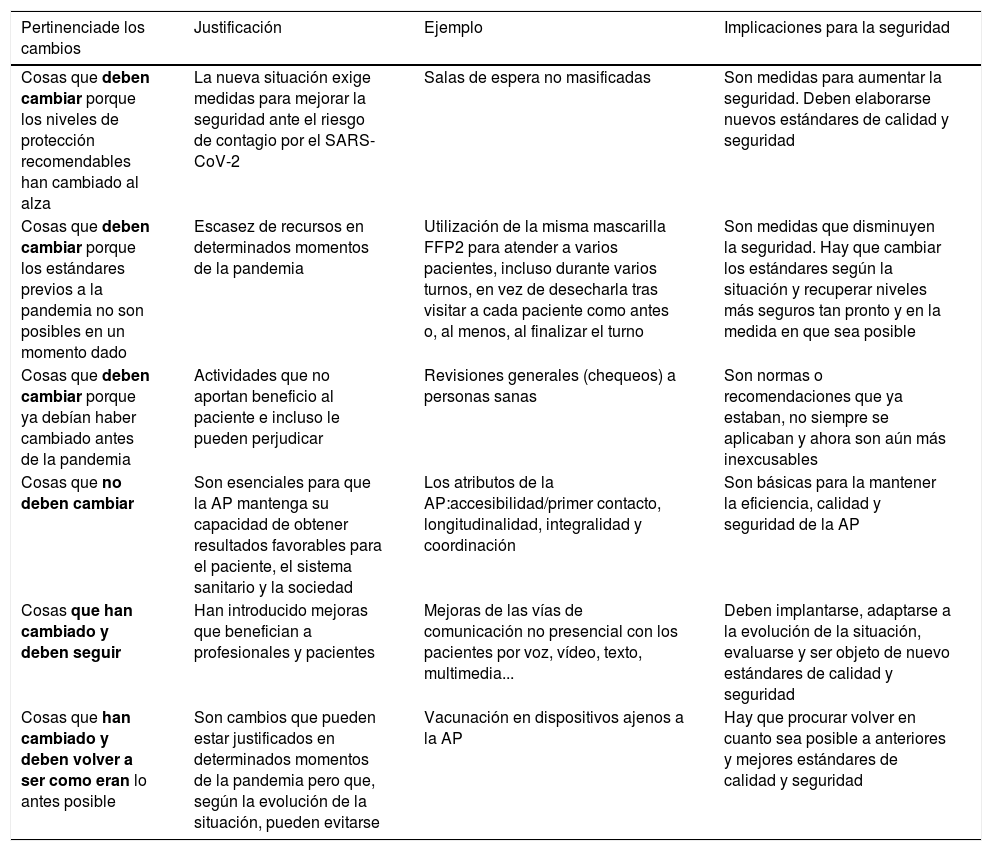
En la tabla 4 resumimos esquemáticamente el carácter de los cambios a realizar, conservar y evitar en AP en la época actual.
Evaluación de la pertinencia de los cambios en la atención primaria en el contexto de la pandemia COVID-19 desde el punto de vista de la calidad asistencial y la seguridad del paciente
| Pertinenciade los cambios | Justificación | Ejemplo | Implicaciones para la seguridad |
|---|---|---|---|
| Cosas que deben cambiar porque los niveles de protección recomendables han cambiado al alza | La nueva situación exige medidas para mejorar la seguridad ante el riesgo de contagio por el SARS-CoV-2 | Salas de espera no masificadas | Son medidas para aumentar la seguridad. Deben elaborarse nuevos estándares de calidad y seguridad |
| Cosas que deben cambiar porque los estándares previos a la pandemia no son posibles en un momento dado | Escasez de recursos en determinados momentos de la pandemia | Utilización de la misma mascarilla FFP2 para atender a varios pacientes, incluso durante varios turnos, en vez de desecharla tras visitar a cada paciente como antes o, al menos, al finalizar el turno | Son medidas que disminuyen la seguridad. Hay que cambiar los estándares según la situación y recuperar niveles más seguros tan pronto y en la medida en que sea posible |
| Cosas que deben cambiar porque ya debían haber cambiado antes de la pandemia | Actividades que no aportan beneficio al paciente e incluso le pueden perjudicar | Revisiones generales (chequeos) a personas sanas | Son normas o recomendaciones que ya estaban, no siempre se aplicaban y ahora son aún más inexcusables |
| Cosas que no deben cambiar | Son esenciales para que la AP mantenga su capacidad de obtener resultados favorables para el paciente, el sistema sanitario y la sociedad | Los atributos de la AP:accesibilidad/primer contacto, longitudinalidad, integralidad y coordinación | Son básicas para la mantener la eficiencia, calidad y seguridad de la AP |
| Cosas que han cambiado y deben seguir | Han introducido mejoras que benefician a profesionales y pacientes | Mejoras de las vías de comunicación no presencial con los pacientes por voz, vídeo, texto, multimedia... | Deben implantarse, adaptarse a la evolución de la situación, evaluarse y ser objeto de nuevo estándares de calidad y seguridad |
| Cosas que han cambiado y deben volver a ser como eran lo antes posible | Son cambios que pueden estar justificados en determinados momentos de la pandemia pero que, según la evolución de la situación, pueden evitarse | Vacunación en dispositivos ajenos a la AP | Hay que procurar volver en cuanto sea posible a anteriores y mejores estándares de calidad y seguridad |
AP: Atención Primaria.
Fuente: elaboración propia.
Corregir la actual situación deficitaria de las plantillas es vital: hay evidencia de que el déficit de médicos de familia disminuye la esperanza de vida de la población34.
En el caso de la medicina de familia, el déficit es especialmente crítico y el reemplazo de las numerosas jubilaciones a la vista, problemático35. Las plazas MIR de medicina familiar y comunitaria son poco solicitadas en España, y muchos especialistas ya formados emigran a otros países. Revertir esta situación exige que se garanticen a los médicos de familia unas mínimas condiciones de empleo, estabilidad, remuneración y consideración.
Los equipos de atención primaria se han organizado en pandemia gracias a la labor de liderazgo de sus coordinadores. Hay que cuidar a los clínicos que lideran sus equipos de salud, apoyarlos y relevarlos o darles respiros: no podrán soportar indefinidamente la carga añadida que sufren y son un activo que es importante que no se pierda.
Dentro de los equipos de salud hay que distribuir tareas y competencias de la manera más adecuada para mejorar la eficiencia y evitar demoras críticas para la seguridad del paciente, como las que existen actualmente en medicina de familia. Se debe potenciar la comunicación entre los diferentes perfiles profesionales de la unidad clínico-asistencial y reorganizar las tareas, aprovechando los nuevos roles, capacidades y herramientas emergidos por la pandemia.
Además, es necesario incorporar herramientas para mejorar la comunicación con otros profesionales de entidades sociosanitarias, oficinas de farmacia, trabajadores sociales, etc., para así potenciar el trabajo en equipo entre los diferentes agentes para optimizar la atención y los cuidados a los pacientes, tanto dentro como fuera del centro de salud.
La promoción de la salud y la atención comunitaria no deben considerarse un lujo en la situación actual. Muy al contrario, éstas son esenciales en la respuesta a una enfermedad como la COVID-19, que precisa que las personas y comunidades respondan con altos niveles de prevención, autocuidado y cuidados mutuos36. Las agendas de los profesionales de AP deben contemplar tiempo para estos trabajos, como para los de formación, docencia e investigación.
Urge aumentar la capacidad de las líneas telefónicas de los centros de salud, así como las demás vías de comunicación telemática, e insistir en que el aumento del acceso provoca un aumento de la demanda para el que hay que estar preparado. Si solo se aumenta la accesibilidad telemática y los profesionales no dan abasto para atender toda la demanda, su sobrecarga y su demora aumentarán aún más. Se trata de planificar mejoras globales y coordinadas para mejorar la capacidad de atención en el plazo adecuado para cada caso.
Los nuevos requerimientos de prevención de contagios, que se tratan específicamente en otro artículo de este número monográfico, tienen implicaciones en la organización de la AP. Habrá que mantener el triaje, aunque solo sea auto-triaje por el propio paciente —empoderado mediante campañas de educación—, en periodos de menor incidencia y de transmisión no comunitaria. También la distancia dentro de las instalaciones, lo que puede requerir cambios en el mobiliario, distribución de los espacios e incluso en infraestructuras. Para evitar la afluencia masiva en determinados momentos de la jornada, será preciso organizar las citaciones y adaptar las agendas de todos los profesionales y servicios de los centros de salud. Además, en centros previamente muy masificados puede ser necesario ampliar los horarios de atención.
La sobrecarga y el estrés mantenido producen agotamiento a corto plazo de los profesionales, al que se añaden posteriormente problemas de salud mental como estrés post-traumático, depresión, ansiedad y disminución por fatiga de la empatía. No es sólo un problema de salud laboral, sino que afecta a la calidad y la seguridad de la atención. Como recordaba la OMS en el Día Mundial de la Seguridad del Paciente de 202037, la seguridad de los pacientes y la de los trabajadores de la salud son las dos caras de la misma moneda.
Como guía durante las etapas de recuperación de la pandemia, en una declaración de consenso publicada en JAMA38, 32 expertos de 17 países han propuesto un decálogo de actuaciones inexcusables, que empiezan por el reconocimiento de la labor de los profesionales y el apoyo a su bienestar. Incluyen también, entre otros imperativos, el prepararse para futuras emergencias (personal, recursos, protocolos, planes de contingencia, coaliciones y capacitación), gestionar la acumulación de servicios demorados y evitar el agotamiento y la angustia moral de los profesionales.
Las prioridades para hacer frente a la pandemia y post-pandemia, según la OMS-Europa39 y la Organización para la Cooperación y el Desarrollo Económicos (OECD)40 pasan por reforzar la AP con medidas de gestión y financiación adecuadas, que garanticen su actuación universal y de proximidad, su papel de coordinación de cuidados y su capacidad de resolución11.
España presenta una ventaja con respecto a otros países europeos para alcanzar esas prioridades: su AP tiene cobertura universal y realiza todas esas actuaciones desde hace décadas. La evidencia indica que la inversión en AP aportará excelentes retornos, tanto económicos y políticos, como de eficiencia del sistema sanitario y de resultados en la salud de la población.
FinanciaciónNinguna.
Conflictos de interesesRosa Añel Rodríguez, como autora para correspondencia y coautora del manuscrito de referencia, en su nombre y en el de todos los autores firmantes, declara que no existe ningún potencial conflicto de interés relacionado con el artículo “Organización de la Atención Primaria en tiempos de pandemia”.
Txema Coll Benejam, Jesús Palacio Lapuente, Montse Gens Barbera, Juan José Jurado Balbuena y Aina Perelló Bratescu, como coautores, declaran no tener conflicto de intereses en relación con la publicación del mismo.