Este estudio tuvo como objetivo comparar los resultados de la implantación de la válvula aórtica transcatéter (TAVI) extratorácica (ET) con la intratorácica (IT), centrándose específicamente en la mortalidad intrahospitalaria o a los 30días, las complicaciones postoperatorias y a los 30días, y la mortalidad por todas las causas a 1año.
MétodosEntre enero de 2009 y diciembre de 2023 se realizaron 447 procedimientos de TAVI no transfemoral en nuestra institución. Los pacientes fueron categorizados en accesos IT (transapical) y ET (transcarotídeo y transaxilar). Se empleó el emparejamiento por puntuación de propensión para comparar los resultados entre los dos grupos.
ResultadosLos pacientes sometidos a ET TAVI eran mayores (edad media: 81,9 vs. 79,5años) y tenían una mayor prevalencia de enfermedades vasculares periféricas y arteriales coronarias. ET TAVI se asoció con una menor tasa de mortalidad a 30días (1,6% vs. 10,2%, p=0,006) y menos complicaciones respiratorias (0,8% vs. 19,9%, p<0,001) en comparación con IT TAVI. La ACM a 1año fue significativamente menor en el grupo ET en comparación con el grupo IT. No se observaron diferencias significativas en las tasas de éxito del procedimiento, en las tasas de éxito del dispositivo o en los resultados hemodinámicos entre los dos grupos. El grupo ET demostró probabilidades de supervivencia consistentemente más altas a lo largo del período de estudio (p<0,001).
ConclusionesLos abordajes extratorácicos para la TAVI parecen ofrecer ventajas en términos de menor mortalidad a corto plazo y a 1año, así como menos complicaciones postoperatorias en comparación con los accesos intratorácicos. Ambos enfoques son comparables en términos de resultados hemodinámicos. Estos hallazgos pueden ayudar a los clínicos a seleccionar el abordaje no transfemoral TAVI más apropiado ajustado a los perfiles individuales de los pacientes.
This study aimed to compare the outcomes of extrathoracic (ET) transcatheter aortic valve implantation (TAVI) to intrathoracic (IT) TAVI, specifically focusing on in-hospital or 30-day all-cause mortality (ACM), postoperative and 30-day complications, and 1-year ACM.
MethodsBetween January 2009 and December 2023, 447 non-TF TAVI procedures were performed at our institution. Patients were categorized into IT (transapical) and ET (transcarotid and transaxillary) accesses. Propensity score matching was employed to compare outcomes between the two groups.
ResultsPatients undergoing ET TAVI were older (mean age: 81.9 vs. 79.5 years) and had a higher prevalence of peripheral vascular and coronary artery diseases. ET TAVI was associated with a lower 30-day mortality rate (1.6% vs. 10.2%, P=.006) and fewer respiratory complications (0.8% vs. 19.9%, P<.001) compared to IT TAVI. The 1-year ACM was significantly lower in the ET group compared to the IT group. No significant differences were observed in procedural success rates, device success rates, or hemodynamic outcomes between the two groups. The ET group demonstrated consistently higher survival probabilities throughout the study period (P<.001).
ConclusionsET TAVI appears to offer advantages in terms of lower short-term and 1-year mortality, as well as reduced postoperative complications compared to IT TAVI. Both approaches are comparable in terms of procedural and hemodynamic outcomes. These findings can assist clinicians in selecting the most appropriate TAVI approach tailored to individual patient profiles.
La implantación valvular aórtica transcatéter (TAVI, por sus siglas en inglés) ha surgido como el tratamiento principal para la estenosis aórtica severa sintomática, especialmente en pacientes de 75años o más, y en aquellos con alto riesgo quirúrgico1. Durante las últimas dos décadas, el número de procedimientos de TAVI ha aumentado significativamente, y se espera que esta tendencia continúe. Aunque el acceso transfemoral (TF) es el método preferido para la TAVI, hasta el 20% de los pacientes no son aptos para este enfoque debido a contraindicaciones anatómicas, como la calcificación y tortuosidad extrema o el diámetro inadecuado de los vasos iliofemorales2. Esto ha impulsado la exploración y el desarrollo de abordajes TAVI no transfemorales, que incluyen métodos intratorácicos (IT) y extratorácicos (ET).
La elección entre los accesos IT y ET es compleja, influenciada por la anatomía del paciente, las comorbilidades y la experiencia del centro y del operador. Aunque el abordaje transapical (TA), clasificado como intratorácico, ha sido la principal alternativa durante más de una década, la aparición de accesos extratorácicos, como el transcarotídeo (TC) y el transaxilar (TAx), ha ampliado las opciones de la TAVI, ofreciendo potencialmente mejores resultados para ciertos grupos de pacientes3.
Datos recientes del registro STS/ACC TVT muestran un cambio en la preferencia por los abordajes TAVI no transfemorales, con los accesos extratorácicos ganando protagonismo en los últimos años4-6. A pesar de esta tendencia, existe una escasez de estudios robustos que comparen los resultados entre las TAVI IT y las ET. Entender las ventajas y las desventajas relativas de estos abordajes es fundamental para optimizar los resultados en los pacientes y guiar la toma de decisiones clínicas.
Nuestro estudio tiene como objetivo llenar este vacío al comparar los riesgos de mortalidad intrahospitalaria, complicaciones postoperatorias, tiempo de hospitalización y mortalidad por cualquier causa a un año entre las TAVI ET y las IT. Mediante este análisis, esperamos ofrecer información valiosa a los clínicos y contribuir al discurso en evolución sobre el abordaje óptimo para la TAVI en pacientes no aptos para la vía transfemoral.
Pacientes y métodosPoblación del estudioEntre enero de 2009 y diciembre de 2023 nuestra institución realizó un total de 447 procedimientos TAVI no TF. Después de un emparejamiento por puntuación de propensión, el abordaje IT (transapical) se utilizó en 279 pacientes, mientras que los accesos ET se emplearon en 123 pacientes, incluyendo 48 abordajes TAx y 75 TC.
Declaración éticaEl estudio recibió la aprobación del comité ético local (Comité Ético de Investigación Clínica de Galicia, número de identificación del estudio 270/2022). El comité también concedió una exención para el consentimiento informado por escrito en este estudio.
Técnicas quirúrgicasMonitorización generalTodos los procedimientos se realizaron bajo anestesia general, utilizando fluoroscopia y ecocardiografía transesofágica (ETE) 2D/3D para la monitorización del procedimiento en tiempo real.
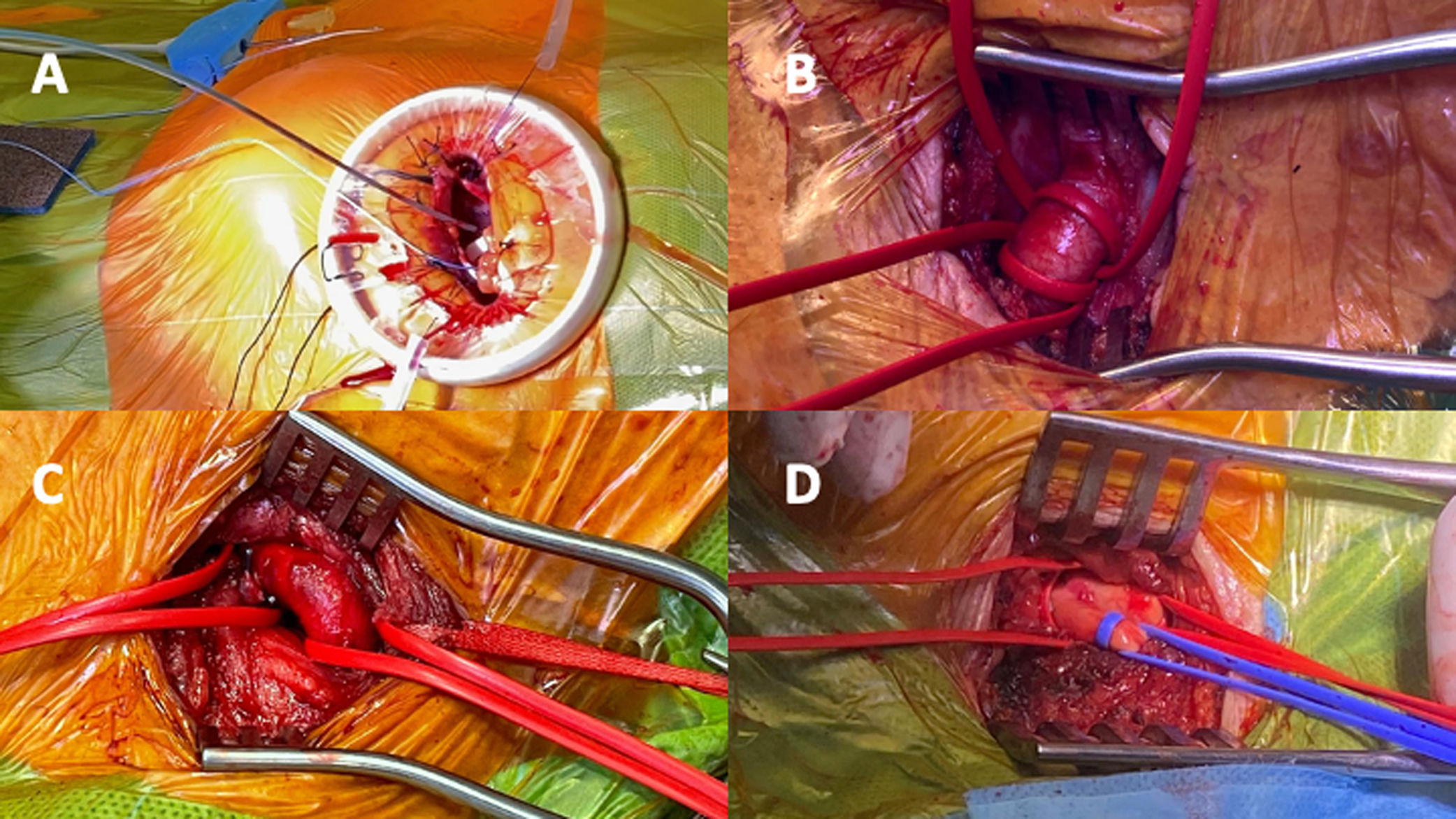
Acceso intratorácicoSe realizó una incisión de 4-6cm sobre el ápex, utilizando un separador atraumático para mejorar la exposición. Se colocaron 2 puntos en U con sutura de polipropileno 3-0 y refuerzos con parche de teflón (fig. 1A), como se ha descrito previamente7. En este grupo, la opción predominante fue la válvula cardíaca transcatéter (VCT) expandible con balón (EB), específicamente los modelos SapienXT, Sapien3 y Sapien3 Ultra. Con menor frecuencia, se utilizó una VCT autoexpandible (AE) transapical, el modelo Acurate neo TA.
Acceso extratorácicoEl acceso se obtuvo mediante una incisión de 4cm en diversas ubicaciones, como las arterias carótidas derecha o izquierda (fig. 1B), la arteria axilar izquierda (fig. 1C) o el tronco braquiocefálico (fig. 1D), según la anatomía vascular8. Se emplearon tanto VCT EB (Sapien3 Ultra, MyVal) como AE (Acurate neo2, Navitor).
Dimensionamiento de la válvulaEl tamaño de la válvula para todos los pacientes se determinó en función del perímetro y del diámetro del anillo aórtico. Estas mediciones se obtuvieron a partir de tomografías computarizadas multidetector (TCMD) preoperatorias, de acuerdo con las recomendaciones del fabricante.
Objetivos del estudioEl objetivo primario fue la mortalidad por cualquier causa a los 30días. Los objetivos secundarios incluyeron complicaciones del procedimiento, éxito del procedimiento, éxito del dispositivo y resultados hemodinámicos. Los resultados se definieron según las definiciones consensuadas del Valve Academic Research Consortium-3 (VARC-3)9.
Métodos estadísticosSe utilizaron estadísticos descriptivos para resumir los datos. Las variables categóricas se presentaron como recuentos y porcentajes, mientras que las variables continuas se describieron mediante la media y desviación estándar (DE). Para las variables con distribuciones sesgadas, se informaron la mediana y el rango intercuartílico (RIC)10.
Para comparar los resultados entre los procedimientos TAVI IT y ET, se aplicó una técnica de emparejamiento por puntuación de propensión utilizando el método de emparejamiento por vecino más cercano. Las puntuaciones de propensión se generaron mediante un modelo de regresión logística. Se utilizó una proporción de emparejamiento 1:2 sin reemplazo, emparejando pacientes que se sometieron a TAVI IT con aquellos sometidos a TAVI ET.
El ancho del caliper para el emparejamiento se estableció en 0,25 veces la desviación estándar de las puntuaciones de propensión transformadas con logit. Esto aseguró emparejamientos de alta calidad y minimizó los efectos de confusión. Las covariables seleccionadas para el modelo de puntuación de propensión fueron las que resultaron estadísticamente significativas en los análisis univariados o se consideraron clínicamente relevantes para los resultados de supervivencia de los pacientes TAVI. Estas covariables incluyeron edad, sexo, cirugía cardíaca previa, cardiopatía isquémica, enfermedad pulmonar obstructiva crónica (EPOC), cirugía urgente, enfermedad renal crónica y EuroscoreII.
El equilibrio entre las cohortes emparejadas se evaluó utilizando la diferencia media estandarizada (DME) para las variables continuas y pruebas de chi-cuadrado para las variables categóricas. Las comparaciones posteriores al emparejamiento se realizaron mediante tablas de contingencia, empleando pruebas de chi-cuadrado con corrección de Yates o pruebas exactas de Fisher, según corresponda. Se usaron pruebas t de Student para variables continuas. Dada la naturaleza exploratoria de este estudio, no se realizaron ajustes para pruebas múltiples.
La normalidad de las variables continuas se verificó mediante una inspección visual de los gráficos QQ y los histogramas, complementada con la prueba de Kolmogorov-Smirnov.
Para confirmar o rechazar los factores independientes de mortalidad intrahospitalaria se realizó un análisis de regresión logística progresiva. Además, se llevó a cabo un análisis de regresión de Mantel-Cox para confirmar o rechazar los factores independientes de mortalidad por cualquier causa a un año.
Se realizó un análisis de supervivencia de Kaplan-Meier para evaluar las probabilidades de supervivencia a tiempo de evento para toda la cohorte y para subgrupos específicos categorizados por tipo de acceso vascular (IT vs ET). Se consideró un valor de p menor a 0,05 como estadísticamente significativo.
El estudio sigue la iniciativa STROBE (STrengthening the Reporting of OBservational studies in Epidemiology)11.
Los análisis de datos se realizaron utilizando SPSS versión 25.0 y R Statistical Software versión 3.2.0.
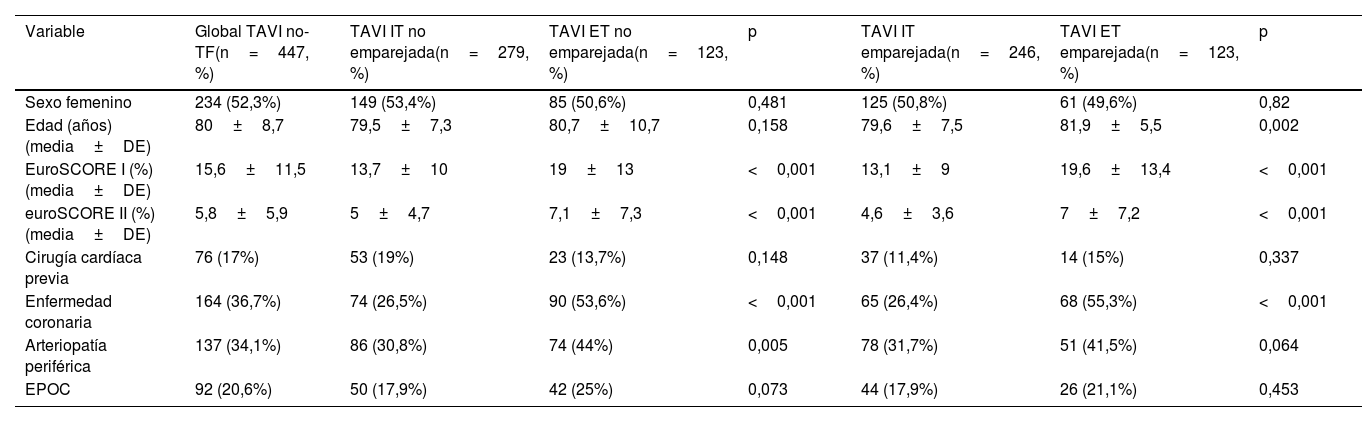
ResultadosEn nuestra población de estudio, los pacientes que se sometieron a TAVI ET eran notablemente mayores, con una edad media de 81,9 (DE: 5,5) años, en comparación con los pacientes que recibieron TAVI IT, cuya edad media era de 79,5 (DE: 7,3) años (p=0,001). El grupo ET también presentó una mayor prevalencia de enfermedad vascular periférica, con un 41,5% frente al 31,7% del grupo IT (p=0,041). Además, la enfermedad coronaria fue más prevalente en el grupo ET, con un 55,3% en comparación con el 26,5% del grupo IT (p<0,001). El EuroSCOREII medio fue significativamente mayor en el grupo ET (media 7% [DE: 7,2] frente a 4,6% [DE: 3,6], p<0,001). El grupo ET también presentó un porcentaje numéricamente mayor de pacientes con antecedentes de cirugía cardíaca previa, con un 15% en comparación con el 11,4% en el grupo IT (p=0,337). La tabla 1 muestra los datos demográficos y clínicos de la población global y de las cohortes emparejadas.
Datos demográficos y clínicos de la población global y de las cohortes emparejadas
| Variable | Global TAVI no-TF(n=447, %) | TAVI IT no emparejada(n=279, %) | TAVI ET no emparejada(n=123, %) | p | TAVI IT emparejada(n=246, %) | TAVI ET emparejada(n=123, %) | p |
|---|---|---|---|---|---|---|---|
| Sexo femenino | 234 (52,3%) | 149 (53,4%) | 85 (50,6%) | 0,481 | 125 (50,8%) | 61 (49,6%) | 0,82 |
| Edad (años) (media±DE) | 80±8,7 | 79,5±7,3 | 80,7±10,7 | 0,158 | 79,6±7,5 | 81,9±5,5 | 0,002 |
| EuroSCORE I (%) (media±DE) | 15,6±11,5 | 13,7±10 | 19±13 | <0,001 | 13,1±9 | 19,6±13,4 | <0,001 |
| euroSCORE II (%) (media±DE) | 5,8±5,9 | 5±4,7 | 7,1±7,3 | <0,001 | 4,6±3,6 | 7±7,2 | <0,001 |
| Cirugía cardíaca previa | 76 (17%) | 53 (19%) | 23 (13,7%) | 0,148 | 37 (11,4%) | 14 (15%) | 0,337 |
| Enfermedad coronaria | 164 (36,7%) | 74 (26,5%) | 90 (53,6%) | <0,001 | 65 (26,4%) | 68 (55,3%) | <0,001 |
| Arteriopatía periférica | 137 (34,1%) | 86 (30,8%) | 74 (44%) | 0,005 | 78 (31,7%) | 51 (41,5%) | 0,064 |
| EPOC | 92 (20,6%) | 50 (17,9%) | 42 (25%) | 0,073 | 44 (17,9%) | 26 (21,1%) | 0,453 |
EPOC: enfermedad pulmonar obstructiva crónica; ET: extratorácica; IT: intratorácica.
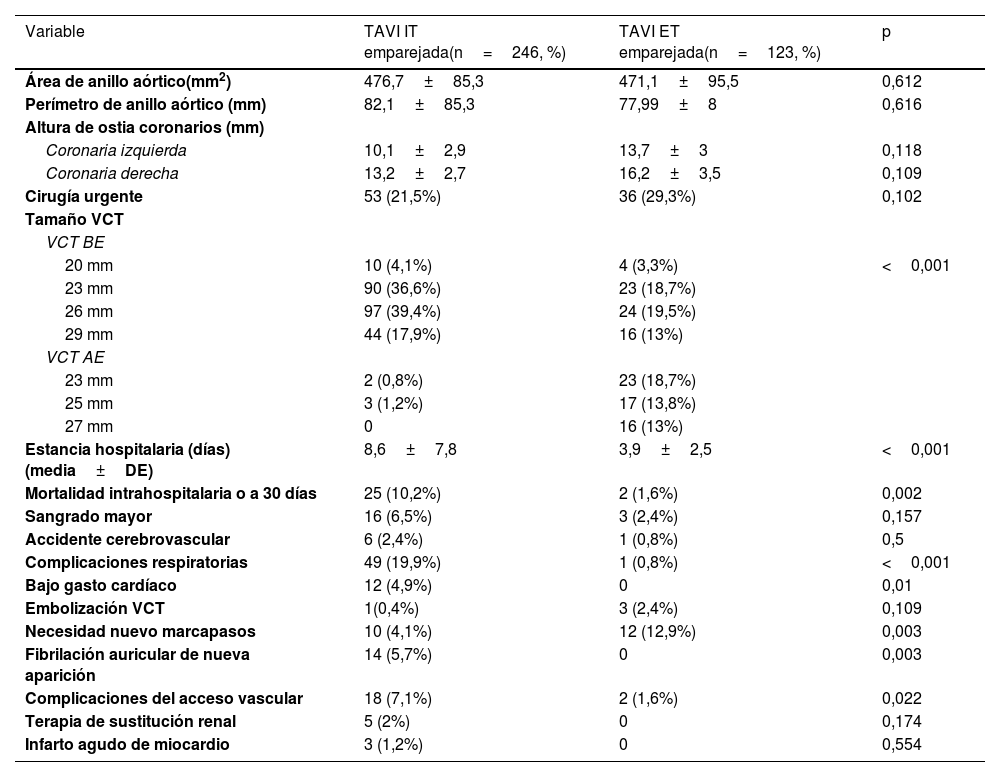
La tabla 2 proporciona información sobre el procedimiento para ambos grupos emparejados. La proporción de procedimientos urgentes fue similar entre ambos grupos (IT 21,5% frente a ET 29,3%, p=0,102). Las VCT EB se utilizaron significativamente más en el grupo IT (95,1%) que en el grupo ET (54,4%) (p<0,001). No hubo diferencias estadísticamente significativas en el área ni en el perímetro de la válvula aórtica entre los grupos. Los tamaños de las VCT implantadas también se indican en la tabla 2.
Datos quirúrgicos y resultados del procedimiento de las cohortes emparejadas
| Variable | TAVI IT emparejada(n=246, %) | TAVI ET emparejada(n=123, %) | p |
|---|---|---|---|
| Área de anillo aórtico(mm2) | 476,7±85,3 | 471,1±95,5 | 0,612 |
| Perímetro de anillo aórtico (mm) | 82,1±85,3 | 77,99±8 | 0,616 |
| Altura de ostia coronarios (mm) | |||
| Coronaria izquierda | 10,1±2,9 | 13,7±3 | 0,118 |
| Coronaria derecha | 13,2±2,7 | 16,2±3,5 | 0,109 |
| Cirugía urgente | 53 (21,5%) | 36 (29,3%) | 0,102 |
| Tamaño VCT | |||
| VCT BE | |||
| 20 mm | 10 (4,1%) | 4 (3,3%) | <0,001 |
| 23 mm | 90 (36,6%) | 23 (18,7%) | |
| 26 mm | 97 (39,4%) | 24 (19,5%) | |
| 29 mm | 44 (17,9%) | 16 (13%) | |
| VCT AE | |||
| 23 mm | 2 (0,8%) | 23 (18,7%) | |
| 25 mm | 3 (1,2%) | 17 (13,8%) | |
| 27 mm | 0 | 16 (13%) | |
| Estancia hospitalaria (días) (media±DE) | 8,6±7,8 | 3,9±2,5 | <0,001 |
| Mortalidad intrahospitalaria o a 30 días | 25 (10,2%) | 2 (1,6%) | 0,002 |
| Sangrado mayor | 16 (6,5%) | 3 (2,4%) | 0,157 |
| Accidente cerebrovascular | 6 (2,4%) | 1 (0,8%) | 0,5 |
| Complicaciones respiratorias | 49 (19,9%) | 1 (0,8%) | <0,001 |
| Bajo gasto cardíaco | 12 (4,9%) | 0 | 0,01 |
| Embolización VCT | 1(0,4%) | 3 (2,4%) | 0,109 |
| Necesidad nuevo marcapasos | 10 (4,1%) | 12 (12,9%) | 0,003 |
| Fibrilación auricular de nueva aparición | 14 (5,7%) | 0 | 0,003 |
| Complicaciones del acceso vascular | 18 (7,1%) | 2 (1,6%) | 0,022 |
| Terapia de sustitución renal | 5 (2%) | 0 | 0,174 |
| Infarto agudo de miocardio | 3 (1,2%) | 0 | 0,554 |
AE: autoexpandible; BE: balón expandible; VCT: válvula cardíaca transcatéter.
En el grupo ET, el acceso vascular más frecuente fue el transcarotídeo izquierdo en 61 pacientes (49,5%), transaxilar izquierdo en 48 pacientes (39%), transbraquiocefálico en 10 pacientes (8,1%) y transcarotídeo derecho en 4 pacientes (3,2%). En el grupo IT, el enfoque transapical se utilizó en 246 pacientes. El tamaño promedio de los vasos de acceso en el grupo ET fue de 6,7 (DE: 1,3)mm.
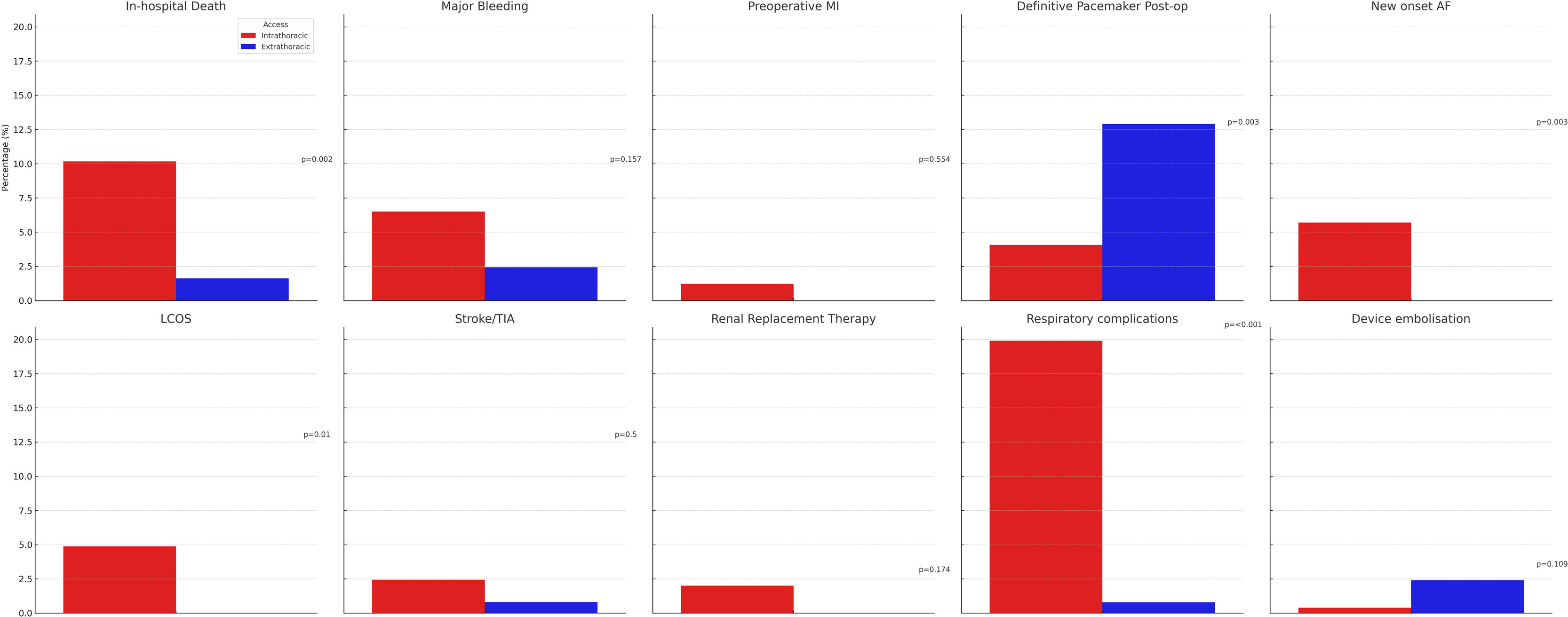
La figura 2 ilustra la comparación de las tasas de mortalidad intrahospitalaria y de las complicaciones postoperatorias principales entre los grupos. La tasa de complicaciones en el acceso vascular fue del 1,6% (n=2) en el grupo ET, en comparación con el 7,1% (n=18) en el grupo IT (p=0,022). Hubo 3 casos (2,4%) de migración de la válvula en el grupo ET. Dos casos fueron migraciones distales debidas a errores técnicos durante el despliegue de la válvula, y el tercer caso implicó la caída de la válvula en el ventrículo izquierdo debido a un error en el dimensionamiento preoperatorio de la válvula. En contraste, el grupo IT solo tuvo un caso (0,4%) de migración distal, atribuido a una pérdida de captura del marcapasos durante el despliegue de la válvula. Todos los casos de migración distal se resolvieron con éxito asegurando la VCT migrada en el arco aórtico distal y desplegando una nueva VCT. El caso de migración proximal al ventrículo izquierdo requirió conversión a cirugía abierta.
Comparación de los resultados a treinta días para pacientes sometidos a implantación de válvula aórtica transcatéter en función de diferentes enfoques de implantación. Los resultados evaluados incluyen mortalidad intrahospitalaria, hemorragias mayores, infarto agudo de miocardio preoperatorio, implantación definitiva de marcapasos, fibrilación auricular de nueva aparición, síndrome de bajo gasto cardíaco, accidente cerebrovascular/ataque isquémico transitorio, necesidad de terapia de reemplazo renal, complicaciones respiratorias y tasas de embolia del dispositivo. Los datos se derivan de ambas cohortes emparejadas.
No hubo diferencias estadísticamente significativas en las tasas de éxito del procedimiento entre el grupo IT (95,8%) y el grupo ET (96%) (p=0,608). De manera similar, las tasas de éxito del dispositivo no fueron estadísticamente diferentes entre los dos grupos (89,4% frente a 93,5%, p=0,084).
Al examinar los resultados clínicos, la TAVI ET se asoció con una menor tasa de mortalidad a los 30días, del 1,6%, en comparación con el 10,2% en el grupo IT (p=0,006). El análisis univariable identificó la enfermedad coronaria previa (9,3% frente a 3,8%, p=0,049) y el acceso IT (10,2% frente a 1,2%, p=0,006) como factores de riesgo para la mortalidad intrahospitalaria. Sin embargo, el análisis de regresión multivariable confirmó solo el acceso IT como un factor de riesgo independiente de mortalidad intrahospitalaria (odds ratio=5,814, IC95%: 1,328-25,455; p=0,019).
Las complicaciones respiratorias fueron notablemente mayores en el grupo IT que en el grupo ET (19,9% frente a 0,8%, p<0,001). Los casos de síndrome de bajo gasto cardíaco estuvieron ausentes en el grupo ET, pero ocurrieron en el 4,9% del grupo IT (p=0,01). Los casos de fibrilación auricular de nueva aparición también estuvieron ausentes en el grupo ET, pero se presentaron en el 5,7% del grupo IT (p=0,006).
El grupo ET mostró una tendencia hacia una menor incidencia de hemorragias importantes o potencialmente mortales, con una tasa del 2,4% en comparación con el 6,5% del grupo IT, aunque no fue estadísticamente significativa (p=0,157). Las tasas de accidente cerebrovascular, infarto de miocardio y lesión renal aguda que requirieron terapia de reemplazo renal también fueron menores en el grupo ET, pero estas diferencias no fueron estadísticamente significativas (tabla 2).
Los pacientes en el grupo ET tuvieron una estancia hospitalaria postoperatoria más corta, con una mediana de 3días (RIC=1), mientras que la mediana en el grupo IT fue de 6días (RIC=4).
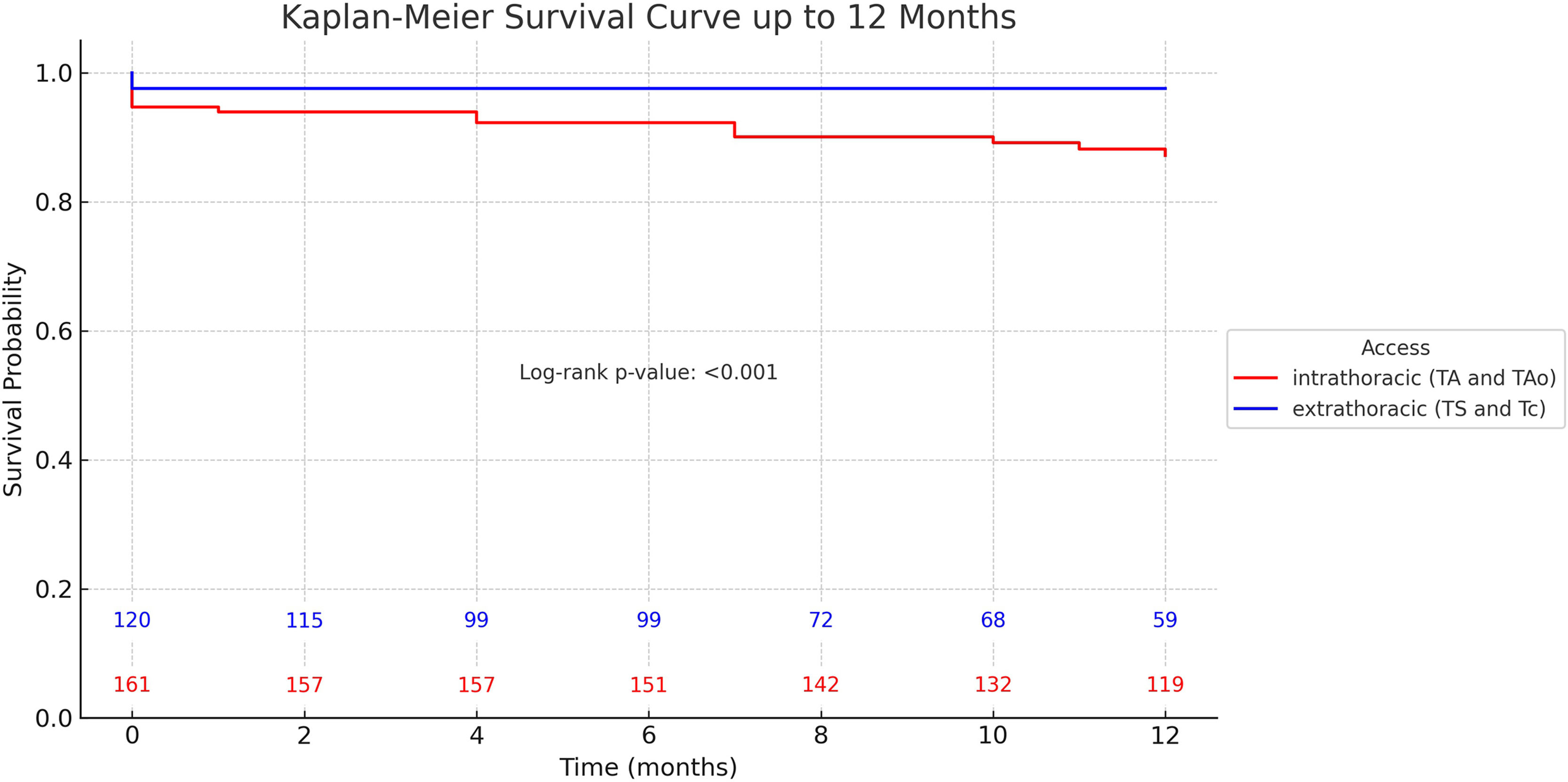
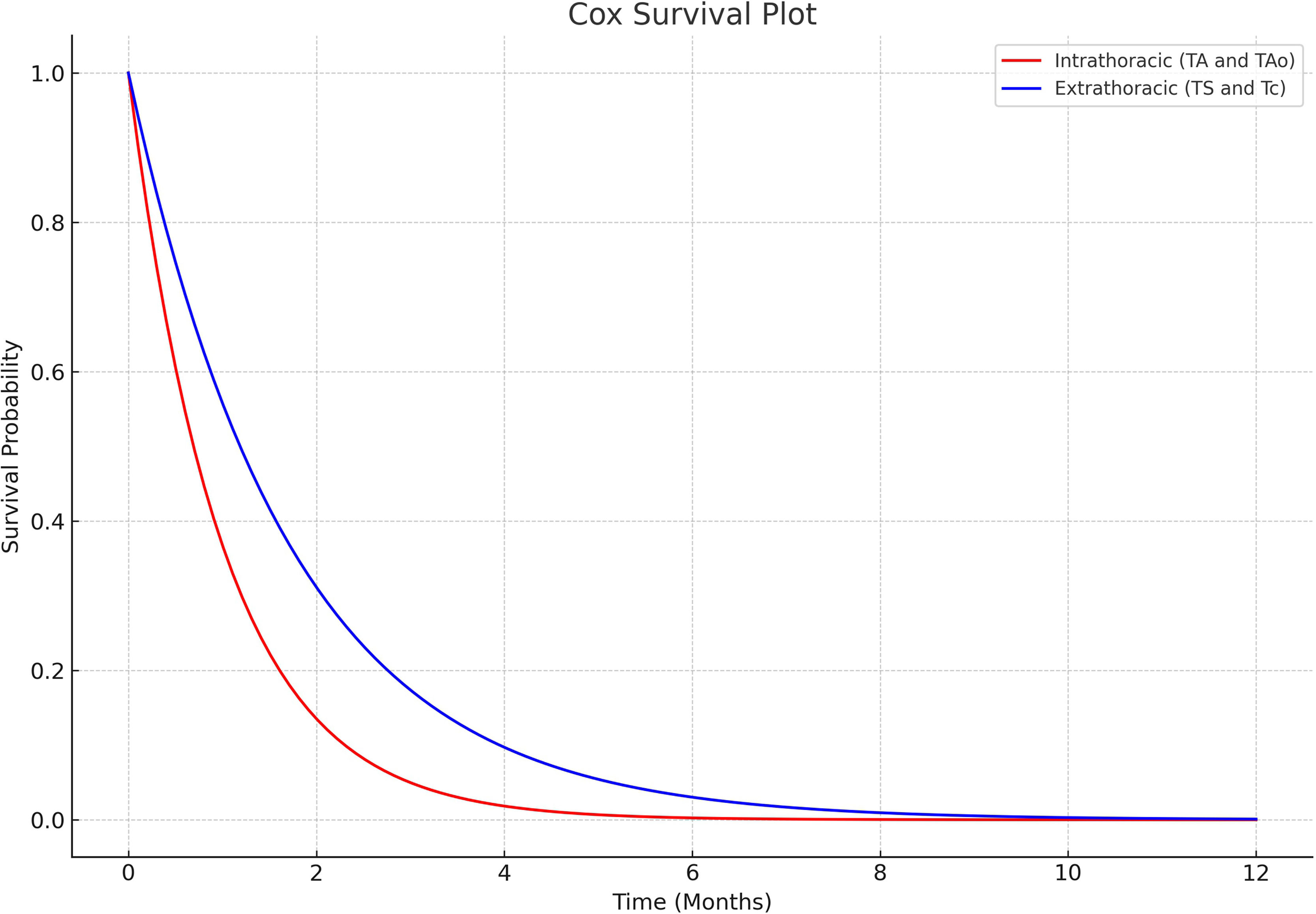
Para toda la cohorte, las probabilidades de supervivencia a 1, 6 y 12meses fueron del 95,1%, del 93,9% y del 90,1%, respectivamente. Cuando se estratificó por tipo de acceso torácico, surgieron diferencias significativas. En el grupo IT, las tasas de supervivencia a 1, 6 y 12meses fueron del 93,9%, del 92,2% y del 87,2%, respectivamente. En contraste, el grupo ET tuvo tasas de supervivencia del 97,6% en todos los puntos temporales. El grupo ET demostró consistentemente mayores probabilidades de supervivencia a lo largo del período de estudio (p<0,001) (figs. 3 y 4).
El análisis univariable sugirió que la enfermedad coronaria previa (33% frente a 12,3%, p<0,001) y el acceso IT (12,1% frente a 2,6%, p=0,002) eran factores de riesgo para la mortalidad por cualquier causa a un año. Sin embargo, el análisis de regresión de Cox confirmó solo el acceso IT como un factor de riesgo independiente para la mortalidad por cualquier causa a un año (Hazard ratio=5,016, IC95%: 1,388-18,121; p=0,014).
En cuanto a los resultados hemodinámicos, mostrados en la tabla 3, no se observaron diferencias significativas entre los dos grupos. Los gradientes aórticos máximos fueron de 25,2 (DE: 31,5)mmHg en el grupo ET y de 19,2 (DE: 9,2)mmHg en el grupo IT (p=0,14). Los gradientes aórticos medios también fueron similares: 10,3 (DE: 5,3)mmHg en el grupo ET y 9,7 (DE: 5)mmHg en el grupo IT (p=0,56). La tasa de fuga paravalvular (PVL) ≥2 fue comparable entre los grupos, con un 4,1% en el grupo ET y un 4,9% en el grupo intratorácico (p=0,72).
Datos ecocardiográficos postoperatorios
| Variable | TAVI IT emparejada(n=246, %) | TAVI ET emparejada(n=123, %) | p |
|---|---|---|---|
| Gradiente aórtico medio postoperatorio (mmHg) | 4,3±4,9 | 4,9±2,6 | 0,639 |
| Gradiente aórtico pico postoperatorio (mmHg) | 9,6±8,4 | 11±5,9 | 0,898 |
| Insuficiencia aórtica postoperatoria ?2+ | 0 | 3 (2,4%) | 0,036 |
| Gradiente aórtico medio primer mes postoperatorio (mmHg) | 10,2±5,2 | 9,7±5,1 | 0,692 |
| Gradiente aórtico pico primer mes postoperatorio (mmHg) | 25,2±31,5 | 19,2±9,2 | 0,167 |
| Insuficiencia aórtica primer postoperatorio ?2+ | 0 | 2 (1,6%) | 0,111 |
Nuestro estudio contribuye a la creciente evidencia que respalda la seguridad y la eficacia de los accesos ET de TAVI, particularmente las rutas transaxilares y transcarotídeas. Encontramos que los pacientes que se someten a TAVI ET obtienen mejores resultados clínicos, incluidas tasas de mortalidad a 30días más bajas, menos tiempo de hospitalización y menos complicaciones postoperatorias en comparación con aquellos sometidos a TAVI IT.
Según el registro STS/ACC TVT, hasta 2019, más del 50% de los casos no TF se realizaban mediante un abordaje IT12. Sin embargo, el uso de accesos IT ha ido disminuyendo gradualmente en los últimos 5años debido a la irrupción de los abordajes ET12. Alrededor de 2017, los accesos transaxilares/transubclavios comenzaron a superar a los accesos IT12,13. Posteriormente, los datos del registro de 2019 indicaron que el acceso TC surgió como una alternativa no-TF particularmente atractiva12,13.
En nuestro conjunto de datos, los pacientes que se sometieron a ET TAVI fueron mayores, con una edad promedio de 81,9años, en comparación con los 79,5años en el grupo IT. Además, el grupo ET tuvo una mayor incidencia de enfermedad vascular periférica (41,5% vs. 31,7%) y enfermedad arterial coronaria (55,3% vs. 26,5%). Estas diferencias de edad y comorbilidades importantes podrían tener implicaciones clínicas. Tal como se esperaba, los puntajes preoperatorios de riesgo quirúrgico indicaron una mortalidad esperada más alta en el grupo ET. Sin embargo, nuestro estudio reveló que los pacientes sometidos a TAVI ET tenían un pronóstico más favorable que sus contrapartes de TAVI IT. En concreto, en comparación con la TAVI ET, el acceso IT se asoció con un aumento de casi seis veces en la mortalidad intrahospitalaria y un riesgo cinco veces mayor de mortalidad por todas las causas a 1año. Estos hallazgos están en línea con estudios recientes que informaron tasas de supervivencia mejoradas con los abordajes ET3,14. Un metaanálisis reciente encontró que, en comparación con la TAVI ET, la TAVI IT se asoció con mayores riesgos de mortalidad intrahospitalaria o a 30días, mortalidad por todas las causas a 1año y mayores riesgos para algunas complicaciones críticas posprocedimiento15.
Además de los beneficios observados en la mortalidad intrahospitalaria y la mortalidad por todas las causas a 1año, observamos una incidencia significativamente reducida de complicaciones respiratorias en el grupo ET. La razón subyacente de esta observación podría ser que el acceso IT tiene un efecto más pronunciado en la mecánica respiratoria del paciente y en el dolor postoperatorio. Estos factores, combinados con una mayor incidencia de derrames pleurales izquierdos postoperatorios y la necesidad de soporte respiratorio no invasivo, explican la alta incidencia de complicaciones respiratorias en el grupo IT.
Otra ventaja notable de la TAVI ET es su menor incidencia de fibrilación auricular postoperatoria, un hallazgo corroborado por otros estudios3,13. Los métodos IT, especialmente el enfoque transapical, implican una manipulación cardíaca más extensa y daño miocárdico. Esto, combinado con un mayor dolor postoperatorio, estimulación simpática y una mayor incidencia de complicaciones respiratorias, puede explicar la alta incidencia de fibrilación auricular postoperatoria.
Una preocupación prevalente sobre el acceso para TAVI a través de los vasos supraaórticos, especialmente las arterias carótidas comunes y el tronco braquiocefálico, es el riesgo teóricamente más elevado de accidente cerebrovascular. Un análisis secundario del registro STS/ACC TVT realizado por Dahle et al.6, comparando los accesos transaxilar y transaórtico/transapical, indicó una incidencia de accidente cerebrovascular que superaba el 6% en la cohorte de acceso TAx. Más recientemente, una revisión sistemática realizada por Junquera et al.3 reportó una tasa de accidente cerebrovascular asociada con el enfoque TAx superior al 7%. En contraste, estudios recientes centrados en el acceso TC han mostrado una incidencia notablemente baja de accidentes cerebrovasculares, oscilando entre el 3% y el 4%3,16,17. En nuestra investigación, ambos grupos mostraron una tasa de accidente cerebrovascular postoperatorio notablemente baja.
Además, debido a la naturaleza menos invasiva del procedimiento y a una tasa significativamente reducida de complicaciones postoperatorias, la mediana de la estancia postoperatoria se redujo de 6días en el grupo IT a 3días en el grupo ET.
Vale la pena señalar que varios investigadores han destacado una incidencia significativamente mayor de fuga paravalvular ≥2 con la TAVI ET en comparación con los enfoques IT15. Sin embargo, nuestro estudio no identificó diferencias significativas en la tasa de fuga paravalvular ni en el comportamiento hemodinámico entre los dos grupos.
Si bien los posibles beneficios de ET TAVI son evidentes, estos métodos no han sido universalmente adoptados, como se esperaba13,14. Con el creciente número de candidatos potenciales para TAVR, especialmente entre aquellos de bajo riesgo, surge la necesidad urgente de técnicas alternativas seguras que puedan emular los resultados de TAVI transfemoral. Nuestra investigación indica que ET TAVI podría ser una solución viable para abordar esta necesidad.
La selección del sitio de acceso debe adaptarse meticulosamente a las características clínicas distintas de cada paciente, preferiblemente por un equipo cardíaco multidisciplinario experimentado. Considerando las complejidades inherentes a las características demográficas de los pacientes de TAVI, es prudente que los centros de TAVI sean competentes en al menos dos alternativas no TF. Tal experiencia asegura proporcionar el tratamiento más adecuado, teniendo en cuenta tanto las condiciones anatómicas y clínicas específicas del paciente, como la experiencia acumulada y los recursos del centro. Desde nuestras observaciones, incluso con los impresionantes resultados de la TAVI ET hemos mantenido el acceso TA como una alternativa para un reducido subgrupo de pacientes. Esta decisión se deriva de la existencia de un subgrupo de pacientes con enfermedad arterial periférica avanzada y generalizada, para quienes asegurar el acceso vascular a través de los vasos supraaórticos no es factible ni seguro.
Es crucial reconocer que los métodos no TF se reservan típicamente como opciones secundarias para pacientes para quienes el acceso TF es inadecuado. Este contexto complica la tarea de distinguir la influencia del método de acceso de los riesgos inherentes del paciente durante las evaluaciones de resultados post-TAVI. Para abordar este desafío, nuestra investigación utilizó un enfoque de emparejamiento de vecinos más cercanos basado en puntuaciones de propensidad. No obstante, la falta de ensayos clínicos aleatorizados en este campo es una deficiencia discernible. Aunque la realización de ensayos aleatorizados que se centren exclusivamente en el acceso no TF sea improbable en el futuro, existe una clara necesidad de más estudios prospectivos que yuxtapongan métodos TF de alto riesgo contra accesos periférico alternativos para TAVI.
LimitacionesAunque nuestro estudio ofrece información valiosa, hay ciertas limitaciones que destacar:
- 1.
La selección del enfoque TAVI no fue aleatorizada, lo que potencialmente introduce un sesgo de selección en nuestros hallazgos. Para validar estos resultados son imprescindibles ensayos controlados aleatorizados.
- 2.
Hubo disparidades en las características de base y el riesgo quirúrgico entre los grupos.
- 3.
En el grupo ET se utilizaron tanto VCT AE como BE. Sin embargo, en el grupo IT el uso de VCT BE superó el 95%. Esta disparidad proviene de la ausencia actual de sistemas de entrega TA para VCT AE en el mercado. Aunque esta diferencia está dictada por la tecnología disponible, su posible efecto en los resultados sigue siendo incierto.
- 4.
Nuestra investigación no abarcó los abordajes transaórtico o transcavo, caracterizados como accesos IT y ET, respectivamente.
Nuestro estudio indica que la TAVI ET puede ofrecer ciertas ventajas, incluyendo una menor mortalidad a corto plazo y menos complicaciones postoperatorias. Sin embargo, ambos enfoques parecen comparables en términos de éxito del procedimiento y resultados hemodinámicos. Estos hallazgos pueden guiar a los clínicos en la personalización del abordaje TAVI para perfiles individuales de pacientes, optimizando así los resultados.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.