Valorar si el peso ≤2,5kg supone un incremento en la morbimortalidad de la cirugía cardiaca neonatal bajo circulación extracorpórea (CEC) y caracterizar este grupo de pacientes.
MétodosEstudio retrospectivo de todos los neonatos sometidos a una primera cirugía cardiaca con CEC entre 2007 y 2019, analizando los factores independientes de morbimortalidad.
ResultadosCuarenta y nueve pacientes ≤2,5kg vs. 246>2,5kg, sin diferencias significativas con relación a la edad en el momento de la reparación, aunque sí en la prematuridad y el sexo femenino, mayores en ≤2,5kg. Los diagnósticos más frecuentes fueron hipoplasia del arco y truncus en ≤2,5kg, y transposición de grandes arterias e hipoplasia de arco en >2,5kg. El tiempo de CEC y el uso de parada circulatoria fueron significativamente mayores en ≤2,5kg. A pesar de que el grupo ≤2,5kg tuvo una mortalidad mayor (22,4 vs. 8,1%; p<0,01), solamente en truncus y Fallot fue significativamente más alta. La morbilidad fue mayor en ≤2,5kg, con diferencia significativa en uso de oxigenación extracorpórea por membrana (ECMO) postoperatorio, pero no en necesidad de reintervención. RACHS-1 mayor y vía univentricular no se asociaron a más morbimortalidad en ≤2,5kg, pero sí en >2,5kg. El análisis de la prematuridad no mostró incremento significativo de morbimortalidad.
ConclusionesA pesar de los avances en el manejo peri-extracorpórea en ≤2,5 kg, disminuyendo la mortalidad en algunas enfermedades, el bajo peso sigue asociándose a aumento de mortalidad. El momento de cuándo intervenir deberá individualizarse por paciente, diagnóstico y resultados del propio centro.
Evaluate whether a weight ≤2.5 kg carries an increase in morbi-mortality in neonatal cardiac surgery under cardiopulmonary bypass (CPB) and stablish the profile of these patients.
MethodsRetrospective study of the neonates who underwent the first cardiac surgery under CPB between 2007-2019, analyzing independent risk factors for morbi-mortality.
ResultsGroup of patients ≤2.5 kg: n=49. Group of patients >2.5 kg: n=246. No statistical differences found in age, although there were in prematurity and female sex, which were more frequent in ≤2.5 kg. Most frequent diagnosis in ≤2.5 kg was arch hypoplasia and truncus versus transposition of the great arteries (TGA) and arch hypoplasia in >2.5 kg. Cardiopulmonary bypass time and the use of circulatory arrest were significantly higher in ≤2.5 kg. Although ≤2.5 kg group presented a greater mortality (22.4 vs 8.1% p<0.01), it was only significantly bigger in truncus and Fallot. Morbidity was significantly higher in ≤2.5 kg group with use of postoperative extracorporeal membrane oxigenation (ECMO) but need of reintervention was not. Neither higher RACHS-1 nor univentricular pathway were associated to greater morbi-mortality in ≤2.5 kg cohort. Prematurity analysis did not show significantly greater morbi-mortality.
ConclusionsDespite advances in the perioperatory management of below 2.5kg neonates, diminishing mortality in certain procedures, low weight remains as a mortality risk factor. How long to wait to perform a procedure should be decided in each case according to previous results.
La cirugía neonatal presenta de por sí importantes dificultades: la propia técnica dependiente del tamaño e inmadurez de las estructuras y de los tejidos que se manipulan es un reto, además del deletéreo efecto de la circulación extracorpórea (CEC) sobre la fisiología de nuestros pequeños pacientes y los cambios fisiológicos que conllevan las reparaciones o paliaciones de las cardiopatías1.
En 2008 Curzon et al.2 publican el primer estudio no limitado a los datos de un solo centro con más de 3.000 pacientes; en el mismo quedan sentadas las bases de un paradigma cuyas barreras nos esforzamos por romper: la cirugía en pacientes de ≤2,5kg presenta una mortalidad elevada (10-24%)3,4. No obstante, aparecen periódicamente nuevos estudios, en general limitados a un solo centro y de menor tamaño muestral que reclaman el logro de conseguir acortar esa brecha en morbimortalidad5.
Son además, motivo de controversia otros factores como el papel de la edad gestacional en este aumento de mortalidad, el uso de determinadas técnicas quirúrgicas o la validez de los sistemas de estratificación de riesgo aplicados a estos pacientes.
En este trabajo pretendemos caracterizar a este grupo de pacientes de bajo peso comparándolos con aquellos >2,5kg, analizando sus diferencias y buscando factores pre y perioperatorios que influyen en la morbimortalidad de ambos grupos.
Material y métodosRecolección de datosRecogimos todos los pacientes sometidos a una primera cirugía cardiaca con CEC en etapa neonatal entre 2007 y 2019. En pacientes que precisaron para su reparación varios procedimientos quirúrgicos, se escogió como primario el de mayor peso en la escala de complejidad Aristóteles básico. Se obtuvieron de la historia clínica del paciente las características demográficas, peso, diagnósticos, intervenciones quirúrgicas, clasificación RACHS-1 y prematuridad entre otros.
La mortalidad se definió como el fallecimiento acaecido durante toda la duración del ingreso del paciente o hasta 30 días después de la intervención si fue dado de alta antes. La prematuridad fue definida como una edad gestacional menor de 37 semanas. Se consideraron complicaciones mayores: necesidad de diálisis, oxigenación por membrana extracorpórea (ECMO), parada cardiorrespiratoria reanimada, quilo o neumotórax que precisó drenaje torácico, necesidad de reintervención quirúrgica o percutánea, enteritis necrosante, lesión neurológica con prueba de imagen positiva, mediastinitis, taponamiento cardiaco y fallo multiorgánico. No se consideró complicación el cierre esternal diferido ni tampoco su realización como reoperación.
Se ha respetado la ley de protección de datos en todo momento. La identificación de los pacientes no es posible en ningún caso pues los datos fueron tratados de manera anónima.
Análisis estadísticoPara el análisis estadístico se han utilizado los programas SPSS® 21.0. y STATA®. Las variables cuantitativas continuas se presentan como media ± desviación estándar. En las variables categóricas se expresa su frecuencia como porcentaje, en algunos casos ofreciendo entre paréntesis el cociente de casos frente al total para favorecer la interpretación. Las diferencias entre grupos se analizan mediante el test de la t de Student y ANOVA para variables continuas y el test de Chi-cuadrado y el test exacto de Fisher para las variables categóricas. Se realizó regresión logística multivariante por método de introducción para la evaluación de factores de riesgo. Se ha considerado diferencia significativa las comparaciones con valor de p<0,05.
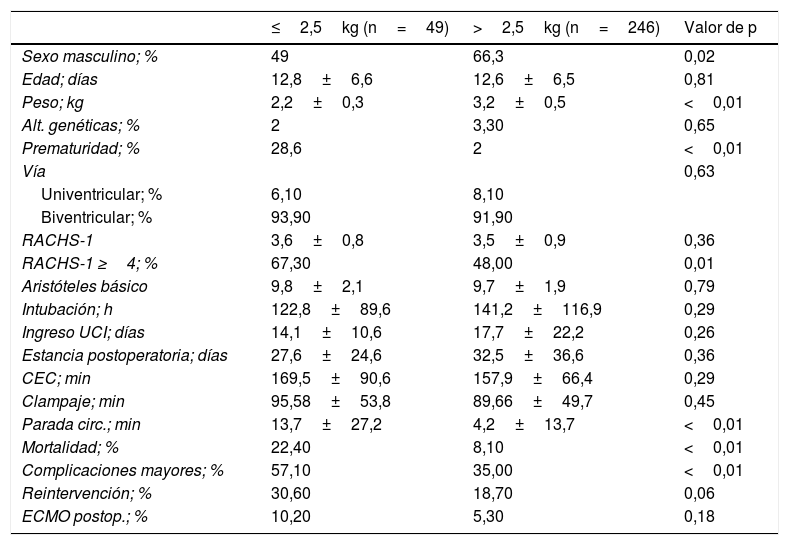
ResultadosPacientes, diagnósticos y resultados globalesEntre 2007 y 2019 el Servicio de Cirugía Cardiovascular Infantil de La Paz intervino a 591 neonatos. Del total de pacientes intervenidos se incluyeron en este estudio a todos aquellos cuya primera cirugía fue una CEC, descartándose otros procedimientos mayores sin CEC y cirugías menores, obteniéndose una cohorte de 295 pacientes. Se dividió la cohorte resultante (n=295) en 2 grupos: grupo ≤2,5kg (n=49) y grupo >2,5kg (n=246). Los diagnósticos más frecuentes fueron la transposición de las grandes arterias (TGA) con septo intacto (26,4%), hipoplasia del arco aórtico (15,9%), TGA con comunicación interventricular (CIV: 8,4%), drenaje venoso pulmonar anómalo total (DVPAT: 6,7%), tetralogía de Fallot (4,4%) y el truncus (4%). La mortalidad del grupo general fue del 10,5%. Presentaron complicaciones mayores un 38,6%, entre las que se cuentan la reintervención (20,7%) y la necesidad de ECMO en el postoperatorio (6,1%). Las características demográficas, así como escalas de estratificación, vía uni o biventricular, principales variables perioperatorias y resultado según grupo de peso se pueden ver en la tabla 1.
Características de los pacientes
| ≤2,5kg (n=49) | >2,5kg (n=246) | Valor de p | |
|---|---|---|---|
| Sexo masculino; % | 49 | 66,3 | 0,02 |
| Edad; días | 12,8±6,6 | 12,6±6,5 | 0,81 |
| Peso; kg | 2,2±0,3 | 3,2±0,5 | <0,01 |
| Alt. genéticas; % | 2 | 3,30 | 0,65 |
| Prematuridad; % | 28,6 | 2 | <0,01 |
| Vía | 0,63 | ||
| Univentricular; % | 6,10 | 8,10 | |
| Biventricular; % | 93,90 | 91,90 | |
| RACHS-1 | 3,6±0,8 | 3,5±0,9 | 0,36 |
| RACHS-1 ≥4; % | 67,30 | 48,00 | 0,01 |
| Aristóteles básico | 9,8±2,1 | 9,7±1,9 | 0,79 |
| Intubación; h | 122,8±89,6 | 141,2±116,9 | 0,29 |
| Ingreso UCI; días | 14,1±10,6 | 17,7±22,2 | 0,26 |
| Estancia postoperatoria; días | 27,6±24,6 | 32,5±36,6 | 0,36 |
| CEC; min | 169,5±90,6 | 157,9±66,4 | 0,29 |
| Clampaje; min | 95,58±53,8 | 89,66±49,7 | 0,45 |
| Parada circ.; min | 13,7±27,2 | 4,2±13,7 | <0,01 |
| Mortalidad; % | 22,40 | 8,10 | <0,01 |
| Complicaciones mayores; % | 57,10 | 35,00 | <0,01 |
| Reintervención; % | 30,60 | 18,70 | 0,06 |
| ECMO postop.; % | 10,20 | 5,30 | 0,18 |
Alt: alteraciones; CEC: circulación extracorpórea; circ: circulatoria; ECMO: extracorporeal membrane oxigenation; h: horas; kg: kilogramos; min: minutos; postop: postoperatorio; RACHS: risk adjustement for congenital heart disease; UCI: unidad de cuidados intensivos.
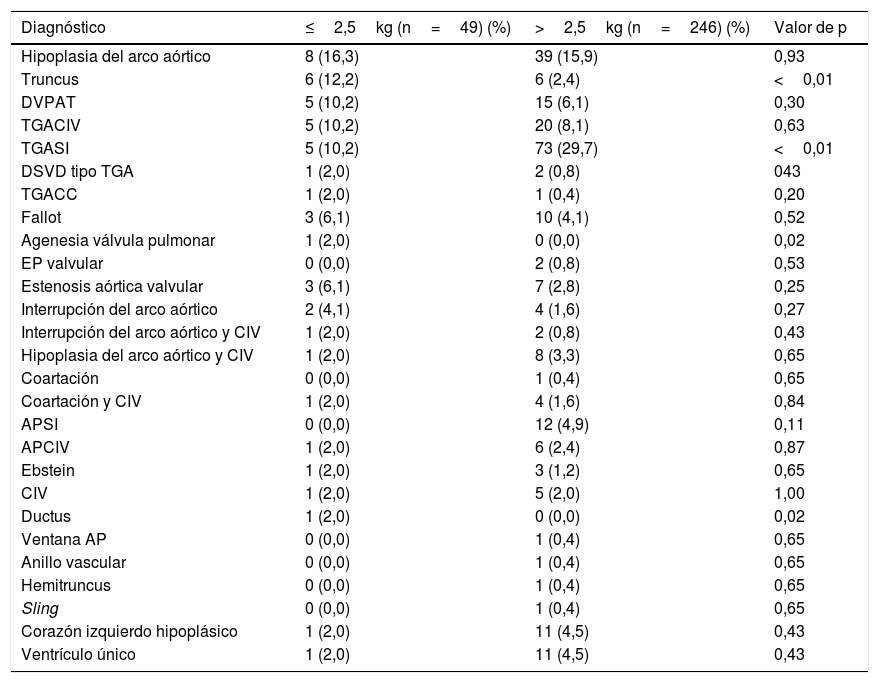
Los pacientes de ≤2,5kg presentaron una mayor proporción de sexo femenino (p=0,02) y prematuridad (p<0,01). No hubo diferencias respecto al tiempo de espera para llevar a cabo la cirugía, y su peso medio fue de 2,2±0,3kg frente a los 3,2±0,5kg de los pacientes de mayor peso. Los diagnósticos más frecuentes fueron: la hipoplasia del arco aórtico, el truncus, el DVPAT y la TGA con y sin CIV. La proporción de truncus fue mayor en comparación al otro grupo (12,2 vs. 2,4%), mientras que la proporción de TGA septo intacto fue casi 3 veces menor (10,2 vs. 29,7%; p<0,01) (tabla 2).
Diagnósticos
| Diagnóstico | ≤2,5kg (n=49) (%) | >2,5kg (n=246) (%) | Valor de p |
|---|---|---|---|
| Hipoplasia del arco aórtico | 8 (16,3) | 39 (15,9) | 0,93 |
| Truncus | 6 (12,2) | 6 (2,4) | <0,01 |
| DVPAT | 5 (10,2) | 15 (6,1) | 0,30 |
| TGACIV | 5 (10,2) | 20 (8,1) | 0,63 |
| TGASI | 5 (10,2) | 73 (29,7) | <0,01 |
| DSVD tipo TGA | 1 (2,0) | 2 (0,8) | 043 |
| TGACC | 1 (2,0) | 1 (0,4) | 0,20 |
| Fallot | 3 (6,1) | 10 (4,1) | 0,52 |
| Agenesia válvula pulmonar | 1 (2,0) | 0 (0,0) | 0,02 |
| EP valvular | 0 (0,0) | 2 (0,8) | 0,53 |
| Estenosis aórtica valvular | 3 (6,1) | 7 (2,8) | 0,25 |
| Interrupción del arco aórtico | 2 (4,1) | 4 (1,6) | 0,27 |
| Interrupción del arco aórtico y CIV | 1 (2,0) | 2 (0,8) | 0,43 |
| Hipoplasia del arco aórtico y CIV | 1 (2,0) | 8 (3,3) | 0,65 |
| Coartación | 0 (0,0) | 1 (0,4) | 0,65 |
| Coartación y CIV | 1 (2,0) | 4 (1,6) | 0,84 |
| APSI | 0 (0,0) | 12 (4,9) | 0,11 |
| APCIV | 1 (2,0) | 6 (2,4) | 0,87 |
| Ebstein | 1 (2,0) | 3 (1,2) | 0,65 |
| CIV | 1 (2,0) | 5 (2,0) | 1,00 |
| Ductus | 1 (2,0) | 0 (0,0) | 0,02 |
| Ventana AP | 0 (0,0) | 1 (0,4) | 0,65 |
| Anillo vascular | 0 (0,0) | 1 (0,4) | 0,65 |
| Hemitruncus | 0 (0,0) | 1 (0,4) | 0,65 |
| Sling | 0 (0,0) | 1 (0,4) | 0,65 |
| Corazón izquierdo hipoplásico | 1 (2,0) | 11 (4,5) | 0,43 |
| Ventrículo único | 1 (2,0) | 11 (4,5) | 0,43 |
AP: atresia pulmonar; APCIV: atresia pulmonar con comunicación interventricular; APSI: atresia pulmonar septo intacto; CIV: comunicación interventricular; DVPAT: drenaje venoso pulmonar anómalo total; EP: estenosis pulmonar; NA: no aplicable; TGACC: transposición de las grandes arterias congénitamente corregida; TGACIV: transposición grandes arterias con comunicación interventricular; TGASI: transposición de grandes arterias septo intacto,
En el grupo de ≤2,5kg la puntuación de Aristóteles básico y RACHS-1 medios no presentaron diferencias de más de una décima por encima del grupo de >2,5kg. Cuando segmentamos la escala RACHS-1 sí vemos una clara diferencia con una proporción mayor de pacientes en las categorías más altas (RACHS-1 ≥4: 67,3%) (tabla 1). Los tiempos de CEC, clampaje aórtico y el uso de parada circulatoria fueron mayores en este grupo, pero solo este último resultó significativo (28,6 vs. 13%; p<0,01).
Los resultados fueron netamente peores, la mortalidad fue del 22,4%, doblando la del grupo general, y siendo significativamente mayor que la de los pacientes de más peso (p≤0,01). Más de la mitad de estos pacientes presentaron complicaciones mayores (57,1%; p<0,01). Las reintervenciones y el uso de ECMO postoperatorio también superaron a las del grupo de mayor peso (tabla 1).
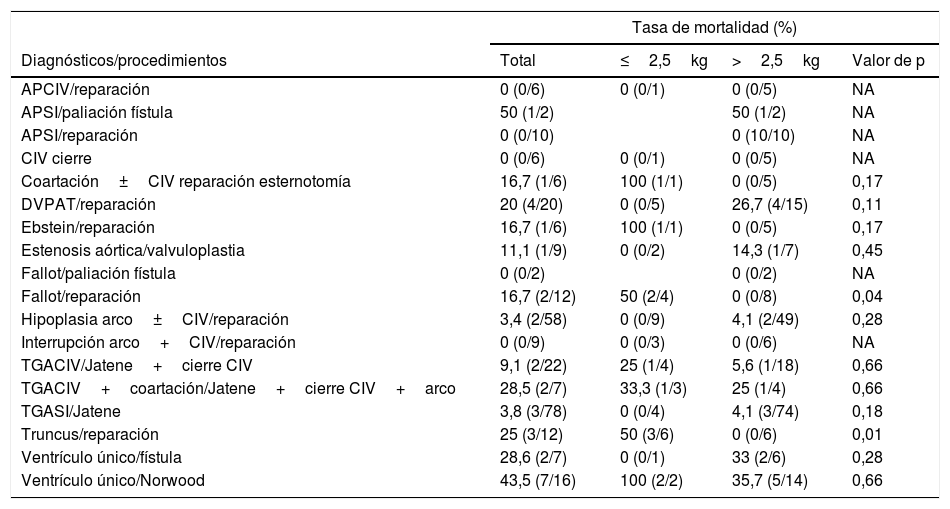
Cuando estudiamos la mortalidad respecto a los diagnósticos/procedimientos (tabla 3), observamos que la reparación del truncus y el Fallot fueron los únicos con una mortalidad significativamente mayor en el grupo de ≤2,5kg. No fue así en la mayoría de procedimientos, en algunos la mortalidad fue menor e incluso nula en este grupo: TGA septo intacto, hipoplasia del arco con o sin CIV, interrupción del arco con o sin CIV y el DVPAT. Intentamos buscar una comparación más potente, pues este resultado nos desconcertó inicialmente, repetimos el análisis, pero tomando esta vez en un solo grupo todas las TGA con o sin CIV y, por otro lado, la reparación de coartación, hipoplasia e interrupción del arco con o sin CIV realizados por esternotomía. En el caso de la TGA±CIV (n=97) la mortalidad sí que fue superior en el grupo de bajo peso (12,5 vs. 4,5%; p=0,327), pero sin significación estadística a pesar de haber aumentado el tamaño muestral. En las reparaciones de la coartación, hipoplasia del arco e interrupción del arco aórtico ±CIV (n=73) obtuvimos un resultado similar, la mortalidad en ≤2,5kg era mayor, pero no de manera significativa (7,7 vs. 3,3%; p=0,473).
Mortalidad por diagnóstico/procedimiento
| Tasa de mortalidad (%) | ||||
|---|---|---|---|---|
| Diagnósticos/procedimientos | Total | ≤2,5kg | >2,5kg | Valor de p |
| APCIV/reparación | 0 (0/6) | 0 (0/1) | 0 (0/5) | NA |
| APSI/paliación fístula | 50 (1/2) | 50 (1/2) | NA | |
| APSI/reparación | 0 (0/10) | 0 (10/10) | NA | |
| CIV cierre | 0 (0/6) | 0 (0/1) | 0 (0/5) | NA |
| Coartación±CIV reparación esternotomía | 16,7 (1/6) | 100 (1/1) | 0 (0/5) | 0,17 |
| DVPAT/reparación | 20 (4/20) | 0 (0/5) | 26,7 (4/15) | 0,11 |
| Ebstein/reparación | 16,7 (1/6) | 100 (1/1) | 0 (0/5) | 0,17 |
| Estenosis aórtica/valvuloplastia | 11,1 (1/9) | 0 (0/2) | 14,3 (1/7) | 0,45 |
| Fallot/paliación fístula | 0 (0/2) | 0 (0/2) | NA | |
| Fallot/reparación | 16,7 (2/12) | 50 (2/4) | 0 (0/8) | 0,04 |
| Hipoplasia arco±CIV/reparación | 3,4 (2/58) | 0 (0/9) | 4,1 (2/49) | 0,28 |
| Interrupción arco+CIV/reparación | 0 (0/9) | 0 (0/3) | 0 (0/6) | NA |
| TGACIV/Jatene+cierre CIV | 9,1 (2/22) | 25 (1/4) | 5,6 (1/18) | 0,66 |
| TGACIV+coartación/Jatene+cierre CIV+arco | 28,5 (2/7) | 33,3 (1/3) | 25 (1/4) | 0,66 |
| TGASI/Jatene | 3,8 (3/78) | 0 (0/4) | 4,1 (3/74) | 0,18 |
| Truncus/reparación | 25 (3/12) | 50 (3/6) | 0 (0/6) | 0,01 |
| Ventrículo único/fístula | 28,6 (2/7) | 0 (0/1) | 33 (2/6) | 0,28 |
| Ventrículo único/Norwood | 43,5 (7/16) | 100 (2/2) | 35,7 (5/14) | 0,66 |
APCIV: atresia pulmonar con comunicación interventricular; APSI: atresia pulmonar septo intacto; CIV: comunicación interventricular; DVPAT: drenaje venoso pulmonar anómalo total; NA: no aplicable; TGACIV: transposición grandes arterias con comunicación interventricular; TGASI: transposición de grandes arterias septo intacto.
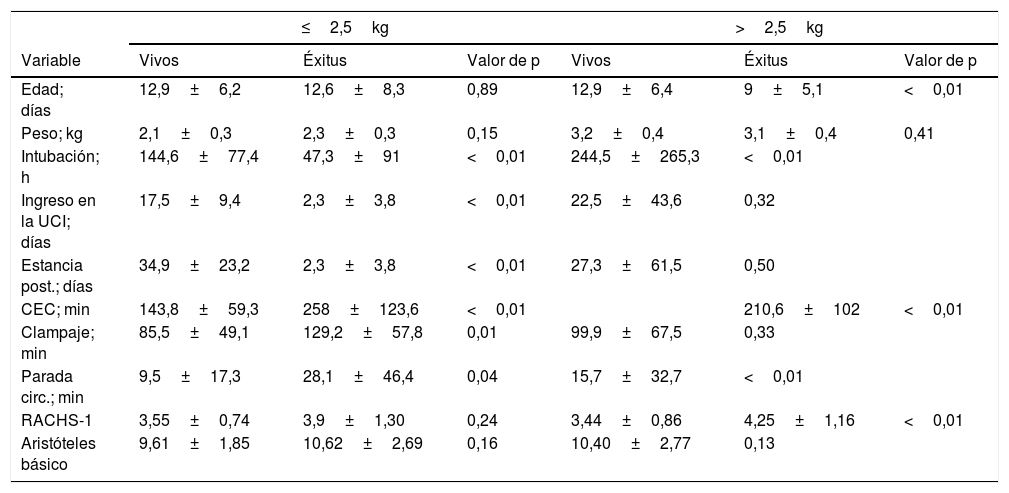
Como se desprende de la tabla 1, la mortalidad y las complicaciones fueron significativamente mayores en el grupo de peso ≤2,5kg. En este grupo no se asoció la edad en el momento de la intervención ni el peso con la mortalidad; tampoco lo hicieron la prematuridad ni la presencia de síndromes genéticos. La tabla 4 muestra como en ambos grupos, la mortalidad se vio asociada al tiempo de extracorpórea y uso de parada circulatoria.
Asociación variables/mortalidad
| ≤2,5kg | >2,5kg | |||||
|---|---|---|---|---|---|---|
| Variable | Vivos | Éxitus | Valor de p | Vivos | Éxitus | Valor de p |
| Edad; días | 12,9±6,2 | 12,6±8,3 | 0,89 | 12,9±6,4 | 9±5,1 | <0,01 |
| Peso; kg | 2,1±0,3 | 2,3±0,3 | 0,15 | 3,2±0,4 | 3,1±0,4 | 0,41 |
| Intubación; h | 144,6±77,4 | 47,3±91 | <0,01 | 244,5±265,3 | <0,01 | |
| Ingreso en la UCI; días | 17,5±9,4 | 2,3±3,8 | <0,01 | 22,5±43,6 | 0,32 | |
| Estancia post.; días | 34,9±23,2 | 2,3±3,8 | <0,01 | 27,3±61,5 | 0,50 | |
| CEC; min | 143,8±59,3 | 258±123,6 | <0,01 | 210,6±102 | <0,01 | |
| Clampaje; min | 85,5±49,1 | 129,2±57,8 | 0,01 | 99,9±67,5 | 0,33 | |
| Parada circ.; min | 9,5±17,3 | 28,1±46,4 | 0,04 | 15,7±32,7 | <0,01 | |
| RACHS-1 | 3,55±0,74 | 3,9±1,30 | 0,24 | 3,44±0,86 | 4,25±1,16 | <0,01 |
| Aristóteles básico | 9,61±1,85 | 10,62±2,69 | 0,16 | 10,40±2,77 | 0,13 | |
| OR (IC 95%) | Valor de p | OR (IC 95%) | Valor de p | |
|---|---|---|---|---|
| Alt. genéticas | 0,7 (1,1-1,5) | 0,58 | 1,6 (0,1-14,0) | 0,64 |
| Prematuridad | 1,6 (0,3-6,6) | 0,51 | NA | 0,50 |
| Vía univentricular | 8,2 (0,6-101) | 0,05 | 8,8 (3,0-25,8) | <0,01 |
| Comp. mayores | 2,4 (0,5-10) | 0,23 | 12,8 (3,6-45,4) | <0,01 |
| Reintervención | 1,4 (0,3-5,7) | 0,63 | 6,6 (2,5-17,2) | <0,01 |
| ECMO post. | 6,7 (0,9-47) | 0,03 | 19,7 (5,7-67,2) | <0,01 |
| RACHS-1≥4 | 1,4 (0,3-6,1) | 0,66 | 2,7 (1,0-7,3) | 0,04 |
Alt: alteraciones; CEC: circulación extracorpórea; circ: circulatoria; Comp: complicaciones; ECMO: extracorporeal membrane oxigenation; h: horas; IC: intervalo de confianza; kg: kilogramos; min: minutos; NA: no aplicable; OR: odds ratio; post: postoperatorio; RACHS: risk adjustement for congenital heart disease; UCI: unidad de cuidados intensivos.
Los neonatos de bajo peso que fallecieron asociaron una mayor necesidad de ECMO postoperatorio (p<0,03) y una tendencia a seguir la vía univentricular (p=0,05). No hallamos relación significativa dentro del grupo de ≤2,5kg entre un nivel RACHS-1 de 4-6 con tasas más elevadas de mortalidad, complicaciones mayores, horas de intubación o estancia en unidad de cuidados intensivos (tabla 5).
Asociación RACHS-1/morbilidad en ≤2,5kg
| RACHS 1-3 | RACHS 4-6 | Valor de p | |
|---|---|---|---|
| Tiempo de intubación; h | 129±82,9 | 119,7±93,7 | 0,74 |
| Estancia en la UCI; días | 13,6±11,6 | 14,3±10,3 | 0,84 |
| Complicaciones mayores; % | 56,2 | 57,5 | 0,93 |
h: horas; RACHS: risk adjustement for congenital heart disease; UCI: unidad de cuidados intensivos.
El tiempo de intubación, ingreso en cuidados intensivos e ingreso hospitalario revelan que los pacientes que fallecieron lo hicieron precozmente, dentro de los primeros días tras la extracorpórea, y no después de un largo postoperatorio.
Peso >2,5kgLos neonatos de >2,5kg presentaron asociación significativa entre la mortalidad y la edad en el momento de la intervención, pero no con el peso, la prematuridad o las alteraciones genéticas. RACHS-1 elevado, la vía univentricular, la aparición de complicaciones mayores, la parada circulatoria, el ECMO postoperatorio y la necesidad de reintervención resultaron ser factores de riesgo para mortalidad. Al realizar análisis multivariante persistió la relación de la mortalidad con las complicaciones mayores (p<0,01) y el uso postoperatorio de ECMO (p=0,02). La vía univentricular (p=0,06) y el uso de parada circulatoria (p=0,07) se acercaron a la significación en el análisis multivariante en los pacientes de más de 2,5kg.
Los fallecidos de este grupo presentaron tiempos de intubación e ingreso en cuidados intensivos significativamente mayores que los supervivientes, mostrando una tendencia inversa a la de los pacientes con bajo peso. Estos pacientes fallecieron, de media, tras 3 semanas de postoperatorio.
Discusión¿Cuándo operar?, la importancia del pesoLos avances en las técnicas quirúrgicas y la optimización de la extracorpórea (uso de circuitos cada vez más pequeños y con menor volumen de cebado) han hecho posible el tratamiento de los neonatos de bajo peso más allá de la simple paliación. A pesar de estas mejoras se suele aceptar la afirmación de que el bajo peso aumenta el riesgo, reportándose unas mortalidades entre el 10-24%4,6. En nuestra serie, la probabilidad de fallecer o tener una complicación mayor para estos pacientes fue más del doble y triple, respectivamente (OR: 2,4; p=0,004 y OR: 3,2; p=0,003), una correlación que, aunque menor que en otros estudios en los que fue 6 veces mayor6, nos revela la importancia del factor del peso en el resultado de estas cirugías. Por tanto, cobra sentido en estos niños la espera con tratamiento médico intentando conseguir un peso mayor. El debate acerca de si una actitud conservadora de espera puede acarrear más riesgos para estos pacientes todavía no está cerrado: se ha publicado a este respecto que un abordaje retrasado no aumentaría significativamente la mortalidad, estancia postoperatoria o reintervención precoz3, aunque dicho estudio no discierne las enfermedades que podrían beneficiarse de este abordaje; más aún, podríamos encontrarnos con un sesgo de publicación, reportándose más a menudo los buenos resultados obtenidos sin ser necesaria esta espera7. Por el momento parece responsable seguir con una actitud conservadora individualizando cada paciente dentro de los resultados y los medios del propio centro. En nuestro caso parece razonable no retrasar el tratamiento de una TGA septo intacto sin otros factores de riesgo, pero nos advierte de la conveniencia de tomar una actitud más conservadora en enfermedades en las que la experiencia del centro sea menor.
Edad gestacional y prematuridadAl bajo peso se asocia muy frecuentemente la prematuridad8, es ejemplo de ello la tasa del 28,6% en pacientes de ≤2,5kg vs. 2% en>2,5kg (p≤0,01) de nuestro estudio. Esta relación entre menor edad gestacional y cardiopatía congénita puede estar a veces conectada con la atención en un centro terciario bajo el paraguas de la definición de «a término» como 37 semanas y, por tanto, podría ser modificada9. Parece que la edad gestacional óptima para una mayor supervivencia está por encima de las 37 semanas y por debajo de las 4010, con un riesgo de mortalidad de 1,5 a 5 veces mayor por debajo de 37 semanas1. Existe una recomendación del American College of Obstetricians and Gynecologists de intentar limitar los partos por debajo de las 39 semanas salvo que esté medicamente indicado11. La relación que la prematuridad guarda con el peso y la mortalidad es controvertida. En nuestro caso la prematuridad no se asoció a mayor mortalidad (ni en el grupo general ni en los subgrupos) esto puede deberse al corte realizado en 37 semanas en la recogida de datos. Este resultado coincide con otros trabajos3,12 en los que, tras no observar relación con la mortalidad, sí encontraron una relación inversamente proporcional del riesgo con la edad gestacional, que se hacía evidente al repetir el análisis con el grupo de menos de 36 semanas. Parece razonable a la vista de nuestro estudio y de otros trabajos, afirmar que, si bien la prematuridad es un factor de riesgo para la cirugía neonatal en general, esta relación no esta tan clara con el corte clásico de 37 semanas en los pacientes de menor peso.
Los procedimientosKalfa et al.3 afirman que la mortalidad se relaciona con otros factores distintos a los puramente técnicos al no encontrar diferencias entre tiempos de bypass; nuestro estudio, en cambio, relaciona directamente el tiempo de bypass y clampaje con la mortalidad en ambos grupos, en nuestro caso estos tiempos fueron también mayores en el grupo de ≤2,5kg y los consideramos expresión de una relación directa de la dificultad técnica con la mortalidad. El uso de la parada circulatoria que es residual en nuestro servicio, resultó relacionarse significativamente con la mortalidad. La parada circulatoria ha sido sustituida por el uso de la perfusión cerebral selectiva de forma estándar en las cirugías del arco aórtico, y también hemos descartado su uso en la cirugía del DVPAT como abordaje habitual, reservándola para momentos o situaciones muy puntuales.
Cuando tenemos en cuenta los procedimientos que se realizan y su relación con la mortalidad aparecen como factor de riesgo frecuentemente el switch arterial para la reparación de la TGA, la corrección del DVPAT, la hipoplasia del arco aórtico y su reparación por esternotomía, la paliación con fístula sistémico-pulmonar y la intervención de Norwood con fístula2,4,12,13. En nuestro caso no encontramos más que 2 procedimientos que se relacionaron significativamente con una mayor mortalidad en el grupo de bajo peso: la reparación del truncus y del Fallot. Parte de esta ausencia de comparaciones significativas puede deberse al pequeño tamaño muestral en algunos procedimientos; sin embargo observamos buenos resultados en ≤2,5kg en categorías más frecuentes como la reparación de hipoplasia del arco aórtico y la TGA septo intacto, señalados como factor de riesgo previamente. Otros grupos también han reportado resultados en ≤2,5kg comparables a pacientes por encima de 2,5kg en TGA septo intacto7,14, en probable relación a la experiencia que se acumula con este procedimiento. Puede que este sea el caso de nuestro grupo que acumula en el periodo de estudio 107 procedimientos de Jatene (±CIV y ±reparación del arco) y 80 reparaciones por esternotomía media de coartación y de arco aórtico. La repetición de estos procedimientos los normaliza, mejorando su manejo quirúrgico y postoperatorio. En el caso particular de la TGA con CIV, en general no se presentará el problema de la pérdida de preparación del ventrículo izquierdo. La propia CIV o las comunicaciones interventriculares múltiples ejercerán de punto de mezcla, en estos casos habitualmente será posible esperar a superar la barrera de los 2,5kg; sin embargo, la presencia de cortocircuito en el septo interventricular no siempre garantiza una mezcla adecuada. El periodo de espera hasta superar los 2,5kg puede verse jalonado de múltiples intervenciones percutáneas para lograr un nuevo punto de mezcla, como la realización de procedimientos de Rashkind o la colocación de stents ductales o interatriales; de este modo sumaremos morbilidad y posible mortalidad, deberemos valorar en su lugar la posibilidad de llevar a cabo una corrección de TGA con CIV por debajo del peso que desearíamos.
Escalas de estratificación y bajo pesoLas escalas RACHS-115 y Aristóteles básico16 se desarrollaron para estratificar riesgo y complejidad quirúrgica. Estas escalas se desarrollan habitualmente a través de encuestas a expertos, que puntúan y clasifican los procedimientos según la complejidad técnica y la mortalidad esperada. Cuando aplicamos estas escalas al subgrupo de pacientes de bajo peso, la controversia está servida; mientras unos relacionan directamente la mortalidad con estas escalas en ≤2,5kg2, otros3,17 no encuentran relación. Nuestro estudio relacionó un RACHS-1 de 4 o más con la mortalidad en el grupo general (p=0,02), y por encima de >2,5kg (p=0,04). No observamos esta misma relación en ≤2,5kg. Exploramos también, la relación entre RACHS-1 y la intubación, los días de ingreso en cuidados intensivos, los días de ingreso postoperatorio, las complicaciones mayores, la reintervención y el uso de ECMO postoperatorio. En ninguno de los mismos encontramos relaciones significativas al realizar análisis monovariante en el grupo de ≤2,5kg. A pesar de que el tamaño muestral del grupo de ≤2,5kg es pequeño, tenemos dudas acerca de la utilidad de la escala RACHS-1 en este subgrupo de pacientes de bajo peso.
LimitacionesEl presente trabajo se ve limitado por su naturaleza retrospectiva y su tamaño muestral. Los datos provienen de la experiencia de un solo centro. La gran variedad de procedimientos realizados en estos pacientes dificulta el poder sacar conclusiones con significación suficiente para cada uno en particular. Parte de estas dificultades pueden superarse ampliando el ámbito de estudio más allá de la etapa neonatal, aunque probablemente perdiésemos el foco que hemos querido poner sobre las primeras semanas de vida. Presentamos nuestras conclusiones con las reservas debidas teniendo en cuenta las limitaciones expuestas.
ConclusionesLa cirugía cardiaca en neonatos de bajo peso constituye todavía un reto técnico y de manejo de estos pacientes. El bajo peso sigue siendo un factor de riesgo para mortalidad y complicaciones, es recomendable mantener una actitud conservadora siempre que la enfermedad y las condiciones particulares del paciente lo permitan, cada caso deberá individualizarse. La constante mejora en los sistemas de CEC y la creciente experiencia en el manejo quirúrgico y perioperatorio de estos pacientes permite pequeños avances que se manifiestan en la mejora de los resultados en procedimientos frecuentes, como son la reparación del arco aórtico o el Jatene en nuestro caso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.