Los resultados de la cirugía neonatal han mejorado en las últimas décadas, incluso los de las de mayor complejidad. La creación de grupos exclusivamente dedicados podría ayudar en los centros con baja actividad. Analizamos los resultados de la cirugía neonatal de nuestro centro en los últimos 5 años.
MétodosSe recogen todos los pacientes neonatales intervenidos durante el periodo comprendido entre 2015 y 2019, excluyendo a los pacientes con persistencia del conducto arterioso y la oxigenación por membrana extracorpórea.
ResultadosFueron intervenidos 134 pacientes con un predominio de cirugías con circulación extracorpórea (65,7%). La transposición de grandes arterias (n=32) y la coartación (n=27) fueron las entidades más frecuentes. Los pacientes con circulación extracorpórea presentaron una mayor dificultad quirúrgica (10 vs. 8; p <0,001), tiempo de extubación (3 vs. 1; p <0,001) y estancia en cuidados intensivos (11 vs. 8; p=0,003), así como mayor mortalidad a los 30 días y hospitalaria (7,9 vs. 0%; p=0,049; 10,2 vs. 0%; p=0,03) Los intervenidos sin circulación extracorpórea presentaron un mayor porcentaje de bajo peso (10,2 vs. 21,7; p=0,05) y prematuridad (7,9 vs. 21,7%; p=0,03), con predominio de cirugías paliativas. La mortalidad global a los 30 días y la hospitalaria fueron del 5,2 y 6,7%, respectivamente con un descenso respecto al periodo anterior (4,8 y 11,1%).
ConclusionesLos centros nacionales de baja actividad pueden obtener unos resultados equiparables al resto de los centros europeos gracias a la creación de equipos multidisciplinares altamente cohesionados.
The results of neonatal surgery have improved in recent decades, even the most complex. Dedicated groups could help in centres with low activity. We analysed the neonatal surgery outcomes of our centre in the last 5 years.
MethodsAll neonatal patients operated during the period between 2015 and 2019, were collected excluding patients with patent ductus arteriosus and extracorporeal membrane oxygenation.
ResultsA total of 134 patients underwent surgery with a predominance of extracorporeal circulation (65.7%). The transposition of the great arteries (n=32) and coarctation (n=27) were the most frequent pathologies. Patients with cardiopulmonary bypass presented more surgical difficulty (10 vs. 8, P<0.001), prolonged extubation time (3 vs. 1, P<0.001) and intensive care unit length of stay (11 vs. 8, P=0.003), as well as higher mortality at 30 days and in hospital (7.9% vs. 0%, P=0.049; 10.2 vs. 0%, P=0.03). Those operated without cardiopulmonary bypass had a higher percentage of underweight patients (10.2 vs. 21.7, P=0.05) and prematurity (7.9% vs. 21.7%, P=0.03), with a predominance of palliative procedures. Overall mortality at 30 days and hospital mortality was 5.2 and 6.7% respectively, with a decrease compared with the previous period (4.8 and 11.1%).
ConclusionsLow-activity national centres can obtain results comparable to other European centres due to highly cohesive multidisciplinary teams.
Los recién nacidos tratados mediante cirugía cardíaca son los pacientes quirúrgicos más vulnerables debido a varios factores, como la fragilidad de sus inmaduros sistemas corporales y las complejas reconstrucciones necesarias para superar sus malformaciones congénitas1. La cirugía cardíaca ha evolucionado drásticamente a lo largo de los últimos 50 años: un gran porcentaje de los pacientes logran la reparación en el periodo neonatal y los restantes logran una paliación por etapas, con un éxito creciente.
Muchos factores son responsables de la mejora de los resultados: incremento en las habilidades diagnósticas y técnicas quirúrgicas, innovaciones en la circulación extracorpórea (CEC) y la creación de unidades especializadas de cuidados intensivos neonatales. Es conocido que los centros con mayor número de pacientes obtienen mejores resultados postoperatorios, específicamente, en las cirugías más complejas2.
Por el contrario, en España, debido a la distribución de los sistemas sanitarios por comunidades autónomas, existen varios centros hospitalarios con un número de intervenciones neonatales reducido respecto a otros centros europeos. Este hecho, sumado a una disminución de la natalidad, hace cada vez más complejo mantener las habilidades adquiridas por nuestros profesionales en este tipo de procedimientos, así como la instauración de un programa de formación adecuado en los servicios implicados.
El objetivo de este artículo es poner de manifiesto los resultados de nuestro centro en la cirugía neonatal en los últimos 5 años analizando el resultado de las mejoras introducidas respecto al periodo inmediatamente anterior.
MétodosSe han registrado todas las intervenciones realizadas en nuestro centro desde enero de 2015 hasta diciembre de 2019, así como las cirugías neonatales. Se excluyó previamente de ambos grupos a los pacientes con persistencia del conducto arterioso, oxigenación por membrana extracorpórea (extracorporeal membrane oxygenation, ECMO) de causa no cardíaca, u otro tipo de cirugías menores, como el drenaje pericárdico o cirugías de la pared torácica. Para definir la muestra, se reportaron las variables demográficas de sexo, edad y peso, así como los factores de riesgo más frecuentes de morbimortalidad, como la prematuridad, definida como edad gestacional inferior a 36 semanas; el bajo peso, definido como peso inferior a 2,5kg; la fisiología univentricular; la CEC y el aristotle basic score (ABS). La muestra se dividió en 2grupos en función del uso de CEC.
Las variables en estudio fueron el tiempo de extubación, la estancia en la Unidad de Cuidados Intensivos (UCI) y la mortalidad a los 30 días y hospitalaria, así como las siguientes complicaciones: la necesidad de reintervención tanto quirúrgica como por cateterismo intervencionista, la ECMO postoperatoria, la insuficiencia renal con necesidad de diálisis peritoneal, el quilotórax con necesidad de pleurodesis o ligadura del conducto torácico y la parálisis diafragmática, que requirió de plicatura quirúrgica. La mortalidad a los 30 días se definió como cualquier fallecimiento ocurrido dentro de los 30 días después de la intervención quirúrgica y por cualquier causa, incluso fuera del hospital, y la mortalidad hospitalaria, entendida como cualquier fallecimiento ocurrido en el hospital durante el mismo ingreso, independientemente de la causa y del tiempo desde la cirugía.
Se incluyó una comparativa de las variables más significativas entre este periodo y el comprendido en los 5 años anteriores: 2010-2014.
Se realizaron pruebas de normalidad mediante el test de Kolmogorov-Smirnov. El resultado para todas las variables fue una distribución no normal, por lo que se utilizaron pruebas no paramétricas para el estudio estadístico; las variables cuantitativas continuas se expresaron en medianas con rango intercuartil 25-75 y las variables cualitativas dicotómicas en porcentajes.
ResultadosDurante el periodo de estudio fueron intervenidos en nuestro centro un total de 659 pacientes, de los cuales 134 fueron neonatos (20,3%). Las características demográficas y clínicas de los pacientes neonatales se muestran en la tabla 1. El diagnóstico más frecuente fue la transposición de las grandes arterias (n=32), seguido de la coartación de aorta (n=27). Dentro del grupo de CEC, la segunda enfermedad más frecuente fue el drenaje venoso anómalo pulmonar total (n=8) y la transposición de grandes arterias con comunicación interventricular (n=8), con igual número de casos, seguido de la hipoplasia de cavidades izquierdas (n=7). Dentro del grupo no CEC, tras la coartación, los procedimientos más frecuentes fueron el banding de la arteria pulmonar (n=7) y la implantación de marcapasos permanente (n=3).
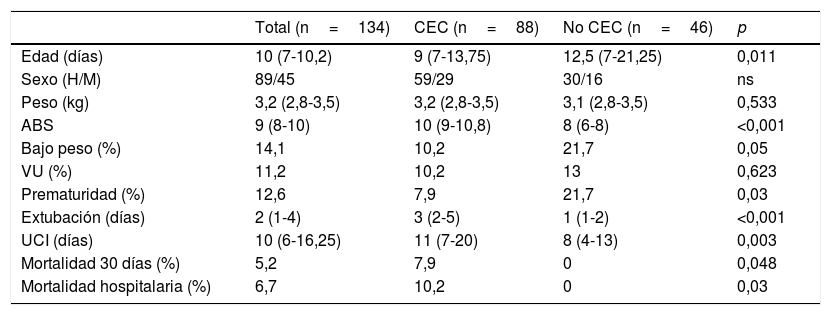
Variables demográficas y clínicas del total de la muestra y divididas en 2 grupos, CEC y no CEC
| Total (n=134) | CEC (n=88) | No CEC (n=46) | p | |
|---|---|---|---|---|
| Edad (días) | 10 (7-10,2) | 9 (7-13,75) | 12,5 (7-21,25) | 0,011 |
| Sexo (H/M) | 89/45 | 59/29 | 30/16 | ns |
| Peso (kg) | 3,2 (2,8-3,5) | 3,2 (2,8-3,5) | 3,1 (2,8-3,5) | 0,533 |
| ABS | 9 (8-10) | 10 (9-10,8) | 8 (6-8) | <0,001 |
| Bajo peso (%) | 14,1 | 10,2 | 21,7 | 0,05 |
| VU (%) | 11,2 | 10,2 | 13 | 0,623 |
| Prematuridad (%) | 12,6 | 7,9 | 21,7 | 0,03 |
| Extubación (días) | 2 (1-4) | 3 (2-5) | 1 (1-2) | <0,001 |
| UCI (días) | 10 (6-16,25) | 11 (7-20) | 8 (4-13) | 0,003 |
| Mortalidad 30 días (%) | 5,2 | 7,9 | 0 | 0,048 |
| Mortalidad hospitalaria (%) | 6,7 | 10,2 | 0 | 0,03 |
ABS: Aristotle Basic Score; CEC: circulación extracorpórea; H: hombre; M: mujer; n: no significativo; postop.: postoperatoria; UCI: unidad de cuidados intensivos; VU: ventrículo único.
Los pacientes con CEC se intervinieron a una menor edad (9 vs. 12,5 días; p=0,011) y presentaron un mayor nivel de complejidad medido según el ABS (10 vs. 8; p<0,001) respecto a los pacientes sin CEC.
Los pacientes intervenidos sin CEC mostraron un mayor porcentaje de bajo peso (10,2 vs. 21,7%; p =0,05); prematuridad (7,9 vs. 21,7%; p=0,03) y un menor tiempo de extubación (3 vs. 1; p<0,001) y estancia en UCI (8 vs. 11; p=0,003). No se encontraron diferencias en ambos grupos en función del peso y la fisiología univentricular.
La mortalidad postoperatoria del total de la muestra fue del 5,2% (n=7) y la hospitalaria del 6,7% (n=9). En total, la mortalidad de los pacientes con CEC fue estadísticamente mayor que la de los pacientes sin CEC, tanto postoperatoria como hospitalaria (7,9 vs. 0; p=0,048 y 10,2 vs. 0; p=0,03, respectivamente). De los 9 fallecidos, 3 correspondieron a pacientes con hipoplasia de cavidades izquierdas paliada mediante cirugía de Norwood estadio 1, con una mortalidad a los 30 días de esta enfermedad del 14,2%. Del resto, 4pacientes corresponden a distintas formas de ventrículo único paliados con otros procedimientos.
Respecto a las complicaciones postoperatorias analizadas, los resultados se muestran en la tabla 2. La complicación más frecuente fue la ECMO postoperatoria, con un 5,7% del total de casos, que fue exclusiva del grupo CEC. La enfermedad o procedimiento más frecuente dentro de este grupo fue la hipoplasia de cavidades izquierdas con 3 casos (42,8%). La supervivencia de los pacientes con ECMO neonatal postoperatoria fue del 42,8%. Además, se registraron 3 casos de ECMO preoperatoria en pacientes intervenidos posteriormente por cirugía correctora, en los que la principal causa fue la hipertensión pulmonar. De estos 3pacientes, 2 correspondían a transposiciones de grandes arterias y uno al drenaje venoso anómalo pulmonar total restrictivo. Tras la corrección, una transposición de grandes arterias requirió seguir con dicha terapia hasta su recuperación; en los otros 2pacientes se pudo retirar el soporte con ECMO de forma intraoperatoria tras la corrección quirúrgica. La tasa de reintervención fue del 3,7% excluyendo las plicaturas diafragmáticas y pleurodesis quirúrgicas. Las causas de reintervención fueron la presencia de estenosis residual de una arteria pulmonar (n=2) tratada mediante cirugía en un caso y mediante cateterismo en otro, el implante de marcapasos permanente por bloqueo aurículoventricular postoperatorio (n=1), la extracción de un trombo auricular derecho (n=1) y un rebanding de tronco pulmonar (n=1).
Complicaciones postoperatorias del total de la muestra y divididas en 2 grupos, CEC y no CEC
| Total (n=134) | CEC (n=88) | No CEC (n=46) | p | |
|---|---|---|---|---|
| ECMO postoperatorio | 7 (5,2) | 7 (7,9) | 0 | 0,027 |
| Reintervenciones | 5 (3,7) | 4 (4,5) | 1 (2,1) | 0,439 |
| Insuficiencia renal | 3 (2,2) | 2 (2,3) | 1 (2,1) | ns |
| Quilotórax | 4 (3,0) | 4 (4,5) | 0 | 0,298 |
| Parálisis diafragmática | 5 (3,7) | 5 (5,6) | 0 | 0,164 |
CEC: circulación extracorpórea; ECMO: extracorporeal membrane oxygenation; ns: no significativo.
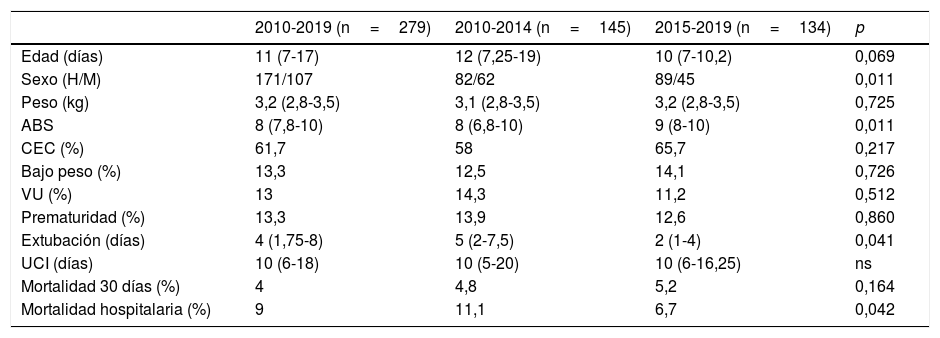
Por último, se ha realizado una breve comparativa entre las variables demográficas y clínicas más significativas entre los 2últimos periodos de 5 años, comprendidos entre los años 2010-2014 y 2015-2019 (tabla 3). Durante estos periodos, se mantuvieron el número de intervenciones neonatales en ambos (145 y 134, respectivamente), con el mismo porcentaje de CEC (58 vs. 65%). Cabe destacar que los pacientes del segundo periodo presentaron un mayor nivel de dificultad medido por ABS (8 vs. 9; p=0,011) con una menor mortalidad hospitalaria (10,2 vs. 6,7; p=0,03) y un menor tiempo de extubación (5 vs. 2; p=0,041).
Variables demográficas y clínicas del total de la muestra y divididas por periodos, 2010-2014 y 2015-2019
| 2010-2019 (n=279) | 2010-2014 (n=145) | 2015-2019 (n=134) | p | |
|---|---|---|---|---|
| Edad (días) | 11 (7-17) | 12 (7,25-19) | 10 (7-10,2) | 0,069 |
| Sexo (H/M) | 171/107 | 82/62 | 89/45 | 0,011 |
| Peso (kg) | 3,2 (2,8-3,5) | 3,1 (2,8-3,5) | 3,2 (2,8-3,5) | 0,725 |
| ABS | 8 (7,8-10) | 8 (6,8-10) | 9 (8-10) | 0,011 |
| CEC (%) | 61,7 | 58 | 65,7 | 0,217 |
| Bajo peso (%) | 13,3 | 12,5 | 14,1 | 0,726 |
| VU (%) | 13 | 14,3 | 11,2 | 0,512 |
| Prematuridad (%) | 13,3 | 13,9 | 12,6 | 0,860 |
| Extubación (días) | 4 (1,75-8) | 5 (2-7,5) | 2 (1-4) | 0,041 |
| UCI (días) | 10 (6-18) | 10 (5-20) | 10 (6-16,25) | ns |
| Mortalidad 30 días (%) | 4 | 4,8 | 5,2 | 0,164 |
| Mortalidad hospitalaria (%) | 9 | 11,1 | 6,7 | 0,042 |
ABS: Aristotle Basic Score; CEC: circulación extracorpórea; H: hombre; M: mujer; ns: no significativo; postop.: postoperatoria; UCI: unidad de cuidados intensivos; VU: ventrículo único.
El cuidado de los pacientes con cardiopatías congénitas ha evolucionado durante los últimos años de forma significativa.
La cirugía cardíaca neonatal es la más exigente entre las cirugías cardíacas congénitas, no solo desde un punto de vista quirúrgico sino también desde los otros campos de atención que requiere todo el proceso, como la anestesia, perfusión y los cuidados intensivos. A su vez, un diagnóstico cardiológico acertado y una correcta indicación quirúrgica son claves para la obtención de unos óptimos resultados.
El paciente intervenido de cirugía cardíaca en periodo neonatal se expone a un traumatismo quirúrgico, junto al efecto de la CEC, que provoca una intensa respuesta inflamatoria acompañada de la hemodilución e hipotermia que se induce durante la intervención3.
Desde las primeras cirugías neonatales pioneras efectuadas en los pacientes con transposición de las grandes arterias al final de la década de los 70 y principios de los 80, las técnicas quirúrgicas evolucionaron y se estandarizaron de forma gradual4, y han permitido reparaciones complejas y paliaciones para enfermedades que previamente se consideraban inoperables5.
Estos avances han reducido la morbimortalidad de todos los procesos, pero hoy en día aún permanece relativamente elevada en ciertas enfermedades, como la hipoplasia de cavidades izquierdas6 o ciertas reparaciones complejas.
Se ha discutido de manera amplia sobre cuáles son los factores de riesgo de mortalidad más importantes en la cirugía neonatal. Los factores más consensuados y reportados en la literatura son la edad, el bajo peso, la prematuridad, la fisiología univentricular, los pacientes con un ABS más elevado y las variables intraoperatorias, como el tiempo de CEC, tiempo de isquemia miocárdica y el tiempo de parada7,8.
Analizando estas variables, los factores inherentes al paciente, como la edad, peso y la cardiopatía congénita, son factores no modificables, por lo que estos serán comunes a cualquier paciente, independientemente del centro donde sea intervenido.
Las variables intraoperatorias sí que pueden ser modificables según la experiencia del centro y las técnicas quirúrgicas aplicadas.
Según un estudio de la Society of Thoracic Surgeons, en el año 2009 se compararon en función del número de intervenciones en cada centro la mortalidad global y neonatal. Este estudio concluyó que los centros con más de 350 pacientes al año obtenían los mejores resultados, especialmente en las enfermedades más complejas, como el Norwood, ya que estas requieren de un mejor manejo y conocimientos de la fisiopatología en general2.
Estos estudios vienen a confirmar nuestras conjeturas sobre la importancia de mantener un nivel constante de actividad para obtener el nivel de excelencia necesario en todos los servicios.
Como comentamos, en nuestro país no existen centros que mantengan esta elevada actividad, por lo que se deben tomar otras medidas para intentar igualar los resultados de estos grandes centros europeos y estadounidenses.
Además, se ha producido un descenso marcado de la natalidad e inmigración en nuestro país en los últimos años. Según los datos del Instituto de Estadística de Cataluña, durante el año 2015 hubo en Cataluña 70.450 neonatos, comparados con los 60.958 del año 20199. Esta disminución de aproximadamente 10.000 nacimientos en 5 años supone un descenso de entre 60 y 100 cardiopatías nacidas al año, hecho que se puede ver reflejado en la actividad del centro.
Analizando nuestros resultados y centrándonos en los datos de mortalidad neonatal, hemos obtenido una mortalidad global a los 30 días en los últimos 5 años del 5,2% y una mortalidad hospitalaria del 6,7%. Esta mortalidad se mantiene más elevada en el grupo de CEC (7,9 y 10,2%, respectivamente). En el grupo sin CEC no ha habido fallecimientos durante este periodo, ya que de forma general se trata de pacientes con menor complejidad, en los que la coartación fue la enfermedad predominante. Nuestros datos también vienen a confirmar que la presencia de fisiología univentricular y la hipoplasia de cavidades izquierdas son las enfermedades con mayor transcendencia en la mortalidad hospitalaria de un centro, ya que corresponden a un 55,5% y un 33,3% del total de fallecimientos, respectivamente; el ventrículo único fue, en todas sus formas, el causante del 77,7% de las muertes.
Comparando estos resultados con los publicados, la Society of Thoracic Surgeons reporta una mortalidad postoperatoria neonatal del 12,2% y, más recientemente, la European Association for Cardio Thoracic Surgery Database en el año 200910 publicó unos datos más favorables, con una mortalidad a los 30 días del 9,1% y hospitalaria del 10,7% comprendida en el periodo de 1999 y 2009.
Estos datos podrían ser más equiparables con el periodo comprendido de nuestro estudio entre los años 2010-2014, donde la mortalidad a los 30 días y hospitalaria fue del 4,8 y 11,1%, respectivamente.
Si nos centramos en la enfermedad con mayor mortalidad, como es la hipoplasia de cavidades izquierdas y la cirugía de Norwood, durante los últimos años, la mortalidad en nuestro centro es del 14,2%, mientras que en los centros de la Society of Thoracic Surgeons con más de 350 pacientes/año es entre el 14 y el 19,9%2.
A pesar de la dificultad de comparar resultados de mortalidad en estudios multicéntricos de forma global, los datos reportados de nuestro centro en este artículo demuestran que un centro con baja actividad puede obtener, aplicando una serie de premisas o medidas, unos resultados equiparables o ligeramente superiores a los reportados.
Cuando analizamos internamente la mortalidad neonatal hace 5 años, observamos que, a pesar de obtener unos resultados similares a los publicados en la literatura, estos podrían incrementarse con la acumulación de años de experiencia y de la incorporación de mejoras e innovaciones en un servicio.
Los factores que modificamos fueron parámetros pre-, intra- y postoperatorios para intentar mitigar el efecto de trabajar en un centro de baja/moderada actividad. El principal factor fue la creación de un equipo multidisciplinar cohesionado con una dedicación prioritaria hacia el paciente neonatal.
Respecto a los factores preoperatorios, la presencia de un mayor porcentaje de pacientes con diagnóstico prenatal permitió una mejor planificación del nacimiento y una mejor evaluación y tratamiento11, así como una adecuada decisión sobre el tiempo y tipo de intervención.
En el ámbito intraoperatorio, hicimos varias modificaciones: la primera fue la estrecha colaboración con el grupo de anestesia cardíaca con experiencia, lo que contribuyó al descenso de la morbilidad y a la adquisición de un óptimo manejo hemodinámico en quirófano. También introdujimos ciertas modificaciones en la perfusión neonatal, como el uso uniforme de la administración y tipo de cardioplejía, la disminución del uso de hipotermia profunda y la limitación de la parada circulatoria. En este sentido, publicamos recientemente 2trabajos que tratan en profundidad estos aspectos, como el uso de custodiol, la cardioplejía de referencia en la protección miocárdica en los pacientes con transposición de grandes arterias12 y el uso de perfusión visceral en pacientes con corrección quirúrgica del arco aórtico sin parada circulatoria y con un menor grado de hipotermia13.
Demostramos que mediante el uso de custodiol se obtenía una recuperación más rápida de la función ventricular con un menor uso de inotrópicos y una menor elevación enzimática, como factores claves en la protección miocárdica. De la misma manera, la perfusión visceral para la corrección del arco aórtico sin uso de la parada circulatoria total ni de hipotermia profunda permite una mejora en la perfusión hepática, renal y tisular.
El tercer y último cambio introducido fue la creación de un grupo reducido de neonatólogos dedicados exclusivamente al cuidado postoperatorio del paciente cardíaco14, con una elevada atención, sobre todo en los primeros días postoperatorios y con un nivel de coordinación significativo entre los diferentes grupos implicados, como cirujanos y cardiólogos. Estas incorporaciones junto con las mejoras en la perfusión y uso de CEC15 nos han permitido mejorar la mortalidad y los tiempos de extubación en estos últimos 5 años.
ConclusionesAparte de los cambios tecnológicos aplicados, una mejora en la mortalidad en centros de baja actividad es posible si esta se concentra para ganar experiencia y se crea un grupo realmente cohesionado que trabaje de forma conjunta y coordinada poniendo todas sus habilidades en un objetivo común como es la obtención de un resultado óptimo en todos los procedimientos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.