Artículo de revisión sobre revascularización convencional distal y ultradistal en isquemia crónica amenazadora de miembro inferior. Se describe la planificación quirúrgica de la enfermedad arterial femoropoplítea y distal y los detalles técnicos generales más relevantes. Igualmente se describen las técnicas alternativas para los pacientes más complejos y se exponen los resultados obtenidos.
This is a review article on conventional distal and ultradistal revascularization in chronic limb-threatening ischemia. The operative plan to approach distal and femoropopliteal disease is described with the most relevant technical details. Moreover, the alternative surgical techniques employed in the most complex patients are also described with the most important postoperative outcomes.
La enfermedad arterial periférica (EAP) afecta a más de 236 millones de personas y es, después de la cardiopatía isquémica y la enfermedad cerebro-vascular, la tercera causa principal de morbilidad cardiovascular aterosclerótica en todo el mundo1. Menos del 15% de individuos con EAP desarrollan isquemia crónica amenazadora de miembro (Chronic Limb-Threatening Ischemia [CLTI]), responsable por tasas de amputación del 20-38% durante el primer año y una mortalidad del 60% a los 5 años2.
La diabetes mellitus, considerada en las últimas décadas una epidemia global, ha modificado la forma de presentación anatómica de la CLTI, lo que resulta en un aumento de la prevalencia de la enfermedad infrapoplítea. La enfermedad oclusiva de las arterias de pierna, sigue siendo un desafío terapéutico para cualquier cirujano vascular, particularmente en ausencia de una vena adecuada. La evolución de las técnicas endovasculares dio lugar a una variedad de soluciones para el tratamiento de la CLTI, con el desarrollo de nuevas herramientas y técnicas diseñadas para tratar las arterias infrapoplíteas. Sin embargo, las evidencias con respecto a los resultados de estas técnicas, son escasas y se limitan, principalmente, a la enfermedad focal y no a obliteraciones extensas de los sectores femoropoplíteo y distal, típicas en este tipo de afección2.
La elección entre la cirugía convencional o terapia endovascular como tratamiento inicial en la CLTI, varía mucho dependiendo de los centros, y se basa en varios aspectos, como el patrón de enfermedad arterial del paciente, el riesgo quirúrgico, la disponibilidad de un conducto autógeno para el bypass venoso y la preferencia del paciente, asociados a factores médicos como la experiencia del cirujano y el protocolo habitual del servicio3–5.
La EAP y su tratamiento han sido, históricamente, poco valorados. Este hecho es evidente, cuando consideramos el número de ensayos aleatorizados, comparando la cirugía convencional y el tratamiento endovascular en la cardiopatía isquémica y en la EAP. A pesar de la escasa evidencia científica, en el año 2019 se publicaron las Global Vascular Guidelines (GVG) para la EAP y, por primera vez, se ha empezado a discutir el concepto de revascularización basada en la evidencia2. Pero la realidad es que hasta el año 2022, solamente el estudio BASIL6, con sus fallos y poca actualidad desde el punto de vista de técnicas utilizadas, comparaba de forma aleatorizada las opciones de tratamiento en la EAP femoropoplítea y distal. Afortunadamente, en 2022, se publicó el estudio BEST-CLI7, arrojando una nueva luz, sobre el valor de la cirugía de revascularización infrainguinal convencional.
Algunos centros, como el nuestro, independientemente del aumento global de los procedimientos endovasculares, han mantenido una importante actividad quirúrgica convencional en la CLTI distal y ultradistal. Esta experiencia acumulada, en revascularización convencional de patrones de enfermedad distales complejos, ha permitido el desarrollo de algoritmos de decisión y soluciones técnicas creativas para situaciones extremas, y nos ha convertido en un centro de referencia para la formación en estas técnicas a nivel ibérico.
Planificación quirúrgica en la enfermedad arterial femoropoplítea y distalEl resultado de una revascularización convencional distal o ultradistal depende, fundamentalmente, de una cuidada planificación del procedimiento. Si en nuestra práctica endovascular medimos arterias, solicitamos dispositivos específicos y nos planteamos varias soluciones, no es menos cierto que en la cirugía abierta también debemos de ser meticulosos con la planificación.
Como en cualquier otra afección, el primer paso para el diagnóstico es el examen físico, valorando el riesgo quirúrgico del paciente y la herida. La herida, clasificada con base en los criterios WIfI8, determina la urgencia del procedimiento, el tipo revascularización más indicada, la arteria diana, el tipo de conducto y el pronóstico del miembro y del paciente (fig. 1).
En seguida, todos los pacientes son sometidos a eco-Doppler arterial y venoso. Este examen es clave en la evaluación inicial del paciente, proporcionando información sobre el tipo de enfermedad, el influjo del bypass y las arterias diana. El mapeo venoso nos permite identificar venas autógenas de diámetro adecuado. Un diámetro mínimo de 3mm es ideal para la mayoría de las revascularizaciones, pero aceptamos venas entre 2,5 y 3mm para bypass a arterias inframaleolares. Preferimos un segmento único de safena interna, pero consideramos venas alternativas y, en último caso, anastomosar 2 segmentos venosos de buen diámetro.
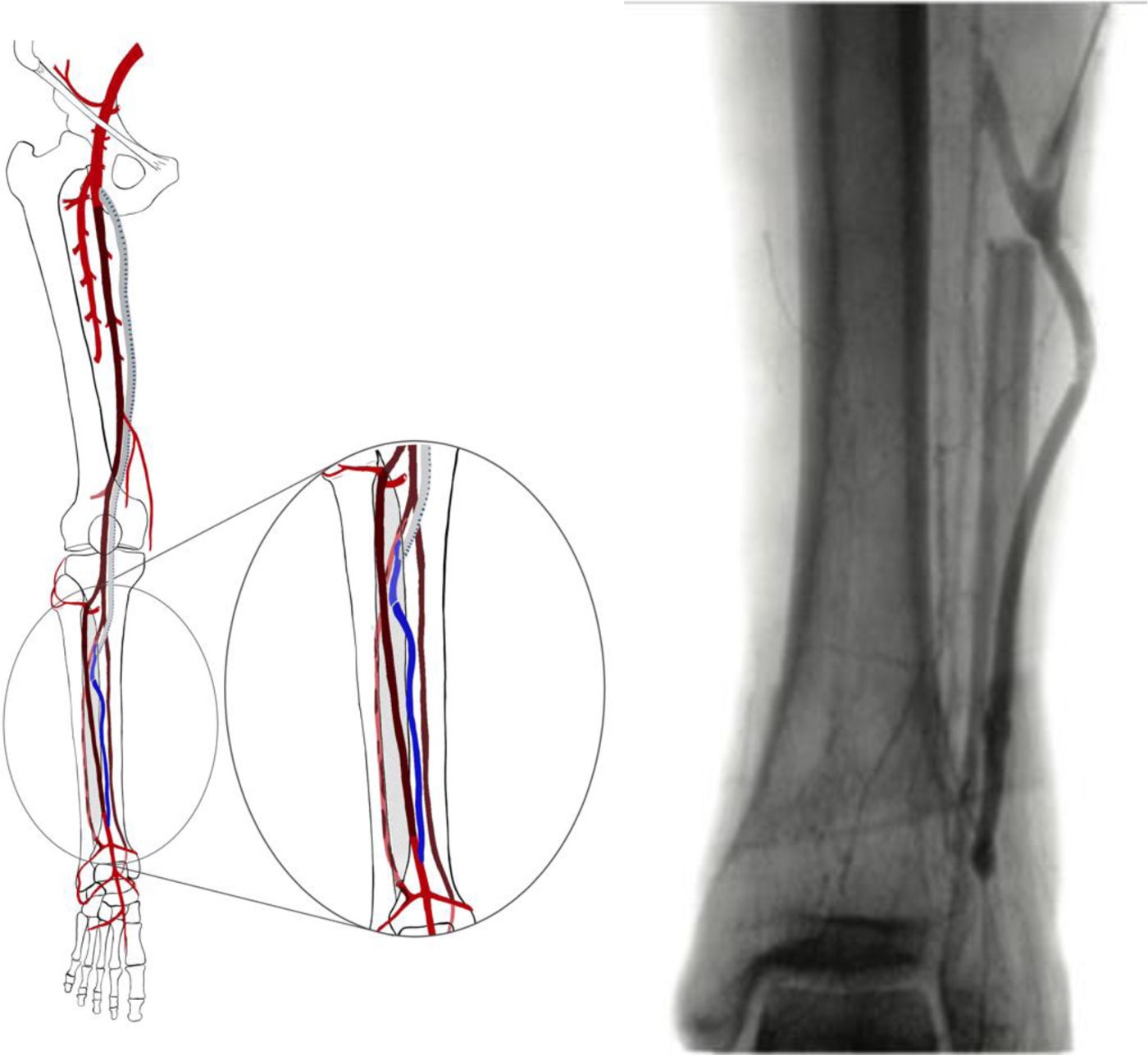
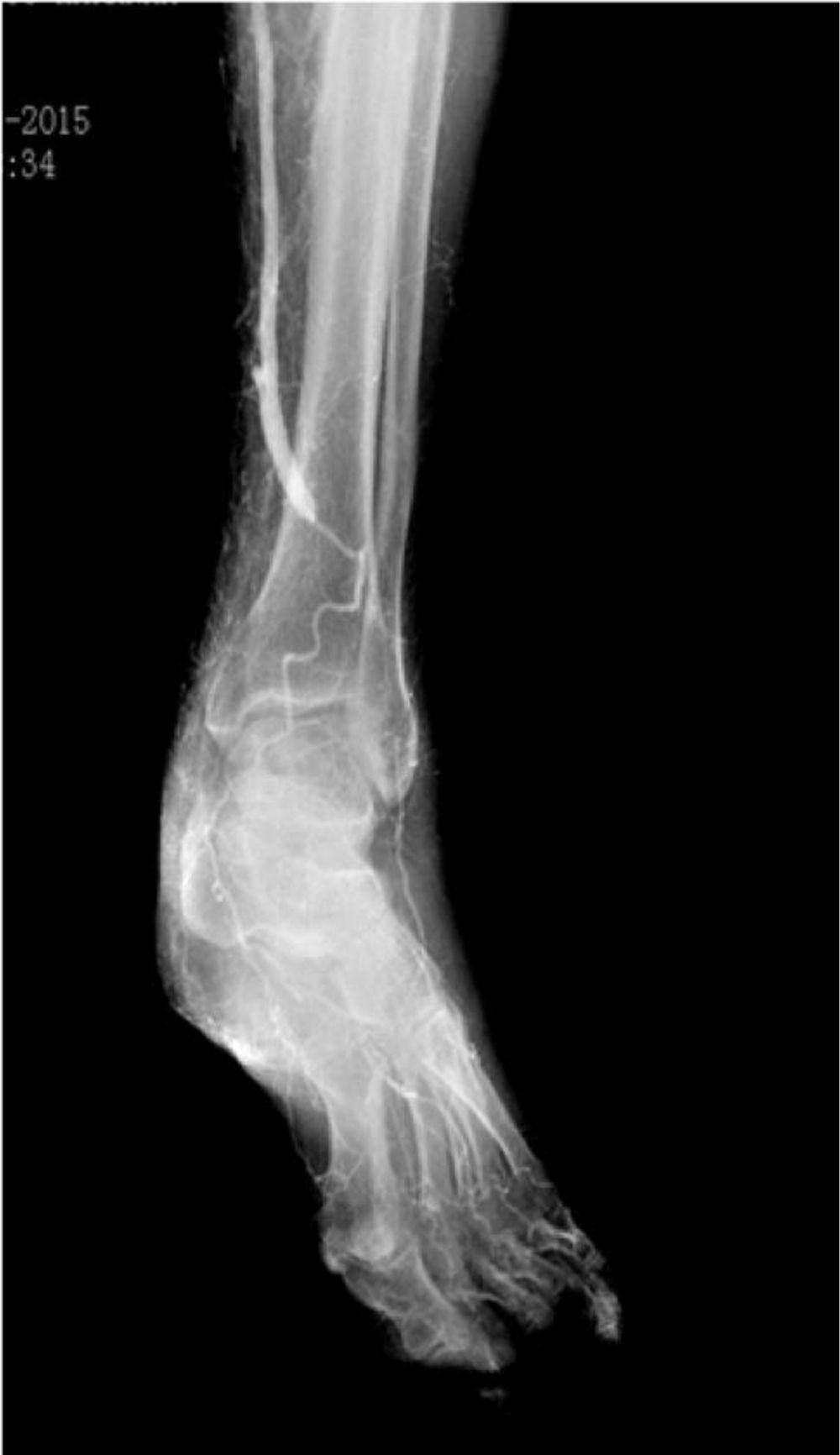
La fase siguiente de la planificación es la angiografía convencional diagnóstica, que realizamos sistemáticamente, excepto en pacientes con enfermedad renal crónica avanzada (depuración de creatinina <30ml/min). La inyección de contraste (80cc, 6ml/s, 600PSI de presión), se realiza mediante una punción femoral retrógrada con introductor 4F. Esta técnica permite el reclutamiento de todos los colaterales responsables de la irrigación de la pierna y del pie, desde la arteria femoral profunda, obteniendo así un gran detalle anatómico (fig. 2).
La calidad de la angiografía es crucial para la planificación de cualquier revascularización distal o ultradistal, con imágenes en 2 proyecciones y tiempos de exposición prolongados que permitan visualizar las arterias del pie. Los tiempos de exposición pueden alcanzar los 60s y, como tal, nos parece esencial la realización/supervisión de este examen por parte de un miembro del equipo con experiencia en este tipo de revascularización, con el fin de optimizar el uso de la radiación y disminuir la cantidad de contraste. En pacientes con contraindicación para la angiografía, se realiza la planificación basada exclusivamente en los hallazgos del eco-Doppler.
Con los datos de la angiografía diagnóstica podemos elegir las arterias capaces de proporcionar flujo directo a un pie con lesiones tróficas y decidir si el paciente es un buen candidato a un procedimiento endovascular o convencional.
Si elegimos la cirugía convencional como la mejor opción para el paciente en cuestión, realizamos un nuevo eco-Doppler, para seleccionar, definitivamente, el conducto más adecuado y marcar la vena (siempre) y arteria diana (cuándo se trata de una arteria inframaleolar o un colateral). Siempre preferimos un bypass venoso, pero, cuando tal no es posible, utilizamos prótesis de PTFE heparinizadas (Gore® Propaten®). Consideramos que la utilización de una vena de diámetro inadecuado es, probablemente, la peor opción de revascularización, hasta en arterias de pierna.
La única excepción son las arterias inframaleolares (pedia, plantares y tibial posterior retromaleolar), en las cuales un conducto venoso es la única opción. En estos casos, cuándo el conducto venoso disponible no es suficiente para obtener influjo, utilizamos técnicas alternativas, como el bypass en T invertida9, del que ya hablaremos más adelante.
Este es el algoritmo de nuestro servicio para el manejo de pacientes con la CLTI distal y ultradistal (fig. 3).
Detalles técnicosAparte de una buena planificación, los resultados de la cirugía de revascularización femoropoplítea y distal dependen de una técnica quirúrgica de gran calidad, con múltiples pormenores protocolizados. La forma como cada detalle influye en nuestros resultados es discutible, pero creemos que todos son importantes.
Cuando utilizamos prótesis de PTFE como conducto para arterias diana por debajo de la segunda porción poplítea, siempre añadimos un cuff venoso de Miller (fig. 4). Los pacientes sometidos a bypass protésico a arterias distales, que no presenten un riesgo hemorrágico prohibitivo, son indefinidamente anticoagulados con acenocumarol, warfarina o uno de los nuevos anticoagulantes orales. Los pacientes con injertos venosos suelen seguir medicados con un antiagregante plaquetario.
Con objetivo de optimizar el uso de conductos venosos y simplificar el procedimiento, utilizamos muchas veces arterias de influjo distales, sobre todo, la arteria poplítea infragenicular.
Todas las anastomosis a arterias por debajo de la tercera porción poplítea, se realizan con recurso a vendas de Esmarch (fig. 5). Nos parece muy relevante minimizar la manipulación de todas las arterias de pequeño calibre, en las cuales, el uso de clamps o de vessel loops puede comprometer la permeabilidad a corto y medio plazo de la revascularización. Además, el clampaje a través de vendas de Esmarch, permite disecar solamente la cara anterior de la arteria diana, disminuyendo el tiempo quirúrgico y el tamaño de la incisión.
Realizamos sistemáticamente control angiográfico al final de los procedimientos (fig. 6).
Técnicas alternativas para casos complejosBypass en T invertidaEl concepto de la CLTI no revascularizable es poco claro y altamente subjetivo, definido empíricamente por cada equipo de cirugía vascular. Los pacientes con la CLTI en el contexto de enfermedad distal y ultradistal generalmente se clasifican como no revascularizables cuando carecen de un injerto de vena autógena, después de un tratamiento endovascular fallido o cuando tales procedimientos se consideran técnicamente inviables. Algunos centros, como el nuestro, han acumulado experiencia en revascularización distal utilizando injertos protésicos como alternativa al bypass venoso. Sin embargo, para lograr resultados aceptables en la revascularización protésica distal, es obligatoria la presencia de al menos un buen vaso de run-off.
Se realizó por primera vez un bypass en T invertido en nuestro servicio en un caso complejo de enfermedad oclusiva femoropoplítea y distal, sin vena adecuada y con 2 vasos de run-off inadecuados9. Para optimizar el flujo de salida, los autores crearon un bypass venoso corto entre las dos arterias de run-off, que luego se conectó a la arteria de influjo con un injerto protésico (fig. 7). En teoría, 2 vasos de run-off disminuyen la resistencia arterial periférica, aumentan la velocidad del flujo en el injerto y optimizan la permeabilidad de la revascularización.
Técnicamente, el bypass en T invertido consiste en conectar las 2 arterias diana, a través de injerto venoso corto. Es posible obtener 5-10cm de vena de diámetro aceptable en la mayoría de los pacientes, sea la safena externa o un segmento de safena interna junto al cayado. Se realizan ambas anastomosis distales mediante el uso de un vendaje Esmarch. Luego, se conecta una prótesis (injerto de PTFE heparinizado de 6mm de diámetro) al injerto venoso, cerca de la anastomosis más proximal, para evitar la acción de las válvulas. En seguida se retira el vendaje Esmarch y se realiza la anastomosis final entre la prótesis y la arteria de influjo (generalmente la arteria femoral). En nuestra experiencia, esta técnica es útil para la revascularización directa del pie, en situaciones que cumplan los siguientes criterios:
- -
Heridas isquémicas importantes del pie.
- -
Una arteria infrapoplítea con pobre colateralización para el pie.
- -
Una arteria que atraviesa el tobillo/arteria inframaleolar con mal run-off.
- -
Un injerto venoso corto.
Otra alternativa para situaciones desesperadas, en los pacientes con vena adecuada, es el bypass con doble salida.
Esta técnica permite mantener la permeabilidad de un injerto venoso a arterias de pequeño calibre y elevada resistencia. El ejemplo típico es el paciente diabético sin arco plantar, con plantar y pedía sin run-off aceptable. La decisión de realizar tal revascularización es normalmente intraoperatoria, cuando, después de una primera anastomosis distal, la resistencia a la inyección de suero es muy alta (fig. 8).
Bypass a colateralesEn los pacientes que tienen una vena de buena calidad, la ausencia de una arteria convencional como diana para la revascularización no es, por sí mismo, un criterio para amputación.
En nuestra experiencia, tenemos alrededor de 10 casos de bypass venoso a colaterales, muchos de los cuales, con permeabilidad muy aceptable (fig. 9).
SeguimientoLa vigilancia de las revascularizaciones se realiza a los 1, 3 y 6 meses después de la operación y, a partir de entonces, cada 6 meses, consistiendo en un examen físico y eco-Doppler. Los pacientes que no lograron cicatrizar la herida o con clínica de nueva CLTI son nuevamente evaluados por eco-Doppler y, cuando se justifica, por angiografía.
ResultadosEste algoritmo de decisión y las técnicas que acabamos de describir, proporcionan resultados muy satisfactorios en la enfermedad femoropoplítea y distal.
De enero del 2012 a mayo del 2020, se realizaron en nuestro centro un total de 348 bypass distales, 214 con injerto venoso y 134 con injerto de PTFE con heparina. La mediana general de seguimiento fue de 25 meses. La mayoría de los pacientes eran diabéticos (76%) y el 14% presentaban enfermedad renal terminal que requería diálisis. Mas de 60% de las extremidades tenían lesiones tróficas extensas (grado de herida ≥ 2) y más de 50% presentaban infección. El estadio GLASS se determinó en la mayoría de los pacientes, con el 80% de los miembros clasificados como estadio III.
El influjo a partir de la tercera porción poplítea o arterias tibiales se utilizó en el 50% de los bypass venosos. La peronea fue la arteria diana más común en el grupo protésico.
A pesar de la conocida superioridad de la vena en este tipo de revascularización, en nuestro servicio, alcanzamos casi el 70% de preservación de miembro a 3 años en bypass protésico a arterias distales, en comparación con el 90% en los pacientes sometidos a bypass con vena.
La permeabilidad a 3 años del bypass protésico distal ha sido muy aceptable (65%), comparada con bypass venoso (85%).
ConclusionesLa revascularización femoropoplítea y distal convencional es una técnica versátil, segura y con resultados excepcionales. Estos resultados dependen de una cuidada planificación, ejecución técnica de excelencia y un equipo altamente motivado.
Consideraciones éticasTodos os los pacientes dieron su consentimiento para ser intervenidos y para la utilización de sus datos clínicos e imágenes quirúrgicas en una publicación científica.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este trabajo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.