La fístula pancreática tras la pancreatectomía distal supone una de las complicaciones más frecuentes y con mayor morbilidad asociada en este tipo de cirugía. Hasta el momento ningún método empleado se ha mostrado eficaz en reducir la fístula pancreática de forma contrastada.
Presentamos el desarrollo de una nueva técnica quirúrgica que combina la colocación del stent pancreático junto con la colocación de parche autólogo de ligamento redondo sobre el borde pancreático.
Tras la realización de la transección pancreática, se introduce de forma anterógrada la prótesis pancreática previo paso de una guía. Se comprueba la colocación de la prótesis y se cierra el conducto de Wirsung. Por último, se realiza una plastia autóloga de ligamento falciforme. A las 6-8 semanas se retira la prótesis vía endoscópica. La técnica ha sido empleada en 2 pacientes sin presentar fístula pancreática postoperatoria.
Esta técnica combinada pretende introducir un nuevo elemento en la prevención de la fístula pancreática mediante una técnica reproducible sin una dificultad técnica añadida.
Postoperative pancreatic fistula in distal pancreatectomy is one of the most important complications in this surgery and it is associated with high morbidity and mortality. Pancreatic fistula after distal pancreatectomy remains an unsolved problem and none preventive procedure has been shown effectively.
We present a new technique that combine pancreatic stent placement with round ligament autologous patch over pancreatic edge.
A guide is introduced through Wirsung duct prior to stent placement. After stent assessment, Wirsung duct is closed. Finally, falciform ligament autologous patch is placed over pancreatic edge. After 6-8 weeks, the stent is removed by oral endoscopy.
This technique introduces a new issue on the pancreatic fistula prevention.
La fístula pancreática (FP) tras la pancreatectomía distal supone una de las complicaciones más frecuentes y con mayor morbilidad asociada en este tipo de cirugía. El grupo internacional para el estudio de la FP (ISGPF) lo sitúa en torno a un 30%1. La estandarización de los criterios de FP realizada por el ISGPF1 ha ayudado a homogeneizar los estudios y a poder comparar los resultados de forma más fiable. Los factores de riesgo preoperatorios para el desarrollo de FP son bien conocidos: el género masculino y el índice de masa corporal elevado2, la edad3, la textura del páncreas3,4, la pancreatitis crónica del remanente5 y las cifras bajas de albúmina sérica6. Diferentes técnicas han sido propuestas para reducir la incidencia de FP tras la pancreatectomía distal: uso de pegamento de fibrina, toxina botulínica periampular, cierre primario del muñón pancreático, sección con grapadora, uso de malla biológica, matriz de colágeno con fibrinógeno y trombina (Tachosil®), colocación de drenaje pancreático preoperatorio, parche autólogo de ligamento falciforme, así como el uso de octeótrido y análogos de somatostatina perioperatorios. Ninguno de los elementos citados anteriormente ha demostrado de forma mantenida en estudios prospectivos aleatorizados (EPA) mejores resultados en cuanto a la reducción de la FP7,8.
Técnica quirúrgicaIndicacionesPresentamos el desarrollo de una nueva técnica quirúrgica que combina la colocación del stent pancreático junto con la colocación de parche autólogo de ligamento falciforme sobre el borde pancreático.
La técnica debe ser empleada en aquellos pacientes sometidos a pancreatectomía distal sin alteraciones anatómicas que impidan la realización de endoscopia postoperatoria. No existen contraindicaciones absolutas para la realización de la técnica. Debería evitarse el empleo de la misma en aquellos pacientes con pancreatitis aguda o crónica del remanente pancreático.
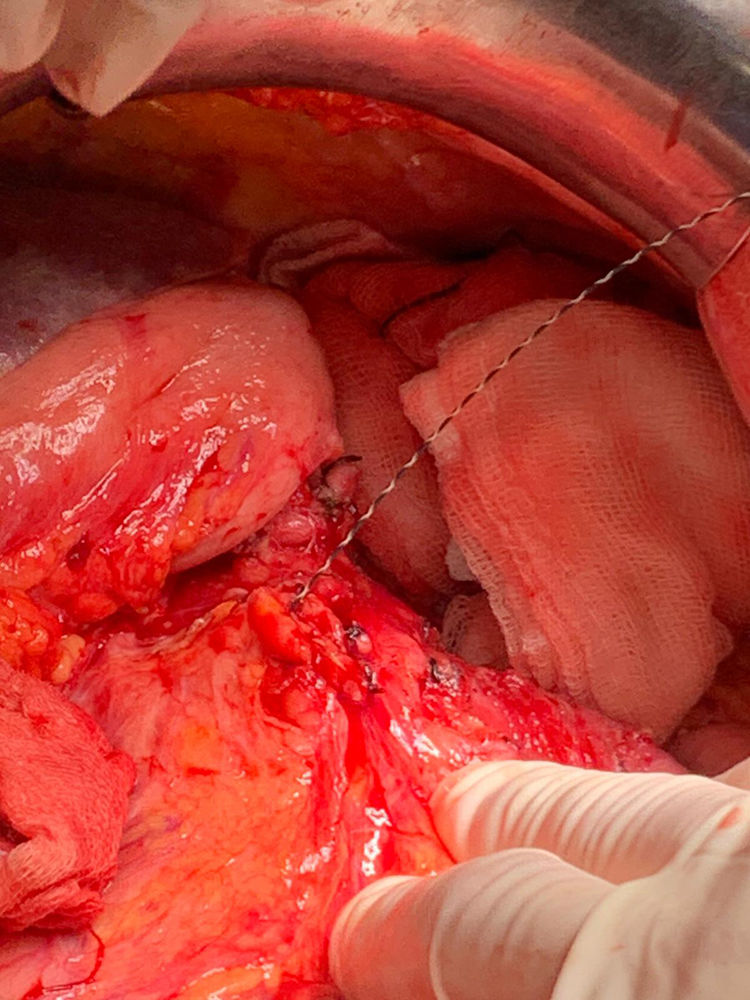
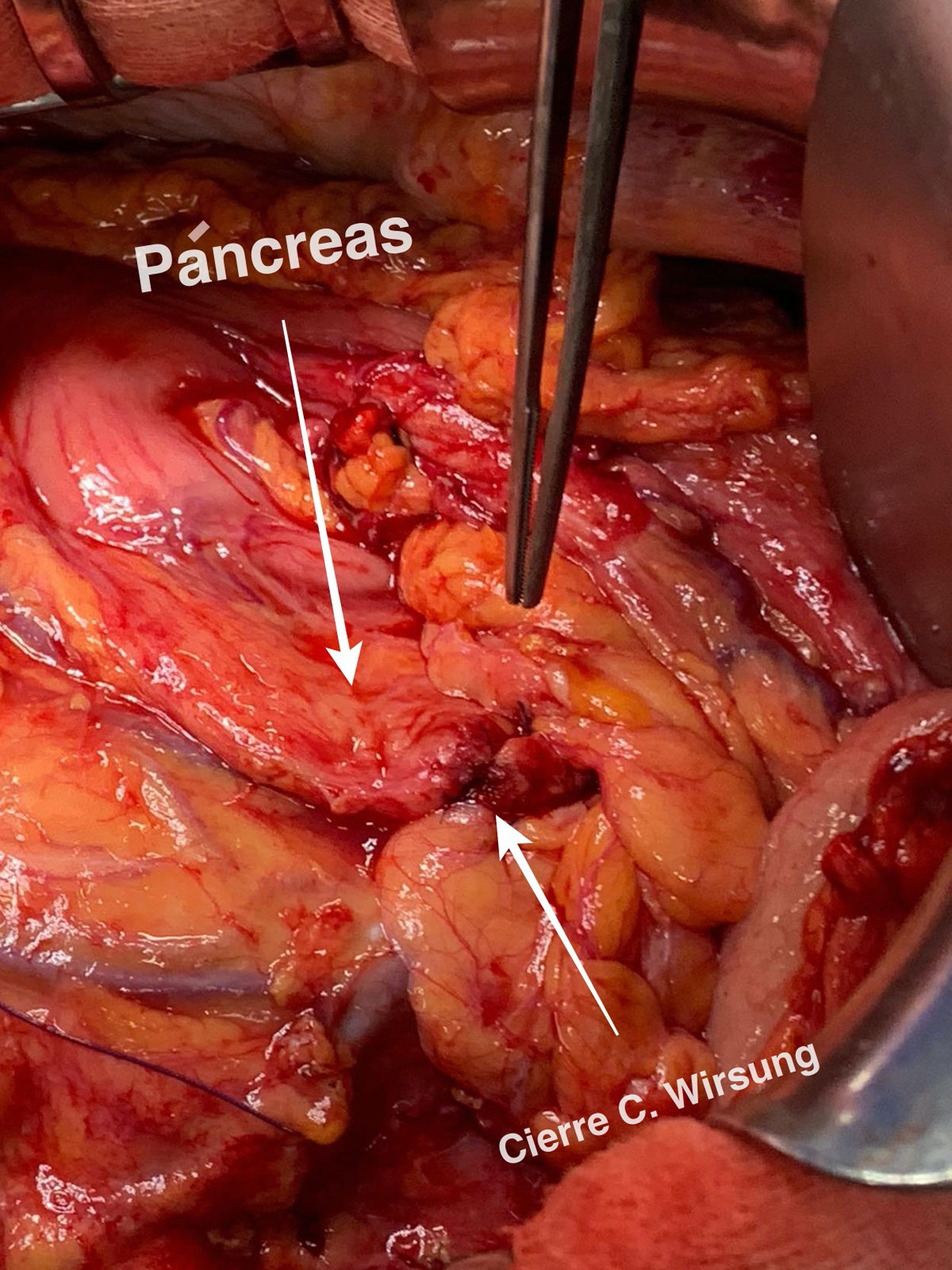
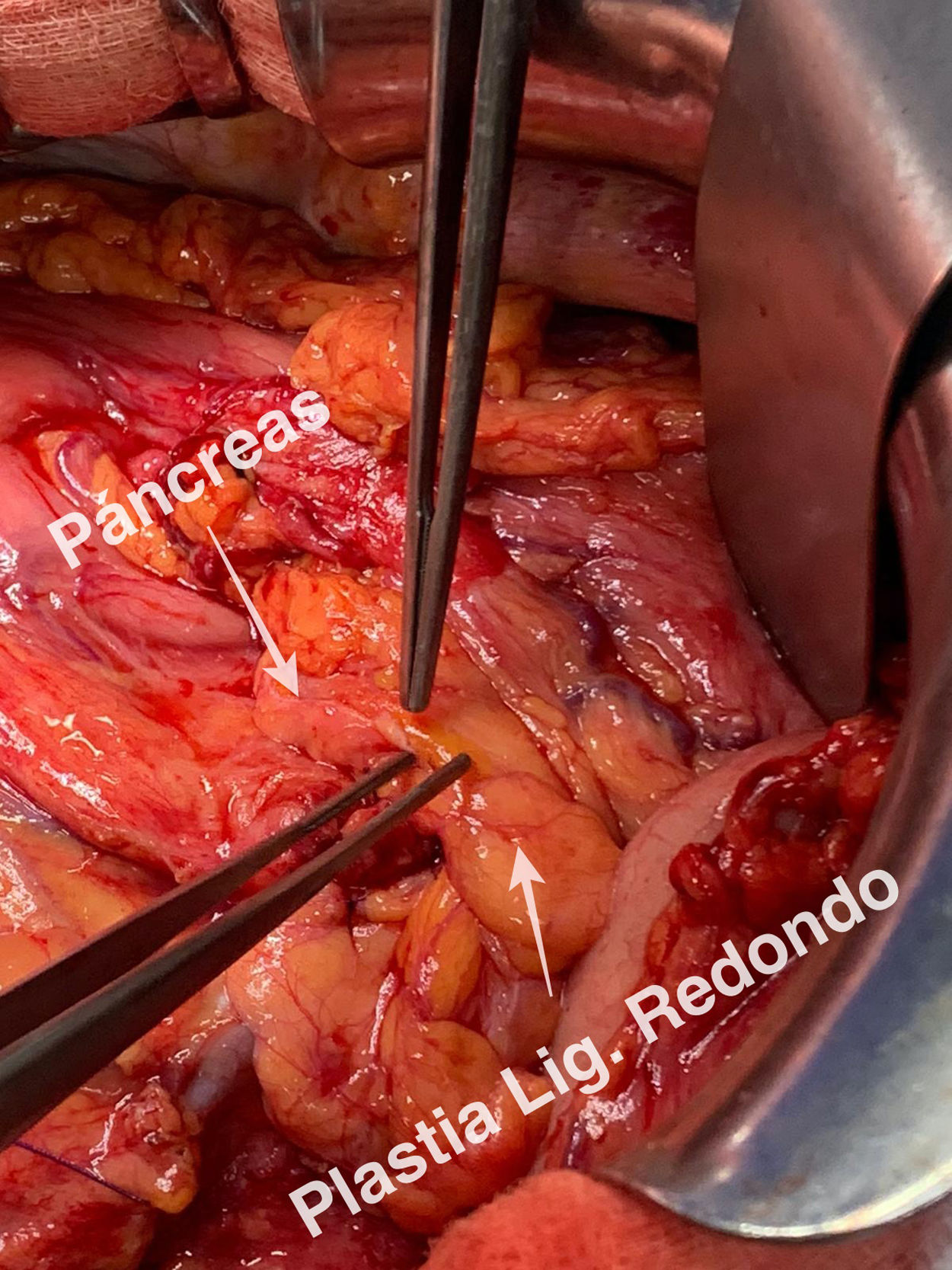
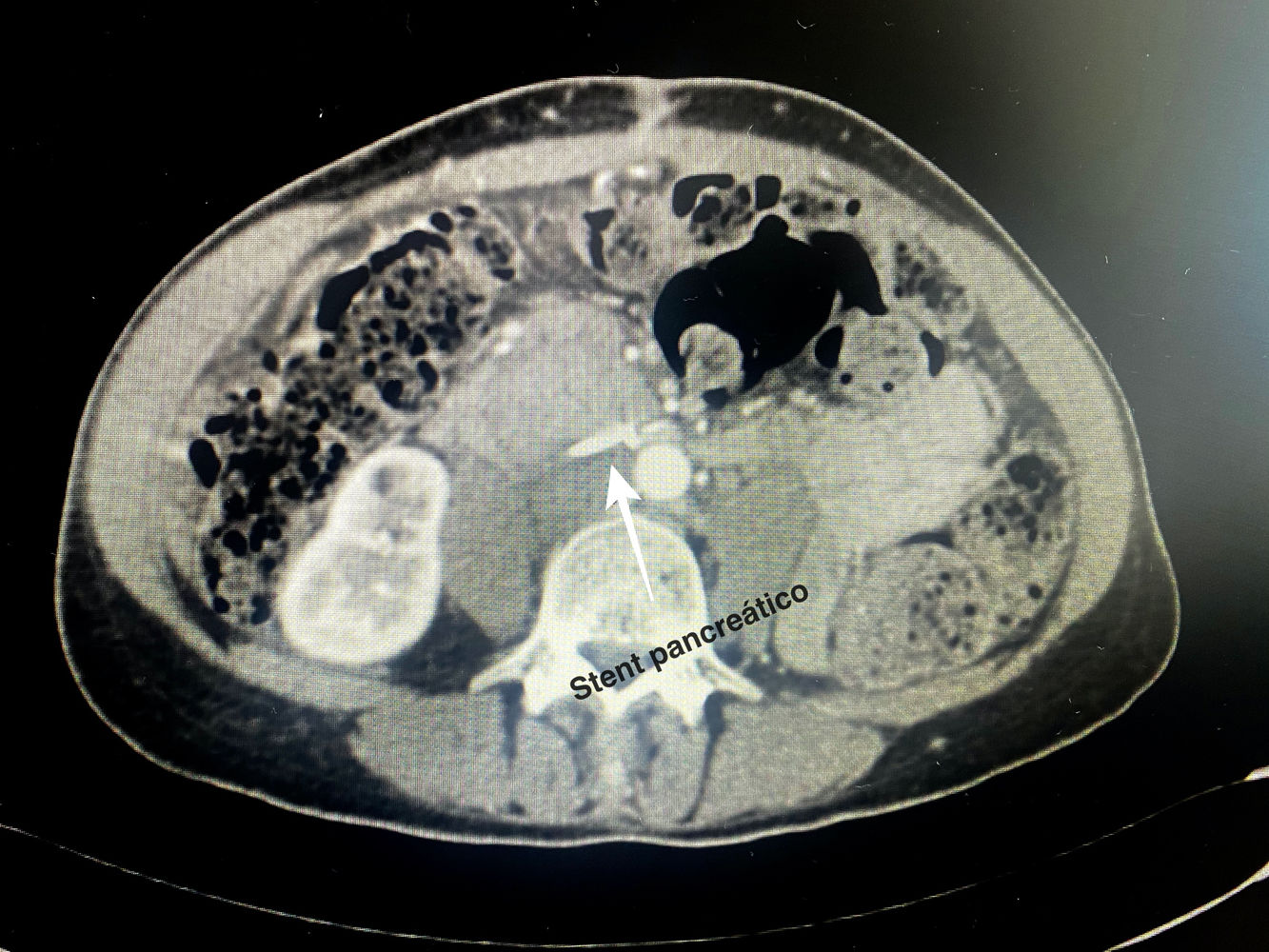
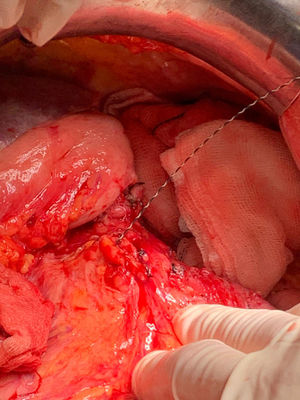
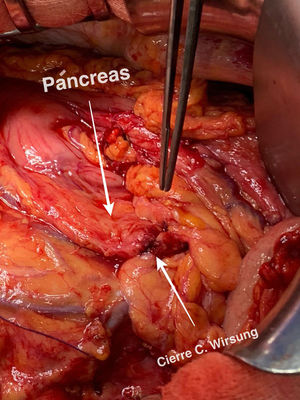
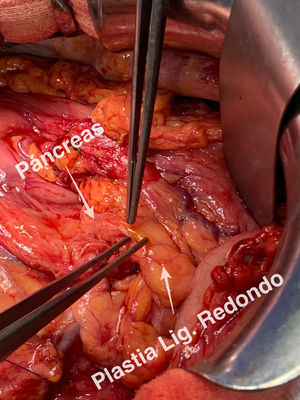
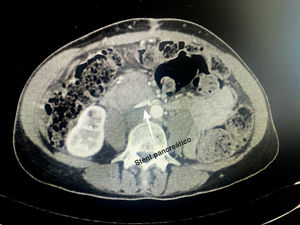
Detalles técnicosPara el desarrollo de la técnica son necesarios el empleo de una prótesis pancreática de 5French de 13cm compuesta de un polímero flexible de larga duración (fig. 1), junto con una guía para su colocación de 0,2mm (fig. 2). Tras la realización de la transección pancreática con bisturí frío, se tutoriza con la guía el conducto de Wirsung hasta comprobar la permeabilidad de todo el trayecto y el óptimo paso a duodeno. Se adapta el tamaño de la prótesis a la longitud deseada, manteniendo una distancia entre 0,5-1cm del borde de sección. Tras comprobar su colocación en duodeno, se realiza el cierre del conducto de Wirsung en el remanente pancreático con sutura de reabsorción lenta (fig. 3). Por último, se realiza una plastia autóloga de ligamento falciforme previamente liberado sobre el muñón cerrado (fig. 4). A las 6-8 semanas, tras comprobar con prueba radiológica (fig. 5) la presencia de la prótesis, se retira por vía endoscópica.
Se ha realizado la técnica en 2 pacientes hasta el momento. En ninguno de los 2 casos se ha presentado FP en el postoperatorio. La primera paciente es una mujer de 49 años con diagnóstico de tumor neuroendocrino (pT3pN1 de bajo grado) de 16×13cm en el tercio distal del páncreas. Bordes quirúrgicos libres. Se retiró el drenaje al tercer día por cifras de amilasa inferiores al triple del valor sérico. Fue dada de alta al octavo día postoperatorio sin complicaciones.
La segunda paciente es una mujer de 78 años con diagnóstico de carcinoma de células acinares (pT3 pN0) de 7×5cm con bordes quirúrgicos libres localizado en la unión del tercio medio y distal. Fue dada de alta al noveno día postoperatorio tras retirar el drenaje al quinto día tras valores de amilasa inferiores al triple del valor sérico. Las imágenes corresponden a este segundo caso.
No se utilizó somatostatina o análogos perioperatorios en ningún caso. En ambos pacientes se retiró la prótesis por vía endoscópica a las 6 semanas tras el alta hospitalaria sin complicaciones asociadas después de la realización de una prueba radiológica, tomografía computarizada (TC) y radiografía de abdomen, respectivamente.
DiscusiónLa principal complicación quirúrgica tras la pancreatectomía distal es la FP con una gran morbimortalidad asociada9. Hasta el momento ningún método empleado se ha mostrado eficaz en reducir la FP de forma contrastada en EPA con suficiente potencia7,8.
Una revisión de la Cochrane que incluía 19 EPA encontró disminución en la incidencia de FP con el uso de análogos de somatostatina10, aunque no encontró diferencias en el subgrupo de FP grados B y C. En esta revisión la mayoría de los estudios analizaban duodenopancreatectomías cefálicas. Posteriores EPA analizaron el impacto de otros análogos de somatostatina con diferente resultado11,12. Por el momento el uso de análogos de somatostatina para reducir la FP necesita una evidencia más sólida.
Por otro lado, se ha evaluado el uso de pegamentos biológicos con base de fibrina para la oclusión del conducto pancreático en la prevención de FP. A pesar de los buenos resultados iniciales publicados en los primeros EPA13, el uso de estos pegamentos no ha demostrado suficiente evidencia en EPA posteriores14,15. El uso de matriz de colágeno con fibrinógeno/trombina añadido al cierre del muñón pancreático se ha propuesto como método eficaz para la reducción de FP, aunque no se ha conseguido demostrar de forma consistente16. El uso de malla biológica acompañado al cierre del muñón pancreático se ha mostrado en un EPA y en diferentes estudios casos-controles como eficaz en la reducción de FP17–19, aunque esa evidencia no se ha visto reforzada por otros estudios20,21. El uso de toxina botulínica en el esfínter de Oddi para la reducción de FP tras pancreatectomía distal se encuentra actualmente en estudio22 tras un EPA fase I/II donde se mostraba como técnica segura, factible y con buenos resultados clínicos23.
Clásicamente, el debate se ha presentado en el cierre del muñón pancreático mediante sutura mecánica o sutura manual. En una revisión sistemática comparando ambas técnicas no se encontraron diferencias significativas, reportando una tasa de FP del 22% en el grupo de sutura mecánica y un 31% en el de cierre mediante sutura manual24. El EPA DISPACT25, con 352 pacientes analizados, no encontró diferencias entre ambos grupos en la incidencia global de FP. Esta ausencia de diferencia se mantuvo en el subgrupo de FP grados A y B con 20% y 21% de FP, respectivamente. Una revisión posterior a la publicación del EPA DISPACT encontró una menor tasa de FP en el grupo de sutura mecánica comparado con el grupo de sutura manual únicamente que no mejoraba tras añadir un cierre manual a la misma26. Estudios retrospectivos continuaron apoyando el uso de sutura mecánica27,28, pero es necesaria una mayor evidencia en nuevos EPA con evidencia más sólida.
El uso de prótesis pancreática previa a la cirugía ha sido propuesto como método eficaz para la reducción de FP tras la pancreatectomía distal. Diversos estudios con series de casos29–31 y una revisión sistemática que incluyó un EPA y 3 estudios de casos-controles32 concluyeron que la colocación de prótesis pancreática preoperatoria reducía la incidencia de FP. Tras estos prometedores resultados, un EPA publicado no encontró diferencias en la incidencia de FP en el grupo de prótesis pancreática respecto a la técnica estándar, siendo más frecuente la incidencia de pancreatitis aguda y de absceso intraabdominal en el grupo de endoscopia preoperatoria33.
La cobertura del muñón del remanente pancreático con una plastia del ligamento falciforme se ha evaluado como procedimiento preventivo de FP. Hassenpflug et al.34 demostraron una menor incidencia tanto de FP grado B (7% vs. 9%) como C (7% vs. 21%) de forma significativa con el uso de plastia de ligamento falciforme tras la pancreatectomía distal. Estos resultados no fueron apoyados por el estudio de Carter et al.15, aunque en este caso añadía pegamento biológico a la plastia de ligamento, sin comparar de forma independiente ambas técnicas.
JustificaciónDe forma independiente ninguna técnica ha demostrado superioridad en la reducción de FP tras la pancreatectomía distal. En este estudio se describe una combinación de la prótesis pancreática colocada intraoperatoriamente con la cobertura del muñón pancreático con ligamento falciforme junto con el cierre del conducto pancreático principal. Esta técnica combinada pretende introducir un nuevo elemento en la prevención de FP mediante una técnica reproducible sin una dificultad técnica añadida. Estudios posteriores comparativos deberán efectuarse para evaluar su eficacia.
Ventajas y desventajasLa principal ventaja de la técnica descrita es que no requiere maniobras quirúrgicas complejas que puedan ocasionar mayor morbilidad al paciente. Con la introducción de la prótesis pancreática por vía anterógrada se reduce la manipulación de la papila con una teórica reducción de las posibilidades de desarrollar pancreatitis aguda y complicaciones derivadas del procedimiento endoscópico posteriormente, asegurando un correcto drenaje pancreático. La prótesis puede ser retirada en caso de no haberse expulsado de forma natural mediante una endoscopia con escasa morbilidad asociada.
La desventaja derivada del uso de la técnica es la necesidad de realizar en la mayor parte de los casos una endoscopia posterior para la retirada de la prótesis, con las complicaciones que se pueden producir, así como la radiación añadida producida por la prueba de imagen postoperatoria (radiografía o TC).
Conflicto de interesesNo hay conflicto de intereses que declarar.