El tratamiento no operatorio (TNO) de los traumatismos esplénicos es el manejo de elección en pacientes estables hemodinámicamente. El objetivo del presente estudio fue valorar la tasa de fracaso del TNO tras la implantación de un protocolo multidisciplinar para las lesiones esplénicas y comparar los resultados con la literatura.
MétodosEstudio retrospectivo, de 16 años de duración. Se registró el manejo de estas lesiones según nuestro protocolo hospitalario, datos demográficos, presión arterial, frecuencia respiratoria, Escala de Coma de Glasgow, Revised Trauma Score, Injury Severy Score, gradación de las lesiones según la American Association for the Surgery of Trauma, fracaso del TNO, morbimortalidad.
ResultadosSe incluyó a 110 pacientes: 90 (81,8%) varones (81,8%), 20 (18,2%) mujeres; edad media de 37 años; 106 (96,5%) casos fueron contusos y 4(3,5%) penetrantes por arma blanca. El diagnóstico se estableció mediante ECO/TAC. La clasificación de la American Association for the Surgery of Trauma fue: 14 (13%) pacientes fueron grado I; 24 (22%) grado II; 34 (31%) grado III; 37 (34%) grado IV. Se realizó laparotomía de urgencia en 54 pacientes: 37 por lesiones grado IV y en 17 por inestabilidad hemodinámica. En 56 pacientes se instauró TNO, cirugía conservadora en 16 y esplenectomía en 38. Diez pacientes presentaron complicaciones postoperatorias: 7en el grupo de esplenectomía, 2en el grupo de cirugía conservadora y uno en el de TNO (que requirió intervención por fracaso en TNO). La mortalidad fue de un paciente. Estancia media: 22,8 días; TNO 17,6 días; cirugía conservadora 29; esplenectomía 22,4 días.
ConclusionesSi bien continuamos con una estancia hospitalaria elevada, nuestros resultados son comparables a los de la literatura. La implantación consensuada del protocolo contribuyó al cambio hacia TNO.
Non-operative treatment (NOM) of splenic trauma is the management of choice in hemodynamically stable patients. The aim of the present study was to assess the failure rate of NOM after implementation of a multidisciplinary protocol for splenic injuries compared to literature results.
MethodsA retrospective study was performed over a 16-year period. Patient data and management of splenic trauma was recorded according to our hospital protocol: demographic data, blood pressure, respiratory rate, Glasgow Coma Scale(GCS), Revised Trauma Score(RTS), Injury Severity Score(ISS), injury grade according to the American Association for the Surgery of Trauma(AAST), failure of NOM, morbidity and mortality.
ResultsOne hundred ten patients were included: 90(81.8%) men, 20(18.2%) women; mean age 37 years; 106(96.5%) cases were blunt and four(3.5%) penetrating by knife. The diagnosis was established by US/CT. AAST classification: 14(13%) grade I; 24(22%) grade II; 34(31%) grade III; 37(34%) grade IV. Emergency laparotomy was performed in 54 patients: 37 due to grade IV injuries, 17 due to hemodynamic instability. NOM was utilized in 56 patients, spleen-preserving surgery in 16, and splenectomy in 38. Ten patients had postoperative complications: seven in the splenectomy group, two in the spleen-preserving surgery group, and one in the NOM group. One patient died. Average hospital stay: 22.8 days- NOM 17.6 days, conservative surgery 29 days, splenectomy 22.4 days.
ConclusionsAlthough we continue with a high hospital stay, the literature reports support our results. The implementation of the protocol by consensus contributed to the change towards NOM.
El tratamiento no operatorio (TNO) en los traumatismos esplénicos sigue siendo la piedra angular en pacientes con lesiones esplénicas y que se encuentren estables hemodinámicamente1. Esta tendencia hacia la conservación esplénica se fundamenta en las importantes funciones inmunológicas del bazo (que elimina el riesgo de sepsis postesplenectomía) y en la experiencia acumulada, fundamentalmente en cirugía pediátrica, que demuestra que es posible la cicatrización completa del órgano y la recuperación total de su función inmunológica2,3. Por otro lado, la esplenectomía no es un procedimiento inocuo, ya que se la ha relacionado con un aumento de las pérdidas hemáticas y la necesidad de transfusiones, la formación de abscesos postoperatorios de la cavidad esplénica residual y el aumento de la mortalidad por sepsis en pacientes esplenectomizados3. Además, el desarrollo de protocolos multidisciplinares en los que radiólogos, intensivistas y cirujanos se han implicado de forma conjunta ha contribuido notablemente en este cambio de actitud3,4. El objetivo del presente estudio fue valorar la tasa de fracaso del TNO tras la implantación de un protocolo multidisciplinar para las lesiones esplénicas.
MétodosDesde 2003 existe un protocolo multidisciplinar hospitalario para la atención de pacientes con traumatismos esplénicos. En su confección participaron medicos cirujanos, de urgencias, anestesiólogos, radiólogos e intensivistas.
Después de obtener la autorización del Comité de Ética del Hospital Clínico Universitario San Cecilio se elaboró el presente estudio retrospectivo revisando las historias de todos los pacientes atendidos en Urgencias por esta enfermedad y se registró la actitud diagnóstico-terapéutica entre enero de 2003 y diciembre de 2018 (datos demográficos, presión arterial, frecuencia respiratoria, escala de Coma de Glasgow [GCS], Revised Trauma Score [RTS], Injury Severy Score [ISS], gradación de las lesiones según la American Association for the Surgery of Trauma [AAST], fracaso del TNO, morbimortalidad). El protocolo se basó en clasificar a los pacientes por el grado de estabilidad hemodinámica según las guías del ATLS (Advanced Trama Life Support), según las cuales se evalúa la presión sanguínea, la GCS y la frecuencia respiratoria. Estos 3parámetros clínicos se suman para obtener el triaje RTS. Así, un RTS igual o menor a 10 conlleva una mortalidad mayor del 30%, por lo que este tipo de pacientes deben ser trasladados a un centro de primer nivel que disponga de servicios quirúrgicos y radiología las 24 h, entre otros5. Las lesiones esplénicas han sido clasificadas por la Asociación Americana de Cirugía del Trauma (American Association for the Surgery of Trauma Organ Injury Scale)4, que establece 5grados de lesión, de menor a mayor gravedad.
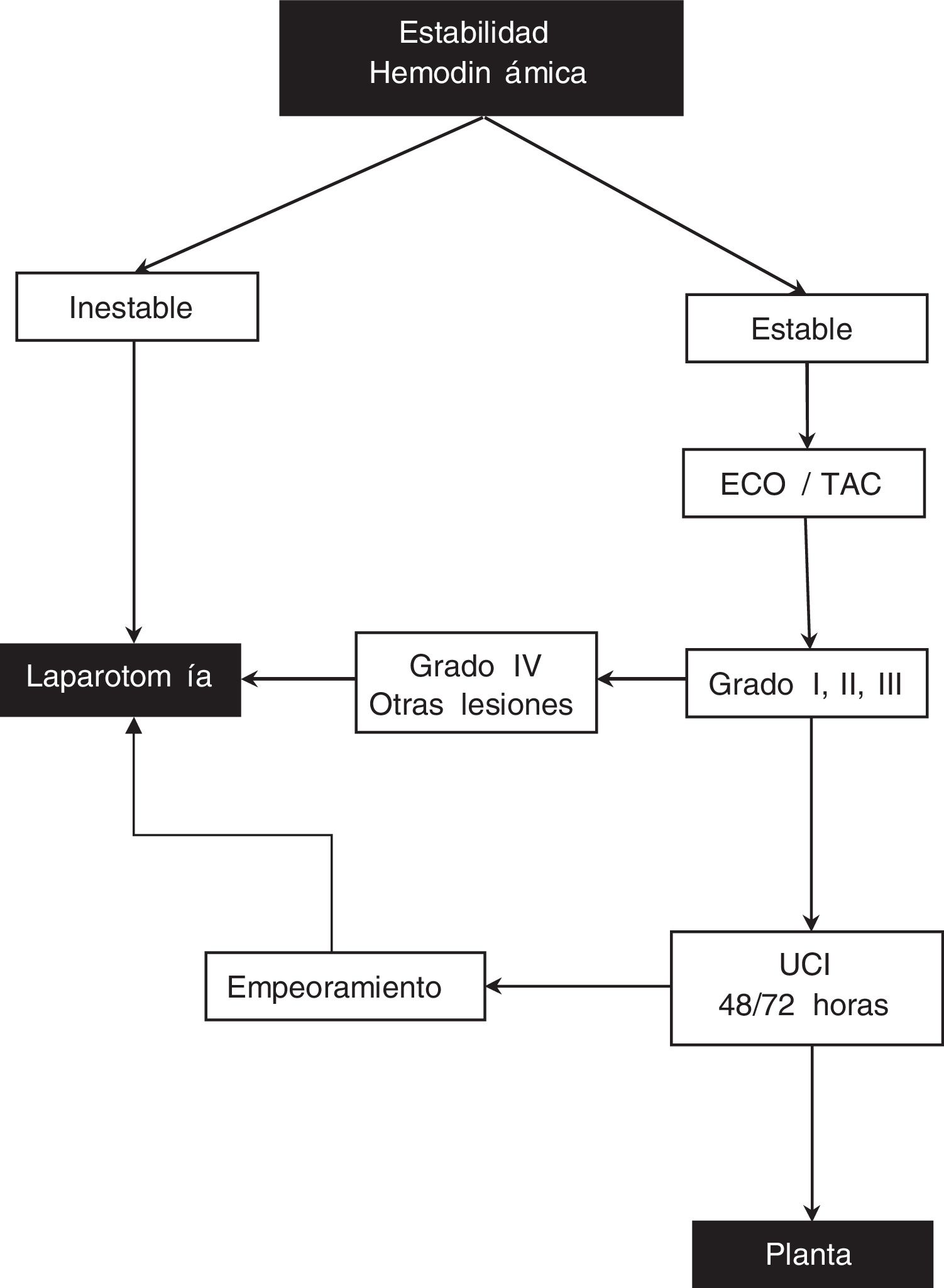
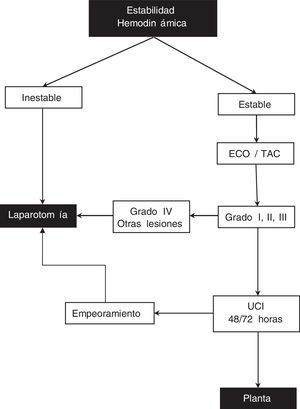
Cuando un paciente llega a Urgencias con un traumatismo abdominal, nuestra actuación se basa en el siguiente protocolo (fig. 1):
- 1.
Paciente inestable, presión arterial sistólica < 90mmHg, sudoración profusa, frialdad de piel, taquicardia, pulso radial débil, polipnea y oliguria o con sospecha de otras lesiones: laparotomía.
- 2.
Paciente hemodinámicamente estable, exploración abdominal negativa o dudosa, hematocrito > 25% o traumatismo leve, realizamos ecografía (ECO)/tomografía computarizada (TAC): si lesión esplénica grado IV o si existen más lesiones viscerales, se realiza laparotomía. Si se trata de lesiones esplénicas grado I, II, III procede tratamiento conservador en unidad de cuidados intensivos 48/72 h, hemogramas cada 4-6 h/48 h y después diarios, sonda nasogástrica hasta iniciar peristaltismo, reposo en cama 3-5 días y hospitalización durante 7-10 días. Si durante ese tiempo empeora o necesita más de una transfusión, se realiza laparotomía. La laparoscopia no se realiza de forma protocolaria en estos pacientes.
Todos los datos obtenidos obtenidos a través de la recogida de las variables definidas (datos demográficos, presión arterial, frecuencia respiratoria, GCS, RTS, ISS, gradación de las lesiones según la AAST, fracaso del TNO, morbimortalidad) fueron analizadas estadísticamente comparando entre los diferentes grupos conformados mediante el software SPSS 21 y el test estadístico de ANOVA.
ResultadosSiguiendo nuestro protocolo fueron incluidos 110 pacientes, de los cuales 90 fueron hombres (81,8%) y 20 mujeres (18,2%), con una edad media de 37 años (24-65). En 106 casos (96,5%) de lesión esplénica, la etiología fue un traumatismo abdominal cerrado y se registraron 4casos de herida penetrante por arma blanca (3,5%). El diagnóstico de las lesiones se estableció mediante ECO/TAC.
Según la clasificación de lesiones esplénicas de la AAST, 14 (13%) pacientes correspondieron a lesiones grado I, 24 (22%) a lesiones grado II, 34 (31%) a lesiones grado III y 37 (34%) a lesiones grado IV. En 54 pacientes, la actitud inicial fue de laparotomía de urgencia, concretamente en aquellos pacientes con lesiones grado IV (n = 37) diagnosticadas por ECO/TAC y en aquellos que presentaban inestabilidad hemodinámica (n = 15). En estos se encontraron las siguientes lesiones asociadas: un caso de lesión de cabeza de páncreas, 12 casos de lesiones renales (3 contusiones tratadas con tratamiento conservador; el resto requirió nefrectomía), un caso de desgarro de mesocolon, un caso de laceración de aorta abdominal y un caso de laceración hepática, con la consiguiente segmentectomía del segmento afecto. Con respecto a los pacientes con lesiones asociadas en el área toracoabdominal, destacan las fracturas costales (30 pacientes) y las contusiones pulmonares (6 pacientes). En este sentido, en ningún caso hubo necesidad de traslado al hospital de referencia de nivel I, por resolución de las lesiones con tratamiento conservador. Por otro lado, estas lesiones no tuvieron relación con la laparotomía que se llevó a cabo para realizar la esplenectomía (tanto parcial como total), ni con la edad ni la comorbilidad de los pacientes, sino con el mecanismo del propio traumatismo abdominal (en todos los casos se trataba de traumatismo abdominal cerrado). Fueron 22 pacientes en total los que presentaron lesión esplénica única (36%).
Con respecto al tratamiento, en 56 pacientes (51%) se instauró TNO, cirugía conservadora del bazo en 16 pacientes (14,5%) (malla de vicryl, esplenectomía parcial, esplenorrafia) y esplenectomías en 38 (34,5%). No incluimos la embolización en ninguna de las posibles ramas de tratamiento debido a la no disponibilidad de radiología intervencionista durante las 24 h en las instalaciones. La mortalidad fue de un paciente (1,6%) de 67 años de edad, sin antecedentes personales de interés, que presentó un traumatismo abdominal cerrado por accidente de tráfico, quien, además de la lesión esplénica grado IV, presentó un desgarro de mesosigma, múltiples fracturas costales, fractura compleja de pelvis y laceración contenida de aorta. Fue intervenido de urgencia, con inestabilidad hemodinámica, y se le practicó esplenectomía y colocación de endoprótesis aórtica. Falleció a las pocas horas de la intervención por shock séptico e insuficiencia renal aguda oligoanúrica. Del total de los pacientes, 10 (17,5%) presentaron complicaciones postoperatorias: 7 en el grupo de esplenectomía, 2en el grupo de cirugía conservadora y uno en el de tratamiento no operatorio (debido a rotura esplénica en un 2.° tiempo).
En los pacientes esplenectomizados la complicación más frecuente fue el derrame pleural izquierdo (n = 4), seguido de colecciones posquirúrgicas (n = 3), evisceración (n = 1) y hemoperitoneo (n = 1). No hubo complicaciones destacables en cuanto a la cirugía conservadora y destacó el caso de rotura de 2.° tiempo en un solo caso de TNO (tabla 1). La estancia media fue de 22,8 días (3-42): TNO 17,6 días (3-10), cirugía conservadora 29 (3-42) y esplenectomía 22,4 días (4-30) (tabla 2).
Manejo según el grado de lesión explénica
| Número de pacientes | % | ||
|---|---|---|---|
| GRADO DE LESIÓN SEGÚN AAST | Grado I | 14 | 13 |
| Grado II | 24 | 22 | |
| Grado III | 34 | 31 | |
| Grado IV | 37 | 34 | |
| LAPAROTOMÍA DE URGENCIA (n=52) | Lesiones Grado IV | 37 | 71 |
| Inestabilidad hemodinámica | 15 | 29 | |
| TRATAMIENTO INSTITUIDO | Tratamiento no operatorio | 56 | 51 |
| Cirugía conservadora | 16 | 14 | |
| Esplenectomía | 38 | 35 |
Clásicamente, la laparotomía urgente fue considerada el procedimiento estándar en el tratamiento del traumatismo abdominal cerrado. Esta actitud estuvo basada en conceptos clásicos de principios del siglo pasado, como los descritos por Kocher6, quien estableció que el traumatismo esplénico requería la esplenectomía para detener la hemorragia y que ello no se asociaba a efectos perjudiciales. En el mismo sentido, Pringle7 estableció la misma conducta para los traumatismos esplénicos mayores. Sin embargo, estos conceptos han ido cambiando en épocas más recientes, sobre todo en las últimas décadas, y en la actualidad la frecuencia del TNO ha ido aumentando hasta llegar a ser del orden del 40 al 80%, según las series8,9.
Esta evolución se ha debido a varios factores. Entre ellos, a la demostrada posibilidad de la sepsis postesplenectomía10, a la elevada morbimortalidad del tratamiento quirúrgico de los traumatismos esplénicos graves11,12 y al hecho de que en un 20-30% de los pacientes tratados con laparotomía por hemorragia esta hubiera cedido al momento de la cirugía12-14: todo esto hizo replantearse la indicación quirúrgica inmediata. Por otra parte, la mayor disponibilidad y los avances en técnicas de radiodiagnóstico de mayor precisión a la hora de clasificar el grado de lesión, así como su evolución, han contribuido al desarrollo del TNO con buenos resultados4.
La actitud en el tratamiento de los traumatismos esplénicos va a depender de una serie de factores, el más importante de los cuales es el grado de estabilidad hemodinámica del paciente. El ATLS define la inestabilidad según la puntuación introducida por Champion et al.: el RTS (que evalúa la presión sanguínea, la GCS y la frecuencia respiratoria)3,4, la edad, los parámetros analíticos y la clasificación o graduación de la lesión esplénica, así como la presencia de lesiones asociadas. Los pacientes inestables o con evidencia de sangrado deben ser llevados al quirófano para completar la reanimación y realizar la intervención quirúrgica14. Las mejoras técnicas en los métodos de radiodiagnóstico permiten valorar de manera precisa el grado de las lesiones, adecuar el tratamiento conservador de las lesiones de órganos sólidos, evitar así las laparotomías innecesarias y realizar su seguimiento evolutivo4.
En un estudio muticéntrico de la Asociación de Cirugía del Trauma del Este (Eastern Association for the Surgery of Trauma) se encontró que el tratamiento quirúrgico disminuyó del 52% en 1993 al 39% en 1997. El fallo del TNO ocurrió en un 10,8% de los casos, el 60,9% en las primeras 24 h, el 13,8% en el segundo día, el 6,9% en el tercero y el 4,6% en el cuarto día postraumatismo. Se relacionó mayormente con el grado de lesión, como confirman otros trabajos15-17.
En nuestro hospital se ha producido igualmente un cambio de actitud con respecto al tratamiento de los traumatismos esplénicos. En 2003 publicamos una serie de 26 pacientes14, en los que se llevaron a cabo 16 (61,5%) esplenectomías, 5 cirugías conservadoras (19,2%) y TNO en 5 pacientes (19,2%). En la serie de casos recogidos desde el 2003 hasta el 2018, la esplenectomía ha disminuido (a un 39,3%), así como la cirugía conservadora (a un 13,1%) a favor del TNO, que ha aumentado a un 47,5% de los casos. Cabe mencionar que el nuestro es un hospital de especialidades y está situado a menos de 300 metros del hospital regional, por lo que el volumen de pacientes politraumatizados es menor que en otros de igual nivel y los pacientes atendidos son de menor gravedad de acuerdo con el RTS.
En la actualidad, la actitud terapéutica inicial tanto en pacientes pediátricos como en adultos va dirigida hacia un tratamiento no quirúrgico2,3. En pacientes bien seleccionados, las posibilidades de éxito en el niño son del 92%18,19 y en el adulto del 75-90%20,21. La tasa de TNO en los adultos se aproxima al 50% de los casos y disminuye de manera considerable la tasa de esplenectomías. En nuestra serie, se aproxima al 49% de los casos en adultos (no se ha registrado ningún caso en niños). La tasa de conservación esplénica mediante la combinación de TNO y cirugía conservadora se sitúa entre el 40 y el 75%, con una tasa promedio global en el adulto del 55%3. En nuestro estudio, la proporción actual se situó en el 65%.
Por otro lado, la proporción de pacientes en los que se realiza una esplenorrafia oscila entre el 17 y el 35%. Sin embargo, la tasa global de conservación esplénica se incrementa con la utilización de mallas reabsorbibles hasta el 67% y, en los casos de traumatismo penetrante, según el grado de severidad, hasta el 92% para el grado III y el 37% para el grado IV. La tasa de conversión de tratamiento conservador a quirúrgico en los niños es del 0,4-1,8% mientras que en los adultos esta cifra oscila entre el 6 y el 19%. La tasa de fracaso de la esplenorrafia simple se sitúa entre el 1,3 y el 4%. Llama la atención la falta de datos en la literatura relacionados con la tasa de fracaso de los pacientes tratados con esplenorrafia con prótesis, aunque en la mayoría de las series se señala la ausencia de resangrados y de necesidad de reintervenciones3. En nuestra serie se utilizaron 4 mallas de vicryl (6,6%) y se aplicó hemostáticos locales tipo tachosil en un paciente (1,6%). Se trataba de lesiones esplénicas grado III en los 5pacientes. El índice de complicaciones fue menor en el grupo de pacientes esplenectomizados, aunque en otras series y revisiones de conjunto la tasa de morbimortalidad global y gasto hospitalario es menor en los pacientes con manejo no quirúgico22. En nuestro estudio, debido al número de pacientes, no podemos hacer una afirmación categórica.
En conclusión, aunque continuamos con una alta estancia hospitalaria, tal vez influida por una actitud extremadamente cautelosa con observación directa por tiempo prolongado y pruebas de imagen que se podrían hacer de forma ambulatoria, nuestros resultados son comparables a los recogidos en la literatura. La definición de criterios adecuados y la existencia de protocolos de actuación multidisciplinar hacen que cada vez más cirujanos se hallen más proclives a la conservación del bazo, cuyas funciones no siempre han sido valoradas en su justa medida. En nuestra experiencia, la elaboración del protocolo de forma consensuada ha contribuido a un cambio de actitud a favor del tratamiento conservador.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.