Introducción
La litiasis biliar es la causa más frecuente de la pancreatitis aguda en nuestro medio. El paso de cálculos de pequeño tamaño1 por la vía biliar común, con obstrucción transitoria de la ampolla de Vater, parece ser el factor favorecedor/desencadenante de la inflamación de la glándula pancreática2,3. Los pacientes que sufren una pancreatitis aguda (PA) biliar presentan nuevos episodios de pancreatitis en el 29-63%, cuando no son tratados de su patología litiásica4. La indicación de colecistectomía en el contexto de la PA de origen litiásico se establece para prevenir futuras recidivas4. La vía de abordaje aceptada universalmente para este procedimiento es la vía laparoscópica5. Aunque la mayoría de litiasis en la vía biliar común (LVB) se expulsan de manera espontánea, existe la posibilidad de que el paciente presente LVB persistente en el momento de la colecistectomía. La presencia de cálculos en el conducto biliar plantea un problema de abordaje terapéutico. Existen grupos que abordan la LVB por vía totalmente laparoscópica6,7, pero ésta, por el momento, no es una actitud totalmente generalizada. Si no se posee las facilidades técnicas adecuadas para la realización de exploración laparoscópica de la vía biliar, el diagnóstico de LVB previo a la colecistectomía es un aspecto que puede resultar interesante para establecer la estrategia terapéutica adecuada al paciente. Una opción para el tratamiento de una LVB diagnosticada en el tiempo previo a la colecistectomía es la realización de una colangiopancreatografía retrógrada endoscópica (CPRE) con esfinterotomía endoscópica (EE) para la extracción de los cálculos, y abordar luego la colecistectomía por vía laparoscópica (CL)8. Se ha empleado la CPRE como método diagnóstico de cribado en pacientes que serán sometidos a CL por PA biliar, pero esta práctica ha resultado en una tasa elevada procedimientos no terapéuticos por la ausencia de LVB en el momento de su realización9. Por tanto, el empleo sistemático de esta prueba, con su inherente agresividad y potenciales de complicaciones10, no parece adecuado para este grupo de pacientes. La colangiografía por resonancia magnética (C-RM), sin necesidad de administrar ningún tipo de contraste, proporciona imágenes de la vía biliar con elevado rendimiento diagnóstico. Sus resultados han sido contrastados en varios estudios11-13, y algunos grupos la emplean en la evaluación preoperatoria de la colecistectomía laparos-cópica14. Sin embargo, el elevado coste puede resultar un impedimento para su empleo de manera rutinaria (272,13 euros por exploración en el año 2005).
El objetivo de este trabajo es determinar el beneficio de la C-RM utilizada de forma rutinaria antes de la realización de la colecistectomía laparoscópica, en pacientes diagnosticados de PA biliar.
Material y método
Se realiza un estudio prospectivo observacional. Se incluyen pacientes diagnosticados de PA moderada, según los criterios de Atlanta (sin asociar fallo orgánico o complicaciones locales como necrosis, seudoquiste o absceso), ingresados en el Hospital General de Requena, en el período comprendido entre enero de 2004 y marzo de 2005. El diagnóstico de PA biliar se realizó ante una clínica de pancreatitis aguda, con elevación de amilasa sérica por lo menos 3 veces el límite superior de normalidad, y una ecografía al ingreso diagnóstica de colelitiasis sin asociar otras causas evidentes de PA como alcoholismo, hipercalcemia o hiperlipemia. Se practicó C-RM en todos los pacientes incluidos al considerar a los pacientes con PA biliar como grupo de riesgo de ser portadores de LVB.La técnica de C-RM se realizó utilizando la secuencia de resonancia magnética HASTE (half Fourier acquisition single-shot turbo spin-echo) aplicada en planos axiales, coronales y sagitales. No se utilizaron agentes de contraste ni fármacos antiperistálticos. Ante el diagnóstico de LVB en la C-RM se procedió a la extracción preoperatoria de la litiasis mediante CPRE, para luego practicar una CL. Si la LVB era descartada por la C-RM se procedía directamente a la colecistectomía. Sólo se practicó colangiografía intraoperatoria (CIO) en un caso.
Tanto la C-RM como la CPRE se practicaron en el hospital terciario de referencia de nuestro centro, y los enfermos fueron desplazados para la prueba y devueltos a nuestra sala en la misma jornada.
Resultados
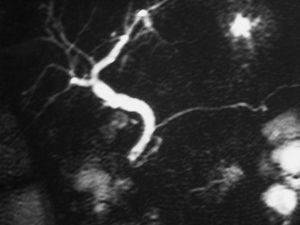
De 31 pacientes ingresados en el período referido por PA biliar se incluyó a 27 pacientes, con una edad media de 66,4 ± 18 años, un 78% de los cuales fueron mujeres. Dos pacientes fueron excluidos por rechazar la intervención quirúrgica, ambos mayores de 80 años. Otros 2 fueron excluidos por presentar pancreatitis grave. De éstos, 1 paciente fue intervenido con carácter urgente por colecistitis asociada con sepsis biliar, fallo renal e insuficiencia respiratoria aguda; otro comenzó con un seudoquiste pancreático y, en la evolución de la enfermedad, sufrió una hemorragia digestiva alta. El intervalo de espera media desde el episodio de pancreatitis hasta la realización de la colecistectomía fue de 1,7 ± 1,2 meses. Tres pacientes (11,1%) presentaron un episodio recurrente de pancreatitis aguda durante la espera para colecistectomía. Las 3 recurrencias se presentaron en las primeras 4 semanas tras el episodio inicial. Ningún paciente incluido en el estudio presentó colangitis ni colecistitis asociada. Cuatro pacientes (14.8%) fueron diagnosticados de LVB por C-RM. Éstos fueron sometidos a CPRE terapéutica para la realización de EE y limpieza de los conductos biliares. La CPRE presentó un éxito terapéutico en 3 de ellos. Hubo un fracaso parcial por la presencia de LVB asociada a una litiasis en conducto cístico; se practicó limpieza de la vía biliar con extracción de 10-12 litiasis, pero el cálculo del cístico no pudo ser resuelto (fig. 1). En los otros 3 pacientes la vía biliar quedó expedita. Una paciente de este subgrupo, tratada mediante CPRE y EE con éxito (fig. 2), presentó, a las 4 semanas de la colecistectomía, un episodio de PA moderada. La realización de una nueva C-RM demostró la presencia de microlitiasis en la vía biliar (fig. 3). Un paciente con C-RM previa a la colecistectomía normal también presentó un episodio de PA, y la C-RM demostró la presencia de LVB postoperatoria. Veinticinco de los 27 pacientes (93%) han permanecido asintomáticos tras la colecistectomía en un período de seguimiento de mediana de 16 meses (rango, 8-22 meses).
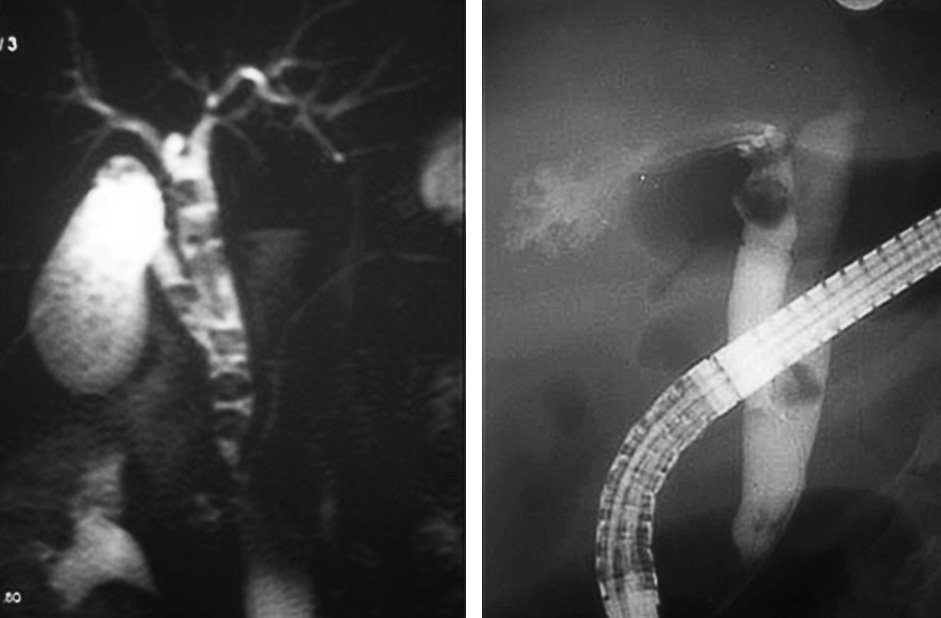
Fig. 1. Derecha: colangiografía por resonancia magnética (C-RM), donde se aprecia coledocolitiasis múltiple. Izquierda: colangiopancreatografía retrógrada endoscópica (CPRE) con cálculo en el conducto cístico.
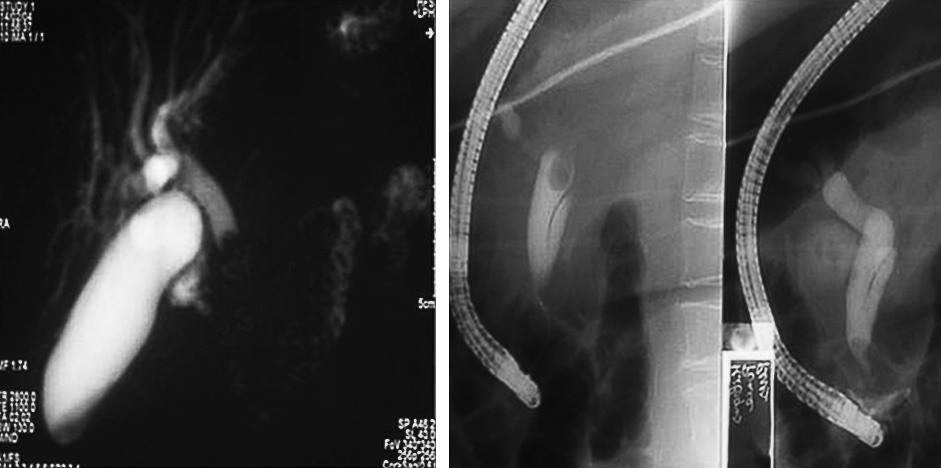
Fig. 2. Derecha: colangiopancreatografía retrógrada endoscópica (CPRE): coledocolitiasis. Izquierda: tras esfinterotomía y extracción de cálculo.
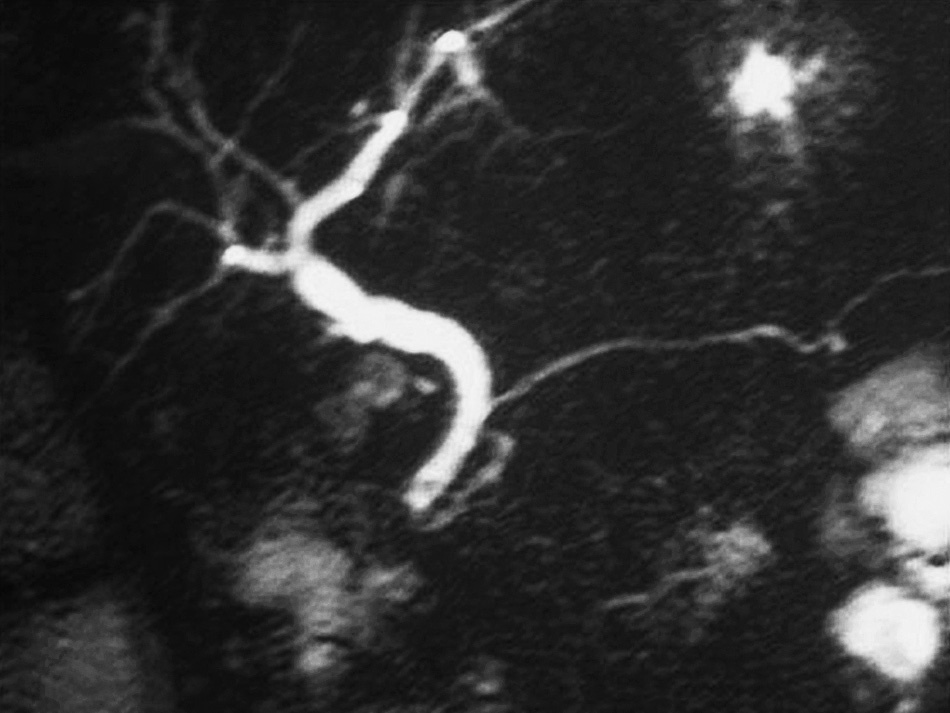
Fig. 3. Colangiografía por resonancia magnética (C-RM) de la paciente de la figura 2, a las 4 semanas, donde se aprecia microlitiasis en el colédoco.
Debido a la realización de las pruebas diagnósticas en otro centro y la planificación de la intervención en el programa de quirófano semanal, se produjeron intervalos de espera en los diferentes estadios del protocolo. El tiempo de espera (mediana) entre la C-RM negativa y la cirugía fue de 1 semana (1-3 semanas); entre la C-RM positiva y la CPRE, de 2 semanas (2-6 semanas), y entre la CPRE terapéutica y la cirugía, de 2 semanas (1-8 semanas).
Discusión
Clásicamente se ha atribuido un riesgo de LVB a los pacientes diagnosticados de PA biliar. Una de las razones de esta creencia puede ser la evidencia de la obstrucción transitoria de la ampolla de Vater como factor favorecedor/desencadenente de la inflamación de la glándula pancreática2. En la última revisión sobre las guías clínicas en la pancreatitis, llevada a cabo por el UK Working Party on Acute Pancreatitis, se afirma la necesidad de poseer pruebas de imagen sobre la vía biliar en todo paciente diagnosticado de PA biliar15. La aparición de la CPRE significó un avance en cuanto al estudio y diagnóstico de patología de la vía biliar común, y el tratamiento de obstrucciones extrahepáticas de la vía biliar. La utilización de CPRE como prueba diagnóstica para descartar la presencia de LVB en pacientes con PA biliar condujo a una elevada tasa de CPRE no terapéuticas, lo que provocó el cambio hacia una indicación más selectiva adoptada por la mayoría de los profesionales9,16.
La C-RM es una herramienta diagnóstica no invasiva, alternativa a la colangiografía directa (CIO, CPRE o colangiografía transparietohepática) para el diagnóstico de LVB. Esta modalidad de imagen ha demostrado una precisión diagnóstica comparable a la de la CPRE17. Además, posee la ventaja de que su realización no está dificultada por alteraciones anatómicas (divertículos duodenales, intervenciones previas como Billroth II). La C-RM también proporciona información sobre la anatomía regional adyacente a la vía biliar y pancreática. Estos hechos la convierten en una prueba potencialmente adecuada para seleccionar los pacientes subsidiarios de CPRE previamente a una colecistectomía profiláctica.
Se ha argumentado que la presencia de LVB puede agravar un brote de pancreatitis moderada, y también prolongar la duración de los síntomas. Algunos grupos han promulgado la necesidad de practicar una CPRE de urgencia en el contexto de PA biliar con independencia de la gravedad del proceso18,19. En nuestro grupo de pacientes, este tipo de estrategia terapéutica no fue asumido ni necesario. No hubo ningún caso de progresión de una forma moderada a una forma grave de pancreatitis aguda, ni aparecieron complicaciones locales ni generales durante la hospitalización en este grupo de pacientes.
Se ha señalado una elevada incidencia, de más del 70%, de LVB en las primeras 48 h del episodio de PA biliar18,19. Este porcentaje parece disminuir en los días siguientes al inicio del brote de pancreatitis, y no hay referencias de un aumento en la tasa de LVB en pacientes con antecedentes de PA biliar con respecto a los diagnosticados de colelitiasis. En la serie de pacientes presentada en nuestro estudio la tasa de litiasis en los conductos biliares comunes fue de 14,8%. Aun siendo un grupo de pacientes no numeroso, este dato se corresponde con los valores previamente publicados20-22. Con ello, algunos cirujanos opinan que en un paciente con PA biliar que vaya a ser sometido a CL profiláctica se debe haber descartado la existencia de cálculos en los conductos biliares.
En un estudio reciente23, 64 pacientes diagnosticados de PA biliar fueron sometidos a C-RM. Este estudio concluye que la C-RM presenta un rendimiento diagnóstico adecuado para la selección de pacientes candidatos a una CPRE previa a la colecistectomía. A pesar de que nuestra serie incluye un número menor de pacientes, los resultados obtenidos nos hacen pensar que la C-RM es una prueba diagnóstica fiable, pero su empleo para descartar de manera preoperatoria una LVB puede resultar erróneo. Una C-RM negativa no excluye el paso de nuevos cálculos desde la vesícula a la vía biliar en el tiempo de espera desde la realización de la C-RM hasta la colecistectomía. Esta eventualidad es la que sospechamos haya ocurrido en dos de los pacientes presentados en este trabajo. Un estudio realizado en Viena24, en el que se practicó C-RM antes de la colecistectomía laparoscópica, mostró que de 769 pacientes sin sospecha clínica de LVB un 8% resultaron diagnosticados de LVB por C-RM. Estos pacientes fueron sometidos a CPRE antes de ser intervenidos quirúrgicamente. En un 6% se extrajo la LVB y en un 2% la CPRE no evidenció cálculos. De los pacientes iniciales sólo 532 quedaron disponibles para el seguimiento (rango, 36-58 meses; mediana, 54 meses). De ellos, se informa de un 10,4% de LVB poscolecistectomía en pacientes cuya C-RM preoperatoria resultó negativa. Los autores recomiendan la C-RM como prueba de cribado de LVB a practicar antes de la colecistectomía laparoscópica. En nuestra opinión, un diagnóstico de LVB por C-RM no confirmado por CPRE posterior podría indicar el paso espontáneo de litiasis a duodeno, hecho intuido en muchas ocasiones y comprobado en un trabajo realizado por Collins et al25 y no, como se ha considerado tanto en el estudio previamente citado24 como en otros, un falso positivo de la resonancia. En el estudio realizado por Collins et al25 se refleja una baja tasa de complicaciones biliares de LVB no tratadas en el momento quirúrgico. Estos autores colocaron un catéter transcístico al evidenciar la LVB durante la colecistectomía laparoscópica: 46 de 962 CIO fueron positivas (4,78%); sin embargo, de éstas el 26% a las 72 h fueron negativas (las cuales se consideraron falsos positivos), manteniéndose negativas a las 6 semanas. De las 34 CIO verdaderas positivas restantes, el 35% fueron normales a las 6 semanas, y al 65% restante se le practicó CPRE que aclaró el conducto biliar en el 91%. Un 6% de los CIO inicialmente positiva (2 pacientes) no pudo resolverse con CPRE, los cálculos se dejaron evolucionar y a los 5 años los pacientes no habían presentado problemas biliares. Bennion et al26 realizaron un estudio sobre enfermos sometidos a colecistectomía por pancreatitis aguda de origen biliar y comprobaron que la CIO alargaba el tiempo quirúrgico, pero no influía en la incidencia de litiasis retenida en vía biliar.
De lo anteriormente descrito se puede plantear el problema de la necesidad de diagnosticar una litiasis en conducto biliar común antes de realizar la extirpación de la vesícula biliar, bien pre o peroperatoriamente. La forma más segura de descartar la existencia de cálculos en conducto común antes de la colecistectomía es realizar una prueba diagnóstica en el momento de la colecistectomía. Esto reduce las posibilidades a realizar de rutina una CIO o, si se dispone de ella, una endoscopia laparoscópica. Una técnica asociando CPRE intraoperatoria conlleva una coordinación adicional de personal además de aparataje que la hace una opción menos accesible. Estos planteamientos conducen en definitiva a un problema ya clásico en cirugía: ¿es necesaria la CIO de forma sistemática? Y, si se diagnostica en el transcurso de una CL la existencia de LVB en principio asintomática, ¿es necesaria su extracción inmediata? La introducción de la vía laparoscópica ha añadido nuevos elementos de discusión a esta controversia27.
De los pacientes incluidos en nuestro estudio llama la atención que, tanto en el grupo que presentó LVB en la C-RM precolecistectomía como en el que la C-RM descartó cálculos en vía biliar, hubo sendos pacientes que padecieron un nuevo brote de PA, uno a las 4 semanas y otro a los 4 meses de la colecistectomía. Uno de ellos rechazó el tratamiento con CPRE y EE y se encuentra asintomática, transcurridos 13 meses del último brote de PA.
Si tenemos en consideración el precio de la C-RM y los resultados aquí discutidos es probable que el empleo de esta prueba de una manera sistemática en todo paciente con PA biliar no sea una política eficiente, y sea más adecuado realizar una indicación en pacientes seleccionados.
Correspondencia: Dr. F.J. Morera Ocón
Conde de Montornés, 6-7. 46980 Paterna. Valencia. España.
Correo electrónico: fmoreraocon@sepd.es
Artículo recibido el 13-12-2005 y aceptado el 1-2-2006.