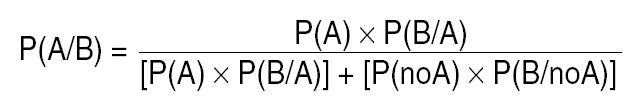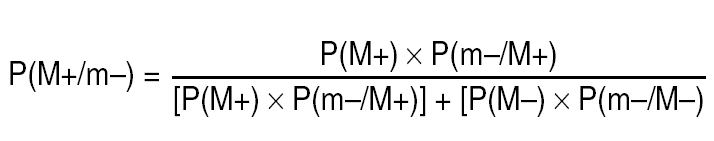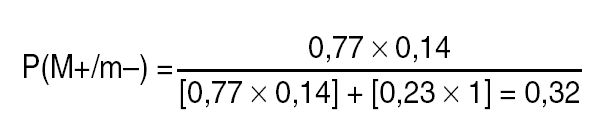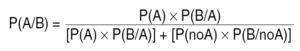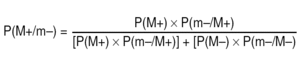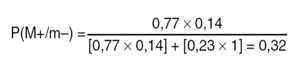Introducción
En los tumores sólidos que habitualmente maneja el cirujano general, el hecho de presentar o no presentar ganglios positivos tiene una importancia trascendental de cara al pronóstico y a la indicación de tratamientos adyuvantes tras la intervención quirúrgica. Actualmente, el adenocarcinoma gástrico ya no es una excepción.
En este tumor, la aparición de la quinta edición de la clasificación TNM estableció un mínimo de 15 ganglios analizados para considerar clasificable a un caso como N negativo, aparte de cambiar la filosofía general de la estadificación ganglionar1. Esto mejoró la homogeneidad dentro de cada estadio TNM en cuanto al pronóstico de supervivencia2 y resolvió ciertas diferencias al respecto con los estadios japoneses3; también resolvió en gran parte los problemas de migración de estadio derivados de la mayor o menor extensión de la linfadenectomía practicada2. Pero este mínimo de muestra ganglionar analizada tenía un importante inconveniente: era difícil de cumplir salvo para grupos especializados4, por lo que, de hecho, se creaba una nueva especie de estadio poco deseable, el de los inclasificables, en cuyo seno podían concurrir casos de muy distintos rasgos y pronóstico. A pesar de todo ello y de la mayor seguridad que proporcionaba que un caso N negativo lo fuera realmente, en la sexta edición TNM, hoy vigente5, esta condición desapareció, si bien se ha mantenido la filosofía del recuento ganglionar global sustituyendo al recuento por regiones de ediciones anteriores.
Por otra parte, en la línea de ciertos trabajos de oncología clínica6,7 es casi norma general en la mayoría de grupos el administrar tratamiento adyuvante con quimioterapia, o quimioterapia y radioterapia, a todo adenocarcinoma gástrico N positivo. Igualmente, el concepto de ganglio centinela se está intentando aplicar a tumores como los gástricos o colorrectales. Si bien en el cáncer de mama o en ciertas localizaciones del melanoma el análisis de un solo ganglio centinela negativo puede llevar a un valor predictivo negativo suficientemente seguro, no está claro que en el estómago o en el intestino grueso pueda aplicarse la misma norma8.
Sigue siendo, pues, trascendente la gran pregunta que se refiere a cuántos ganglios habría que analizar en el cáncer gástrico para obtener la suficiente seguridad de un N negativo real, cuando en la muestra extraída de un paciente todos los ganglios han resultado estar libres de tumor. Kiricuta y Tausch9 establecieron un modelo matemático para despejar esta y otras incertidumbres en el terreno del cáncer de mama. En realidad, no se trataba de ningún modelo de nueva invención, sino de la aplicación de una ley universal de probabilidades representada en el Teorema de Bayes, de sobra conocida y empleada en Medicina, por ejemplo, para el cálculo de los valores predictivos de cualquier prueba diagnóstica, pero adaptada a la estadificación ganglionar de un tumor mamario. Hasta la fecha, en numerosos estudios relacionados con el cáncer de mama se cita este modelo, tan sólo en uno relacionado con el cáncer de colon10, y en ninguno sobre cáncer gástrico, cuando verdaderamente, no hay ningún inconveniente para su aplicación en cualquier ámbito.
El objetivo de este estudio es detallar la utilización de este modelo en el cáncer gástrico, y escrutar sus consecuencias de cara al control de calidad de una linfadenectomía, de la posible indicación de tratamientos adyuvantes, y su implicación en el concepto de ganglio centinela gástrico. En general, se trata de aproximarse al valor de la probabilidad final de error (PFE), es decir, la probabilidad de un auténtico estadio N positivo, a partir de la muestra ganglionar negativa que se obtenga de un paciente concreto, sea esta muestra más o menos amplia.
Pacientes y método
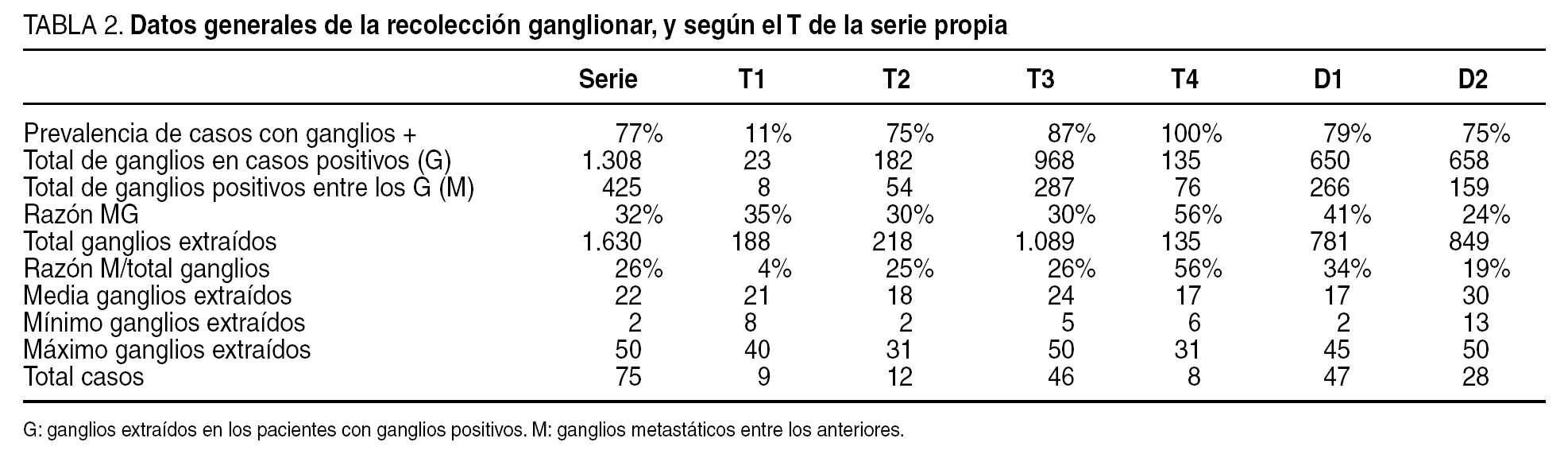
Al tratarse de un procedimiento que no está implementado en ningún programa estadístico, se describirá minuciosamente paso por paso. Su aplicación se realizará sobre una muestra reciente de 75 casos consecutivos de cáncer gástrico sometidos a resección en un período de 3,5 años en el Hospital General de Castellón. Se excluyen pues todos los casos sometidos a cualquier técnica quirúrgica paliativa no resectiva, así como el cáncer de cardias propiamente dicho. El tipo de linfadenectomía realizado quedó a criterio del cirujano, pero se incluyen tanto el tipo estándar D1 como el radical D2 o superior. Generalmente se realizó gastrectomía total a todo tumor de cuerpo y fundus, así como a cualquier tumor de antro de tipo difuso o indiferenciado. Es necesario adelantar que el total de ganglios obtenidos en estos pacientes fue de 1.630, de los cuales 1.308 correspondían a los pacientes N positivos en la clasificación TNM, 6.a edición. Dentro de estos 1.308, hubo 425 ganglios positivos para infiltración tumoral. De modo cualitativo, 58 casos (77%) fueron clasificados como N positivos en dicha clasificación TNM, 6.a edición.
Para calcular la PFE hemos de recurrir a la fórmula del Teorema de Bayes, pues, como si se tratara de una prueba diagnóstica, a fin de cuentas, esta PFE será un valor predictivo. En general, queremos conocer la probabilidad final de un suceso A condicionado por la presencia de un suceso B. Para nuestro objetivo, A sería un verdadero estadio ganglionar positivo, y B el resultado de una linfadenectomía concreta que fuese negativa para ganglios metastáticos. Se trata de la probabilidad P(A/B), pero el signo "/" aquí no es un cociente, sino que se debe leer como "dado que ha sucedido lo que le sigue", o sea, probabilidad de A dado que ha sucedido B. Si A y B son sucesos de resultado binario (positivo o negativo), entonces11:
En el modelo, denominaremos G al total de ganglios obtenidos en una serie consecutiva de resecciones gástricas en aquellos casos cuyo estadio ganglionar fue finalmente positivo, y M al total de ganglios positivos (metastáticos) en ellos incluidos. En un paciente concreto, se obtendrá un total de g ganglios, de los cuales, m serán positivos. Naturalmente, m puede ser igual a cero, siendo ésta la situación en la que nos centraremos en este estudio. En nuestra serie, pues, G = 1.308 y M = 425.
Seguidamente, supongamos que estamos ante un nuevo caso en el que se ha obtenido un total de 5 ganglios, todos negativos; tendremos pues que g = 5 y m = 0. El objetivo es calcular el PFE, es decir, la probabilidad una vez analizada esta muestra ganglionar y obtenido este resultado negativo, de que realmente en este paciente existan ganglios positivos. Esto no tendría sentido si m fuese distinto de cero (m > 0), puesto que el diagnóstico de positividad sería ya completamente seguro, pero en este ejemplo, en el que m = 0, no existe seguridad absoluta de que no haya quedado algún ganglio afectado por analizar, puesto que cualquier paciente tiene más de 5 ganglios en el territorio de drenaje linfático gástrico; por tanto, son susceptibles de estar afectados. Esta PFE para la situación concreta g = 5, m = 0, la denotaremos así:
P(M+/g = 5, m = 0)
De modo más general, la PFE para esa muestra de 5 ganglios, todos negativos, la podríamos denotar así (probabilidad de M+ dado que se ha producido un m):
P(M+/m)
Siguiendo con el símil de las pruebas diagnósticas y los valores predictivos, para conocer su valor aplicando la fórmula del Teorema de Bayes, hemos de tener en consideración la prevalencia de casos con ganglios positivos que tengamos en nuestro medio, y nuestra propia capacidad a priori de descubrir y confirmar la existencia de tales ganglios afectados, es decir, lo que sería la sensibilidad y especificidad de una prueba diagnóstica. La prevalencia general de pacientes con ganglios positivos la denominaremos como P(M+), y siguiendo la notación al uso9,10, nuestra capacidad particular previa para extraer ganglios positivos cuando existan, en este ejemplo concreto en el que g = 5, como:
p(G = 1308, M = 425, g = 5, m = i), siendo aquí, i = 0
Esta capacidad particular nuestra sería una probabilidad a priori que puede expresarse también como la probabilidad de obtener un m en esa muestra de 5 ganglios, dado que existan M+, por lo que de un modo más general puede denotarse así:
P(m/M+) para cada valor de g
No es difícil calcular P(M+) puesto que basta dividir el total de casos con ganglios positivos por el total de pacientes de la serie. En nuestro ejemplo valía 0,77 tal como se ha indicado. Calcular la capacidad previa de diagnóstico adaptada a esta situación concreta de nuestro nuevo paciente es más complejo. Para entenderlo hemos de imaginar que tenemos un bombo con 1.308 bolas negras y blancas, de las cuales sabemos que hay 425 bolas negras. Si vamos a hacer una extracción de
5 bolas consecutivas, sin reemplazo, sin volverlas a reintroducir tal como ocurre con los ganglios en una linfadenectomía, lo que queremos saber aquí es la probabilidad a priori de que las 5 bolas vayan a ser blancas. La distribución de probabilidades que se adapta a este tipo de experimento es la Hipergeométrica, y a ella hemos de recurrir para calcular esta probabilidad. En nuestro caso, p(G = 1308, M = 425, g = 5, m = 0), o lo que es igual, P(m/M+) valdría 0,14 (14%). No hay que preocuparse ante esta operación matemática. Cualquier hoja de cálculo la hace si disponemos de los 2 parámetros necesarios de la población y de los 2 de la muestra (en este caso: 1308, 425, 5, 0). Nosotros hemos utilizado Excel® para ésta y todas las demás determinaciones.
Ahora ya estamos en condiciones de aplicar la fórmula del Teorema de Bayes con el fin de calcular la PFE en esta muestra de 5 ganglios con resultado negativo:
En la cual, los términos que intervienen son los siguientes:
P(M+) será la prevalencia general de enfermos con ganglios positivos (0,77).
P(M), o si se quiere P(noM+), será la prevalencia de enfermos con ganglios negativos y por lo tanto será la complementaria de la anterior, 1-P(M+), concretamente 1-0,77 = 0,23.
P(m/M+) será la probabilidad a priori de extraer ganglios negativos dado que existan ganglios positivos. Para nuestro ejemplo de 5 ganglios analizados, ya se ha mencionado que valía 0,14 aplicando la distribución hipergeométrica.
P(m/M), o si se quiere P(m/noM+), será la probabilidad a priori de extraer ganglios negativos dado que no existan ganglios metastáticos, y lógicamente vale 1, al tratarse de un suceso seguro.
Por tanto, la PFE para esa muestra g = 5 de ganglios negativos sería la siguiente:
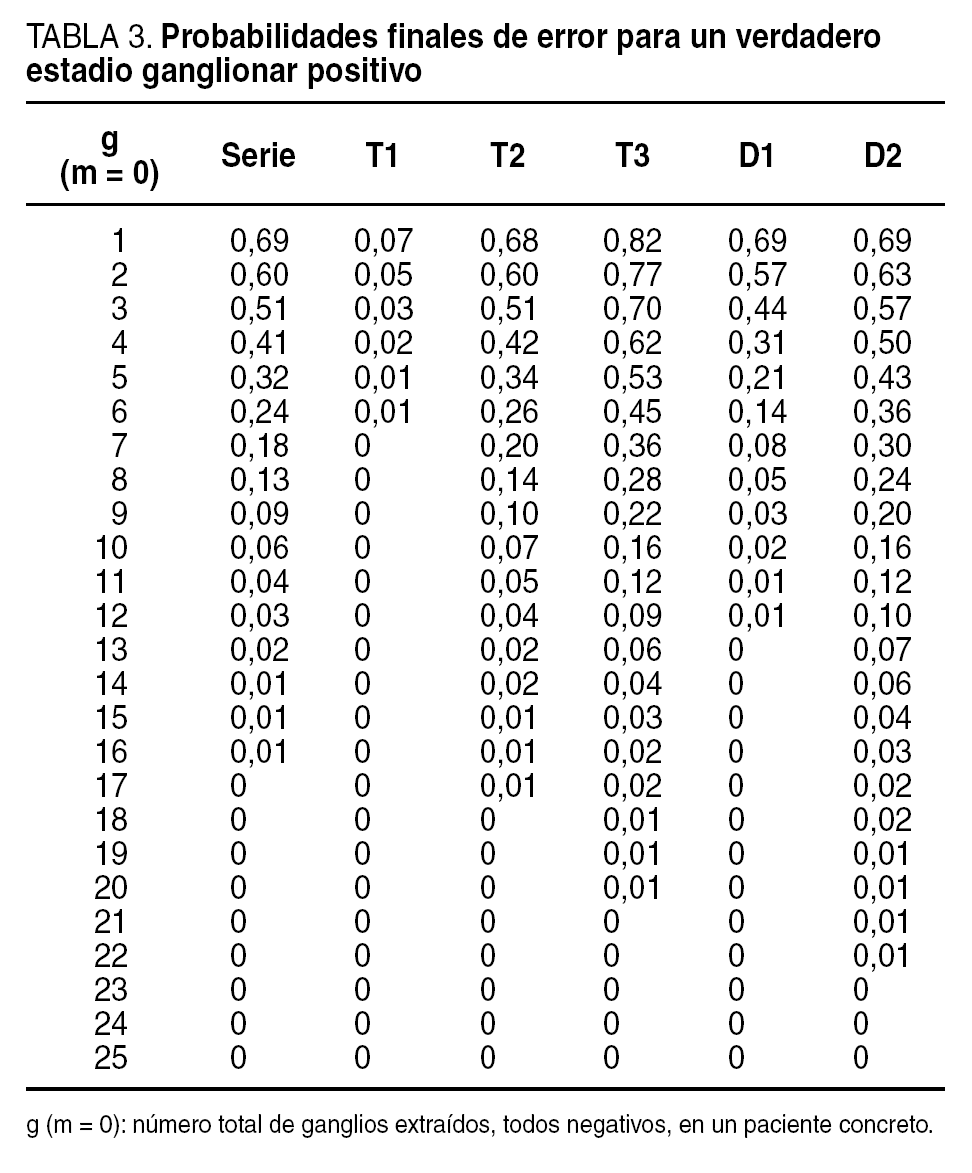
Es decir, la PFE ante un caso puntual que fuere realmente N positivo en la clasificación TNM tras haber obtenido una muestra de 5 ganglios todos ellos negativos, en el ámbito de este estudio es del 32%, de acuerdo con una prevalencia general del 77% de ganglios positivos en nuestros propios pacientes, y de una capacidad particular y previa de diagnosticar ganglios positivos, definida históricamente por 1.308 ganglios analizados, de los cuales 425 fueron positivos.
Este cálculo debe repetirse desde g = 1 y m = 0, hasta g = x y m = 0, siendo * igual a una cifra que expresara una PFE cercana o igual a cero. Este g = x sería pues el número mínimo de ganglios a analizar (siendo todos negativos) que nos daría la seguridad absoluta de que en este paciente no ha quedado ningún ganglio por extraer que fuese positivo. El número máximo de ganglios de drenaje gástrico que anatómicamente puede presentar un paciente se ha valorado en ciertos estudios12,13, pero generalmente la PFE será cero mucho antes de llegar a ese máximo.
Sin embargo, tampoco es necesario repetir los cálculos para cada g hasta llegar a esa cifra cero de la PFE. Si en el caso del ganglio centinela de la mama se considera suficientemente segura una probabilidad final negativa (valor predictivo negativo) que sea igual o mayor del 95%, o sea, que permita un margen de error máximo del 5%, podemos perfectamente aplicar esta norma también para el cáncer gástrico. Podemos sentar así que la PFE debe ser igual o menor del 5%. En definitiva, la cifra g mínima de ganglios que se deberían analizar, siendo todos negativos, que ofrezca suficiente seguridad (un error máximo del 5%) para descartar un estadio ganglionar verdaderamente positivo, será pues aquella con una PFE ¾ 0,05.
Para que estos cálculos sean válidos, debe asumirse que un hipotético ganglio de drenaje gástrico afectado por un tumor se localizará independientemente de donde se encuentre el tumor y el ganglio, es decir, que no es necesario considerar la restricción de que el ganglio más próximo al tumor sea necesariamente el primero en afectarse, después el segundo ganglio más cercano, y así sucesivamente. Consideramos que tal restricción probabilística puede soslayarse en tumores como los gástricos o los colorrectales porque los saltos ganglionares son muy frecuentes y las vías de drenaje son múltiples8; sin embargo, sí se suele tener en cuenta en el cáncer de mama con los niveles axilares I, II, y III, por lo que entonces, las fórmulas anteriores deben contener ciertas correcciones9. Los cálculos para la mama son así mucho más complejos.
En el presente estudio, el cómputo del número mínimo de ganglios a analizar se confeccionará de forma global sobre la base de los 75 casos de cáncer gástricos. Posteriormente se repetirá el análisis según la categoría T (T1, T2, T3, T4), y según el tipo de linfadenectomía realizado, D1 o D2. En estos subgrupos lo que cambia para los cálculos es la prevalencia general P(M+) que será la particular de cada uno, y la capacidad diagnóstica a priori, P(m/M+), definida por los valores G y M de cada cual. Por último, se llevará a cabo un control de calidad de nuestras linfadenectomías en el sentido de identificar los estadios N negativos realizados que sean realmente fiables. Como se puede deducir, no es necesario poseer una gran base de datos para alcanzar estos objetivos básicos. Basta un informe quirúrgico convencional y el resultado de anatomía patológica que proporciona el patólogo.
Las medias se expresan como tales ± su desviación estándar (DE). En el anexo 1 se comenta una forma aproximada de calcular los intervalos de confianza de las PFE.
Resultados
La edad media fue de 66 ± 11 años, con un porcentaje de varones del 67%. Un 45% fueron gastrectomías subtotales y el restante 55% fueron gastectomías totales. Entre ellas, el 28% del total de las gastrectomías lo fueron a título paliativo. Un 63% de las linfadenectomías fueron estándar (D1), y el restante 37% fueron radicales.
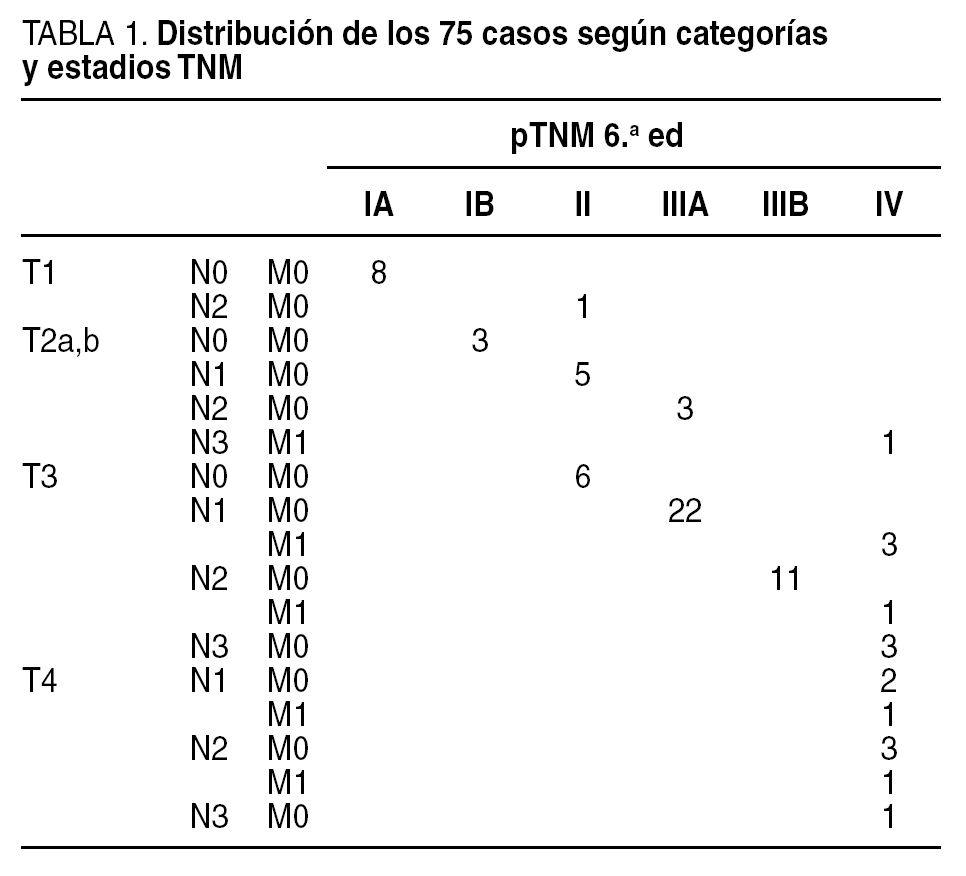
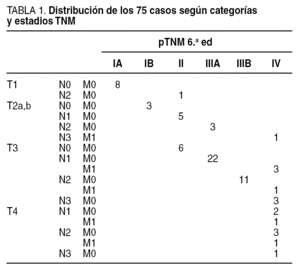
La distribución por categorías TNM puede verse en la tabla 1. De ella se extrae que un 11% fueron estadios IA, un 4% IB, un 16% II, un 33% IIIA, un 15% IIIB, y un 21% fueron estadios IV de la clasificación TNM, 6.a edición. Los datos generales propios de la estadificación ganglionar se pueden ver en la tabla 2. Los T4 no pueden entrar pues en los cálculos de probabilidades finales al ser todos N positivos. La media general de ganglios extraídos fue de 22 ± 12, que desglosada por tipo de linfadenectomía fue de 17 ± 9 para la D1, y de 30 ± 11 para la D2 (Mann-Whitney, p < 0,001); sin embargo, la media general de ganglios positivos no varió entre ambos tipos y fue de 6, cifra idéntica a la media de ganglios positivos por caso de toda la serie (6 ± 6).
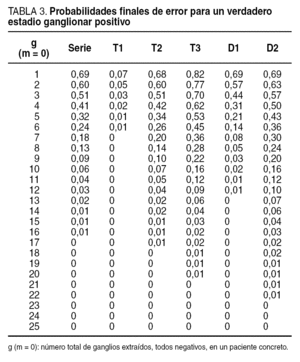
La tabla 3 expone las PFE según cada hipotética muestra g de ganglios negativos. A destacar que nuestro número g mínimo global de ganglios analizados para asegurar, con un máximo error del 5%, un estadio ganglionar negativo es de 11 ganglios negativos. Si nos situamos en la cifra promedio de ganglios obtenidos, en el caso de ser negativos, la probabilidad de error sería del 0%. En nuestra serie y para los T1, puede observarse que el mínimo número de ganglios negativos a recolectar baja a 2, para después subir ya a una cifra igual a la global para los T2, y a 14 en los T3. Para la linfadenectomía D1 el mínimo a analizar queda en 8 ganglios, ascendiendo a 15 para la D2. Como se puede observar por estas cifras, salvo para los T1, en nuestra serie los riesgos de error son, desde el punto de vista cualitativo, prácticamente iguales a los globales para los pacientes T2, y algo superiores en los pacientes T3.
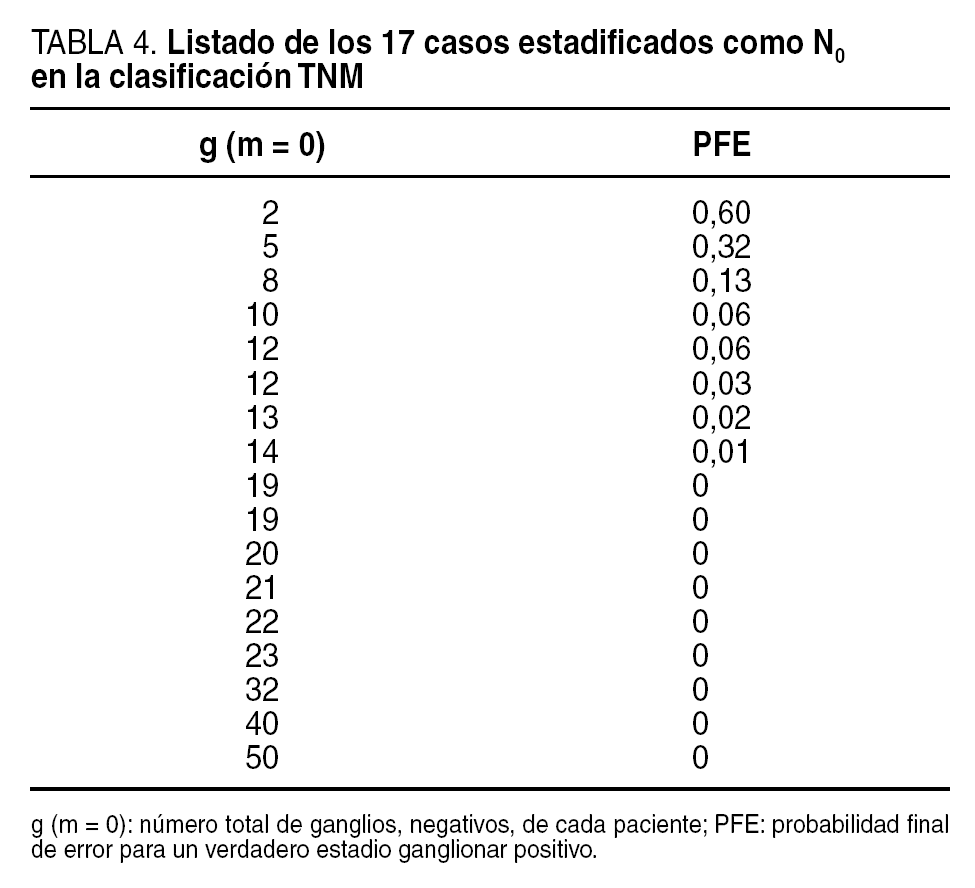
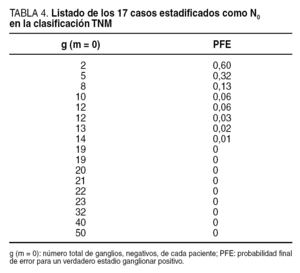
La tabla 4 muestra el control de calidad para nuestros 17 casos finalmente etiquetados como N negativos en la clasificación TNM. Se puede observar que 4 (24%) de ellos no llegan al mínimo de seguridad exigida, con incluso un caso que presenta un riesgo de error global del 60%, al haberse recolectado en él sólo 2 ganglios negativos. Este paciente se operó de una úlcera antral supuestamente benigna que tras la resección gástrica resultó ser un cáncer T2; por este motivo, la linfadenectomía fue una D1, además, enormemente restringida a la pared gástrica. Estamos, pues, ante una cifra cercana a una cuarta parte de estadificaciones ganglionares negativas inseguras bajo ese umbral de error del 5%.
Discusión
Ante todo, hay que resaltar que estas PFE, como cualquier valor predictivo, sólo sirven para cada autor en particular, es decir, carecen de toda validez externa y por lo tanto, no son exportables. De esta forma, es necesario que cada grupo calcule las suyas propias, pues dependen mucho de la prevalencia de enfermos N positivos que tengamos (nuestra población de casos, que tiene rasgos propios y diferenciados de la de otros autores), y de nuestra capacidad diagnóstica que también puede diferir de la de otros. La prevalencia marca los rasgos de los pacientes, y la probabilidad basada en nuestros datos históricos de recolección ganglionar marca la idiosincrasia operati-va de cirujanos y patólogos, de un grupo de trabajo determinado. No obstante, con prevalencias y cocientes M/G similares (tabla 2), los resultados también lo serán, con independencia de la cantidad total de ganglios recogidos.
Puede resultar llamativo que para una linfadenectomía estándar se precise un mínimo más bajo que para una radical. Las probabilidades finales que expresa la fórmula de Bayes son muy poco intuitivas, pues no se adivinan fácilmente si no se calculan, y pueden producir cierta perplejidad o sorpresa. Son el resultado de una delicada relación entre prevalencia y capacidad diagnóstica. En las linfadenectomías D1 se recogen proporcionalmente muchos más ganglios positivos y eso equivale probabilísticamente a una mayor capacidad diagnóstica, que es menor para las D2. Pero eso no es un inconveniente real para las linfadenectomías D2, sino todo lo contrario, porque a su cifra mínima de ganglios se llega con absoluta facilidad, dado que la media general para ellas está en 30 ganglios recogidos, incluso su mínimo está en 13, lo cual supone que para las D2 la práctica totalidad de estadios ganglionares finales negativos van a ser seguros. Sin embargo, en las D1, es donde precisamente estarán casi todos, o todos, los casos con insuficiente número de ganglios recolectados. Como se ha visto, nuestra calidad en las estadificaciones ganglionares negativas es más bien mediocre, y esto a fin de cuentas, deriva fundamentalmente de una escasa recolección de ganglios en algunos pacientes, cuya culpa radica en la linfadenectomía D1, sin lugar a dudas.
Actualmente se acepta que cualquier paciente N positivo debe someterse a tratamiento adyuvante postoperatorio, incluso se aconseja en los estadios IB para los T2N07, aunque aquí haya aún mucho por aclarar. En los documentos PDQ® también aparece tal recomendación. Si aceptamos esto como norma, los cálculos anteriores pueden resultar cruciales para los pacientes resecados con intención curativa y con altas probabilidades de ser erróneamente catalogados como N negativos. Estos casos suelen ser aquellos con recuentos ganglionares pequeños. Salvo excepciones, en el mundo occidental las recolecciones ganglionares son escasas. Hay suficiente evidencia en este sentido que ha sido corroborada en importantes estudios como el de Bouvier et al4, en el que se demostraba, sobre una base de datos poblacional, que la mayoría de linfadenectomías recolectaban menos de 10 ganglios. La clasificación TNM 5a edición estableció un límite de seguridad de 15 ganglios analizados. Se trataba desde luego de una generalización que en ciertos casos podría ser excesiva, pero como se trasluce en nuestros resultados, y en el propio trabajo de Bouvier4, no iba demasiado desencaminada, al menos, para los ambientes europeos, como norma general. Después, habrá subgrupos, como los T1, en que tal umbral sea exagerado en exceso, pero desde luego, servía como guía habitual. Es posible que haya otros factores no analizados aquí, que como el T del tumor, puedan reducir el número mínimo de ganglios negativos a analizar, pero en cualquier caso, nos atrevemos a aseverar que puede haber indicación de remitir a un N negativo al oncólogo si la probabilidad de error de una estadificación ganglionar negativa sea alta o muy alta. El hecho de que la sexta edición TNM no ponga limitaciones en esa dirección no nos debería, pues, hacer bajar la guardia ante los beneficios que pueda aportar un tratamiento adyuvante, para ciertos pacientes dudosamente clasificados. En realidad, la clasificación TNM ha basculado desde un extremo a otro desde la quinta a la sexta edición, y estos cambios son peligrosos. Aplicando este modelo descrito, podemos acceder al término medio. Por los mismos motivos, en el cáncer colorrectal, se podría afirmar lo mismo10.
En cuanto al ganglio centinela gástrico, los resultados aquí mostrados hacen entrever 2 importantes consecuencias. La primera, que quizás en algunos grupos de trabajo haya que hablar en plural, es decir, hablar de ganglios centinelas en lugar de ganglio centinela. Esta es, pues, una condición previa que se debería conocer por todo aquel que pretenda iniciar una validación de la técnica en el cáncer gástrico, y posiblemente también en el cáncer colorrectal. En nuestro caso y para los T1, para tener suficiente con analizar un solo ganglio centinela, la prevalencia de enfermos N positivos debería ser igual o menor de un 8% en lugar del 11%, lo cual podría, quizá, ocurrir en los T1 no ulcerados, de un máximo de 2 cm de diámetro y que no afectaran a la submucosa14,15. La segunda consecuencia para el cáncer gástrico es que difícilmente se podrá aplicar el concepto de ganglio centinela para tumores más allá de los T1. Todos los demás necesitarán, casi con total seguridad, de linfadenectomías lo más amplias posibles. En las gastrectomías laparoscópicas actualmente emergentes, si en realidad creemos que son más restringidas en cuanto a disección linfática16, es otro terreno donde un modelo predictivo como el referido puede tener mucho papel.
En conclusión, se ha descrito una forma de catalogar a un importante grupo de pacientes con cáncer gástrico como son los N negativos de cara a aspectos tan fundamentales como la extensión de la linfadenectomía y la indicación de tratamientos adyuvantes. Hay más modelos matemáticos para lograr este fin17,18, pero el presentado aquí es bastante sencillo y reproducible para cualquier grupo que maneje habitualmente esta enfermedad y esté interesado en conocer la calidad de sus estadificaciones ganglionares negativas.
Correspondencia: Dr. J.M. Miralles Tena.
Servicio de Cirugía General y del Aparato Digestivo.
Hospital General de Castellón.
Avda. Benicasim, s/n. 12004 Castellón. España.
Correo electrónico: jmt@comcas.es
Manuscrito recibido el 20-1-2006 y aceptado el 20-3-2006.