El textbook outcome (TO), o resultado de libro, es una medida multidimensional para evaluar la calidad de la práctica asistencial. Ésta viene reflejada como el resultado quirúrgico «ideal», atendiendo a una serie de indicadores o puntos de referencia establecidos que se adaptan en función de la patología quirúrgica que queramos analizar. Son pocas las referencias bibliográficas y las series publicadas al respecto, todas ellas muy recientes.
ObjetivoValorar el grado de cumplimiento del TO y su impacto sobre la supervivencia.
MétodoEstudio observacional retrospectivo de todas las neoplasias gástricas intervenidas en nuestro centro. Periodo: desde enero del 2015 hasta diciembre del 2020. Se determinaron los siguientes criterios TO: márgenes R0, > 15 ganglios linfáticos en el estudio histológico, sin complicaciones mayores (Clavien-Dindo > IIIa), estancia hospitalaria < 21 días, no presentar mortalidad en los 30 días posoperatorios ni readmisión durante esos 30 días. Se realizó un análisis comparativo entre el grupo de TO vs. grupo no TO.
ResultadosSe intervinieron 93 pacientes. Alcanzamos el TO en un 34,1% de los pacientes. La variable > 15 ganglios linfáticos fue la que más afectó a conseguir un TO Al realizar el análisis de supervivencia, observamos que el grupo en que se obtuvo el TO presentó mayor supervivencia (p < 0,008).
ConclusiónEn nuestra serie, la obtención del TO tiene impacto sobre la supervivencia con un grado de cumplimiento del 34,1%.
The textbook outcome (TO) is a multidimensional measure to assess the quality of healthcare practice. This is reflected as the “ideal” surgical result, attending to a series of indicators or established reference points that are adapted depending on the surgical disease that we want to analyze. There are few references and series published about TO, all of them very recent.
ObjectiveWe present a series of gastric surgery from the TO perspective and we analyze its impact on survival.
MethodRetrospective observational study of all gastric neoplasms operated on in our center. Period: January 2015 - December 2020. The criteria for TO were: margins R0, > 15 lymph nodes in the histological study, no Clavien-Dindo complications > IIIa, hospital stay < 21 days, no mortality or readmission in the 30 postoperative days. A comparative analysis was performed between the TO group versus the non-TO group.
Results91 patients were operated on. We reached the TO in 34.1% of the patients. The variable > 15 lymph nodes was the one that most affected to achieve a TO. When performing the survival analysis, we obtained that the group in which the TO was obtained had a greater survival (p < 0.008).
ConclusionIn our series, obtaining the TO has an impact on survival which 34,1% of degree of compliance.
La calidad asistencial, según la definición de la Organización Mundial de la Salud (OMS), del 2000, es el nivel de realización de objetivos intrínsecos para mejorar la salud por los sistemas sanitarios y de receptividad a las expectativas legítimas de la población1. Es una medida que incluye una serie de dimensiones, tales como eficiencia, efectividad, acceso, competencia técnica, equidad, adecuación, disponibilidad y oportunidad. Constituyen en un término coloquial, lo que podríamos definir como el clásico «buen hacer» aplicado a la práctica asistencial2,3.
La medicina ha progresado mucho en el último siglo y la sociedad actual, globalizada, interconectada y digitalizada, indaga en la red sobre resultados de los hospitales a la hora de tratarse de una patología concreta, buscando qué hospitales brindan una «atención y resultados ejemplares».
Entre los nuevos indicadores surge el textbook outcome (TO), o resultado de libro, propuesto por Kolfschoten en 20134. Empleado inicialmente en el marco de la cirugía oncológica colorrectal, algunos grupos han mostrado interés en este indicador de calidad y en los últimos años han ido surgiendo modelos de TO aplicados al campo de la cirugía esofagogástrica, hepatobiliar y pancreática, entre otros5–12.
En el campo de la cirugía esofagogástrica, dos artículos recientes han mostrado cómo la obtención del TO se asocia con mayor supervivencia de forma independiente tras el ajuste de variables de confusión4,6.
El TO es una medida de calidad asistencial que agrupa una serie de indicadores como criterios para establecer lo que se considera un resultado quirúrgico «ideal»4. Para llegar a este resultado quirúrgico ideal, se analizan características de los pacientes, de la cirugía, de las complicaciones y de la calidad oncológica de la resección, en un intento de agrupar aquellos indicadores o puntos de referencia considerados TO para grupos de cirujanos expertos7. Desde el punto de vista de la información para el paciente, el TO proporciona la ventaja de ser una estadística resumida de fácil comprensión, a diferencia de otros indicadores de calidad más complejos. Para el paciente es más sencillo comprender que un hospital tiene un porcentaje de pacientes con resultados ideales («que van bien») que, por ejemplo, volumen/mortalidad o estancia media del procedimiento que, aunque útiles como herramientas de evaluación de la calidad, puede no ser información relevante para el paciente6. Se presenta una serie de cirugía gástrica desde la perspectiva del resultado de TO en un hospital de tercer nivel durante un periodo de cinco años, con el objetivo de evaluar el nivel de cumplimiento y su impacto sobre la supervivencia.
MétodosSe realizó un estudio observacional retrospectivo desde enero del 2015 hasta diciembre del 2020 sobre todos los cánceres gástricos sometidos a cirugía en nuestro hospital. Los pacientes fueron seleccionados previamente para la administración, o no, de neoadyuvancia en un comité clínico multidisciplinar con periodicidad semanal. Los criterios de inclusión fueron: pacientes con cáncer gástrico intervenidos de forma programada con intención curativa. Se obtuvieron datos sobre las características del paciente, tumor y tratamiento desde la base de datos de la Unidad de Cirugía Esofagogástrica, registros médicos escritos y electrónicos. La comorbilidad se evaluó según clasificación de la Sociedad Americana de Anestesiología (ASA), Charlson y edad8–10. El estadio tumoral mediante la octava edición TNM11. Las complicaciones postoperatorias se determinaron mediante la clasificación de Clavien-Dindo12. Basándonos en la definición de Kalff et al.13, las referencias para establecer el TO fueron los siguientes: márgenes R0, > 15 ganglios linfáticos en el estudio histológico, no complicaciones Clavien-Dindo > IIIa, además de todo lo anterior, los pacientes incluidos en el grupo de TO debían tener estancia hospitalaria < 21 días, no presentar mortalidad en los 30 días posoperatorios ni readmisión durante esos 30 días7,13. El tiempo de supervivencia se calculó desde la fecha de la cirugía hasta la fecha de fallecimiento por cualquier causa o la última fecha de seguimiento.
Análisis estadísticoLa prueba de rango logarítmico se utilizó para comparar la supervivencia de los pacientes con o sin TO. Las características del paciente, el tumor y el tratamiento se compararon entre pacientes con y sin TO. Se determinaron las variables cuantitativas media, desviación estándar (DE) y la comparación de variables se realizó utilizando la prueba χ2 y la prueba U de Mann-Whitney para variables continuas. Se utilizaron modelos para estudiar la asociación entre el TO y la supervivencia ajustada para el paciente mediante regresión multivariable de COX, considerando p < 0,05 como resultados estadísticamente significativos en el análisis. El análisis se realizó con SPSS v.25® (IBM Corp., Armonk, NY, EE. UU.).
ResultadosDurante nuestro periodo de estudio, se realizaron 93 gastrectomías con intención curativa. Del total de las 93 gastrectomías se consiguió la resección quirúrgica en 85 pacientes (ocho resultaron irresecables), lo que arroja una tasa de resecabilidad del 91,3%. La edad media de los pacientes fue de 68,1 años, con un 65,9% de varones y 34,1% de mujeres. La media de la serie en la puntuación de Charlson fue de 5,8. Con respecto a la localización tumoral más frecuente fue: cuerpo gástrico (44,7%) y antro (45,9%). El 67,1% de los pacientes no recibió neoadyuvancia preoperatoria. La distribución por ASA fue un 35,2% ASA I, 42,4% ASA II, 21,2% ASA III y 1,2% ASA IV. Se realizaron un 60% de gastrectomías totales vs. un 40% de gastrectomías subtotales.
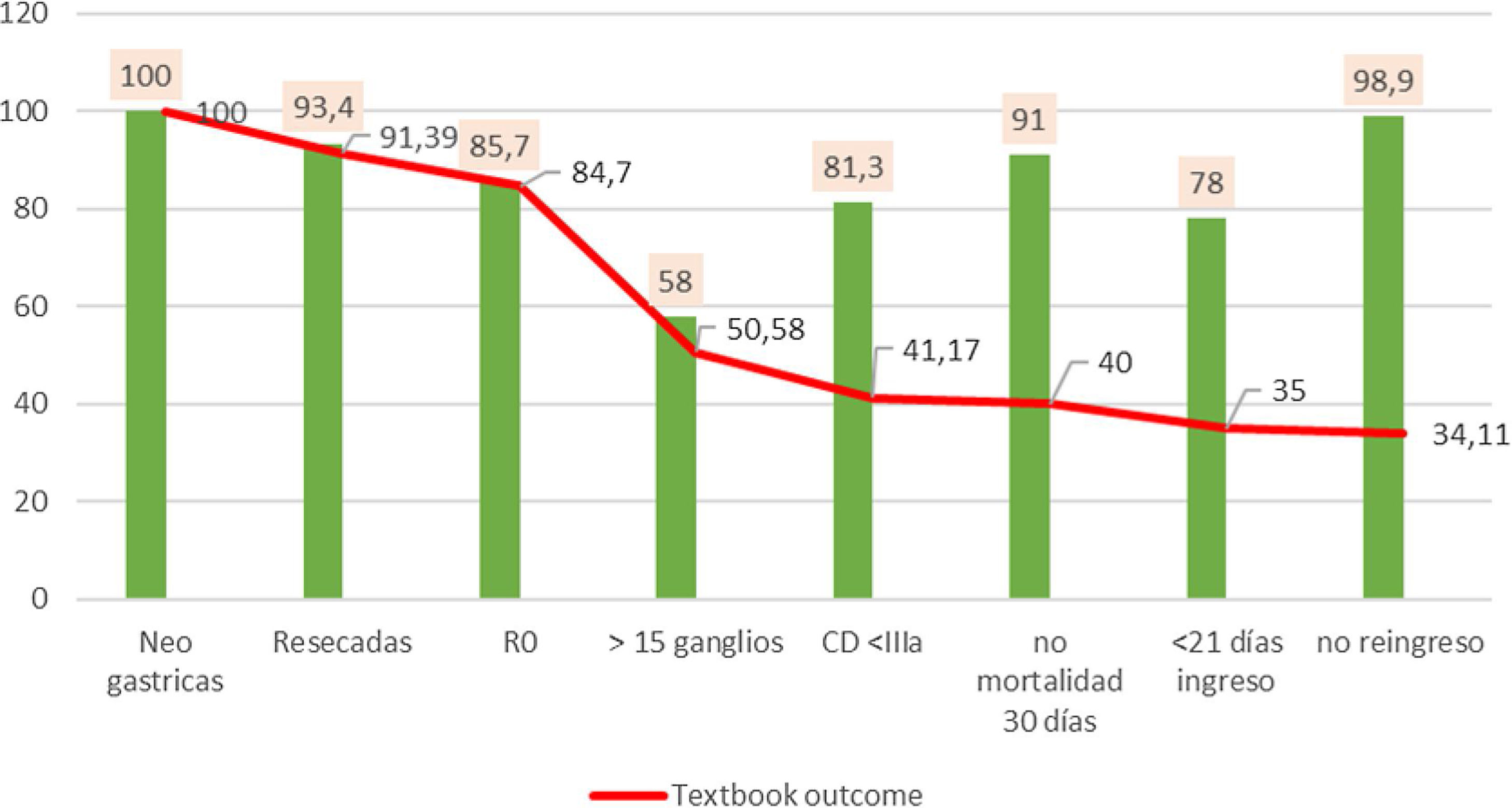
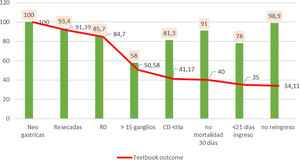
La búsqueda de criterio de TO se inició con el 100% de los pacientes sometidos a resección. De ellos se obtuvo un 84,7% de pacientes con R0 tras el análisis histológico de la pieza, es decir, que la obtención del R0 redujo un 15% el volumen de los pacientes. Esta cifra se redujo notablemente a 50,5% cuando se incluyó la variable > 15 ganglios linfáticos, suponiendo este indicador por sí solo una reducción de TO en un 1/3 de la serie, siendo el que más reduce el número bruto de pacientes, solo alcanzando este requisito un 58% del total. Al incluir las complicaciones, según Clavien-Dindo, se redujo un 9,4% el porcentaje previo, quedando solo un 41,1% de pacientes TO. El porcentaje de pacientes se redujo en un punto a 40% cuando añadimos la no mortalidad en 30 días. Al contabilizar el indicador de ingresos < 21 días queda reducido al 35%. Finalmente, al contabilizar el no reingreso en los 30 días posteriores al alta obtuvimos un TO final del 34,1% (fig. 1).
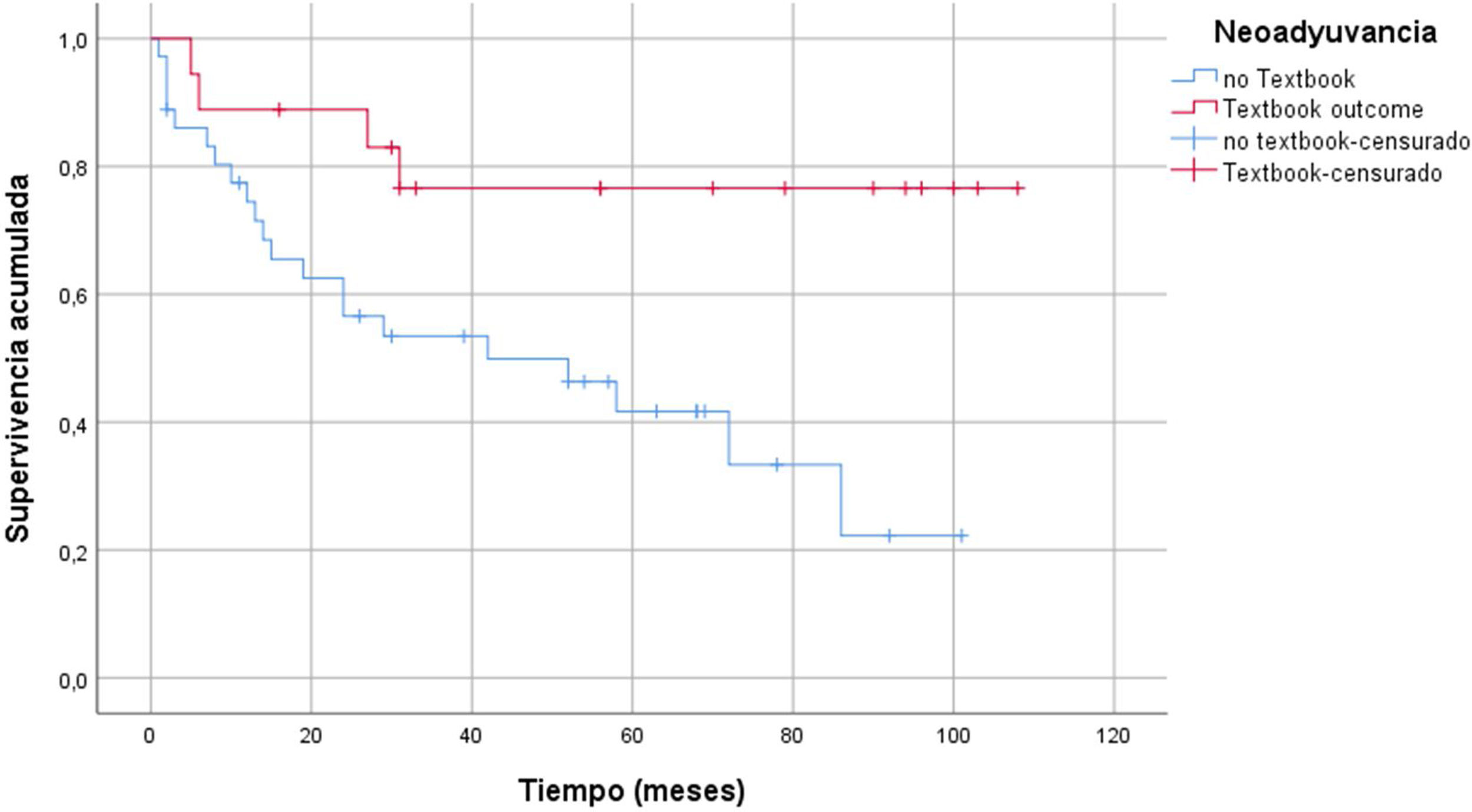
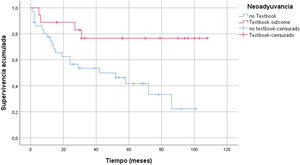
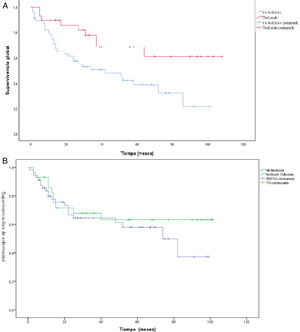
Las principales características demográficas comparativas entre grupos se resumen en la tabla 1. La edad media del grupo TO fue casi cuatro años menor que la del grupo no TO (65,7 vs. 69,3 años). Con respecto al ASA, no hay diferencias en pacientes ASA I y II para la obtención del TO, pero sí en los pacientes ASA III donde solo un 17,2% de estos alcanzan el TO. No obtuvimos ningún resultado de libro en pacientes ASA IV. La distribución de pacientes que obtuvieron TO vs. no TO en función del índice de comorbilidad de Charlson fue de 34,1% en el grupo TO vs. 65,9% de no TO. La histología de adenocarcinoma (intestinal o tubular) fue la que obtuvo mayor grupo de pacientes de TO vs. «otras histologías» (difusos y células en anillo de sello), donde el resultado de libro es del 13,8%. No hubo diferencias significativas en cuanto el tipo de gastrectomía (total o subtotal) en ambos grupos y no influyó sobre el TO. No hubo diferencias en el grupo de neoadyuvancia para alcanzar el TO 34 vs. 32%. Sí encontramos diferencias en cuanto a supervivencia en el grupo de neoadyuvancia, de modo que aquellos pacientes con tratamiento previo y que además alcanzaron el TO vivieron más p = 0,008 (fig. 2). La estancia media de fue de 16,2 días ± 12,7. El porcentaje de pacientes donde se obtuvieron > 15 ganglios fue superior en el grupo de TO 23,9 ± 8,8 vs. 13,8 ± 9,8, siendo este resultado con p < 0,001.
Principales características de la serie
| Total n = 85 | Textbook outcome n = 29 | No textbook outcome n = 56 | Valor p | |
|---|---|---|---|---|
| n% | n% | n% | ||
| Edad (media ± DE) | 68,1 (12,7) | 65,7 (12,6) | 69,3 (12,8) | 0,212 |
| Sexo % | 0,572 | |||
| Varón | 65,9 | 65,5 | 66,1 | |
| Mujer | 34,1 | 34,5 | 33,9 | |
| ASA-score % | ||||
| I | 35,2 | 37,9 | 33,9 | 0,725 |
| II | 42,4 | 44,8 | 41,1 | |
| III | 21,2 | 17,2 | 23,2 | |
| IV | 1,2 | 0 | 1,8 | |
| Charlson score (media ± DE) | 5,87 (2,58) | 34,1 (2,5) | 65,9 (2,5) | 0,072 |
| Histología % | ||||
| Adenocarcinoma (intestinal) | 89,4 | 86,2 | 91,1 | 0,478 |
| Otros (difuso y células anillo sello) | 10,6 | 13,8 | 8,9 | |
| Ganglios examinados (media ± DE) | 17,2 (10,6) | 23,9 (8,8) | 13,84 (9,8) | < 0,001 |
| Ganglios infiltrados (media ± DE) | 5,1 (8,2) | 5,1 (5,5) | 5,1 (9,3) | 0,978 |
| Días estancia (media ± DE) | 16,2 (12,7) | 10,7 (3,5) | 19,1 (14,7) | 0,004 |
| Supervivencia meses (media ± DE) | 38 (29,5) | 50,5 (31,5) | 31,5 (26,5) | 0,004 |
| Tiempo libre enfermedad meses (±) | 40,3(32,1) | 50,5(36,8) | 35,1 (28,2) | 0,006 |
| Neoadyuvancia % | ||||
| No | 67,1 | 65,5 | 67,9 | 0,507 |
| Sí | 32,9 | 34,5 | 32,1 | |
| Gastrectomía tipo % | ||||
| Subtotal | 40 | 29,4 | 70,5 | 0,455 |
| Total | 60 | 37,2 | 62,7 | |
| Localización % | ||||
| UEG | 3,5 | 3,4 | 3,6 | 0,580 |
| Fundus | 5,9 | 3,4 | 7,1 | |
| Cuerpo | 44,7 | 48,3 | 42,9 | |
| Antro/píloro | 45,9 | 44,8 | 46,4 | |
| Estadio pT % | ||||
| T0 | 2,4 | 6,9 | 0 | 0,126 |
| T1 | 7,1 | 3,4 | 8,9 | |
| T2 | 17,6 | 13,8 | 19,6 | |
| T3 | 29,4 | 24,1 | 32,1 | |
| T4a | 38,8 | 48,3 | 33,9 | |
| T4b | 3,5 | 0 | 5,4 | |
| Estadio pN % | ||||
| Nx | 2,4 | 0 | 3,6 | 0,228 |
| N0 | 38,8 | 41,4 | 37,5 | |
| N1 | 15,3 | 3,4 | 21,4 | |
| N2 | 20 | 24,1 | 17,9 | |
| N3a | 17,6 | 20,7 | 16,1 | |
| N3b | 4,7 | 6,9 | 3,6 | |
| Estadio pM % | ||||
| M0 | 89,5 | 89,7 | 85,7 | 0,662 |
| M1 | 10,5 | 6,9 | 12,5 | |
| Invasión linfovascular % | 47,1 | 44,8 | 48,2 | 0,565 |
| Invasión perineural % | 42,4 | 34,5 | 46,4 | 0,177 |
ASA: Sociedad Americana de Anestesiología; UEG: unión esofagogástrica; DE: desviación estándar.
pM, Pn, pT: estadiaje TNM tras el estudio patológico.
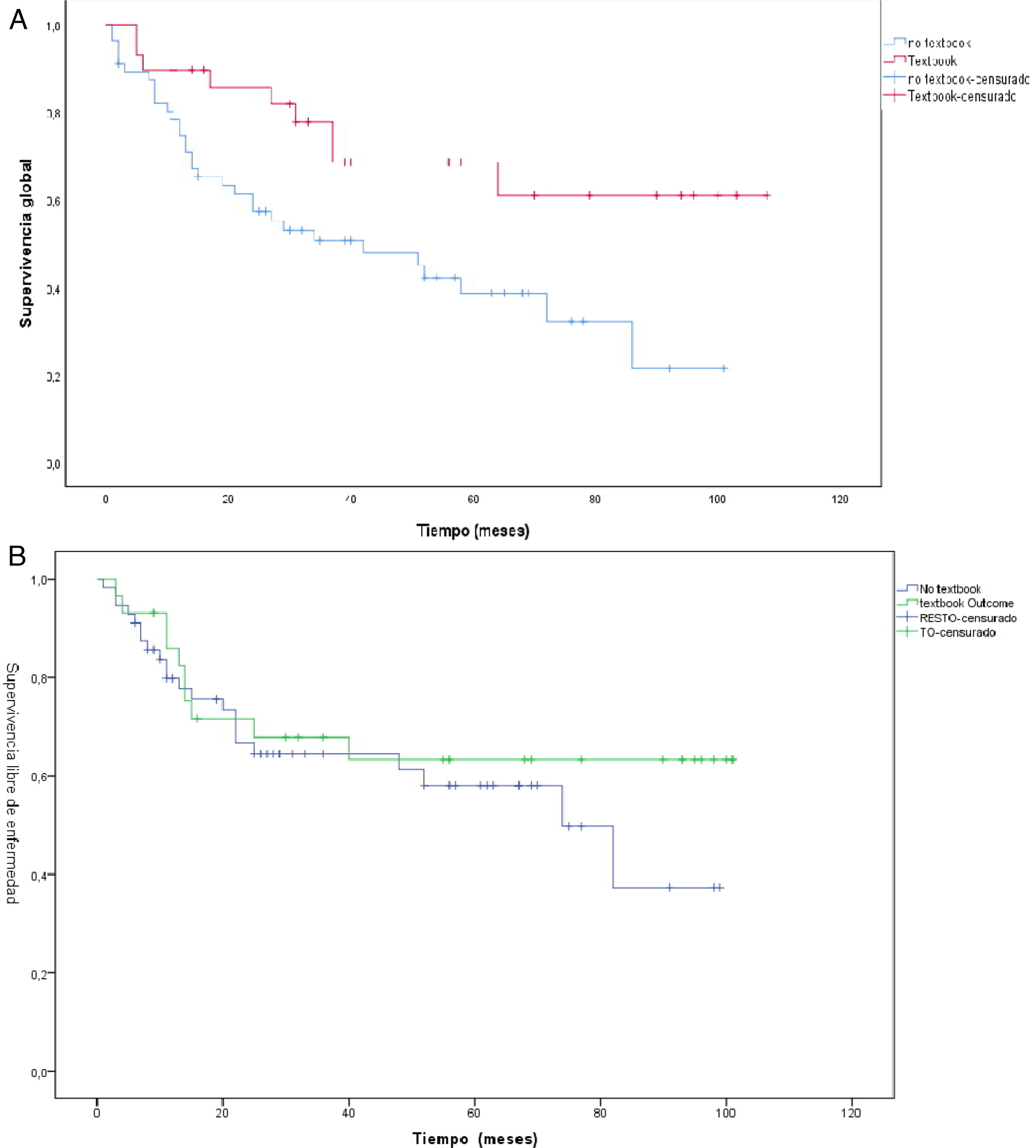
La mediana de supervivencia fue de 38 meses, con una DE ± 29,5 meses. La supervivencia en el grupo de TO (50,5 meses ± 31,5 meses) fue superior a la del grupo no TO (31,5 meses ± 26,5 meses) (p 0,004). Lo mismo sucede con el tiempo libre de enfermedad, que en el grupo de TO es superior (50,5 meses ± 36,8 meses) vs. no TO (35,1 meses ± 28,2), pero no significativo (p 0,379). Cuando realizamos el análisis de la supervivencia mediante la fórmula no paramétrica de Kaplan-Meier, comparando los pacientes TO vs. no TO encontramos un incremento de la supervivencia en los pacientes con TO (p < 0,008) (fig. 3a). Lo mismo sucede con el tiempo libre de enfermedad, aunque en este caso sin alcanzar significación estadística (p = 0,379) (fig. 3b).
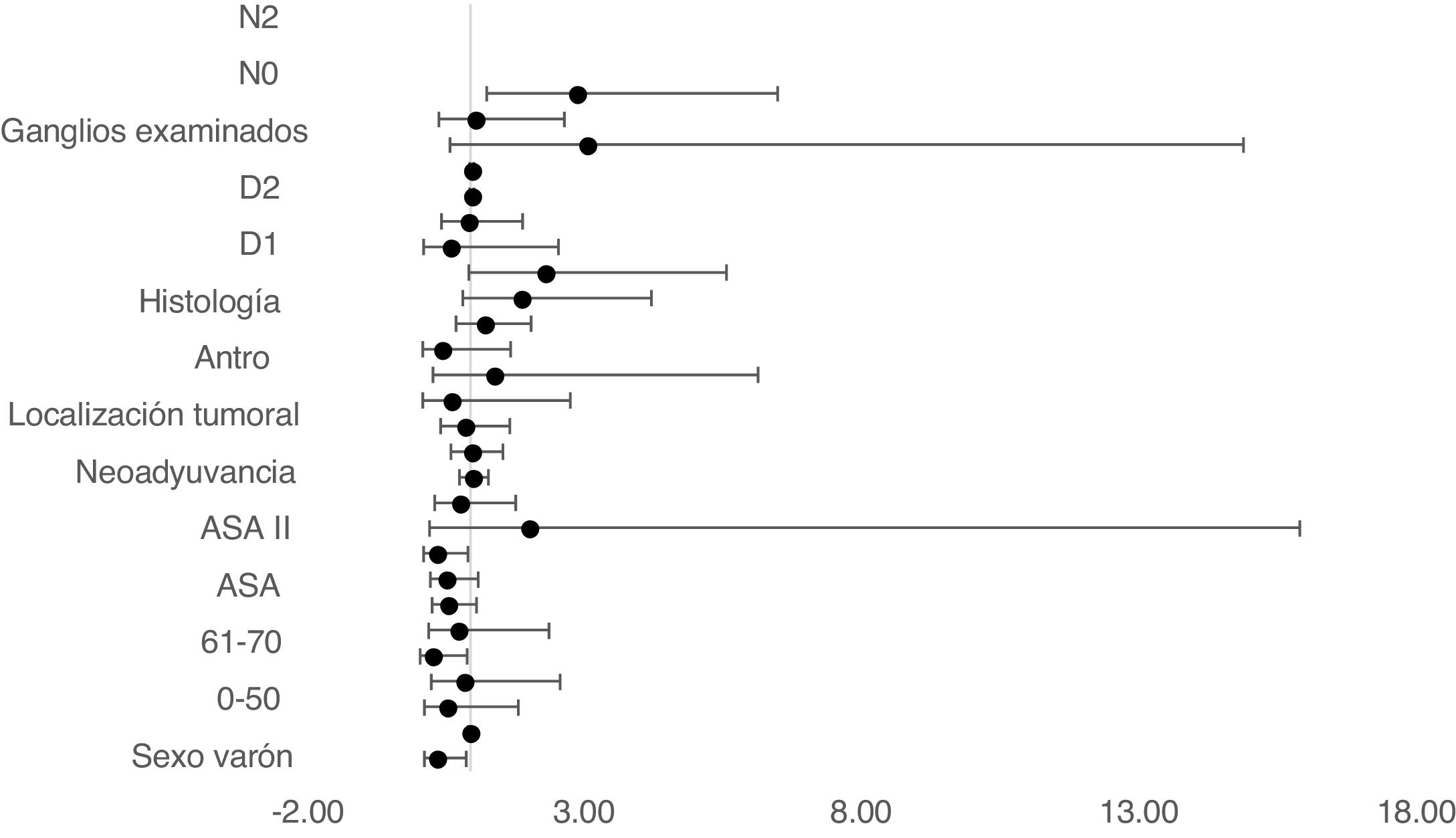
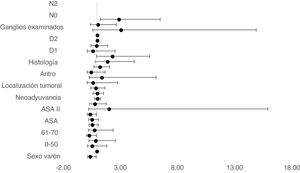
En modelo de riesgos proporcionales de Cox multivariable ajustado por TO mostró que la edad entre 61-70, el ASA II, la linfadenectomía D1 y D2 y los ganglios no infiltrados en N0 como factores independientes asociados a supervivencia (tabla 2) (fig. 4).
Asociación entre textbook outcome y supervivencia. Regresión COX
| Variable | HR | IC 95% inf | IC 95% sup | Valor p |
|---|---|---|---|---|
| Sexo (hombre vs. mujer) | 0,394 | 0,169 | 0,919 | 0,031 |
| Edad al diagnóstico | 0,982 | 0,960 | 1,004 | 0,111 |
| 0-50 | 0,567 | 0,173 | 1,86 | 0,349 |
| 51-60 | 0,887 | 0,301 | 2,614 | 0,828 |
| 61-70 | 0,307 | 0,1 | 0,939 | 0,038 |
| 71-80 | 0,77 | 0,245 | 2,415 | 0,653 |
| > 80 | - | - | - | - |
| ASA | 0,589 | 0,315 | 1,104 | 0,099 |
| ASA I | 0,562 | 0,278 | 1,136 | 0,109 |
| ASA II | 0,389 | 0,158 | 0,959 | 0,04 |
| ASA III | 2,053 | 0,264 | 15,977 | 0,492 |
| ASA IV | - | - | - | - |
| Neoadyuvancia (sí vs. no) | 0,809 | 0,360 | 1,819 | 0,609 |
| Puntuación Charlson | 1,028 | 0,798 | 1,324 | 0,830 |
| Localización tumoral | 1,017 | 0,650 | 1,593 | 0,940 |
| Cuerpo gástrico | 0,892 | 0,466 | 1,71 | 0,731 |
| Antro gástrico | 0,646 | 0,148 | 2,812 | 0,56 |
| Fundus | 1,421 | 0,326 | 6,19 | 0,64 |
| Unión esofagogástrica | - | - | - | - |
| Histología (intestinal vs. otros) | 0,486 | 0,137 | 1,723 | 0,264 |
| Linfadenectomía | 1,246 | 0,742 | 2,092 | 0,406 |
| D1 | 1,917 | 0,860 | 4,275 | 0,112 |
| D1+ | 2,347 | 0,980 | 5,618 | 0,055 |
| D2 | 0,63 | 0,15 | 2,59 | 0,007 |
| Gastrectomía (total vs. otras) | 0,961 | 0,474 | 1,949 | 0,912 |
| G. examinados | 1,025 | 0,989 | 1,062 | 0,171 |
| Ganglios infiltrados | 1,023 | 0,984 | 1,063 | 0,254 |
| N0 | 3,10 | 0,64 | 14,96 | 0,160 |
| N1 | 1,083 | 0,434 | 2,704 | 0,864 |
| N2 | 2,909 | 1,294 | 6,541 | 0,010 |
| N3 | 0,000 | 0,000 | - | 0,981 |
ASA: Sociedad Americana de Anestesiología; HR: hazard ratio; IC 95: intervalo de confianza al 95%.
Nuestro objetivo con este trabajo fue, por un lado, valorar el grado de cumplimiento de TO en nuestro centro y compararlo con el resto de las publicaciones similares. Por otro lado, el otro objetivo fue ver si la obtención del textbook se asociaba a mayor supervivencia.
El TO es una herramienta para medir la calidad asistencial que agrupa una serie de parámetros que en su conjunto son definidos como ideales. Uno de los aspectos más controvertidos del TO son los indicadores que forman parte del mismo, ya que estos han sido seleccionados por grupos de expertos de centros con alto volumen en cirugía esofagogástrica. En la serie de Busweiler et al. de 1.772 cánceres gástricos durante el periodo analizado hubo cambio de criterio sobre la definición de R0 lo que podría suponer una alteración de los resultados13,14,15. Una definición internacional de los indicadores de TO es fundamental para poder comparar los resultados.
Otra consideración sobre el TO es que es una medida de todo o nada y puede resultar muy estricta a la hora de catalogar a los pacientes y los resultados. Además, no se distingue entre pacientes de bajo riesgo y alto riesgo. En la propia serie original de Kolfschoten, el porcentaje de pacientes de bajo riesgo que alcanzan el resultado de libro solo es del 60%, por lo que la estratificación del riesgo de cada paciente puede resultar un parámetro importante a analizar4.
Una de las principales aplicaciones del TO es que es útil para comparar resultados entre hospitales, e incluso entre cirujanos (aquellos con resultados excelentes podrían ser mentores) y valorar si el volumen de casos guarda relación con la obtención de TO. Aunque Levy et al. compararon este parámetro en su serie multicéntrica, sin encontrar claras diferencias16.
En las escasas series publicadas sobre TO en cirugía gástrica, las cifras obtenidas oscilan entre 22-45%16,17. En nuestra serie obtuvimos un 34,1% de TO. Queremos destacar que la obtención de TO en nuestros pacientes con Charlson > 6 o ASA IV es mínima. En nuestra serie no hubo diferencias en cuanto al sexo a la hora de obtener TO. Uno de los parámetros que más nos influye sobre la obtención del TO es el de > 15 ganglios analizados en la pieza quirúrgica, de modo que el porcentaje de TO reducido por este parámetro fue del 34,12%. En un artículo muy reciente, Levy et al. también observaron cómo el parámetro de > 15 ganglios fue uno de los indicadores que lograron con menos frecuencia. Como ocurre en el cáncer colorrectal, se ha demostrado que el procesamiento de muestras y la colaboración cirujano-patólogo puede incrementar la calidad del espécimen estudiado16,18,19. El uso del verde de indocianina (ICG) se ha ido popularizando en la última década y estudios recientes avalan su uso para la identificación ganglionar en el cáncer gástrico20,21. La serie de Baiocchi obtiene con este método una media de 37,9 ganglios por paciente20. Por tanto, creemos que mejorar la colaboración cirujano-patólogo y la reciente adquisición en nuestro centro del aparataje ICG nos puede ayudar a mejorar este dato del TO. Nuestra estancia media fue de 16,2 días, en nuestra opinión, una estancia de 21 días la consideramos excesiva para incluirla como un resultado ideal, ya que aplicando protocolos de rehabilitación multimodal cada vez más generalizados se reduce la estancia hospitalaria22.
Con respecto a la supervivencia hemos obtenido un incremento en aquellos pacientes que consiguen TO. La mediana de supervivencia del grupo TO fue de 50,5 meses vs. los 31,5 meses que alcanzó el grupo no TO (p 0,004). Parece razonable que el paciente que presenta complicaciones posoperatorias severas suele retrasar el tratamiento quimioterápico posterior, y esto afecte a la supervivencia, pero las funciones de supervivencia global muestran una clara separación en las curvas de supervivencia no ajustadas desde el inicio, que se incrementa durante el resto del periodo de observación (fig. 3a), lo que indica un efecto a largo plazo de la TO sobre la supervivencia del paciente, siendo similar a otras series publicadas4,14,17,23. Con respecto al modelo de riesgos proporcionales, aunque obtenemos algún resultado significativo el hecho de que nuestra muestra sea tan pequeña hace que no consideremos aptos estos datos para extraer conclusiones definitivas.
Un dato no evaluado previamente es el TO en pacientes que hayan recibido neoadyuvancia. La proporción de pacientes que han recibido neoadyuvancia en nuestra serie es del 32,7%. Por protocolo en nuestro centro se administra neoadyuvancia a todos los T3 o N + previa laparoscopia de estadiaje. El esquema neoadyuvante más empleado es 5Fu + leucovorin + oxaliplatino + docetaxel (FLOT) x 4 prequirúrgicos + otros cuatro ciclos de FLOT tras la cirugía24. Aunque cabría esperar que los pacientes sometidos a neoadyuvancia obtuviesen en menor proporción el resultado ideal, por ser estadios más avanzados. en nuestra serie este dato no se confirma, obteniendo el mismo porcentaje de pacientes TO vs. no TO 34 vs. 32% (p 0,507). A pesar de no encontrar diferencias significativas cuando realizamos un análisis de la curva de supervivencia, en función de neoadyuvancia y TO, sí obtuvimos un incremento de la supervivencia en el grupo de resultado ideal y neoadyuvancia p = 0,008 (fig. 2).
Otro parámetro que ha demostrado impacto sobre la supervivencia es el abordaje mínimamente invasivo, por lo que este es otro parámetro interesante sobre el qué debatir su inclusión dentro del TO14. En nuestra serie no hemos incluido esta vía de abordaje, ya que no forma parte del TO, aunque un porcentaje de nuestros casos fue realizado por abordaje laparoscópico.
Una de las limitaciones de nuestro estudio es que se trata de una muestra limitada y unicéntrica. Sin embargo, el hecho de que se trate de un equipo de cirujanos especializados en cirugía esofagogástrica, y que los miembros del equipo multidisciplinar no hayan variado durante el periodo estudiado, confieren fortaleza a nuestros datos.
Creemos que el TO es un punto de referencia valioso para evaluar la calidad de la gastrectomía y debería usarse en la investigación clínica y en los programas de mejora de la calidad de la atención médica.
Como conclusión, el TO es una medida multidimensional sencilla de realizar e interpretar, tanto por el paciente como por los profesionales sanitarios y gestores de calidad. Es necesario llegar a un acuerdo con respecto a los parámetros que deben formar parte de TO y realizar estudios multicéntricos para validar esta herramienta de análisis de la calidad. En nuestra serie se obtiene el TO en el 34% y se asocia a mayor supervivencia y mayor tiempo libre de enfermedad.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.