La cirugía bariátrica es el mejor tratamiento de la obesidad mórbida a largo plazo. El ahorro generado por la mejoría de las comorbilidades podría justificar el empleo de más recursos sanitarios.
MétodosEstudio observacional, descriptivo, longitudinal y retrospectivo, de pacientes a los que se les realizó un bypass gástrico, en el Hospital Universitario Central de Asturias entre 2003 y 2012. El seguimiento mínimo se estableció en dos años. Calculamos de manera individualizada el coste para cada uno de los pacientes intervenidos (bottom-up), así como según el grupo relacionado por el diagnóstico (GRD) (top-down).
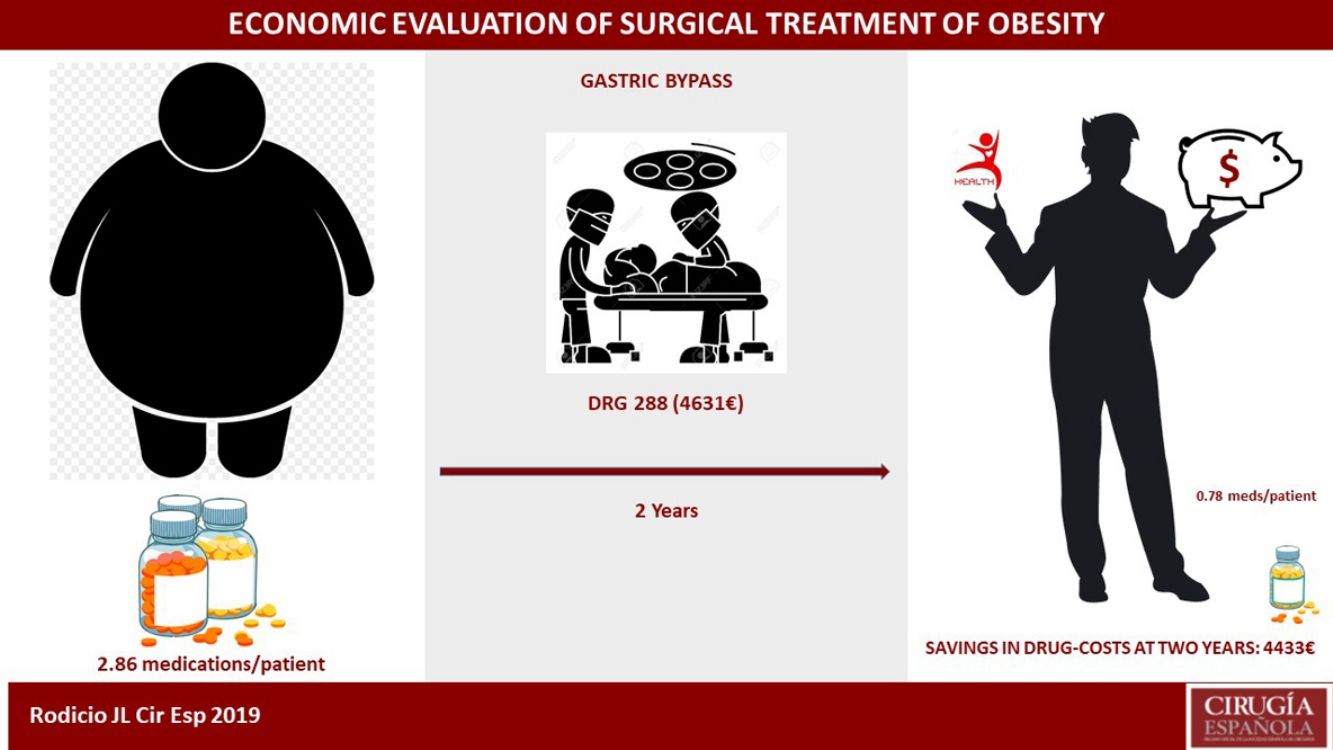
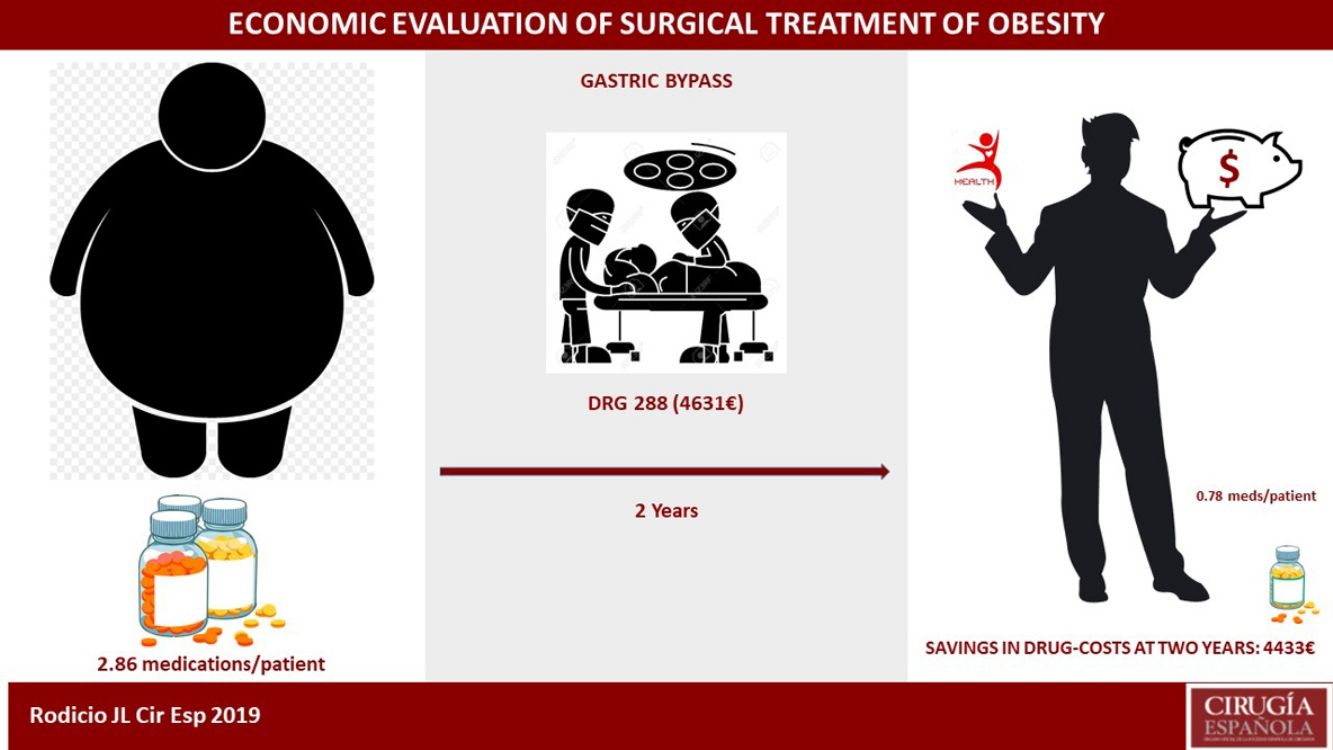
ResultadosDe los 307 pacientes del estudio, el coste medio del ingreso calculado por GRD fue de 6.545,9€ y el calculado por paciente de 10.572,2€. El GRD 288 representa al 91% de la serie con un valor de 4.631€. El cálculo estimativo del ahorro que supuso en nuestro entorno sanitario la disminución del número de fármacos de 2,86 a 0,78 por paciente medicado, representó 4.433€ por paciente intervenido si padecía todas las comorbilidades analizadas.
ConclusionesEl bypass gástrico en el Hospital Universitario Central de Asturias a los dos años de la cirugía, en pacientes con pluripatología consiguió un ahorro solo en fármacos que podría compensar los gastos inherentes al tratamiento quirúrgico. El coste por proceso mediante GRD se mostró insuficiente a la hora de hacer una correcta evaluación económica, por lo que recomendamos un método de evaluación de coste por paciente.
Obesity surgery is the best treatment for extreme obesity, with demonstrated long-term positive outcomes. The potential cost-savings generated by the improvement of comorbidities after surgery can justify the allocation of more resources in the surgical treatment of obesity.
MethodsThis was an observational, descriptive, longitudinal and retrospective study. Eligible patients underwent Roux-en-Y gastric bypass surgery at the Hospital Universitario Central de Asturias between 2003 and 2012. The established minimum follow-up period was two years. We calculated the individualized cost per patient treated (bottom-up) as well as per Diagnosis-Related Group (DRG) codes (top-down).
ResultsOur study included 307 patients. The average cost per hospitalization calculated by DRG codes was €6,545.90, and the average cost per patient was €10,572.20. DRG 288 represented 91% of the series, with a value of €4,631. The number of medications also decreased during this period, from 2.86 to 0.78 per medically treated patient, representing a cost reduction of €4,433 per patient with all the obesity-related comorbidities analyzed.
ConclusionsTwo years after Roux-en-Y gastric bypass conducted at Hospital Universitario Central de Asturias, the savings in drug costs for patients with multiple pathologies would compensate the inherent costs of the surgical treatment itself. Our results showed that DRG-related costs was insufficient to make a correct economic evaluation, so we recommend an individualized cost calculating method.
La obesidad y sus comorbilidades son un problema económico y de salud pública de gran trascendencia. En España, la prevalencia de la obesidad en adultos es superior al 20% y del sobrepeso al 40%1. Sus consecuencias personales se manifiestan tanto en la esperanza como en la calidad de vida.
El tratamiento de la obesidad es multidisciplinar, y tras los tratamientos médico, farmacológico y conductual en la obesidad mórbida establecida2,3, el que se ha mostrado más eficaz es la cirugía bariátrica y dentro de esta, el bypass gástrico (BPG) es la intervención que más se ha mantenido en el tiempo de todas las disponibles hasta el momento4,5, y la que se ha mostrado coste-efectiva6,7.
La demanda quirúrgica sociosanitaria es creciente, no solo por la epidemia de obesidad que vivimos, sino también porque los buenos resultados clínicos y las bajas complicaciones de la intervención animan a los pacientes y profesionales a elegir esta opción terapéutica, actualmente limitada entre otras razones, por el crecimiento de las listas de espera8, o el supuesto coste del procedimiento.
El coste del proceso de hospitalización podemos calcularlo mediante dos modelos bien diferentes; el tradicional (top-down), en función del peso relativo de los grupos relacionados por el diagnóstico (GRD) y el de imputación de coste por paciente y episodio (bottom-up)9. El coste de la cirugía bariátrica estudiado hasta el momento en nuestro país ha dado por buenos los métodos clásicos de evaluación económica hospitalaria10, presumiblemente insuficientes.
Nos proponemos evaluar el coste del proceso de hospitalización y el ahorro generado por la resolución de las comorbilidades.
MétodosPacientesHemos realizado un estudio observacional, descriptivo, longitudinal y retrospectivo sobre una base de datos prospectiva, de los pacientes intervenidos de cirugía bariátrica entre los años 2003 y 2012 a los que se les realizó un BPG, técnica principal que se realiza en el Hospital Universitario Central de Asturias (HUCA), un hospital de tercer nivel y único centro público en el Principado de Asturias donde se realiza cirugía bariátrica. Cubre una población en torno a un millón de habitantes. Descartamos los 30 primeros pacientes de cirugía abierta y laparoscópica, considerados como curva de aprendizaje. El Comité de Ética de Investigación del Principado de Asturias autorizó este Proyecto (n.° 10/16). No se calculó el tamaño muestral por ser la serie completa. El artículo se ha redactado según el modelo STROBE11.
Protocolo de inclusión en lista de esperaTodos los pacientes fueron estudiados, tratados y remitidos a nuestra consulta a través de su endocrinólogo, siguiendo criterios establecidos de indicación12. En los pacientes con IMC mayor de 60kg/m2, o mayor de 50kg/m2 y con comorbilidades importantes, se indicó la colocación de un balón intragástrico (BIG) previo a la cirugía.
Comorbilidades relacionadas con la obesidadAunque en el estudio se han valorado diversas variables, consideraremos aquí aquellas con influencia económica en la evolución de los pacientes: hipertensión arterial (HTA), diabetes mellitus tipo 2 (DMT2), dislipemia (DL), síndrome de apnea e hipopnea del sueño (SAHS), artrosis y depresión. Aunque pueda ser discutible en el momento actual, se realizó y evaluó aparte la práctica de colecistectomía tanto por presencia de colelitiasis o inherente al bypass gástrico distal por IMC >55kg/m2.
Intervención quirúrgicaTodos los pacientes fueron intervenidos de manera programada en el mismo quirófano del HUCA previa consulta ambulatoria. Fueron dos los cirujanos principales, ambos presentes en la mayoría de las intervenciones, pero al menos uno de ellos en todas.
El tipo de BPG fue estándar en la parte gástrica (restrictiva), sobre curvatura menor y adaptado para una capacidad en torno a 30ml. Anastomosis gastroyeyunal circular de 25mm. La parte intestinal (malabsortiva) varió en función del IMC (tabla 1).
Calibrado de asas según IMC
| BPG | IMC | ABP | AA | AC | Colecistectomía |
|---|---|---|---|---|---|
| Corto | 35-45 kg/m2 | 50cm | 70cm | El resto | Si tiene colelitiasis |
| Largo | 46-55 kg/m2 | 50cm | 200cm | El resto (>100cm) | Si tiene colelitiasis |
| Distal | >55 kg/m2 | 50cm | El resto | 100cm | Siempre |
AA: asa alimentaria; ABP: asa biliopancreática; AC: asa común; BPG: bypass gástrico; IMC: índice de masa corporal.
La cirugía laparoscópica fue implantándose de manera paulatina desde el año 2007, cuando ya se habían realizado más de 100 BPG abiertos, seleccionando los primeros casos por su IMC más favorable. Al momento del alta se completó un formulario de recogida de datos clínicos y quirúrgicos.
Criterios de exclusiónPacientes que no dieron su consentimiento, fumadores activos, cirugías de revisión y aquellos con patología psiquiátrica que les impedía comprender o cumplir las modificaciones dietéticas y medicamentosas que implica la cirugía.
SeguimientoEl seguimiento en consulta monográfica de obesidad fue al mes, 6 meses, año y dos años. Se calculó el porcentaje de sobrepeso perdido (PSP), si hubo reducción o no de fármacos así como necesidad de nuevos para el control de las comorbilidades, y en la evolución de las comorbilidades distinguimos entre: peor, cuando la situación clínica empeora o precisa de más medicación; igual, cuando no varía la situación de partida; mejor, si presentan una reducción en el número de fármacos, dosis o frecuencia, así como una disminución de los requerimientos de los dispositivos de CPAP; resuelta, ausencia de medicación o dispositivo, y recuperación de valores clínicos o analíticos de normalidad.
Evaluación económicaEl coste de los medicamentos analizados lo obtuvimos del catálogo de información sobre los productos incluidos en la prestación farmacéutica del Ministerio de Sanidad13. Debido a la gran variabilidad y rotación de medicamentos en las distintas revisiones optamos por tomar como coste los obtenidos de publicaciones de nuestro país14–18.
Para el cálculo de costes de la intervención usamos dos modelos, el primero mediante contabilidad analítica por GRD, para lo que se solicitó al Servicio de Admisión la codificación de todos los pacientes a partir de su número de historia y fecha de ingreso, cirugía y alta; en caso de haber reingreso también se incluyó. Nos devolvieron el GRD en el que fueron agrupados cada uno de los episodios de ingreso, y su coste. El segundo fue un cálculo individualizado, mucho más complejo, pero más preciso, resultante del desglose de cada una de las fases del ingreso. Por una parte, calculamos el coste del ingreso por días de estancia hospitalaria, al que añadimos el coste del uso del área quirúrgica (facilitado por el Servicio de Control de Gestión del hospital), y sumamos el tiempo invertido por cirujanos y anestesistas, y del material empleado. Tanto los estudios como las consultas pre- y postoperatorias fueron recogidos y sumados al coste final del proceso, de la misma manera que las complicaciones o los reingresos.
Análisis estadísticoSe realizó el análisis estadístico mediante el software estadístico de libre distribución R (R Foundation for Statistical Computing, Vienna, Austria)19. Realizamos estadística descriptiva, expresando las variables continuas en forma de media, desviación estándar, y en algunas se detalla la mediana y el rango. Las variables categóricas están expresadas como frecuencias y porcentajes.
La comparación por grupos se realizó mediante la prueba de Welch, cuando las variables fueron simétricas, y mediante test no paramétricos de Kruskal-Wallis cuando las variables fueron asimétricas. La comparación entre variables categóricas se realizó mediante la prueba exacta de chi cuadrado.
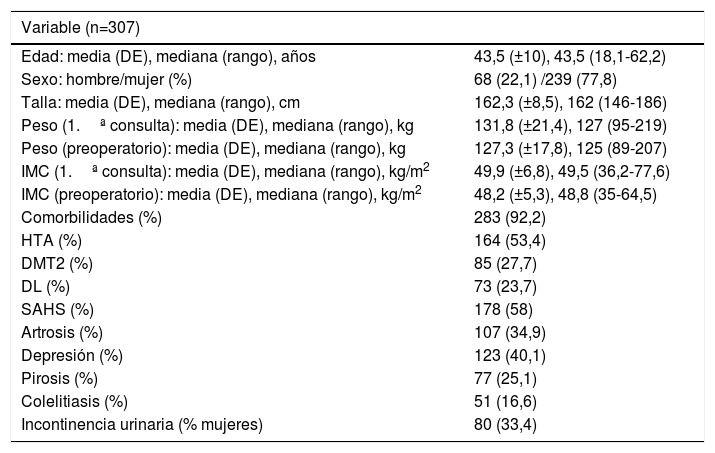
ResultadosDe los 384 pacientes intervenidos en el HUCA desde que se inició el programa de cirugía bariátrica hasta diciembre de 2012, se excluyeron 77: de los que 17 fueron por no tratarse de un BPG primario y los 60 restantes por ser considerados curva de aprendizaje. Quedaron por tanto 307 válidos para el estudio. Sus características generales se muestran en la tabla 2.
Características generales de la serie
| Variable (n=307) | |
|---|---|
| Edad: media (DE), mediana (rango), años | 43,5 (±10), 43,5 (18,1-62,2) |
| Sexo: hombre/mujer (%) | 68 (22,1) /239 (77,8) |
| Talla: media (DE), mediana (rango), cm | 162,3 (±8,5), 162 (146-186) |
| Peso (1.ª consulta): media (DE), mediana (rango), kg | 131,8 (±21,4), 127 (95-219) |
| Peso (preoperatorio): media (DE), mediana (rango), kg | 127,3 (±17,8), 125 (89-207) |
| IMC (1.ª consulta): media (DE), mediana (rango), kg/m2 | 49,9 (±6,8), 49,5 (36,2-77,6) |
| IMC (preoperatorio): media (DE), mediana (rango), kg/m2 | 48,2 (±5,3), 48,8 (35-64,5) |
| Comorbilidades (%) | 283 (92,2) |
| HTA (%) | 164 (53,4) |
| DMT2 (%) | 85 (27,7) |
| DL (%) | 73 (23,7) |
| SAHS (%) | 178 (58) |
| Artrosis (%) | 107 (34,9) |
| Depresión (%) | 123 (40,1) |
| Pirosis (%) | 77 (25,1) |
| Colelitiasis (%) | 51 (16,6) |
| Incontinencia urinaria (% mujeres) | 80 (33,4) |
DE: desviación estándar; DL: dislipemia; DMT2: diabetes mellitus tipo 2; HTA: hipertensión arterial; IMC: índice de masa corporal; SAHS: síndrome de apnea e hipopnea del sueño.
El tiempo de espera para la intervención desde que el paciente fue valorado en nuestra consulta fue de 12,2 (±3,8) meses, rango de 1 a 27,8 meses. Se indicó la colocación de un BIG previo a la cirugía en 46/307 pacientes (15%). La media de pérdida de peso con respecto al día previo a su colocación fue de 24,6 (±10) kg.
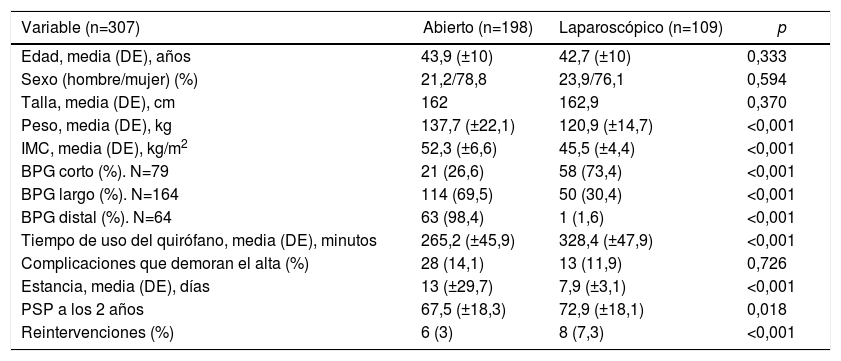
Se realizó un BPG a todos los pacientes, varió la longitud de las asas en función del IMC (tabla 1). El abordaje inicial fue abierto en 189/307 (61,5%) casos a los que hay que sumar 9 conversiones (7,6%). En la tabla 3 se recogen las características de la serie en función del abordaje.
Características de la población en función del abordaje quirúrgico
| Variable (n=307) | Abierto (n=198) | Laparoscópico (n=109) | p |
|---|---|---|---|
| Edad, media (DE), años | 43,9 (±10) | 42,7 (±10) | 0,333 |
| Sexo (hombre/mujer) (%) | 21,2/78,8 | 23,9/76,1 | 0,594 |
| Talla, media (DE), cm | 162 | 162,9 | 0,370 |
| Peso, media (DE), kg | 137,7 (±22,1) | 120,9 (±14,7) | <0,001 |
| IMC, media (DE), kg/m2 | 52,3 (±6,6) | 45,5 (±4,4) | <0,001 |
| BPG corto (%). N=79 | 21 (26,6) | 58 (73,4) | <0,001 |
| BPG largo (%). N=164 | 114 (69,5) | 50 (30,4) | <0,001 |
| BPG distal (%). N=64 | 63 (98,4) | 1 (1,6) | <0,001 |
| Tiempo de uso del quirófano, media (DE), minutos | 265,2 (±45,9) | 328,4 (±47,9) | <0,001 |
| Complicaciones que demoran el alta (%) | 28 (14,1) | 13 (11,9) | 0,726 |
| Estancia, media (DE), días | 13 (±29,7) | 7,9 (±3,1) | <0,001 |
| PSP a los 2 años | 67,5 (±18,3) | 72,9 (±18,1) | 0,018 |
| Reintervenciones (%) | 6 (3) | 8 (7,3) | <0,001 |
BPG: bypass gástrico; DE: desviación estándar; IMC: índice de masa corporal; PSP: porcentaje de sobrepeso perdido.
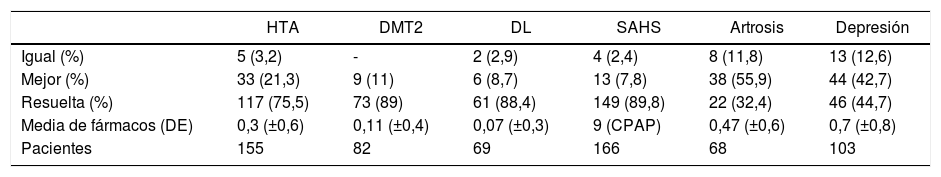
El seguimiento a los dos años fue de 287 pacientes (93,4%). La situación de las comorbilidades estudiadas a los dos años queda recogida en la tabla 4.
Evolución de las comorbilidades a los dos años de la cirugía
| HTA | DMT2 | DL | SAHS | Artrosis | Depresión | |
|---|---|---|---|---|---|---|
| Igual (%) | 5 (3,2) | - | 2 (2,9) | 4 (2,4) | 8 (11,8) | 13 (12,6) |
| Mejor (%) | 33 (21,3) | 9 (11) | 6 (8,7) | 13 (7,8) | 38 (55,9) | 44 (42,7) |
| Resuelta (%) | 117 (75,5) | 73 (89) | 61 (88,4) | 149 (89,8) | 22 (32,4) | 46 (44,7) |
| Media de fármacos (DE) | 0,3 (±0,6) | 0,11 (±0,4) | 0,07 (±0,3) | 9 (CPAP) | 0,47 (±0,6) | 0,7 (±0,8) |
| Pacientes | 155 | 82 | 69 | 166 | 68 | 103 |
CPAP: Continuous positive airway pressure; DE: desviación estándar; DL: dislipemia; DMT2: diabetes mellitus tipo 2; HTA: hipertensión arterial; SAHS: síndrome de apnea e hipopnea del sueño.
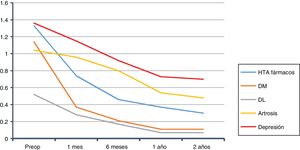
La evolución global de la disminución del consumo de fármacos queda representada en la figura 1. La suma final de fármacos fue de 164, que de los 210 pacientes que estaban medicados al principio del estudio queda una relación de 0,78 fármacos por paciente, frente a los 2,86 antes de la intervención (602/210).
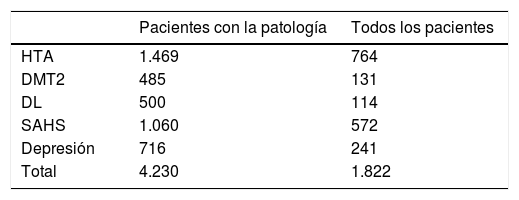
Calculamos el ahorro para cada una de las patologías a los dos años, tanto para la muestra completa, como para cada grupo de pacientes que la padece. En el caso de la HTA14: 764€ por paciente de la muestra y 1.469€ por paciente con HTA. Para la DMT215: 131€ por paciente de la muestra y 485€ por paciente con DMT2. En la DL16: 114€ por paciente de la muestra y 500€ por paciente con DL. Para la SAHS17: 572€ por paciente de la muestra y 1.060€ por paciente con SAHS. Aquellos con depresión18: 241€ por paciente de la muestra y 716€ por paciente con depresión. Con todo ello, a los dos años tenemos un ahorro en fármacos de 1.822€ por cada paciente intervenido de nuestra serie, y de 4.230€ en caso de padecer las cinco patologías analizadas (tabla 5). Se realizó colecistectomía según protocolo en 97 pacientes, si asumimos la incidencia anual de complicación, los que desarrollarán colelitiasis y las que se hacen sintomáticas en el seguimiento20–22, de no haberse realizado 20 pacientes precisarían un ingreso para colecistectomía, y si aceptamos que todas serían por laparoscopia y sin complicación, o sea el GRD 494, que en el año 2013 en el HUCA tuvo un coste de 3.126,62€, suponen 62.532€, que dividido por la muestra nos da un ahorro de 203€ por paciente de la muestra23.
Ahorro para cada una de las patologías a los dos años en euros
| Pacientes con la patología | Todos los pacientes | |
|---|---|---|
| HTA | 1.469 | 764 |
| DMT2 | 485 | 131 |
| DL | 500 | 114 |
| SAHS | 1.060 | 572 |
| Depresión | 716 | 241 |
| Total | 4.230 | 1.822 |
DL: dislipemia; DMT2: diabetes mellitus tipo 2; HTA: hipertensión arterial; SAHS: síndrome de apnea e hipopnea del sueño.
El coste por intervención fue recogido por una parte mediante GRD, versión 27.0 para el año 2013, con 269 pacientes en el GRD 288 (4.631,6€) que suponen un porcentaje ajustado del 91%, 25 pacientes en el 565 (13.558€), 2 en el 877 (124.311,3€) y 11 no codificados. Con un coste medio de 6.545,9€.
El coste individualizado requiere de un complejo desglose23 que incluye coste de personal, de farmacia, de suministros, de Anatomía Patológica, laboratorio, enfermería, quirófano, Reanimación, Radiodiagnóstico y alimentación. Sintetizando, el coste medio individualizado del ingreso fue de 10.572,2€.
La comparación de ambos métodos de cálculo de costes nos da una p<0,001.
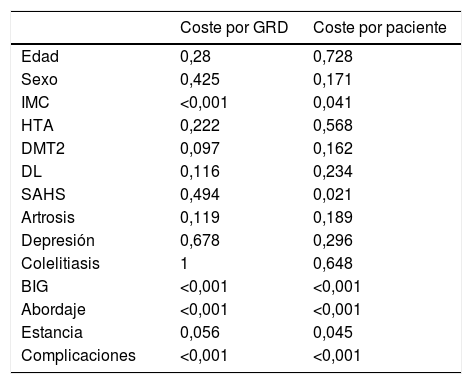
Una vez recogidos los parámetros clínicos y económicos procedimos a realizar el análisis para conocer el resultado de nuestros pacientes según el modelo de cálculo de coste (tabla 6). El coste por GRD resultó más caro en pacientes con IMC más elevado y en los que presentaron complicación o necesitaron un BIG, y más barato en los intervenidos por laparoscopia.
Nivel de significación (p) de las pruebas estadísticas utilizadas
| Coste por GRD | Coste por paciente | |
|---|---|---|
| Edad | 0,28 | 0,728 |
| Sexo | 0,425 | 0,171 |
| IMC | <0,001 | 0,041 |
| HTA | 0,222 | 0,568 |
| DMT2 | 0,097 | 0,162 |
| DL | 0,116 | 0,234 |
| SAHS | 0,494 | 0,021 |
| Artrosis | 0,119 | 0,189 |
| Depresión | 0,678 | 0,296 |
| Colelitiasis | 1 | 0,648 |
| BIG | <0,001 | <0,001 |
| Abordaje | <0,001 | <0,001 |
| Estancia | 0,056 | 0,045 |
| Complicaciones | <0,001 | <0,001 |
BIG: balón intragástrico; DL: dislipemia; DMT2: diabetes mellitus tipo 2; GRD: grupos relacionados por el diagnóstico; HTA: hipertensión arterial; IMC: índice de masa corporal; SAHS: síndrome de apnea e hipopnea del sueño.
El coste por paciente muestra diferencias en el IMC. Más barato en los IMC más bajos, y en los de menor estancia. Entre los más caros estuvieron aquellos con complicaciones, los que tuvieron un BIG y los de abordaje laparoscópico.
DiscusiónLos resultados de nuestra serie nos muestran una población con unas características similares a series previas2. Desde el punto de vista quirúrgico tuvimos un 7,6% de conversión, lejos de lo recomendable, actualmente por debajo del 3%24 y un porcentaje de reintervenciones elevado especialmente en el grupo laparoscópico. Las diferencias encontradas entre ambos abordajes son consecuencia de la limitación que supone la selección que hicimos de pacientes de menor peso para la laparoscopia. Destacó también en el grupo laparoscópico el tiempo de uso del quirófano, significativamente mayor, y la estancia fue menor.
La resolución de las comorbilidades en el caso de la HTA está dentro de lo esperable25,26, hacemos uso de estudios previos para nuestro cálculo, que sitúan en 894€ el gasto anual14. En el caso de la DM nuestros resultados clínicos son mejor de lo esperable27, en coste el que tomamos de referencia al momento del estudio fue de 265€ anuales de medicación15, ya que supone alrededor del 15% del gasto sanitario del paciente con DMT2 con un coste estimado en torno a los 1.770€ anuales, si bien esta cifra a día de hoy estaría probablemente infravalorada28,29. La resolución de la DL tiene un coste anual de 282€16, y el SAHS se estima en 675€ al año, con un coste por sesión de 1,85€17. La artrosis y la depresión son las patologías que peor responden. De la primera no hicimos valoración económica por la complejidad, en la depresión asumimos 1.000€ de ahorro al año18.
El coste de la intervención varía en EE. UU. desde los 17.400$30 hasta los 25.000$31,32 para el BPG laparoscópico. En España se sitúa en los 7.468€ por GRD10, que en nuestro hospital fue de 4.631€; por coste individualizado está en los 5.483€ para el BPG laparoscópico33, en nuestra evaluación algo por encima de los diez mil euros.
En este sentido, en lo que se refiere al coste del ingreso, queda demostrado lo limitado del método clásico de contabilidad analítica mediante GRD, que no se ve influido por datos tan importantes como los días de ingreso34, comportándose de manera más fiable e individualizada el método bottom-up.
Para estudiar el ahorro que pudiera suponer esta cirugía a los dos años, nos hemos centrado en el consumo de fármacos y dispositivos en las patologías más prevalentes, por las características del estudio, pero entran en juego una gran cantidad de costes no controlables.
Partimos de 2,86 fármacos/paciente medicado y a los 2 años tenemos 0,78, una reducción en torno al 70%, similar a estudios previos35,36. En otros esta reducción es mayor37, de 2,4 fármacos de media antes de la cirugía, a 0,2 al año.
A los dos años tuvimos un ahorro en fármacos de 1.822€ por paciente intervenido de nuestra serie, y de 4.230€ en el caso de padecer las cinco patologías analizadas. Como en estudios previos38–41 se acepta que la cirugía bariátrica, con el BPG de elección6,7, tiene beneficio económico en disminución de fármacos, lo que no está claro si es coste-ahorro42. Lo que podemos afirmar es que nuestro cálculo está infravalorando el ahorro real, ya que esta disminución de fármacos no se ciñe exclusivamente a los dos años, ni solo a medicación, especialmente evidente en pacientes con DMT2 que precisan de muchas prestaciones sanitarias, grupo sensible a la hora de priorizar39,43, y el retraso en la cirugía va a demorar sus beneficios clínicos44. Podemos añadir en este punto los 203€ generados en nuestro cálculo por la colecistectomía, con una suma final (4.433€) cercana al coste que el HUCA interpreta que cuesta este tipo de intervención (4.631€), con el sistema de evaluación económica que maneja (GRD 288).
Los resultados indican que como cabía suponer los pacientes que más recursos consumen son los que presentan complicaciones y a los que se les colocó un BIG, en la medida en que ambos computan en aumento del coste por GRD o individualizado. Los que menos, serán para estimación de gasto por GRD los laparoscópicos porque no tiene en cuenta el material empleado ni el tiempo de quirófano, y para el cálculo individualizado los de IMC menor por menos complicaciones, así como los de menos estancia. Se hacen evidentes las limitaciones del cálculo por GRD.
Para finalizar, recordemos que el paciente con obesidad consume per se más recursos, con independencia del procedimiento que se le vaya a realizar o motivo de ingreso45,46. Son pacientes que precisan de una gran cantidad de prestaciones tanto ambulatorias, hospitalarias, como farmacológicas y al ritmo actual, pueden llegar a hacer el sistema sanitario insostenible, representando un importante reto de nuestro tiempo que requiere la colaboración y el esfuerzo de todos47, y cuanto antes revirtamos su situación, antes los devolveremos a un estado saludable, en el que los costes son menores, así como mejoraremos su cantidad y calidad de vida.
En un estudio de costes nos vemos limitados por múltiples razones, dejando sin evaluar los de desempleo, absentismo laboral… así como aquellos derivados de tratar las secuelas de la cirugía bariátrica. El coste de fármacos fue estimativo, por la gran cantidad de presentaciones y precios de un mismo principio activo; así como la resolución de comorbilidades no siguió unos parámetros tan estandarizados como los recomendados actualmente48. Se trata de un estudio retrospectivo y con seguimiento a corto plazo, en un único centro, lo que limita extrapolar a otros. Por el contrario es su fortaleza, por lo complejo en un hospital que no usa este tipo de evaluación económica, el cálculo individualizado del coste por cada ingreso.
En conclusión, en nuestro hospital el BPG a los dos años de la cirugía, en pacientes con pluripatología, consigue un ahorro solo en fármacos que podría compensar los gastos inherentes al tratamiento quirúrgico. El coste por proceso mediante GRD se muestra insuficiente a la hora de hacer una correcta evaluación económica, por lo que recomendamos un método de evaluación de coste por paciente.
Autoría/colaboradoresJosé Luis Rodicio: concepción y diseño del estudio, adquisición de datos. Análisis y la interpretación de los datos. Redacción del artículo. Aprobación de la versión final.
Josefina Alonso, María Moreno, Amaya Rizzo, Estrella Turienzo y Lourdes Sanz: análisis y la interpretación de los datos. Revisión crítica. Aprobación de la versión final.
José Ignacio Rodríguez y Juan González: concepción y diseño del estudio. Análisis y la interpretación de los datos. Revisión crítica. Aprobación de la versión final.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.