Los astrocitomas son tumores del sistema nervioso central que raramente aparecen en la gestación. Durante el embarazo se han descrito casos de progresión tumoral (debido a los cambios vasculares del embarazo) y un aumento de sintomatología materna (cefalea, crisis epilépticas, etc.). Aunque los resultados obstétricos suelen ser favorables, se han publicado casos de prematuridad y de crecimiento intrauterino restringido. El manejo de estas pacientes es complejo, ya que suponen un riesgo para la madre y para el feto. Se debe evaluar de manera multidisciplinar el momento y la vía del parto teniendo en cuenta factores tanto maternos como fetales. Presentamos tres pacientes con astrocitomas cerebrales (dos residuales y uno con diagnóstico en el embarazo), con un buen resultado obstétrico y perinatal.
Astrocytomas are tumours of the central nervous system that rarely appear in pregnancy. During pregnancy, cases have been described of tumour progression (due to the vascular changes of pregnancy) and an increase in maternal symptoms (headache, seizures, etc.). Although obstetric outcomes are usually favourable, cases of prematurity and restricted intrauterine growth have been reported. The management of these patients is complex, since they pose a risk to the mother and the foetus. The time and route of delivery should be assessed by a multidisciplinary team, taking into account both maternal and foetal factors. The cases are presented of 3 patients with cerebral astrocytomas (2 residual and one presenting in pregnancy), with good obstetric and perinatal outcomes.
Los gliomas de bajo y alto grado, junto a los meningiomas, representan un tercio de los tumores cerebrales en el embarazo, con una incidencia de 2,6-15/100.000 gestaciones1. Dentro del grupo de los gliomas se encuentran los astrocitomas, que suelen afectar a adultos jóvenes, como las mujeres en edad reproductiva1. Sin embargo, su incidencia no aumenta en el embarazo1.
Los cambios fisiológicos de la gestación pueden favorecer el crecimiento tumoral y un aumento de la sintomatología (cefalea, pérdida visual, crisis epilépticas, etc.)2–4. Durante el embarazo los resultados obstétricos son generalmente favorables, aunque se ha descrito un aumento de la prematuridad y de crecimiento intrauterino retardado (CIR)4,5.
Los astrocitomas pueden suponer una alta mortalidad materna si se demora su diagnóstico y tratamiento4. Su manejo en el embarazo sigue siendo un reto para el obstetra.
Presentamos seis gestaciones de tres mujeres con astrocitomas controladas en el Servicio de Obstetricia del Hospital Universitario La Paz (Madrid) entre 2015 y 2020.
Serie de casosCaso 1Gestante de 32 años, secundípara, sin patología asociada y curso normal del embarazo. Acude a Urgencias en la semana 38 de gestación por crisis epiléptica tónico-clónica.
Tras comprobar el bienestar fetal se realiza una tomografía computarizada, en la que se objetiva una lesión intraaxial frontal izquierda de 8 cm. Se decide finalizar la gestación mediante cesárea bajo anestesia general por signos de hipertensión intracraneal (HIC). Nace un varón de 3.200 g con pH de arteria umbilical de 7,30.
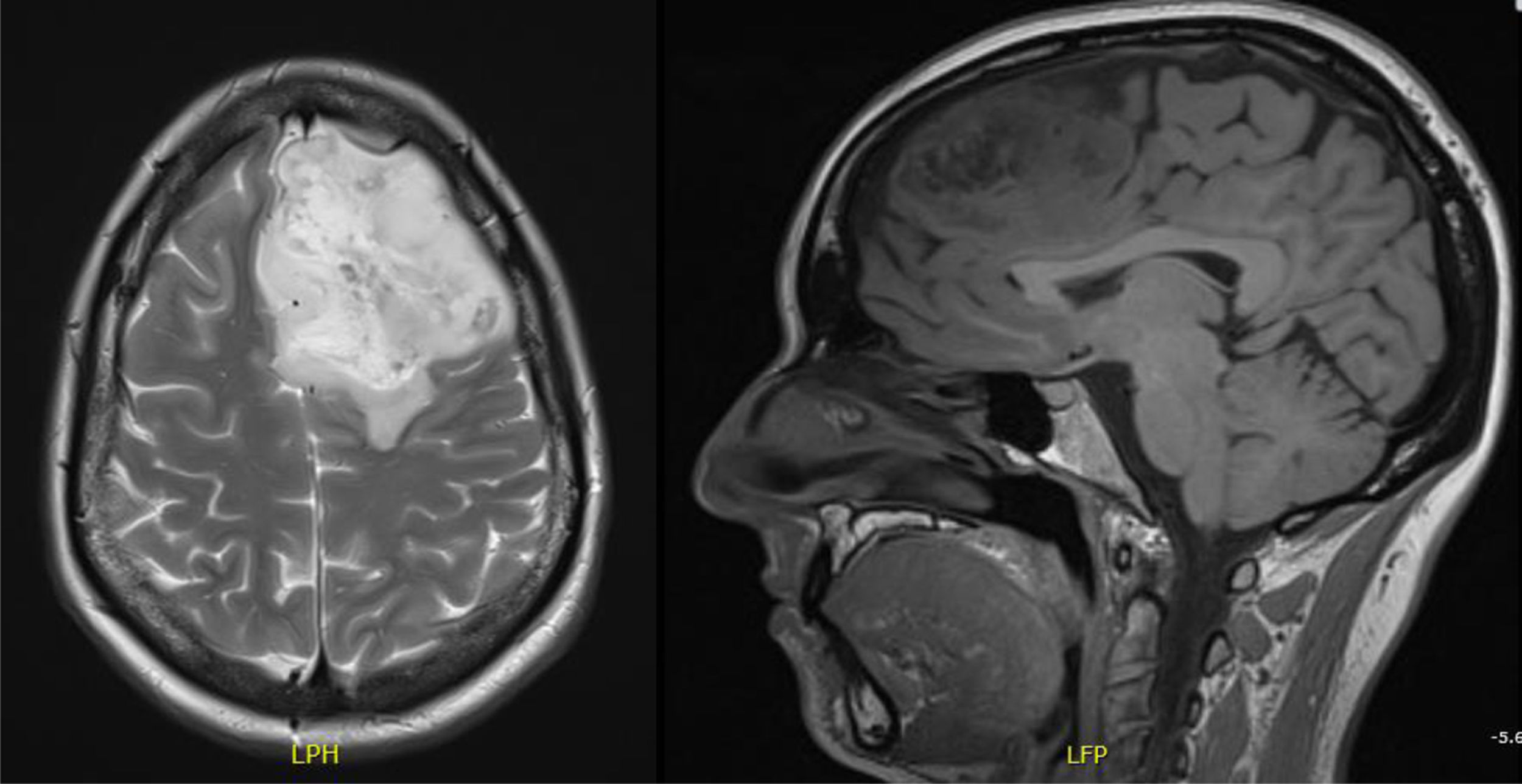
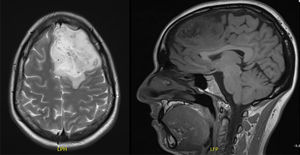
Tras la cesárea se realiza una resonancia magnética (RM) que describe una imagen compatible con astrocitoma u oligodendroglioma (fig. 1). Dos días después se realiza una cirugía con resección del giro frontal superior y medio, con anatomía patológica de astrocitoma grado II. Tras la cirugía, recibe radioterapia y quimioterapia.
La paciente está libre de enfermedad tras un año y medio desde la cirugía.
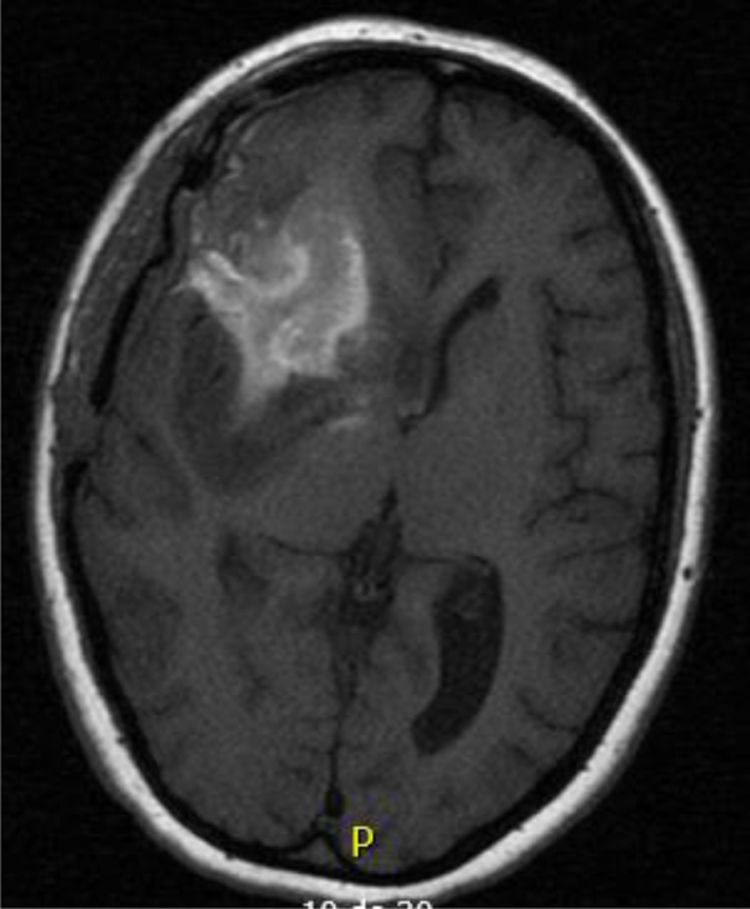
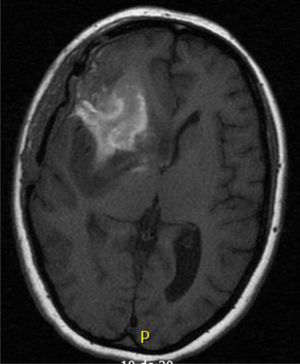
Caso 2Paciente de 30 años, sin antecedentes de interés, diagnosticada de un astrocitoma grado II tras presentar cuadros de cefalea intensa (fig. 2). Se realiza una resección subóptima con tratamiento quimioterápico posterior interrumpido por toxicidad de médula ósea. A los cuatro años tiene una recidiva con efecto masa tratada con radioterapia.
Al año siguiente, tras una consulta pregestacional, decide embarazarse a pesar de la persistencia de restos tumorales. El curso de la gestación es normal, y en la semana 36 tiene crisis focales con cefalea. Se realiza una cesárea electiva en semana 38 por deseo materno naciendo una mujer de 2.980 g. La RM posterior al embarazo muestra una disminución del efecto masa.
Un año después, la paciente vuelve a embarazarse. La gestación transcurre normal sin sintomatología materna. Finaliza mediante parto vaginal en la semana 40 + 1, tras decisión consensuada con la madre al estar asintomática, naciendo un varón de 3.150 g.
La paciente está libre de enfermedad tras cuatro años desde el diagnóstico.
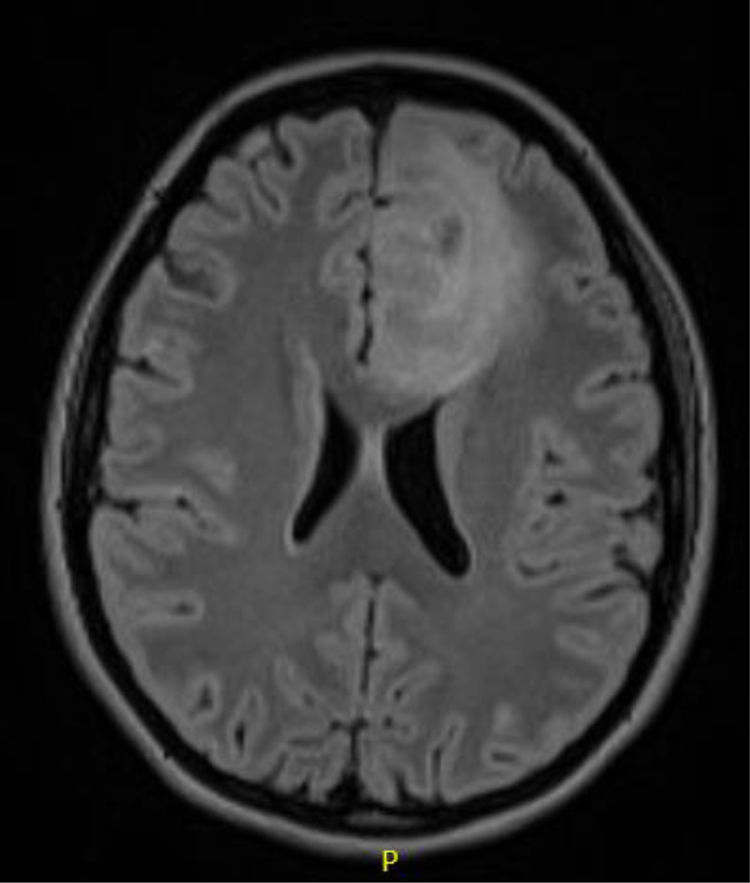
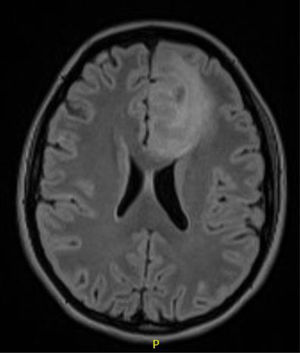
Caso 3Paciente de 28 años intervenida de un astrocitoma grado II frontal izquierdo (fig. 3). En la RM cerebral de control persisten restos tumorales que se mantienen estables en el seguimiento.
Dos años más tarde la paciente se embaraza, con curso normal de la gestación, sin empeoramiento clínico. En la semana 40 + 2 se realiza una cesárea por riesgo de pérdida del bienestar fetal, naciendo una mujer de 3.150 g, pH de arteria umbilical de 7,19.
A los dos años acude de nuevo embarazada. El embarazo tiene un curso normal y finaliza en la semana 37 + 1 mediante un parto eutócico, naciendo una mujer de 2.870 g.
La paciente vuelve a embarazarse por tercera vez, con una gestación de curso normal. Ingresa por trabajo de parto en semana 38 + 4 con un parto eutócico, naciendo una mujer de 2.790 g.
En las RM cerebrales de control anuales se observan restos tumorales estables, considerándose libre de enfermedad tras seis años del diagnóstico.
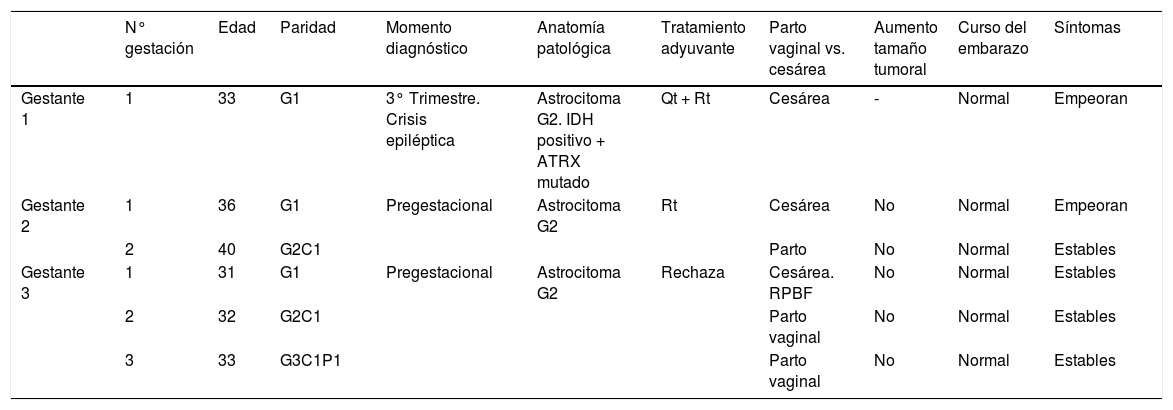
En la tabla 1 se resumen los resultados de los casos.
Resultados de gestaciones en pacientes con astrocitomas cerebrales en el Hospital Universitario La Paz, Madrid
| N° gestación | Edad | Paridad | Momento diagnóstico | Anatomía patológica | Tratamiento adyuvante | Parto vaginal vs. cesárea | Aumento tamaño tumoral | Curso del embarazo | Síntomas | |
|---|---|---|---|---|---|---|---|---|---|---|
| Gestante 1 | 1 | 33 | G1 | 3° Trimestre. Crisis epiléptica | Astrocitoma G2. IDH positivo + ATRX mutado | Qt + Rt | Cesárea | - | Normal | Empeoran |
| Gestante 2 | 1 | 36 | G1 | Pregestacional | Astrocitoma G2 | Rt | Cesárea | No | Normal | Empeoran |
| 2 | 40 | G2C1 | Parto | No | Normal | Estables | ||||
| Gestante 3 | 1 | 31 | G1 | Pregestacional | Astrocitoma G2 | Rechaza | Cesárea. RPBF | No | Normal | Estables |
| 2 | 32 | G2C1 | Parto vaginal | No | Normal | Estables | ||||
| 3 | 33 | G3C1P1 | Parto vaginal | No | Normal | Estables |
Los astrocitomas en el embarazo son entidades infrecuentes, pero debe conocerse una estrategia terapéutica adecuada. Los cambios en el embarazo pueden desencadenar síntomas en las gestantes con tumores cerebrales por la progresión del tamaño de los mismos2–4. En nuestra serie, solo en dos de las gestaciones hubo un deterioro clínico, tanto en una gestante con tumor residual (Caso 2) como en la que debutó en el tercer trimestre (Caso 1). Las complicaciones de prematuridad y CIR descrita por otros autores4,5 no las encontramos en nuestra casuística. En dichas series la prematuridad era secundaria a la extracción fetal de forma temprana en beneficio de la madre4.
El momento de finalizar la gestación y la vía del parto deben ser evaluados individualmente. Si la paciente tiene HIC se aconseja realizar una craneotomía en cualquier semana del embarazo4,6–10. Si el feto ha alcanzado la maduración pulmonar (entre las 34-36 semanas), se podrá hacer la cesárea en el mismo acto quirúrgico. En estas circunstancias se acepta realizar una cesárea bajo anestesia general, manteniendo una estabilidad hemodinámica para asegurar la correcta perfusión úteroplacentaria5,7,10 y reducir el riesgo de herniación cerebral5,10. Otra opción es realizar la cesárea y la cirugía cerebral en dos tiempos como hicimos en el Caso 110.
Si la madre está estable se debe esperar al término y permitir el parto vaginal con anestesia epidural5–10. Las series clínicas más extensas no han visto un beneficio en adelantar el momento del parto ni en realizar una cesárea si la madre está estable, puesto que los pujos no están contraindicados5,7,10. La cesárea queda restringida a indicaciones obstétricas o en los casos que se vaya a realizar la craneotomía en el mismo acto quirúrgico5,10. De nuestras gestaciones, las tres cesáreas realizadas fueron por sintomatología materna (Caso 1), deseo materno (Caso 2) y riesgo obstétrico (Caso 3). La cesárea por deseo materno es una indicación que debe contemplarse ante el miedo de algunas gestantes a pesar de las recomendaciones obstétricas. Sin embargo, en nuestra paciente del Caso 2, en el segundo embarazo aceptó intentar un parto vaginal tras las buenas referencias que le reportamos de casos previos (Caso 3). Hablar y exponer pros y contras sobre la vía del parto debe formar parte de la práctica clínica, sobre todo en este tipo de embarazos. La experiencia acumulada, tanto propia como descrita en la literatura, son importantes argumentos a la hora de hacer recomendaciones clínicas.
Tras el parto, debe iniciarse precozmente el tratamiento quimioterápico y radioterápico si hay progresión tumoral o se ha realizado el diagnóstico del glioma en el embarazo3,10. Así se realizó en el Caso 1 de nuestra serie. Sin embargo, cada vez hay más fármacos quimioterápicos que se administran en el embarazo a excepción del primer trimestre5.
Creemos esencial un consejo preconcepcional de forma multidisciplinar (obstetra, oncólogo y neurólogo) en una mujer con historia de astrocitoma, valorando las posibilidades de progresión durante en el embarazo e individualizando cada caso.
La mayoría de las recomendaciones en gestantes con astrocitomas descritas en la literatura provienen de opiniones de expertos o informes de casos, por lo que deben interpretarse con cautela. Creemos que sería de gran utilidad realizar un metaanálisis, así como la inclusión de variables obstétricas en registros (neuro) oncológicos, para facilitar la toma de decisiones basada en la evidencia en pacientes embarazadas con gliomas.
Responsabilidades éticasProtección de personas y animales.Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos.Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado.Los autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Queremos agradecer al Servicio de Oncología, y en concreto a la unidad de Neurooncología, del Hospital Universitario La Paz, su ayuda en el manejo conjunto de las embarazadas presentadas.