Una de las complicaciones que puede derivarse de una cesárea es el istmocele. En muchos casos este será asintomático y puede pasar desapercibido, pero en ocasiones da lugar a sintomatología, como por ejemplo sangrado uterino anómalo, infertilidad secundaria, o bien problemas en un futuro embarazo, como acretismo placentario o rotura uterina. Existe a día de hoy mucha controversia sobre el diagnóstico de esta entidad y su posible tratamiento. La motivación de este estudio es presentar una breve revisión de la literatura a raíz de un caso clínico sobre una paciente con istmocele e infertilidad secundaria.
One of the complications that can result from a caesarean section is isthmocele. In many cases, it will be asymptomatic and can go unnoticed, but sometimes it leads to symptoms such as abnormal uterine bleeding, secondary infertility, or problems in a future pregnancy such as placental accreta or uterine rupture. There is currently much controversy about the diagnosis of this entity and its possible treatment. The aim of the present study is to present a brief review of the literature based on a case report of a patient with isthmocele and secondary infertility.
La cesárea es un procedimiento quirúrgico indicado para prevenir la morbimortalidad materna y neonatal, pero como todo procedimiento quirúrgico se asocia con riesgos tanto a corto como a largo plazo. El incremento progresivo en la tasa de cesáreas observado en los últimos años ha comportado un interés creciente por conocer las consecuencias que una cicatriz uterina puede dar a largo plazo.
Las complicaciones precoces que pueden aparecer tras una cesárea son principalmente el riesgo hemorrágico o de infección de la herida quirúrgica, y en una futura gestación, mayores riesgos obstétricos como la presencia de acretismo placentario o rotura uterina1,2. Además, a largo plazo, una complicación descrita es la reducción de la fertilidad3, así como también se ha referido una disminución de la tasa de recién nacido vivo tras un tratamiento de reproducción asistida4.
Se han propuesto distintos mecanismos para explicar la subfertilidad observada tras una cesárea, y uno de ellos es la presencia de istmocele. Su prevalencia es desconocida y la sintomatología es ampliamente variable, desde mujeres asintomáticas hasta pacientes con sangrado uterino anormal, dismenorrea e infertilidad.
En base a un caso clínico pretendemos realizar una breve revisión de la literatura sobre el impacto de la presencia de un istmocele en pacientes con deseo genésico y esterilidad y las controversias existentes en cuanto a su diagnóstico y tratamiento.
Caso clínicoPresentamos el caso de una mujer de 34años que consulta por esterilidad secundaria de un año de evolución. A los 32años consiguió una gestación espontánea sin dificultad, con un recién nacido vivo por cesárea ante riesgo de pérdida de bienestar fetal (profilaxis de pérdida de bienestar fetal).
Ante la edad de la paciente, el estudio de esterilidad normal y el embarazo anterior sin dificultad, se decidió inseminación artificial conyugal (IAC). Se realizaron 4 ciclos de IAC sin éxito, motivo por el cual se decidió progresar a fecundación in vitro (FIV). La pauta de estimulación ovárica controlada (EOC) se realiza mediante un protocolo con antagonistas de la GnRH (Orgalutran®) y folitropina recombinante (GonalF®) a dosis de 150UI/día junto con hormona menotrópica humana (Menopur®) 75UI/día. Tras la punción folicular se recuperan 4 ovocitos y se obtienen 2 embriones. Se realiza la transferencia de 2 embriones en día +3, y se consigue un embarazo que termina en aborto diferido. Se realiza una biopsia corial, resultando ser un embrión euploide.
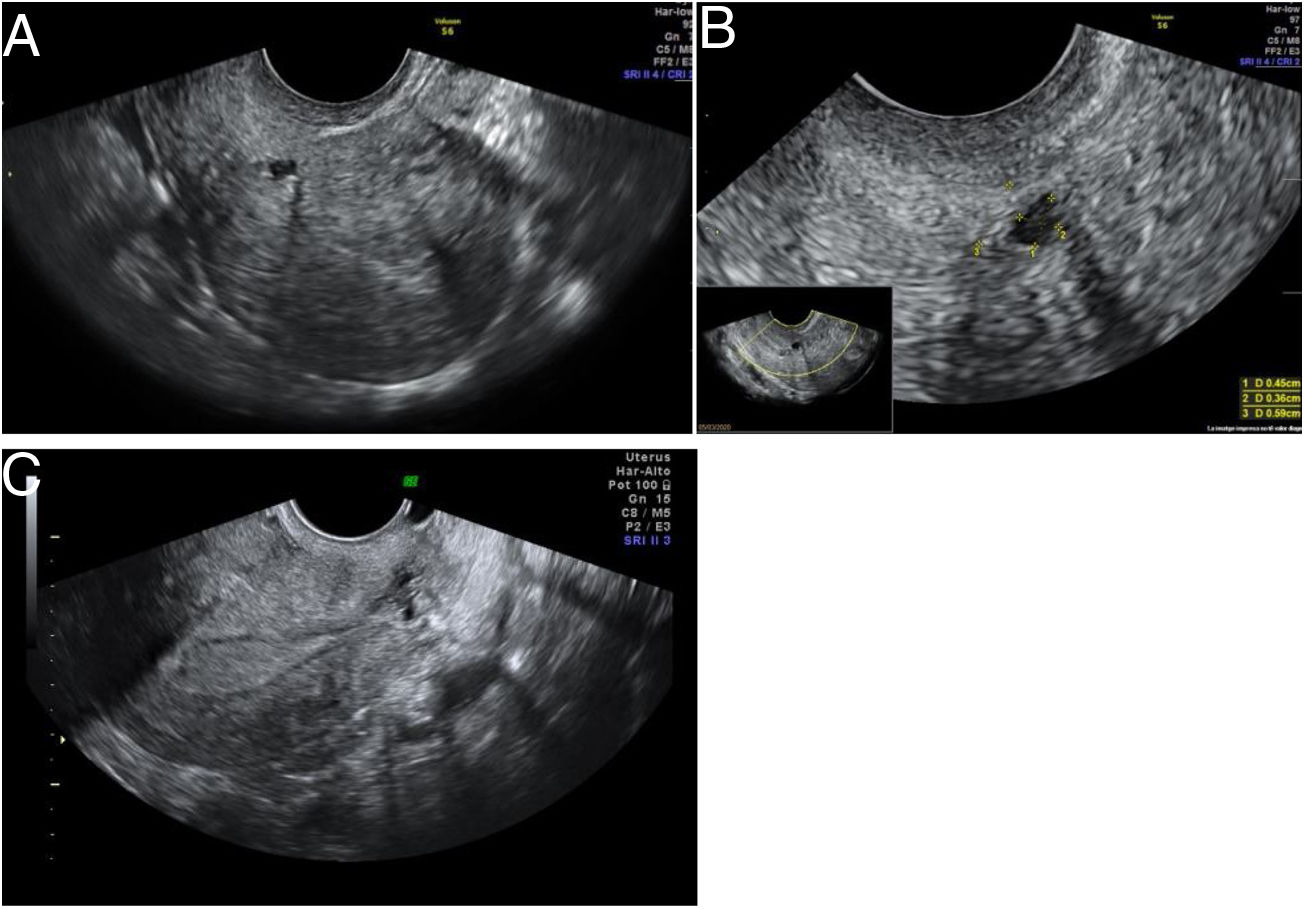
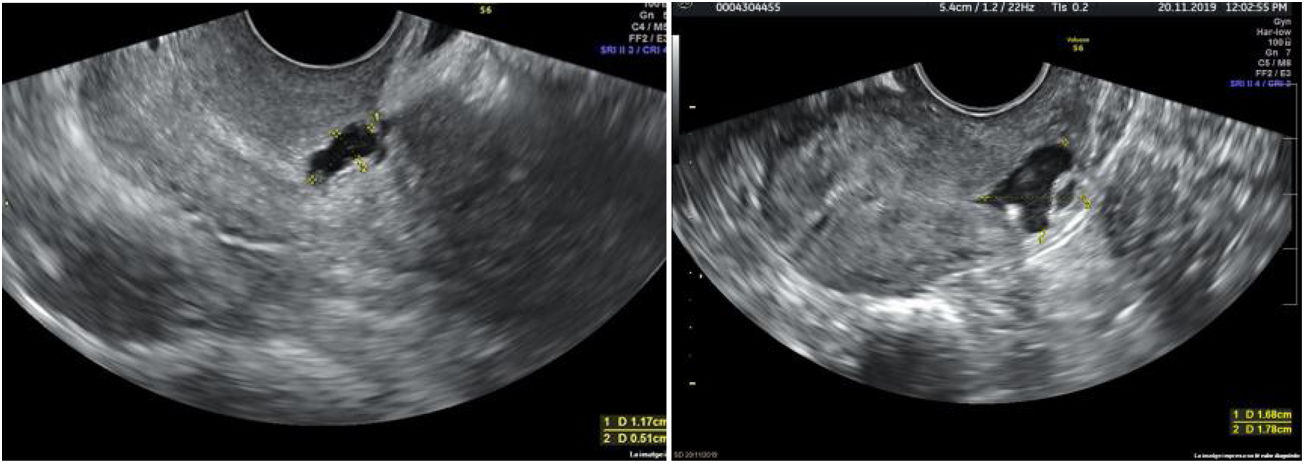
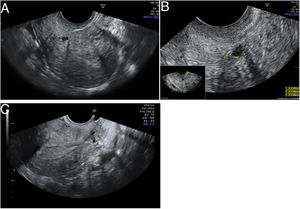
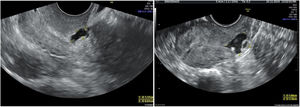
Ante la presencia de un aborto euploide, se decide investigar otras posibles causas de aborto. Se solicita un perfil tiroideo y un estudio de trombofilias, resultando ambos normales. Se estudia también la cavidad uterina con una ecografía transvaginal 3D (las previas fueron siempre, en 2D) y se objetiva en el tercio superior del canal cervical una formación anecogénica de 4,5×3,6×5,9mm compatible con istmocele. Se solicita una histeroscopia, que confirma el diagnóstico, y se plantea la reparación vía histeroscópica. Tras la reparación, la paciente queda gestante de forma espontánea, llegando a tener un recién nacido vivo (fig. 1).
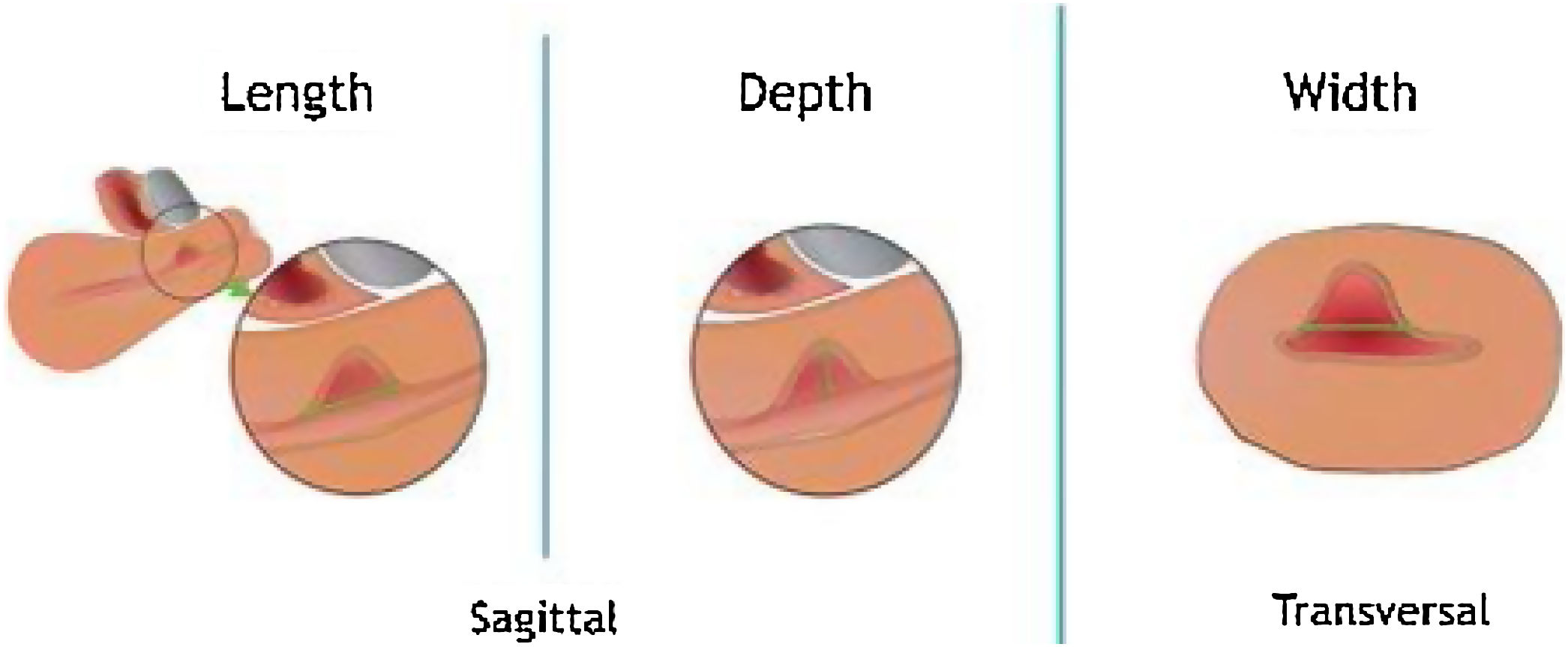
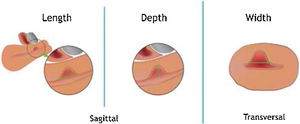
DiscusiónDiagnóstico del istmoceleEl istmocele se define como una indentación ≥2mm en el miometrio sobre la cicatriz de una cesárea anterior. Se ha descrito el uso de distintas pruebas de imagen para su diagnóstico, con diferentes ventajas e inconvenientes (tabla 1). Aunque no existen criterios diagnósticos definitivos, recientemente se realizó un consenso con un grupo de expertos en el que se establecieron criterios para estandarizar la medición del istmocele en mujeres no gestantes mediante ecografía transvaginal (Delphi Ultrasonographic Niche Evaluation)5. Para ello se deben tomar tres medidas básicas: longitud y profundidad en el plano sagital uterino (medio o lateral), y grosor de la lesión en un plano transverso (fig. 2)5. Además, se debe valorar si existe ramificación y su complejidad, clasificando así los istmoceles en tres tipos (fig. 3). Aparte de estas medidas, es fundamental medir el grosor del miometrio residual (GMR) desde la base y la rama más cercana a la serosa. El GMR será la medición más importante, ya que, en caso de tratamiento, el tipo de abordaje quirúrgico dependerá de este grosor residual.
Técnicas de imagen utilizadas en el diagnóstico del istmocele
| Prueba de imagen | Ventajas | Inconvenientes |
|---|---|---|
| Ecografía transvaginal 3D | Accesible y no invasiva. Permite medir la integridad de la pared uterina anterior | Menor detección que sonohisterografía |
| Sonohisterografía | Detecta muchos más nichos y permite delimitar mejor la profundidad y el tamaño. Lo ideal es combinarla con la ecografía transvaginal 3D | Requiere instilación de gel o infusión salina. Debe realizarla alguien experto en la técnica |
| Histeroscopia | Permite la visualización directa del istmocele y su confirmación. También permite la reparación en el mismo acto | No permite medir el grosor del miometrio residual |
| Resonancia magnética nuclear | Permite mediciones comparables a las de la ecografía transvaginal | Prueba costosa y poco accesible |
Mediciones básicas de un istmocele: longitud y profundidad se deben tomar en un plano sagital, y el grosor en un plano transverso. Imagen adaptada de Jordans et al.5.
El tratamiento de un istmocele es un tema muy debatido y controvertido. En casos asintomáticos y sin deseo genésico se aconseja no realizar tratamiento alguno.
No obstante, en algunos casos sintomáticos, como mujeres con sangrado uterino anormal o infertilidad secundaria, se puede indicar realizar tratamiento médico o quirúrgico para mejorar la sintomatología y el pronóstico reproductivo.
Respecto al tratamiento médico (non invasive istmocel treatment [NIIT])6, se ha descrito el uso de análogos de la GnRH (acetato de leuprolide depot 3,75mg) durante 3meses de cara a disminuir el volumen del istmocele y evitar el acúmulo de restos sanguíneos en la cavidad. Este tratamiento se realizaría tras la estimulación ovárica en el contexto de una FIV, previa a la transferencia embrionaria, para mejorar la tasa de implantación. Hay pocos estudios publicados y se requieren más datos para confirmar la utilidad de NIIT.
Por otra parte, la reparación quirúrgica del istmocele puede realizarse mediante una remodelación histeroscópica, que corresponde a la opción menos invasiva y es la vía más frecuentemente utilizada, o bien se puede optar por un abordaje laparoscópico, laparotómico o por vía vaginal (estos dos últimos de forma muy anecdótica). La remodelación por histeroscopia consiste en aplanar los márgenes del istmocele, evitando así el acúmulo de sangre o detritus menstruales. Es importante tener claro en qué casos se puede realizar esta cirugía, y eso dependerá del grosor miometrial residual. En general se acepta que si se evidencia un GMR superior a 2,5mm la remodelación se puede realizar por vía histeroscópica, con una posibilidad baja de lesión vesical.
La reparación quirúrgica por laparoscopia permite un acceso directo al defecto, reparándolo y además permite liberar posibles adherencias post-cesárea. Se indica cuando el GMR es menor de 2,5mm7. En estos casos es recomendable combinar en el mismo acto quirúrgico la cirugía laparoscópica con una histeroscopia, dado que se identificará mejor el defecto por transiluminación8.
Impacto del istmocele en fertilidadSe han postulado diversos mecanismos por los que un istmocele puede dar lugar a problemas de fertilidad. Se ha propuesto que el defecto puede generar un ambiente desfavorable para la penetración del esperma y para la implantación embrionaria debido a la presencia de fluido intracavitario9. El acúmulo de líquido se ha reportado hasta en un 42% de las pacientes con istmocele de gran tamaño y puede empeorar el resultado reproductivo debido a la disminución de la implantación o bien por un mecanismo embriotóxico poco conocido (toxicidad embrionaria por productos de la degradación de la hemoglobina). A este respecto, un estudio reciente ha descrito el desarrollo de líquido intracavitario hasta en el 40% de los casos de pacientes con istmocele que se someten a una estimulación ovárica en el contexto de una FIV, y al comparar los resultados reproductivos no encuentra diferencias estadísticamente significativas siempre y cuando no se observe líquido intracavitario en el momento de la transferencia.
Otra posible hipótesis que podría explicar la subfertilidad en pacientes con el defecto uterino sería una base inmunológica y/o mecanismos de inflamación alterados, ya que la acumulación de moco y fluido podría facilitar un sobrecrecimiento bacteriano. También se ha objetivado un patrón de contracciones uterinas anormal debido al defecto miometrial que podría comportar una menor tasa de implantación10.
Por otra parte, se ha observado una mayor presencia de defectos en la cicatriz de cesárea en mujeres con útero en retroversoflexión11. La presencia de un istmocele de gran tamaño junto con la disposición uterina podría dificultar la transferencia embrionaria, requiriéndose una manipulación excesiva del catéter. Esta manipulación podría contribuir a una irritación uterina con potenciales efectos negativos en la implantación embrionaria. Un procedimiento de transferencia embrionaria complejo puede ser el responsable de hasta el 30% de fallo de FIV.
En la misma línea, diversos estudios han comparado la tasa de embarazo en mujeres que realizan un tratamiento de FIV tras una cesárea anterior con respecto a aquellas con un parto vaginal previo. Todos hallan una menor tasa de gestación en el grupo con cesárea anterior, siendo esta diferencia estadísticamente significativa3,4,12, pero se trata de estudios retrospectivos, y serían necesarios más estudios para poder confirmar estos resultados. En consecuencia, según datos publicados, la probabilidad de un segundo embarazo tras una cesárea parece verse reducida entre un 4 y un 19% en función de la indicación que motivó la cesárea13.
Por tanto, en base a lo expuesto, podemos concluir que la tasa de cesáreas se ha incrementado exponencialmente en las últimas décadas, y también la atención en sus consecuencias a largo plazo. A nivel reproductivo tiene especial interés la presencia de istmocele, pues es una patología claramente infradiagnosticada. Así pues, se trata de una entidad que es importante identificar en las mujeres con infertilidad secundaria y cesárea anterior, y en caso de estar presente, debemos plantear un tratamiento, ya que muestran resultados prometedores. Aun así, a día de hoy sigue habiendo mucha controversia respecto a los criterios diagnósticos para describir la lesión y faltan estudios sobre la efectividad de los distintos tratamientos a largo plazo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEste estudio no ha requerido financiación.
Conflicto de interesesLos autores declaran que no hay conflicto de intereses.