Obesidad y diabetes son dos entidades muy relacionadas. Las modificaciones en los hábitos de vida y el tratamiento farmacológico no consiguen una remisión exitosa de la diabetes. Una opción terapéutica para estos pacientes es la cirugía bariátrica (CB). En función del tipo de técnica empleada (restrictiva o malabsortiva), las tasas de remisión parcial y completa varían, siendo más efectivas las malabsortivas, tanto en reducción de peso como en remisión de diabetes (RD). Existen diferentes escalas (DiaRem, Ad-DiaRem o 5y-Ad-DiaRem) que predicen la probabilidad de RD tras CB, sobre todo tras bypass gástrico (BG). Algunos estudios muestran tasas de RD más elevadas, en cirugías con mayor componente malabsortivo. Nuestro objetivo fue estudiar los beneficios de la CB al año y cinco años, en cuanto a peso y perfil glucémico en pacientes con obesidad y diabetes mellitus tipo 2 (DM2), evaluar el porcentaje de RD según criterios de la American Diabetes Association (ADA), determinar la capacidad predictiva de RD de distintos scores y examinar qué variables predicen RD al año y a cinco años de la derivación biliopancreática (DBP). La DBP presenta mayor porcentaje de sobrepeso perdido (PSP) y una mayor reducción tanto en glucemia como en HbA1c. La remisión completa de la diabetes oscila en un 80% aproximadamente a uno y cinco años de la CB. En general los scores que determinan probabilidad de RD tienen poco poder discriminativo en cirugías malabsortivas. La HbA1c precirugía predice RD a uno y cinco años tras DBP. Se debe individualizar el tipo de cirugía realizada, en función de la gravedad de la DM2 y las características específicas de cada paciente.
Obesity and diabetes are two closely related disorders. Lifestyle changes and drug treatment do not achieve successful diabetes remission. A treatment option for these patients is bariatric surgery (BS). The partial and complete remission rates vary, depending on the type of technique used (restrictive or malabsorptive), with malabsorptive surgery being more effective in terms of both weight reduction and diabetes remission (DR). Different scales (DiaRem, Ad-DiaRem or 5y-Ad-DiaRem) predict the probability of DR after BS, particularly after gastric bypass surgery. Some studies report higher DR rates in surgery with a greater malabsorptive component. Our aim was to study the benefits of BS at one year and 5 years in terms of the weight and blood glucose profile in patients with obesity and type 2 diabetes mellitus; assess percentage DR according to ADA criteria; determine the DR predictive capacity of different scores; and examine which variables predict DR at one and five years after biliopancreatic diversion (BPD). Percentage overweight reduction and the decrease in both blood glucose and HbA1c were greater with BPD. Complete diabetes remission was approximately 80% at one and 5 years after BS. In general, the scores that determine the probability of DR show poor discriminative capacity in malabsorptive surgery. Presurgery HbA1c predicts DR at one and 5 years after BPD. The type of surgery performed should be individualized, based on the severity of diabetes and the specific characteristics of each patient.
La obesidad y diabetes mellitus suponen una carga sanitaria y económica en nuestra sociedad1. El objetivo del manejo de la diabetes no es solo el control glucémico estricto y mantener un peso ideal, sino también prevenir o disminuir la incidencia de complicaciones macro y micro vasculares asociadas2. Las modificaciones en el estilo de vida (dieta y programas de ejercicio físico) y el tratamiento farmacológico consiguen una reducción pobre y transitoria del peso, sin éxito en la remisión de diabetes (RD) ni en el control metabólico. La cirugía bariátrica (CB) ha demostrado reducir el peso significativamente, conseguir una RD a corto plazo en un 60-90% de los pacientes aproximadamente3 y mantener dicha pérdida a largo plazo, disminuyendo las complicaciones cardiovasculares asociadas4. Según las guías de la American Diabetes Association (ADA) de 2020, hay que considerar la cirugía en adultos con diabetes mellitus tipo 2 (DM2) índice de masa corporal (IMC) entre 30,0 y 34,9 kg/m2 si no se logra una pérdida de peso o mejoría de las comorbilidades con métodos no quirúrgicos. Además, debe ser una terapia recomendada en pacientes con DM2 e IMC entre 35,0 y 39,9 kg/m2, cuando no se controla la hiperglucemia con modificaciones en el estilo de vida y tratamiento médico óptimo y plantearlo en individuos con IMC ≥ 40 kg/m2 independientemente del nivel de control glucémico5. En el documento de consenso de la Sociedad Española para el Estudio de la Obesidad (SEEDO) se establecen una serie de criterios, que deben cumplir antes de someterse a CB; entre los más importantes se encuentran: descartar otra patología endocrinológica, mantener una estabilidad psicológica y comprender el procedimiento y responsabilidades asociadas6. Existen diferentes procedimientos de CB: técnicas restrictivas (disminución de la ingesta calórica reduciendo la capacidad gástrica), malabsortivas (disminución de la absorción de nutrientes y por tanto calórica, mediante la realización de una derivación intestinal) y mixtas (combinación de los dos componentes previos). La RD se puede valorar con la mejoría del perfil glucémico (glucemia y HbA1c) y suspensión de fármacos antidiabéticos. Existen variables preoperatorias que condicionan la RD postcirugía (edad, sexo, IMC, duración de la DM, HbA1c, tratamiento antidiabético, péptido C e insulina plasmática). Existen diversas escalas validadas (DiaRem7, Ad-DiaRem8 o 5y-Ad-DiaRem9), que predicen RD tras bypass gástrico (BG), pero no se ha comprobado su utilidad en cirugías con mayor componente malabsortivo, como la derivación biliopancreática (DBP), en las que la tasa de RD es mayor. DiaRem es una herramienta, que identifica qué pacientes con obesidad y DM2 tendrán una remisión de dicha enfermedad tras la CB. El poder predictivo de esta escala se basa en diferentes variables como la edad, HbA1c, utilización de insulina y el uso de otros agentes hipoglucemiantes. Ad-DiaRem, incluye dos nuevas variables al DiaRem original, consiguiendo una mejor capacidad predictiva de la RD. 5y-Ad-DiaRem incluye valores iniciales y parámetros de seguimiento de un año postCB, e identifica con buena precisión a los pacientes con riesgo de recaída.
Los objetivos de nuestro estudio fueron: describir la evolución de parámetros glucémicos y ponderales al año y cinco años de la CB, según técnica quirúrgica. Conocer el porcentaje de RD según criterios ADA al año y cinco años tras DBP. Determinar la capacidad predictiva de distintos scores tras DBP y examinar qué variables predicen RD al año y a cinco años de la DBP.
MetodologíaSe realizó un estudio observacional retrospectivo de pacientes con obesidad de alto riesgo, en seguimiento por la Unidad de Nutrición del Complejo Asistencial Universitario de León y sometidos a CB durante el periodo comprendido entre enero de 1999 y febrero de 2017 (377 pacientes). Se seleccionaron aquellos pacientes intervenidos mediante DBP o gastrectomía tubular (GT), que presentaban diabetes antes de la CB como comorbilidad asociada (132 pacientes) y que tenían un seguimiento mínimo de un año tras la intervención. Se excluyeron 15 pacientes intervenidos mediante DBP que no tenían registro antropométrico ni glucémico basal. Finalmente se incluyeron 117 pacientes; 105 intervenidos con DBP y 12 con GT. Se evaluó la respuesta ponderal y glucémica al año de la CB en todos los casos y a cinco años en 66 pacientes intervenidos mediante DBP (31 pacientes perdieron seguimiento y ocho pacientes no habían cumplido los cinco años desde la intervención). Ningún paciente intervenido mediante GT pudo ser evaluado a los cinco años, ya que dos pacientes perdieron el seguimiento y 10 no habían cumplido los cinco años desde la intervención. Para la realización del estudio, se recogieron las variables que se detallan a continuación: sociodemográficas (edad, sexo, tratamiento hipoglucemiante y comorbilidades asociadas), antropométricas (talla, peso actual, peso ideal, IMC basal al año y a los cinco años de la CB). Para definir el peso ideal se utilizaron las tablas de la Metropolitan Life Insurance Company10. Se calcularon los porcentajes de pérdida de peso (PPP) y de sobrepeso perdido (PSP) al año y a cinco años de la intervención [(PPP = peso inicial-peso actual/peso inicial x 100), (PSP = peso inicial-peso actual/ peso inicial-peso ideal x 100)]. Se analizaron también variables analíticas (glucemia y HbA1c basales y al año y cinco años de la CB, variación glucémica y variación en HbA1c al año y cinco años tras la CB), tipo de intervención quirúrgica realizada (GT o DBP). La GT consiste en la realización de una gastrectomía longitudinal, preservando el píloro y formando un tubo en el estómago a expensas de la curvatura menor gástrica. Ocasiona una restricción en la ingesta debido a disminución de la capacidad gástrica, generando una importante disminución de peso, no solo por la disminución de la ingesta, sino también por la disminución de los niveles de ghrelina, encargada de incrementar el apetito11. La DBP es una técnica que combina una restricción gástrica moderada y una malabsorción intestinal severa, además presenta un efecto anorexígeno provocado por la distensión del intestino delgado y un síndrome de Dumping secundario al vaciamiento gástrico acelerado12.
Se estudió la posibilidad de RD solo en el grupo de pacientes con DBP para que la muestra fuera homogénea, considerando el escaso número de pacientes con GT de nuestra serie y su menor tiempo de seguimiento. Para cada paciente con DBP, se categorizó la probabilidad de remisión en alta o baja, en función de la puntuación obtenida en DiaRem, Ad-DiaRem y 5y-AdDiaRem. Se utilizaron los criterios de la ADA13 para determinar el estado de remisión en dos categorías; remisión (parcial o completa) y no remisión. Se define remisión parcial (RP) si se cumple HbA1c < 6,5% y glucosa basal en ayunas < 125 mg/dL, sin fármacos antidiabéticos durante al menos 12 meses. Se considera remisión completa (RC) si se cumple HbA1c < 6,0% y glucosa basal en ayunas < 100 mg/dL, sin fármacos antidiabéticos durante al menos 12 meses. Consideramos no remisión cuando se incumple alguno de los criterios anteriormente expuestos.
El diseño del estudio fue evaluado y aprobado por el Comité Ético del Complejo Asistencial Universitario de León el 28 de Abril del 2015. El análisis estadístico se realizó mediante IBM SPSS Statistics 15®, disponible en la Unidad de Investigación del Complejo Asistencial Universitario de León. Se determinó la normalidad de la distribución de las variables cuantitativas con la prueba de Kolmogórov-Smirnov. Se llevó a cabo un estudio descriptivo de las variables principales, parámetros antropométricos y glucémicos según el tipo de CB. Las variables cualitativas se expresaron como porcentajes y frecuencias absolutas. Las variables cuantitativas con distribución normal se expresaron como media y desviación estándar (DE) y las no normales como mediana y rango intercuartílico (RIC). Para evaluar la capacidad predictiva de los distintos scores, se realizó un cálculo del valor predictivo positivo (VPP) y para determinar cuál de las escalas tenía mejor poder discriminativo, para predecir remisión de la diabetes, se ha utilizado un análisis mediante curvas ROC y área bajo la curva (AUC). Se empleó una regresión logística, para predecir qué variables influían más en RD al año y a cinco años tras DBP.
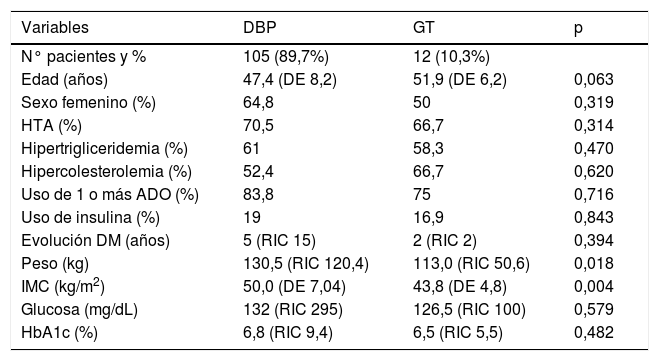
ResultadosSelección de la muestra y datos generalesSe incluyeron finalmente 117 pacientes en el estudio, el 63,2% eran mujeres, con una edad media de 47,8 años (DE 8,1). El 70,1% asociaba hipertensión arterial (HTA), el 60,7% hipertrigliceridemia y el 33,8% hipercolesterolemia. Todos los pacientes tenían un seguimiento mínimo de un año. A cinco años solo presentaron seguimiento el 62,9% de los pacientes con DBP (n 66) y ninguno de los intervenidos mediante GT. La mediana de evolución de la diabetes fue de cinco años (RIC 15), el 82,9% estaba en tratamiento con uno o más antidiabéticos orales y el 18,8% en tratamiento insulínico. La glucemia y HbA1c basales fueron de 132 mg/dL (RIC 295) y 6,8% (RIC 9,4), respectivamente. El peso e IMC precirugía fueron de 129,7 kg (RIC 120,4) y 49,4 kg/m2 (DE 7,1), respectivamente. El 89,7% fueron intervenidos mediante DBP (n 105) y el 10,3% mediante GT (n 12). Las diferencias en los parámetros basales entre técnicas de CB aparecen reflejadas en la tabla 1.
Diferencias en los parámetros basales entre técnicas de CB
| Variables | DBP | GT | p |
|---|---|---|---|
| N° pacientes y % | 105 (89,7%) | 12 (10,3%) | |
| Edad (años) | 47,4 (DE 8,2) | 51,9 (DE 6,2) | 0,063 |
| Sexo femenino (%) | 64,8 | 50 | 0,319 |
| HTA (%) | 70,5 | 66,7 | 0,314 |
| Hipertrigliceridemia (%) | 61 | 58,3 | 0,470 |
| Hipercolesterolemia (%) | 52,4 | 66,7 | 0,620 |
| Uso de 1 o más ADO (%) | 83,8 | 75 | 0,716 |
| Uso de insulina (%) | 19 | 16,9 | 0,843 |
| Evolución DM (años) | 5 (RIC 15) | 2 (RIC 2) | 0,394 |
| Peso (kg) | 130,5 (RIC 120,4) | 113,0 (RIC 50,6) | 0,018 |
| IMC (kg/m2) | 50,0 (DE 7,04) | 43,8 (DE 4,8) | 0,004 |
| Glucosa (mg/dL) | 132 (RIC 295) | 126,5 (RIC 100) | 0,579 |
| HbA1c (%) | 6,8 (RIC 9,4) | 6,5 (RIC 5,5) | 0,482 |
DBP: Derivación biliopancreática; GT: Gastrectomía tubular; HTA: Hipertensión arterial; ADO: Antidiabéticos orales; DM: Diabetes mellitus; IMC: Índice de masa corporal.
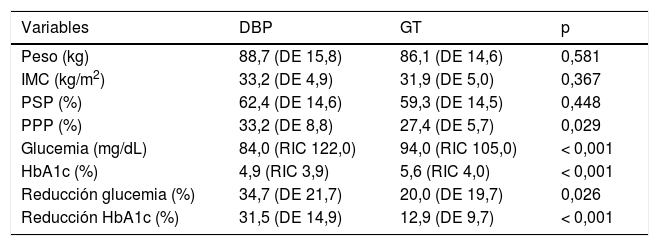
Los parámetros ponderales globales al año de la CB son: peso 88,5 kg (DE 15,7), IMC 33,1 kg/m2 (DE 5,0), PSP 62,0% (DE 14,5), PPP 32,5% (DE 8,7). A los cinco años de la CB los datos ponderales son: peso 87,5 kg (DE 20,0), IMC 33,7 kg/m2 (DE 6,0), PSP 61,5% (DE 22,1), PPP 34,2% (DE 13,7). En nuestra serie, los pacientes son intervenidos mediante dos técnicas quirúrgicas diferentes, el análisis descriptivo de los parámetros ponderales estratificado por técnica se observa en la tabla 2. No hay datos ponderales a los cinco años de la GT, por ausencia de seguimiento de dichos pacientes, por lo que las variables antropométricas al quinto año de la cirugía, corresponden en su totalidad a la DBP.
Parámetros ponderales y glucémicos al año de la CB, según técnica quirúrgica
| Variables | DBP | GT | p |
|---|---|---|---|
| Peso (kg) | 88,7 (DE 15,8) | 86,1 (DE 14,6) | 0,581 |
| IMC (kg/m2) | 33,2 (DE 4,9) | 31,9 (DE 5,0) | 0,367 |
| PSP (%) | 62,4 (DE 14,6) | 59,3 (DE 14,5) | 0,448 |
| PPP (%) | 33,2 (DE 8,8) | 27,4 (DE 5,7) | 0,029 |
| Glucemia (mg/dL) | 84,0 (RIC 122,0) | 94,0 (RIC 105,0) | < 0,001 |
| HbA1c (%) | 4,9 (RIC 3,9) | 5,6 (RIC 4,0) | < 0,001 |
| Reducción glucemia (%) | 34,7 (DE 21,7) | 20,0 (DE 19,7) | 0,026 |
| Reducción HbA1c (%) | 31,5 (DE 14,9) | 12,9 (DE 9,7) | < 0,001 |
DBP: Derivación biliopancreática; GT: Gastrectomía tubular; IMC: Índice de masa corporal; PSP: Porcentaje de sobrepeso perdido; PPP: Porcentaje pérdida de peso.
Los parámetros glucémicos globales al año de la CB son: glucemia 84,5 mg/dL (RIC 122,0), HbA1c 5,0% (RIC 6,8), reducción de glucemia y HbA1c con respecto al valor basal; 33,2% (DE 21,8) y 29,5% (DE 15,5), respectivamente. Un 9,4% de los pacientes mantenía tratamiento con uno o dos antidiabéticos orales y ninguno estaba con tratamiento insulínico. A los cinco años de la CB los datos glucémicos globales son; glucemia 85,0 mg/dL (RIC 183,0), HbA1c 4,6% (RIC 4,4), reducción de glucemia y HbA1c con respecto al valor basal; 32,6% (DE 21,1) y 31,1% (DE 15,6), respectivamente. Solo un 6% de los pacientes mantenía tratamiento hipoglucemiante con uno o dos antidiabéticos orales. El análisis de los parámetros glucémicos estratificados por técnica quirúrgica se detalla en la tabla 2. No hay datos a los cinco años de la GT, por ausencia de seguimiento de dichos pacientes, por lo que las variables glucémicas al quinto año de la cirugía, corresponden en su totalidad a la DBP.
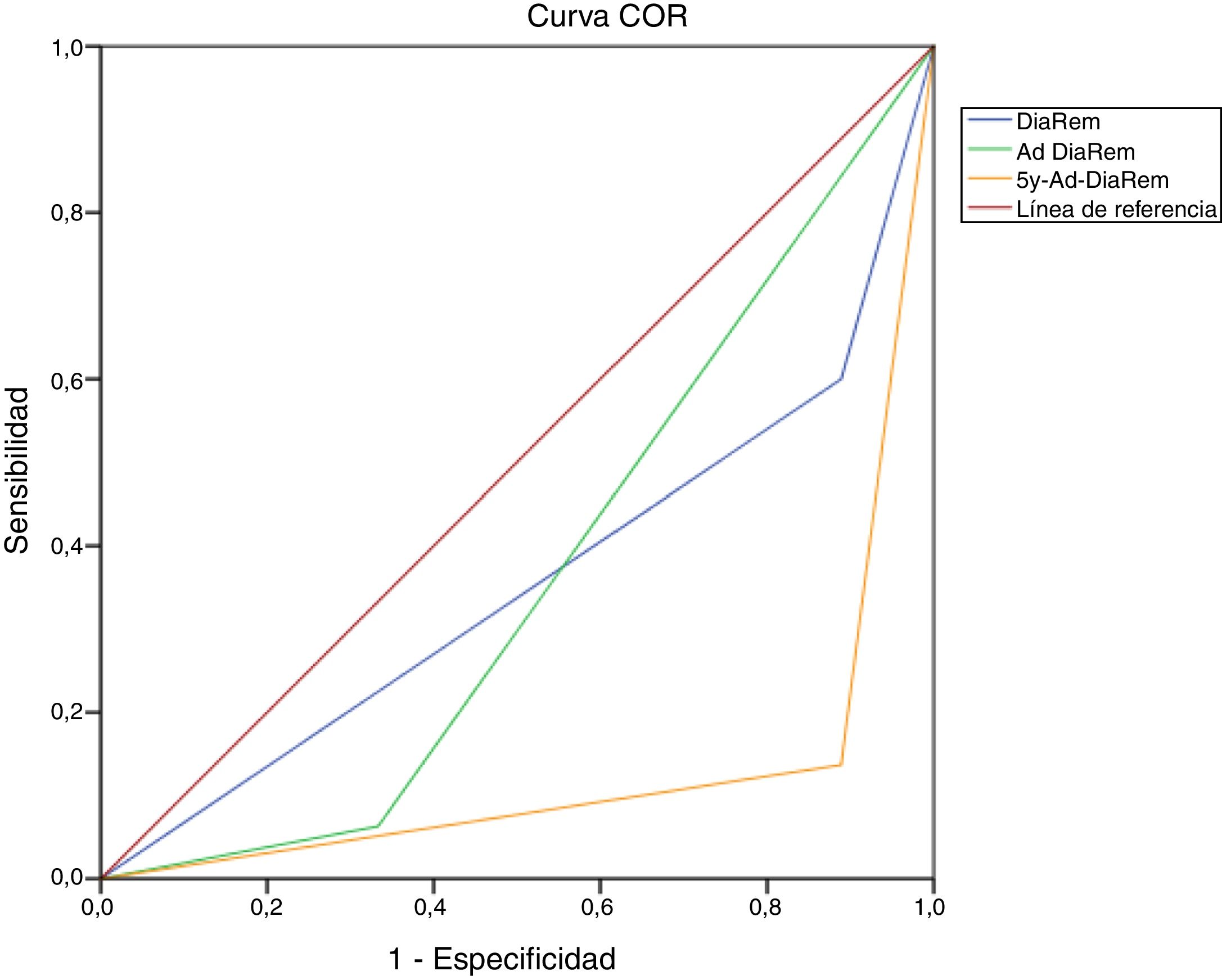
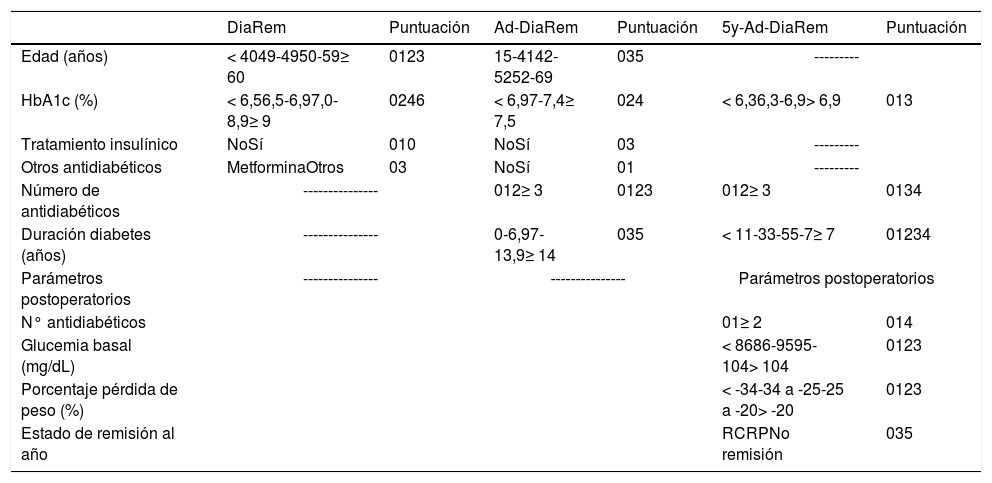
Remisión de diabetes en DBPTeniendo en cuenta los criterios establecidos por la ADA para la RD, los porcentajes que se obtuvieron al año y cinco años de la DBP aparecen recogidos en la tabla 4. La predicción de remisión con otros scores que predicen la probabilidad de RD supuso porcentajes de alta probabilidad de RD tras DBP en nuestra muestra del 37,1%, 91,4% y 80% con DiaRem, Ad-DiaRem y 5y-Ad-DiaRem, respectivamente. Las variables que componen las diferentes escalas aparecen recogidas en la tabla 3. Los VPP para valorar la capacidad predictiva de RD de DiaRem, Ad-DiaRem o 5y-Ad-DiaRem tras DBP son 97,7%, 93,8% y 98,8%, respectivamente. La razón de falsos negativos (RFN) de DiaRem, Ad-DiaRem o 5y-Ad-DiaRem es de 60,42%; 6,25%; y 13,5%, respectivamente. El análisis mediante curvas ROC (fig. 1) y AUC, para evaluar el poder discriminativo de remisión de diabetes entre scores, evidencian los siguientes resultados: 0,358 (IC 0,193-0,522), 0,365 (IC 0,148-0,581) y 0,123 (IC 0,00-0,249) en DiaRem, Ad-DiaRem o 5y-Ad-DiaRem, respectivamente.
Variables de las distintas escalas de RD
| DiaRem | Puntuación | Ad-DiaRem | Puntuación | 5y-Ad-DiaRem | Puntuación | |
|---|---|---|---|---|---|---|
| Edad (años) | < 4049-4950-59≥ 60 | 0123 | 15-4142-5252-69 | 035 | --------- | |
| HbA1c (%) | < 6,56,5-6,97,0-8,9≥ 9 | 0246 | < 6,97-7,4≥ 7,5 | 024 | < 6,36,3-6,9> 6,9 | 013 |
| Tratamiento insulínico | NoSí | 010 | NoSí | 03 | --------- | |
| Otros antidiabéticos | MetforminaOtros | 03 | NoSí | 01 | --------- | |
| Número de antidiabéticos | --------------- | 012≥ 3 | 0123 | 012≥ 3 | 0134 | |
| Duración diabetes (años) | --------------- | 0-6,97-13,9≥ 14 | 035 | < 11-33-55-7≥ 7 | 01234 | |
| Parámetros postoperatorios | --------------- | --------------- | Parámetros postoperatorios | |||
| N° antidiabéticos | 01≥ 2 | 014 | ||||
| Glucemia basal (mg/dL) | < 8686-9595-104> 104 | 0123 | ||||
| Porcentaje pérdida de peso (%) | < -34-34 a -25-25 a -20> -20 | 0123 | ||||
| Estado de remisión al año | RCRPNo remisión | 035 | ||||
RC: Remisión completa; RP: Remisión parcial; NR: No remisión.
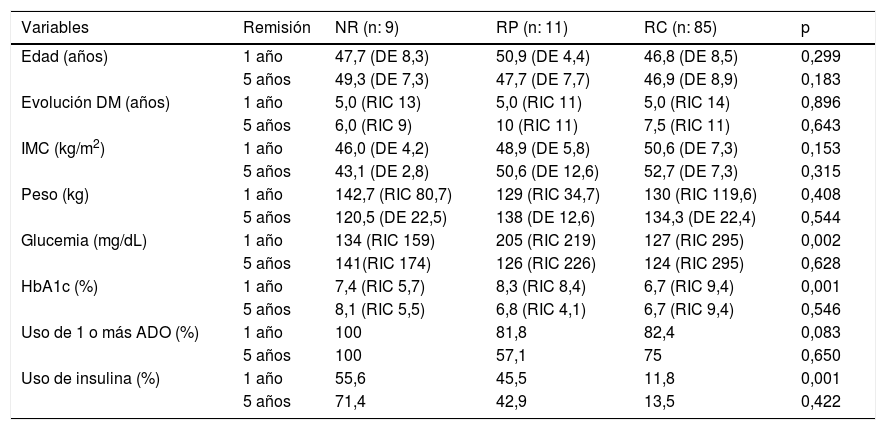
Para determinar la influencia de las variables en la RD, es relevante conocer inicialmente las características clínicas precirugía en pacientes que presentan RD y no remisión a uno y cinco años de la CB, según la ADA (tabla 5). En la regresión logística para determinar que variables predicen RD a un año, el 94,3% de los casos fue clasificado correctamente de acuerdo a la probabilidad con una prueba de Hosmer y Lemeshow adecuada (0,69) y R cuadrado de 0,142. La única variable que predice remisión al año de la CB es la HbA1c basal [p 0,002 y OR 2,39 (IC 0,24-0,73)]. En el caso de la remisión a cinco años, el 93,9% de los casos fue clasificado correctamente de acuerdo a la probabilidad con una prueba de Hosmer y Lemeshow adecuada (0,91) y R cuadrado de 0,324. Las variables que predicen remisión a cinco años de la CB son el IMC basal [p 0,036 y OR 2,28 (IC 1,1-4,9)] y HbA1c basal [p 0,040 y OR 2,47 (IC 0,170-0,96)].
Características clínicas precirugía en pacientes que presentan RD y no remisión a uno y cinco años de la CB
| Variables | Remisión | NR (n: 9) | RP (n: 11) | RC (n: 85) | p |
|---|---|---|---|---|---|
| Edad (años) | 1 año | 47,7 (DE 8,3) | 50,9 (DE 4,4) | 46,8 (DE 8,5) | 0,299 |
| 5 años | 49,3 (DE 7,3) | 47,7 (DE 7,7) | 46,9 (DE 8,9) | 0,183 | |
| Evolución DM (años) | 1 año | 5,0 (RIC 13) | 5,0 (RIC 11) | 5,0 (RIC 14) | 0,896 |
| 5 años | 6,0 (RIC 9) | 10 (RIC 11) | 7,5 (RIC 11) | 0,643 | |
| IMC (kg/m2) | 1 año | 46,0 (DE 4,2) | 48,9 (DE 5,8) | 50,6 (DE 7,3) | 0,153 |
| 5 años | 43,1 (DE 2,8) | 50,6 (DE 12,6) | 52,7 (DE 7,3) | 0,315 | |
| Peso (kg) | 1 año | 142,7 (RIC 80,7) | 129 (RIC 34,7) | 130 (RIC 119,6) | 0,408 |
| 5 años | 120,5 (DE 22,5) | 138 (DE 12,6) | 134,3 (DE 22,4) | 0,544 | |
| Glucemia (mg/dL) | 1 año | 134 (RIC 159) | 205 (RIC 219) | 127 (RIC 295) | 0,002 |
| 5 años | 141(RIC 174) | 126 (RIC 226) | 124 (RIC 295) | 0,628 | |
| HbA1c (%) | 1 año | 7,4 (RIC 5,7) | 8,3 (RIC 8,4) | 6,7 (RIC 9,4) | 0,001 |
| 5 años | 8,1 (RIC 5,5) | 6,8 (RIC 4,1) | 6,7 (RIC 9,4) | 0,546 | |
| Uso de 1 o más ADO (%) | 1 año | 100 | 81,8 | 82,4 | 0,083 |
| 5 años | 100 | 57,1 | 75 | 0,650 | |
| Uso de insulina (%) | 1 año | 55,6 | 45,5 | 11,8 | 0,001 |
| 5 años | 71,4 | 42,9 | 13,5 | 0,422 |
RC: Remisión completa; RP: Remisión parcial; NR: No remisión; DM: Diabetes mellitus; IMC: Índice masa corporal; ADO: Antidiabéticos orales.
Encontramos una respuesta aceptable en pérdida de peso tras la CB que se mantiene estable a lo largo de los cinco años de seguimiento. El porcentaje de pacientes que presentan remisión completa de la diabetes (según criterios ADA) tanto al año como a los cinco años es alto (80% aproximadamente). Otros scores como DiaRem, Ad-DiaRem o 5y-Ad-DiaRem tienen poca capacidad en la predicción de RD en DBP. Los valores de HbA1c previos a la cirugía predicen RD a uno y cinco años.
La evolución ponderal es uno de los factores más relevantes para determinar la efectividad de la CB y la resolución de comorbilidades asociadas, como puede ser la diabetes. El PPP y el PSP son dos parámetros muy utilizados y aceptados para evaluar el éxito de la CB. Baltasar et al. recomiendan la valoración del PSP y del IMC postcirugía clasificando los resultados como excelentes (IMC < 30 y PSP > 65%), aceptables (IMC 30-35 y PSP entre 50-65%) y fracaso (IMC > 35 y PSP < 50%)14. En nuestra serie el peso e IMC precirugía fueron 129,7 kg (RIC 120,4) y 49,4 kg/m2 (DE 7,1), respectivamente y se utilizó el PPP y PSP para valorar el resultado de la CB. De forma global, la mayor reducción de peso e IMC ocurrió al año postCB, con un leve incremento de ambos a los cinco años de la CB. El IMC baja de 49,4 kg/m2 a 33,1 kg/m2 y 33,7 kg/m2 tras la CB, con un PSP del 62,0% y 61,5% al año y cinco años de la CB, respectivamente, lo que indica una respuesta aceptable a la CB, que se mantiene estable en la evolución. En nuestra muestra, los pacientes fueron sometidos a dos técnicas quirúrgicas distintas; tipo restrictivo (GT) y tipo malabsortivo (DBP). Los pacientes con DBP presentan un PSP del 62,4 y 61,5% al año y cinco años de la cirugía. Sin embargo los pacientes intervenidos de GT presentaban un PSP del 59,3% al año. Se puede apreciar que estos valores coinciden con los descritos en la literatura, entre el 55-63% en las técnicas restrictivas15,16 y entre el 60-68% en las técnicas malabsortivas17,18. Hay que tener en cuenta que los sujetos intervenidos mediante DBP, presentaban mayor grado de obesidad inicial, HTA e hipertrigliceridemia, por lo que puede influir en que se realice, una técnica más efectiva en cuanto a pérdida ponderal, en este grupo.
La CB demuestra un aumento significativo en la RD frente al tratamiento conservador, incluso hasta cinco años tras la cirugía. En el estudio de sujetos suecos con obesidad, se observa que la tasa de RD a corto plazo después de CB es del 72% en comparación con el 21% en sujetos tratados de forma conservadora19. En nuestra muestra la mediana de evolución de la diabetes fue de cinco años (RIC 15), el 82,9% estaban en tratamiento con uno o más antidiabéticos orales y el 18,8% en tratamiento insulínico antes de la CB. Observamos una reducción de glucemia del 33,2% y 32,6% a uno y cinco años de la cirugía, con una reducción de HbA1c del 29,5% y 31,1%, respectivamente. Además se redujo el porcentaje de pacientes que mantenían tratamiento hipoglucemiante oral (9,4 y 6% a uno y cinco años) y suspensión del tratamiento con insulina. En el estudio de seguimiento a cinco años de Mingrone et al., se compara BG o DBP con el tratamiento médico convencional en pacientes con obesidad, mal controlados y con DM2 de larga evolución. El 50% de los pacientes tratados quirúrgicamente mantuvieron una RP a los cinco años, mientras que el 0% logró la RC a los cinco años. La recurrencia de DM2 se observó en la mitad de los pacientes, a los dos años de BG y en un tercio de los pacientes a los dos años después de DBP, sin relación con la magnitud de la pérdida de peso. Este fue uno de los primeros estudios que indicó claramente, que la vigilancia continua del control glucémico después de la CB está justificada, a pesar de la remisión inicial de la DM2, debido al riesgo existente de recurrencia de hiperglucemia20.
El componente restrictivo y/o malabsortivo de las distintas técnicas limita la ingesta o la absorción de nutrients, respectivamente. Además, influye el componente neurohormonal; existe incremento de péptido YY (anorexígeno) y una disminución de grhelina (orexígena). La cirugía produce un efecto incretínico, aumentando GLP1 y GIP, disminuyendo glucagón e incrementando insulina, induciendo sensación de saciedad precoz a nivel del sistema nervioso central (SNC)3. En pacientes con obesidad mórbida, los procedimientos malabsortivos parecen tener mejor efecto antidiabético y resultados superiores en pérdida de peso, en comparación con procedimientos exclusivamente restrictivos, incluyendo bandas gástricas o GT21. En nuestros pacientes, al año de la DBP, la reducción de glucemia y HbA1c es mayor que en los sometidos a GT (reducción de glucemia 34,7% en DBP y 20,0% en GT; reducción de HbA1c del 31,5% en DBP y 12,9% en GT). Al igual que lo ocurre en peso e IMC, los pacientes operados mediante DBP presentan valores de glucemia y HbA1c precirugía, más elevados que los de GT.
En la literatura, los porcentajes de RD tras CB son muy variables, debido a la gran diversidad de criterios utilizados para definir RD. La ADA publicó unos criterios en 2009, teniendo en cuenta cifras de HbA1c y glucemia, sin tratamiento antidiabético13. Buchwald et al. observaron mayor RD tras DBP (95,1%), seguida de BG (80,3%), gastroplastia (79,7%) y banda gástrica (56,7%) manteniéndose cifras similares también a partir de los dos años de la cirugía. Este porcentaje de remisión se correlacionó de forma significativa con la pérdida de peso15. Adami et al., al año y a los cinco años tras DBP, consiguieron RD en 51 y 27%, respectivamente, y determinaron que el IMC inicial predice RD a los cinco años de BPD22. En nuestra serie, los resultados observados en cuanto a RD (RP+RC) según la ADA fueron del 91,5% al año de DBP y del 89,4% a los cinco años de DBP, estos datos se ajustan con los reflejados en la literatura.
Existen diferentes escalas validadas que predicen RD con técnicas restrictivas; DiaRem, Ad-DiaRem o 5y-Ad-DiaRem. DiaRem es una escala validada en dos cohortes diferentes para la predicción de RD tras BG. Sus variables principales son edad, uso de antidiabéticos y HbA1c. Sus creadores informaron una tasa de RC o RP del 63%7, utilizando 259 variables clínicas para identificar factores predictivos independientes y desarrollar un modelo de predicción. La necesidad de insulina preCB, fue el indicador más sólido para predecir la remisión: aquellos pacientes que requerían insulina para el control glucémico antes de la cirugía tenían 7,25 veces menos probabilidades de lograr una RC o RP después de la cirugía. La probabilidad de RD, se establece en función de la puntuación que oscila entre 0 y 22, obtenida al sopesar cada variable. Una puntuación más alta indica una mayor probabilidad de remisión21. Una crítica de la escala DiaRem, es que no tiene en cuenta la duración de la diabetes, variable que se considera un fuerte factor predictor en la remisión de la diabetes, ya que puede informar sobre la función pancreática23. Ad-DiaRem añade al DiaRem original dos parámetros clínicos; duración de la diabetes y número de fármacos antidiabéticos. En comparación con DiaRem, presenta mayor exactitud en la predicción de RD tras un año de BG; clasificó correctamente a 180/213 pacientes en comparación con DiaRem que catalogó adecuadamente a 164/213 pacientes. Esto probablemente es debido a que DiaRem incluyó la edad del paciente, un marcador indirecto de la duración de diabetes, sobretodo en pacientes obesos en los que la aparición de esta enfermedad es prematura. La duración de la diabetes se considera un indicador consistente en la progresión de la enfermedad, y el mejor predictor de RD postCB8. Los métodos de puntuación para predecir los resultados de RD, un año después de la cirugía no pueden predecir con exactitud la RD a cinco años. La escala 5y-Ad-DiaRem, incluye datos basales (duración de la diabetes, número de tratamientos antidiabéticos y HbA1c) y parámetros tras un año de seguimiento (glucemia, número de tratamientos antidiabéticos, estado de remisión, pérdida de peso en el primer año). Fue más exacto que DiaRem y Ad-DiaRem al predecir RD a cinco años, reclasificó con una precisión de 90%, a 13 pacientes en comparación con DiaRem (precisión del 79%) y a 12 pacientes comparación con Ad-DiaRem (precisión del 78%)9.
Los porcentajes de alta probabilidad de RD tras DBP en nuestra muestra son del 37,1%, 91,4% y 80% con DiaRem, Ad-DiaRem y 5y-Ad-DiaRem, respectivamente. El score que tiene mayor capacidad predictiva en RD es 5y-Ad-DiaRem (VPP 98,8% con una tasa de falsos negativos de 13,5%) y posteriormente DiaRem (VPP 97,7% pero con mayor tasa de falsos negativos; 60,42%). La capacidad discriminativa para evaluar la RD con los distintos scores (DiaRem, Ad-DiaRem o 5y-Ad-DiaRem) es baja con AUC inferiores a 0,5. El modelo no tiene capacidad de discriminación para distinguir entre remisión y no remisión.
Se ha observado, en distintas publicaciones, la asociación entre parámetros prequirúrgicos (analíticos y clínicos) y una mayor probabilidad de RD. La menor duración de la diabetes, la glucemia en ayunas más baja precirugía y las técnicas como BG y DBP predicen de forma independiente tasas más altas de remisión, con mejores resultados en RD si se realiza una intervención quirúrgica temprana y con mejor control glucémico, independientemente del IMC9. También se ha encontrado asociación entre el tratamiento empleado para la diabetes antes de la cirugía y las tasas de remisión24. La edad, la duración de la DM2, el grado de control y el régimen terapéutico previo fueron predictivos de remisión y recaída de la DM225. Recientemente, se ha descubierto que el succinato circulante, se reduce después de la CB (BG, sleeve gástrico y gastroplastia tubular plicada) con un valor predictivo para la RD independiente de los factores prequirúrgicos y mejorando las puntuaciones disponibles actualmente para predecir la remisión26. En un futuro, podría utilizarse esta determinación para mejorar la predicción de RD en nuevas escalas. En nuestro estudio, los pacientes que presentaban una RC tenían un mayor IMC, edad, glucemia y HbA1c menor que los que no remitían, además presentaban un menor porcentaje de ADO e insulina. La única variable que predice remisión al año de la CB es la HbA1c basal. Por cada unidad de HbA1c que se reduce y si el resto de variables se mantienen constantes, la RD es 2,39 veces más probable que la NR. En el caso de la remisión a cinco años, las variables que predicen remisión a cinco años de la CB son el IMC basal y HbA1c basal. Por cada unidad de IMC que se incrementa y si el resto de variables se mantienen constantes, la RD es 2,28 veces más probable que la NR. Por cada unidad de HbA1c que se reduce y si el resto de variables se mantienen constantes, la RD es 2,47 veces más probable que la NR.
En conclusión, en nuestro estudio se observa una respuesta ponderal aceptable tras CB que se mantiene a lo largo del seguimiento. Las tasas de remisión completa de diabetes según los criterios de la ADA se aproximan al 80%, al año y a los cinco años tras DBP. Por lo tanto, las cirugías malabsortivas pueden tener un papel importante cuando la CB busca la RD a largo plazo. Los valores de HbA1c precirugía predicen la remisión de diabetes a uno y cinco años tras cirugía. DiaRem, Ad-DiaRem o 5y-Ad-DiaRem son scores con poca capacidad de predicción de remisión de diabetes en DBP.
En la realización de nuestro estudio encontramos diversas limitaciones, entre ellas el carácter retrospectivo unicéntrico. Además, la selección de la técnica quirúrgica no fue aleatoria, sino a criterio del equipo responsable del paciente y en función de las comorbilidades y características del mismo. Por ello el número de pacientes intervenidos mediante GT resulta poco representativo para realizar comparaciones con los intervenidos mediante DBP. También encontramos limitaciones en la recogida de algún dato por falta de seguimiento de los pacientes y en la ausencia de datos postcirugía a los cinco años de la GT. No existe unificación en los criterios para definir remisión de diabetes tras cirugía bariátrica. Sería necesario realizar ensayos clínicos aleatorizados para poder obtener conclusiones con mayor nivel de evidencia que la actual.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.