Varón de 34 años, natural de Colombia, con residencia habitual en España, fumador y consumidor de cocaína, con infección por VIH conocida desde el año 2013 y adquirida por vía sexual (HSH), acudió a urgencias por proctalgia intensa, exudado y tenesmo rectal desde hacía 4 días. Además, asociaba febrícula, aparición de varias lesiones perianales y alguna pápula pruriginosa distribuida por el tronco, los brazos y las palmas. Como dato importante reconocía relaciones sexuales sin protección con un varón sano durante las 2 últimas semanas. En la anamnesis negó contacto con animales o personas enfermas y haber realizado viajes recientes al extranjero.
En su última revisión en consulta el paciente reconocía tener buena adherencia al tratamiento antirretroviral (DTG+3TC) y buen control inmunovirológico.
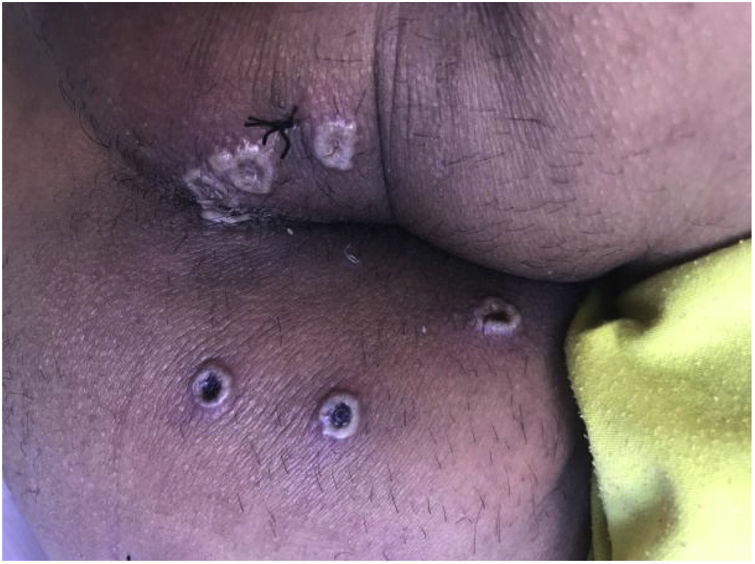
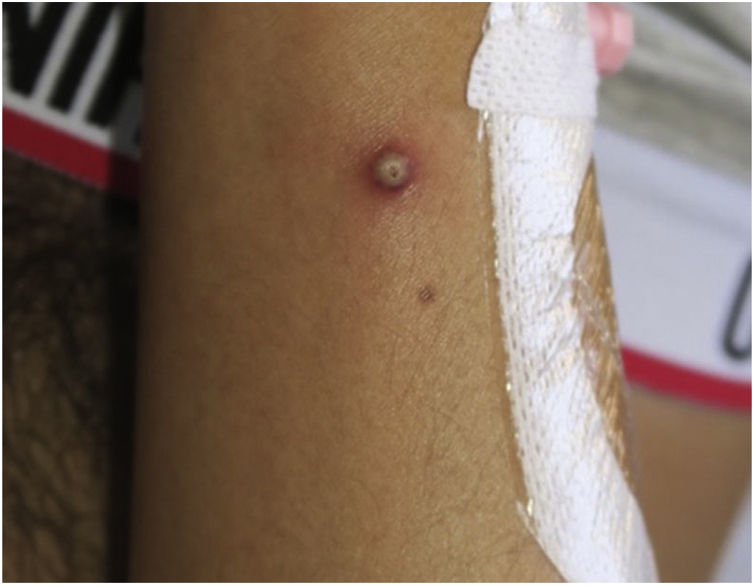
A la exploración física presentaba aceptable estado general y constantes estables (TA: 113/65; FC: 72; T: 36,9°C; SatO2: 98%). A nivel cutáneo se observaron lesiones pustulosas de dispersión perianal con centro necrótico y bordes sobreelevados, algunas supurativas (fig. 1) y pápulas aisladas en tronco y miembros superiores (fig. 2) incluyendo palmas. Por otro lado, se palparon adenopatías inguinales bilaterales de aspecto reactivo y en la anoscopia se describió la mucosa inflamada, intensamente ulcerada y friable con abundante pus y sangrado, y se obtuvo una biopsia de una de las lesiones perianales (fig. 3).
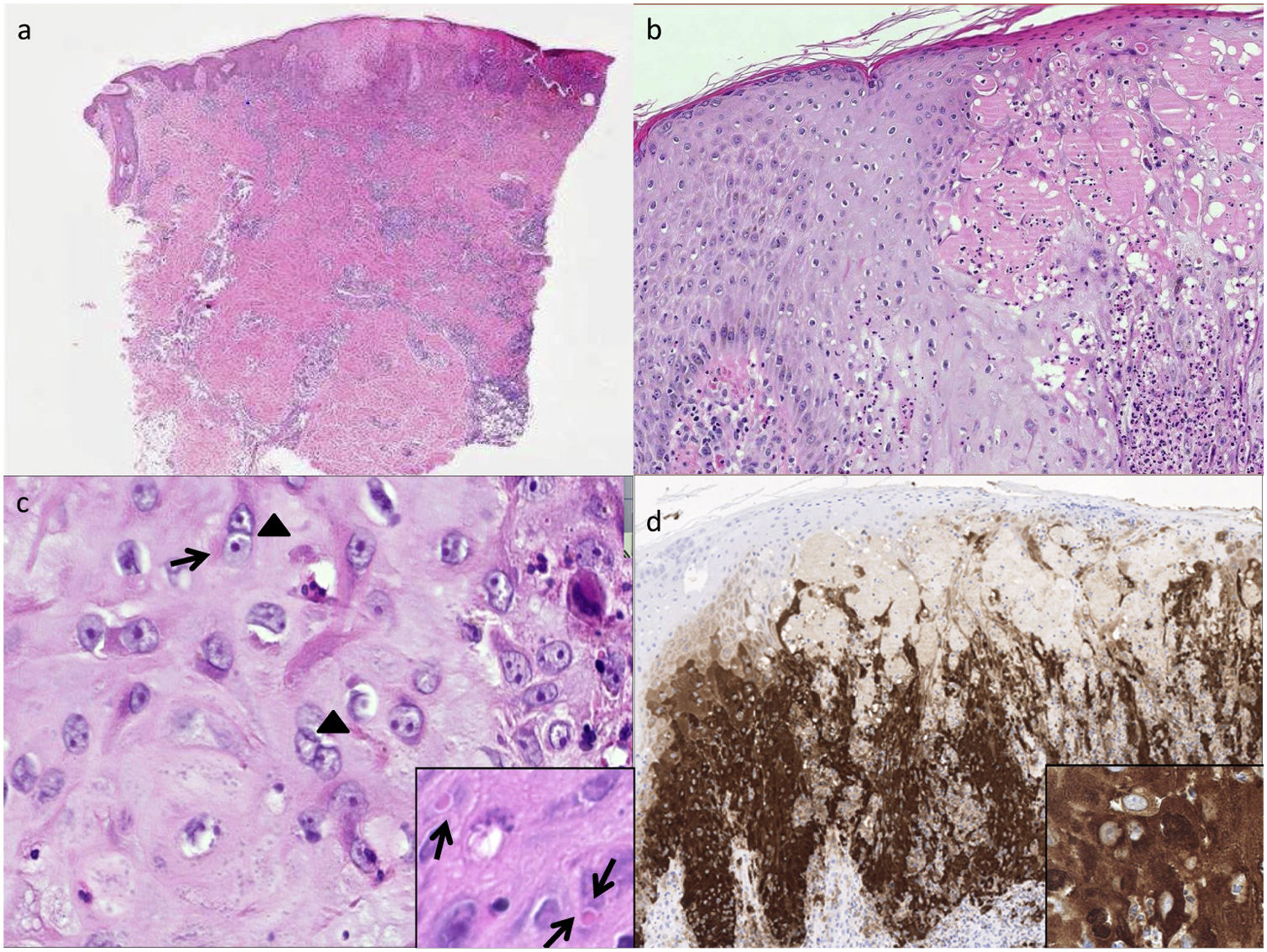
a) Piel que muestra área ulcerada; b) La epidermis muestra leve acantosis, exocitosis de tipo mixto y detritus; c) Queratinocitos «balonizados», con presencia de multinucleación (con 2 y 3 núcleo-puntas de flecha). En el núcleo de algunos queratinocitos se observa «halo basófilo». A mayor detalle cuerpos de Guarnieri (indicados con flechas); d) Inmunohistoquímica vaccinia.
Se completó el estudio/pruebas no treponémicas para sífilis negativas, así como para el virus de Epstein-Barr, varicela zóster y herpes virus simple I y II. Se recogió una muestra para la realización de una prueba reacción en cadena de la polimerasa (PCR) múltiple donde se descartó herpes zóster, citomegalovirus, Haemophilus ducreyi, Chlamydia trachomatis, Treponema pallidum y virus herpes simple I y II. El exudado anal recogido mostraba negatividad para todos los microorganismos testados, así como los hemocultivos obtenidos durante la fase febril del paciente. Finalmente, la PCR para monkeypox (Orthopoxvirus), resultó ser positiva para el virus de la viruela del mono y en el estudio anatomopatológico (fig. 3) se describió piel con área ulcerada, epidermis con leve acantosis, exocitosis de tipo mixto y detritus, queratinocitos «balonizados», con presencia de multinucleación; en el núcleo de algunos queratinocitos se observaba «halo basófilo».
Con el diagnóstico microbiológico y anatomopatológico de la infección se decidió aislar al paciente, y así evitar su contacto con otras personas. Se administró analgesia logrando la mejoría progresiva clínica. Diez días después se produjo la desaparición de las lesiones cutáneas, pasando previamente por un aspecto costroso y resolviéndose el cuadro de proctitis. Secundario a este cuadro se observó la seroconversión de la serología de hepatitis C con aumento silente de transaminasas y carga viral del virus de la hepatitis C (VHC) detectable, compatible todo ello con una hepatitis C aguda.
En conclusión, el virus de la viruela del mono es una infección zoonótica, que recientemente ha afectado a multitud de pacientes de todo el mundo en pocos días provocando una alerta científica y sanitaria1,2. Su propagación entre personas difiere de la viruela clásica transmitiéndose a través del contacto directo con llagas, costras o fluidos corporales3, y las lesiones que produce pueden tener una apariencia similar a las erupciones infecciosas más comunes, como las que se observan en la sífilis secundaria, la infección por herpes simple4 y la infección por el virus de la varicela zóster5. El factor epidemiológico y el aspecto de las lesiones son por tanto determinantes para diagnosticar esta infección6,7.