Actualización en terapias renales
More infoLa evaluación continua de las presiones de tratamiento en los monitores de técnicas continuas de reemplazo renal resulta de gran utilidad en el paciente crítico. Todos los monitores del mercado ofrecen cinco tomas de presión distribuidas oportunamente a lo largo de los circuitos, calculando, además, la presión transmembrana. En esta revisión se describen la importancia de cada uno de estos sensores y la interpretación de los datos que nos ofrece el monitor. El hecho de llegar a tiempo en su correcto análisis ofrece mucha seguridad en la terapia y con ello el paciente es tratado de forma más eficaz y eficiente.
Continuous evaluation of treatment pressures on extracorporeal therapy monitors is very useful in critically ill patients. All the monitors on the market offer five pressure tapings distributed appropriately along the circuits, also calculating the transmembrane pressure. The importance of each of these sensors and the interpretation of the data offered by the monitor are described in this review. Arriving on time for its correct analysis offers a lot of security in the therapy and the patient is treated more effectively and efficiently.
Las terapias continuas de reemplazo renal (TCRR) son uno de los tratamientos propios de las unidades de cuidados intensivos (UCI) donde la enfermera tiene un papel primordial en su implantación, control y retirada1-7. Los monitores de este tipo controlan los tratamientos mediante sistemas en los que se encuentran integrados sensores que proporcionan una evaluación continua no invasiva de las presiones en diferentes puntos del circuito8,9. Es necesaria la correcta interpretación de estos datos que muestra el monitor, con varios objetivos: a)predecir la posible coagulación del circuito y así devolver la sangre a tiempo; b)anticiparse a las posibles complicaciones asociadas al catéter; c)organizar las cargas de trabajo de enfermería, y d)optimizar la pauta de tratamiento programada10-12.
ObjetivoFacilitar a la enfermera de UCI una herramienta útil en la evaluación de la pantalla de presiones de los monitores de TCRR para lograr una mayor seguridad de manejo.
Presiones del circuito extracorpóreoSe define presión como la cantidad de fuerza ejercida por el paso de un fluido por un determinado punto del fungible del circuito extracorpóreo. Este valor es recogido por los sensores del monitor de forma continua y es expresado de forma numérica y gráfica en la pantalla del monitor y calculado en milímetros de mercurio. Cuando las bombas del circuito realizan una fuerza de succión sobre el fungible, se habla de presiones negativas. Del mismo modo, cuando las bombas impulsan líquidos y/o sangre a través de las diferentes partes del circuito, teniendo que vencer las resistencias que este ofrece, se hablará de presiones positivas.
Las presiones medidas a lo largo del circuito están condicionadas por la modalidad de tratamiento, por la velocidad de la bomba de sangre y por los ajustes de los líquidos utilizados, así como por el buen funcionamiento del sensor3. Para una rápida respuesta ante un posible problema detectado, o ante una complicación, se deben conocer los valores de las presiones de manera continua; de esta forma, un aumento o una disminución de estos valores puede ser indicativo de coagulación o estar relacionado con alguna otra incidencia en el circuito12.
Hay que tener en cuenta que es más importante evaluar la tendencia de los datos de un sensor que el propio valor numérico aislado. La alteración de uno solo de los valores de un sensor no implica coagulación, por lo que es necesario realizar una valoración global de todos los sensores. A continuación se describen cada uno por separado, incluyendo algunas fórmulas útiles de cálculos que realizan algunos monitores. Algunos sensores reciben diferentes nombres según la empresa que diseña los circuitos.
Presión de entrada/arterial/aferenteEs la presión que resulta del movimiento de la bomba hemática para la obtener el flujo de sangre de la línea aferente del catéter (suele tener color rojizo). Se mide mediante un sensor de presión situado antes de la bomba de sangre (tabla 1). Esta presión va a depender de la velocidad de esta bomba, del calibre y la longitud del catéter y del diámetro interno del segmento del fungible entre catéter y bomba hemática11,13.
Tabla-resumen de los parámetros explicados en el texto. Los rangos de valores recomendados tienen una alta variabilidad, y se señalan los más frecuentes. En el texto del artículo queda explicado con más detalle
| Parámetro | P entrada/aferente | P retorno/eferente | PTM | P efluente | P prefiltro |
|---|---|---|---|---|---|
| Situación en el circuito | Previo a la bomba de sangre | Después del filtro | Cálculo con fórmula. No corresponde a un sensor concreto | Entre la salida del filtro y la bomba del efluente | Entre la bomba de sangre y el filtro |
| Definición | Dificultad en obtener flujo de sangre del catéter | Dificultad en retornar sangre al paciente | Diferencia de presión entre el capilar del filtro y el efluente | Dificultad en obtener líquido de la carcasa del filtro y/o del capilar | Resistencia al paso de sangre por el capilar |
| Causas principales de alteración | Línea aferente del catéter pinzada, estrecha o coagulada | Línea eferente del catéter pinzada, estrecha o coagulada | Coagulación de capilares o cálculo incorrecto de la FF | Cálculo incorrecto de la FF o bien coagulación del capilar del filtro | Coagulación de los capilares del filtro o bien del cazaburbujas venoso |
| Actuación recomendada | Revisar pinzamiento o coagulación de ese tramo del catéter | Revisar obstrucción de línea y/o catéter en tramo eferente | Valorar recalcular FF o bien el retorno de sangre al paciente | Valorar recalcular FF o retornar sangre al paciente | Valorar retornar sangre al paciente |
| Rango de valores recomendados | −100 a +100Depende de la velocidad de la bomba de sangre, del lecho vascular y del catéter | +10 a +250Depende de la velocidad de la bomba de sangre, del lecho vascular y del catéter | 0 a 250En difusión es cercana a 0 todo el tratamiento; en convección, su aumento indica coagulación | −100 a +100Siempre positivo en difusión y se negativiza en convección con la coagulación de los capilares | +50 a +250Vigilar permeabilidad capilar y del cazaburbujas venoso cuando aumente este parámetro |
FF: fracción de filtración; P: presión; PTM: presión transmembrana.
Fuente: elaboración propia.
Un acceso vascular venoso, al activarse la bomba de sangre, generará una lectura de presión negativa en este sensor. Si el flujo de sangre se obtiene de un dispositivo ECMO en su línea de retorno (sangre oxigenada), generará una lectura de presión positiva en este sensor14,15. Todos los sensores pre-bomba de sangre adaptan su lectura tanto al tramo venoso como al tramo arterial del vaso que les proporcione flujo de sangre. En el primer caso (vena) dará presión negativa (de succión) y en el segundo dará presión positiva, dependiendo estos valores del flujo del ECMO y de la superficie de membrana del filtro, principalmente. Suelen alcanzar +250mmHg16.
Presión de retorno/venosa/eferenteLa presión de la línea eferente del circuito da información de la resistencia que encuentra la sangre al retornar al paciente y dependerá del flujo sanguíneo, del catéter y también de la permeabilidad del cazaburbujas y la línea de retorno (tabla 1). Se mide a través del sensor de presión localizado en la línea de retorno, después del filtro9-13. La presión de retorno siempre es positiva, pero siempre tendrá un valor menor que la presión prefiltro.
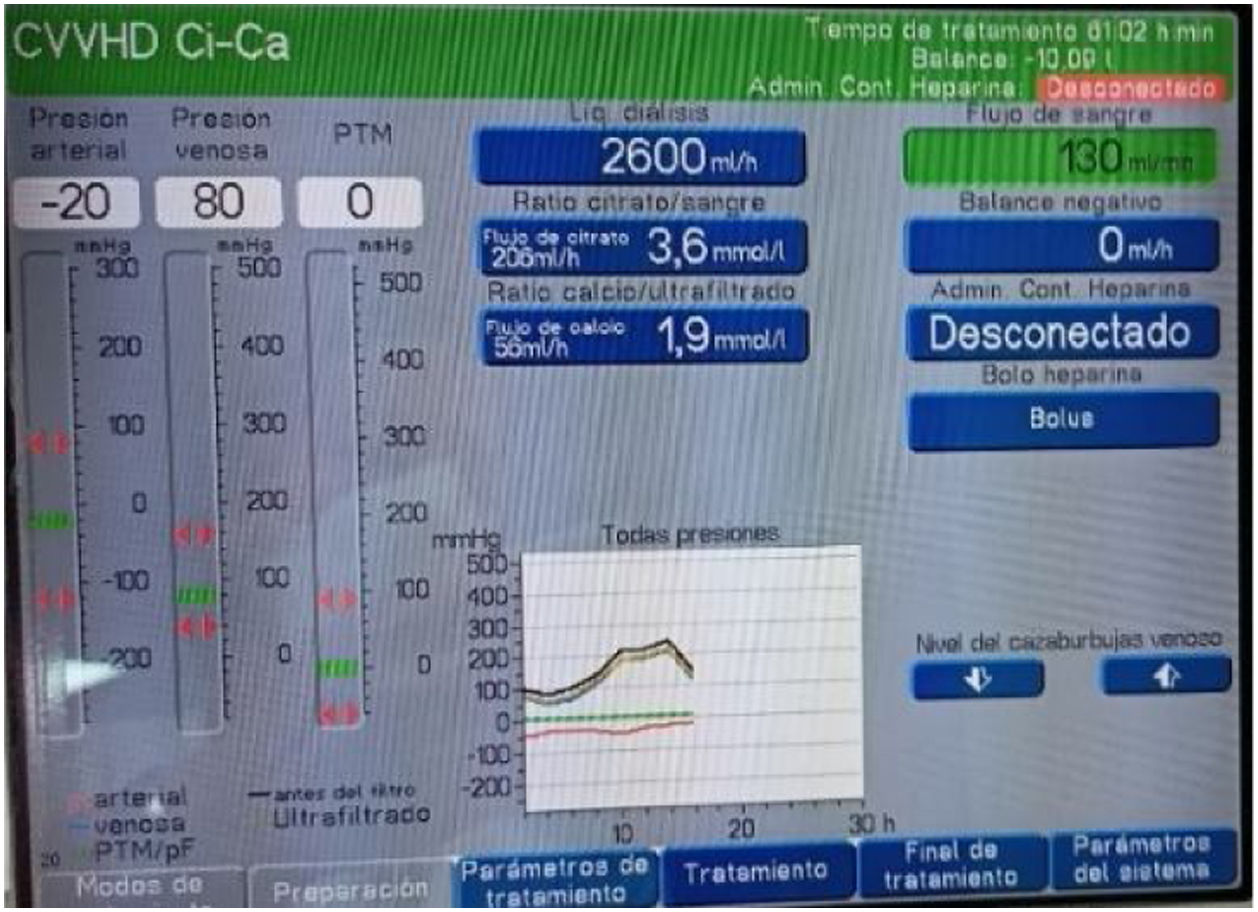
En el caso de tener asociado el sistema de depuración renal continuo a una línea de ECMO, este sensor leerá presión positiva si el retorno se hace en la línea arterial del ECMO (fig. 1). En cambio, si se hace en la línea de drenaje (venosa), dará una lectura negativa. En este último caso es preciso provocar una lectura positiva. El sistema requerirá una llave (mejor si es de alto flujo) para poder regular una cierta resistencia y generar la lectura de presión positiva. Ningún monitor puede funcionar con un retorno negativo, ni tampoco demasiado cercano a cero, ya que necesita diferenciar una eventual desconexión del sistema, y esto requiere una presión por encima de +10 mmHg16,17.
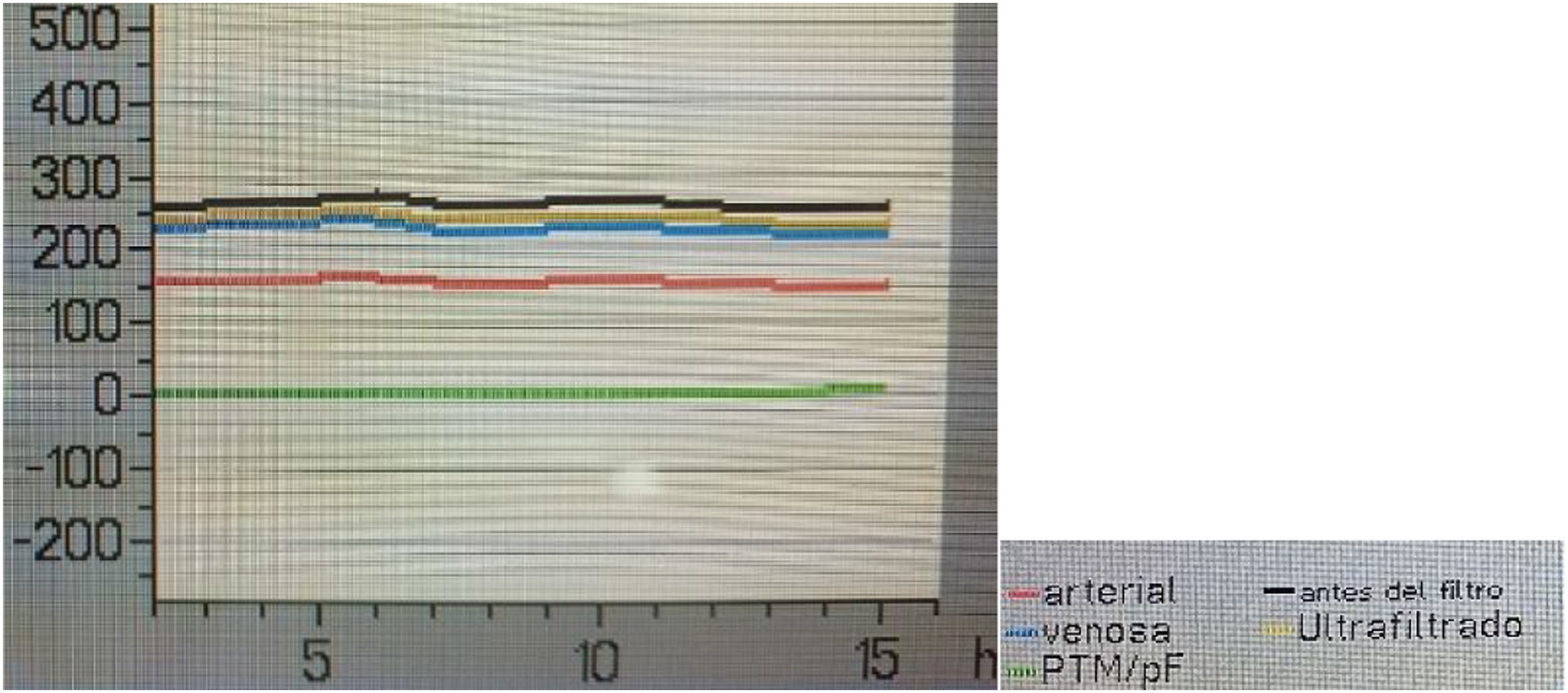
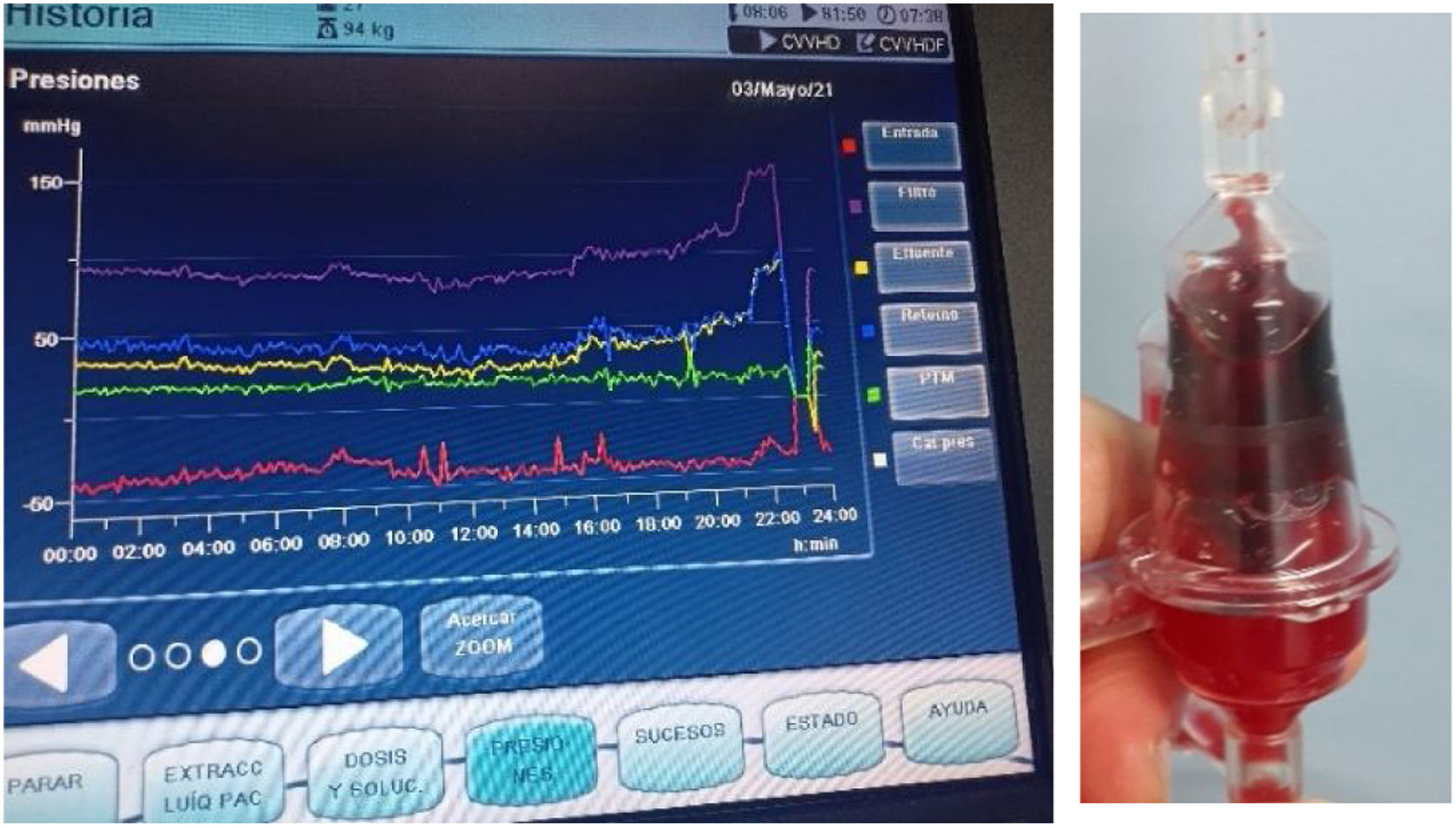
Presión prefiltroEste sensor mide la resistencia que encuentra la sangre a medida que entra en los capilares del filtro, y que depende del flujo de sangre, de las características y del estado del filtro. La medición se realiza mediante un sensor de presión situado después de la bomba de sangre y justo antes del filtro, y es la más positiva de todo el sistema10,13 (tabla 1). Se ha de tener en cuenta que este sensor leerá también presión más positiva si el cazaburbujas venoso aumenta su presión por coágulos o bien por una causa mecánica en el retorno de sangre al paciente. Es decir, la oclusión por causa mecánica o por coágulo después del filtro se leerá también en el sensor previo al filtro. Por tanto, una lectura única del sensor prefiltro, sin evaluar nada más, puede provocar la errónea interpretación de coagulación de capilares. Es necesario discriminar otras causas para actuar en consecuencia (figs. 2 y 3).
Pantalla de presiones del mismo tratamiento que la figura 2: tras reposicionar el catéter, las presiones empiezan a normalizarse.
Foto de los autores.
Este sensor indica la dificultad de la bomba del efluente para extraer el volumen de tratamiento pautado. El sensor de presión del efluente está situado siempre entre el filtro y la bomba del efluente13 (tabla 1) Esta presión depende, esencialmente, del tamaño del filtro (m2), del estado de los capilares y del tipo y de la dosis del tratamiento pautado: convectivo o difusivo.
La presión del efluente puede ser positiva o negativa12.
En tratamientos difusivos:
- •
Positiva durante todo el tratamiento. Esto es debido a que el baño de diálisis que entra en el compartimento del filtro, rodeando los capilares, sale al compartimento del efluente ejerciendo siempre una presión positiva en el sensor del efluente. Esta presión se hace más elevada a mayor coagulación del filtro. Cabe esperar, por tanto, que la presión transmembrana en tratamientos difusivos no aumente.
En tratamientos convectivos:
- •
Positiva. Esto ocurre cuando la bomba del efluente frena la salida de líquido, debido a que la membrana del filtro se encuentra muy permeable. De esta forma se detecta que el filtro podría perder más volumen del pautado. Una presión de efluente positiva se corresponde con presiones transmembrana (PTM) bajas.
- •
Negativa. La bomba del efluente tiene que succionar para alcanzar los valores de flujo establecidos en el tratamiento. Esto suele ocurrir por una pérdida de eficacia de la membrana (saturación, capilares coagulados) o bien si la pauta del tratamiento tiene una fracción de filtración muy alta (el tratamiento convectivo es alto y el flujo de sangre es bajo). Con presiones de efluente negativas, la PTM aumenta. Esta PTM elevada será un signo de coagulación del filtro si la tendencia es a aumentar con respecto al inicio del tratamiento.
Dado que la presión del efluente puede estar influenciada por la fracción de filtración, veamos cómo calcularla.
La fracción de filtración es el resultado de la suma de todos los líquidos que salen del capilar (reposición prefiltro, posfiltro y balance del paciente) dividido por los líquidos que entran al mismo (flujo plasmático y reposición prefiltro):
siendo Qpl el flujo plasmático, que depende del hematocrito y de la velocidad de la bomba de sangre:
Será preciso asegurar que la fracción de filtración es la correcta (menor del 25%) para alargar la vida del filtro en tratamientos convectivos.
Presión transmembranaEs la presión que soporta la membrana del filtro. Nos indica la diferencia de presión existente entre los dos lados de la membrana, es decir, entre el interior del capilar y la cámara externa del filtro10,13. El cálculo de esta presión es complejo, ya que habría que tener en cuenta parámetros como la presión oncótica, entre otros15 (tabla 1).
Los monitores de TCRR no miden directamente la PTM, sino que se estima utilizando una fórmula muy simple:
donde Ppre es la presión prefiltro, Ppos es la presión posfiltro o de retorno y Pef es la presión medida en la línea de efluente13.
En tratamientos convectivos, cuando se va incrementando este valor se sabe que el rendimiento o la permeabilidad de la membrana están disminuyendo. Si la PTM es baja, indica que el filtro es muy permeable10,12,14. El hecho de que en difusión el efluente siempre sea positivo hace que la PTM sea baja incluso cuando el filtro está coagulado (fig. 4).
Caída de presión del filtro o delta de presiónIndica la resistencia que encuentra la sangre al atravesar el filtro. Mide la diferencia de presiones antes y después del filtro. Si el cazaburbujas venoso está libre de coágulos y la presión de retorno permanece estable, el delta de presión nos puede indicar coagulación del filtro.
Su cálculo se obtiene mediante la siguiente fórmula:
Resistencia al paso de sangreEn algunos monitores existe la posibilidad de crear una alerta de coagulación en el filtro referente a la resistencia al paso de sangre. Este parámetro se calcula de la siguiente manera:
Con este valor se condiciona la presión que se produce en los capilares. A mayor velocidad de la bomba de sangre, mayor resistencia. Ambos, numerador y denominador, aumentarán con el flujo de sangre, pero si el filtro está muy permeable, este valor será estable. A medida que disminuye la permeabilidad, irá aumentando el numerador para un mismo denominador. El problema radica en si existe un coágulo en el cazaburbujas venoso que hace aumentar la presión posfiltro. Esto haría disminuir el numerador y llevaría a una falsa seguridad en cuanto a la permeabilidad del circuito en general.
El valor de Rs que se determinó como de rango seguro fue de Rs≤2,5.
Actuación de enfermería ante las complicaciones con los sensores de presiónEl término dialytrauma recoge todas aquellas alteraciones relacionadas con las TCRR, entre ellas las posibles complicaciones relacionadas con el tratamiento en sí o con el acceso vascular. Entre otros problemas, la respuesta tardía a las alarmas de presiones indicadas por el monitor contribuye a la detención de la bomba hemática y a la coagulación temprana del filtro15,18,19.
Se exponen aquí algunas de las incidencias más frecuentes sobre los sensores de presión.
Si hay una oclusión parcial o total de la luz aferente (previa a la bomba de sangre) del catéter por la presencia de coágulos o por contacto con la luz vascular, se generará una presión de entrada más negativa. En algunos casos no es posible obtener el flujo al que se programa la bomba de sangre y provocará su detención. Esta situación no se puede prolongar, ya que sería fomentar la coagulación de todo el circuito. Este tipo de alarmas requieren la actuación inmediata del personal enfermero. Si un paciente con tratamiento convectivo necesita un flujo en la bomba de sangre más elevado para mantener una buena fracción de filtración y esto no es posible, debe decidirse si bajar la dosis convectiva o cambiar el acceso vascular. Nunca se debe disminuir el flujo de la bomba hemática sin calcular sus consecuencias.
Asimismo, si el monitor indica que no se detecta presión de entrada, es necesario aumentar el flujo de sangre, ya que la horquilla de alarma se sitúa muy cerca del cero de presión y es imposible detectar la desconexión accidental. Esto puede también ocurrir en la presión de retorno, y la actuación requerida sería la misma8,11. Sin embargo, se ha de hacer aquí una salvedad: cuando el circuito lleva anticoagulación con citrato, no puede moverse el rotor de la bomba de sangre sin que lleve asociado el de diálisis. Por tanto, la bomba de sangre no podrá variar su flujo, aunque la horquilla de alarma no pueda ajustarse. Debe optarse por interponer algún sistema mecánico que provoque el aumento de presión en la zona de retorno al paciente.
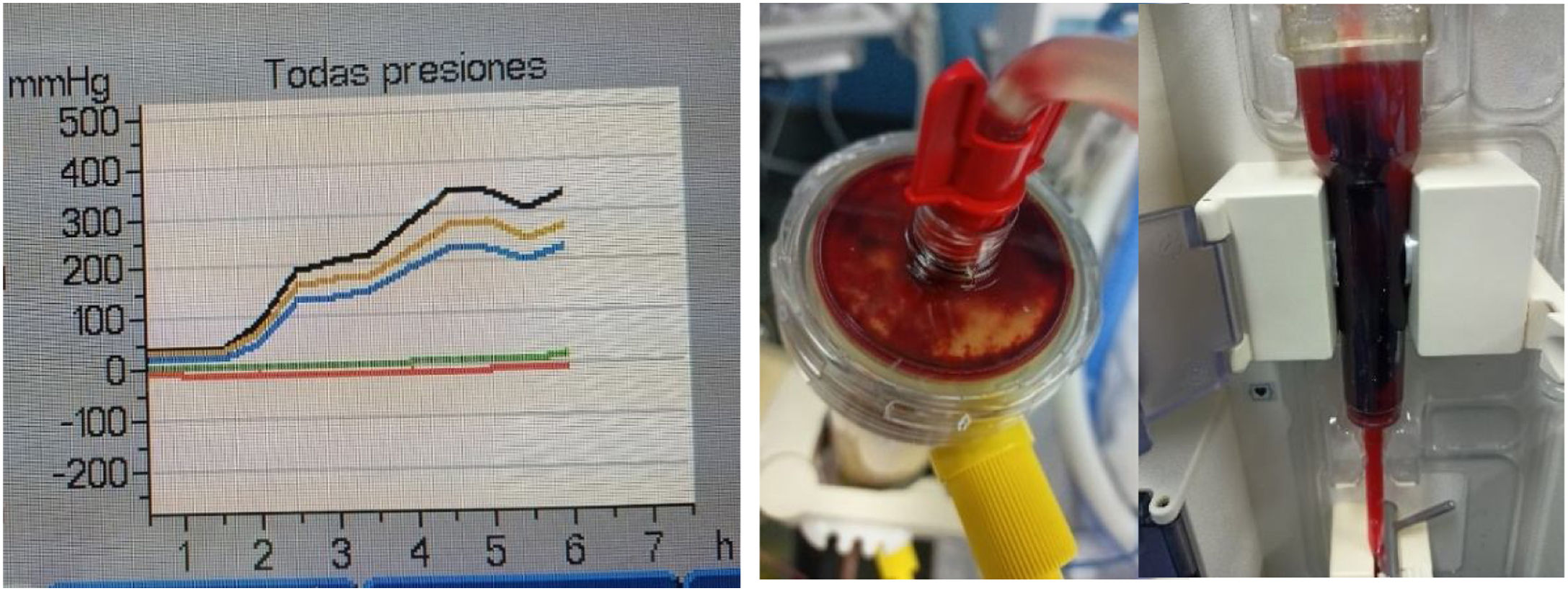
La presión de retorno será más positiva a medida que se coagule el tramo que va desde el filtro a la parte venosa del catéter. Si esto se produce, hay que comprobar la potencial coagulación del cazaburbujas o el funcionamiento de la línea eferente o de retorno del catéter (fig. 5).
Los cuidados de enfermería irán dirigidos a comprobar la permeabilidad y la posición del catéter, retirar posibles coágulos y alinear el acceso vascular en el punto en el que se obtenga más flujo. Si no resulta eficaz, será necesario cambiar la vía. Toda manipulación de las líneas de sangre (y también de los líquidos de tratamiento) requiere la máxima asepsia para proteger el torrente sanguíneo de la entrada de microorganismos.
Los problemas de flujo pueden solucionarse, de forma temporal, intercambiando las luces, pero hay que ser conscientes de que esto puede generar una recirculación de hasta un 35% (dependiendo de la localización y la morfología de la punta del catéter), con lo que se prolongará el tratamiento del paciente, entre otros problemas asociados.
Un aumento de la resistencia del filtro al paso de la sangre puede ser debido a la coagulación o saturación de la membrana, así como a la impactación de un coágulo en la base del filtro, reflejándose en el monitor con una presión prefiltro elevada12.
En caso de tratamientos convectivos, una PTM elevada y una presión del efluente muy negativa nos indica que muchos de los capilares del filtro están coagulados (si no se ha producido modificación del tratamiento). Si tras valorar la evolución de las presiones se considera que el filtro está coagulado, se debe devolver la sangre lo antes posible3,8,11.
Cuando el sistema funciona correctamente, los valores que recogen los sensores de presión se muestran de forma oscilante, se mueven alternativamente aumentando y disminuyendo sucesivamente y no muestran un valor fijo. En algunas ocasiones los valores mostrados por los sensores de presión permanecen fijos, sin oscilar, lo que es debido a que el sensor está coagulado o sucio. En este último caso la solución es limpiar el sensor de presión. Hay que optar por parar el flujo de la bomba de sangre para detener el tratamiento y actuar con rapidez, sacando el sensor que se quiera limpiar (con una torunda impregnada en alcohol) y volver a reiniciar el sistema12.
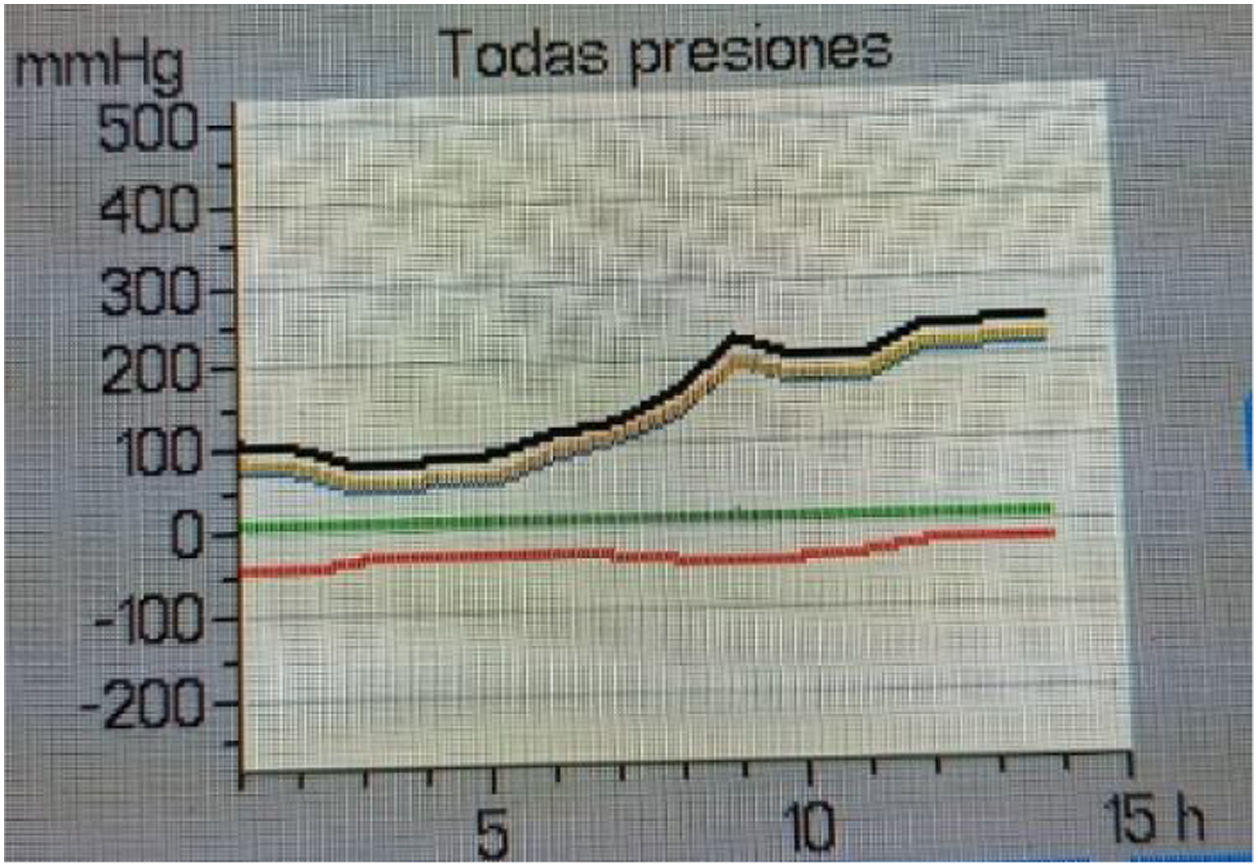
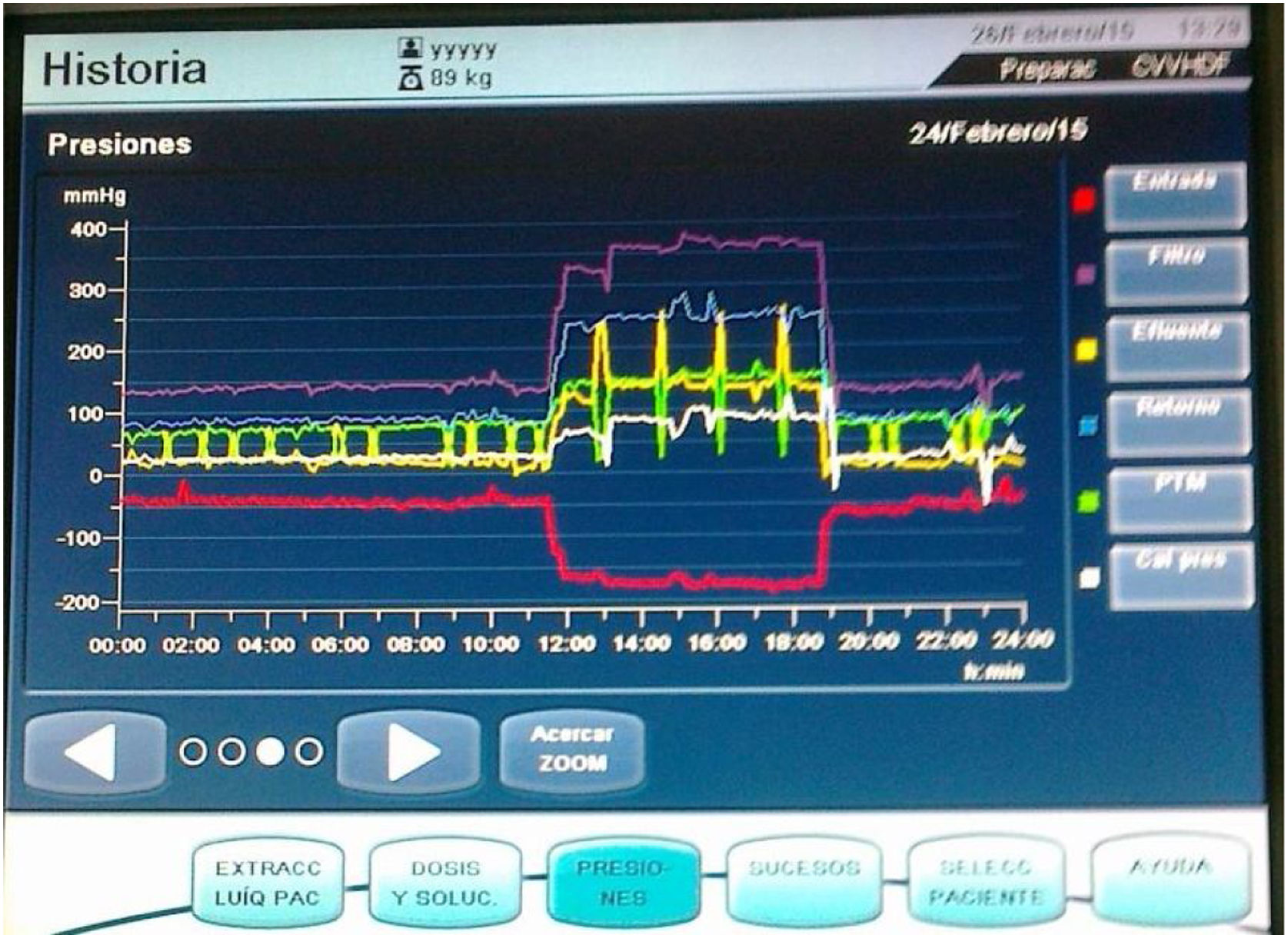
La coagulación del cazaburbujas venoso se verá reflejada en el aumento de la presión de retorno (figs. 4 y 5). Si la causa no es el catéter, como se ha descrito ya, ha de sospecharse un coágulo en este punto. Esta situación requiere el retorno de sangre al paciente, ya que el coágulo puede descender hasta el filtro que tiene la cámara venosa y ocluir completamente el paso de sangre, lo que impediría su retorno al paciente8,11. Es necesario evaluar todo el tratamiento para discernir si existe coagulación o no. Podemos tener un tratamiento convectivo con flujo alto y obtener presiones elevadas sin indicar ningún problema en el circuito (fig. 6).
Tratamiento de hemodiafiltración en Prismaflex®. A las 12 del mediodía se realiza pulso de altos flujos de convección. Dura 6 horas y se vuelve a tratamiento anterior. Se observa cómo cambian todas las presiones: entrada muy negativa y retorno muy positivo por el aumento de velocidad de bomba de sangre, simplemente. Prefiltro alta, por el mismo motivo. PTM alta por lo anterior, efluente alto que indica buena permeabilidad del filtro en convección y correcta fracción de filtración.
Foto de los autores.
Unos cuidados de enfermería de calidad, relacionados con este tipo de situaciones, no solo aumentan el rendimiento de la técnica depurativa sino que aseguran una buena evolución del paciente, disminuyendo las transfusiones de hemoderivados, entre otros problemas importantes7,11,19-21.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.