El consenso de Baveno VI para el cribado endoscópico de varices esofagogástricas recomienda evitar la endoscopia en algunos pacientes. Bajo esta estrategia, podrían pasar desapercibidas lesiones no relacionadas con hipertensión portal, algunas de ellas potencialmente graves. El objetivo de este estudio es determinar la prevalencia de dichas lesiones e identificar los factores clínicos asociados a las mismas.
Pacientes y métodosEstudio transversal unicéntrico sobre una cohorte consecutiva de pacientes cirróticos sometidos a endoscopia digestiva alta en el contexto de un programa de cribado de varices esofagogástricas entre noviembre del 2013 y noviembre del 2018. Se analizaron los factores de riesgo para la presencia de lesiones no relacionadas con hipertensión portal mediante regresión logística uni y multivariante.
ResultadosSe incluyó a 379 pacientes. La etiología mayoritaria de la cirrosis fue etílica (n=229; 60,4%). La prevalencia de lesiones endoscópicas no relacionadas con hipertensión portal fue del 39,6% (n=150). Entre los 96 pacientes con enfermedad péptica (25,3%) se tomó test de ureasa en 54 (56,2%), siendo positiva en 24 (44,4%). La presencia de lesiones endoscópicas no relacionadas con hipertensión portal no estuvo influida por la edad (p=1), el género (p=0,28), la función hepática (MELD p=0,20, Child-Pugh p=0,77) o la presencia de datos ecográficos de hipertensión portal (p=0,14). Los pacientes fumadores presentaron tendencia a mayor prevalencia de lesiones endoscópicas no relacionadas con la hipertensión portal (43,2% vs. 34,6%; p=0,09), particularmente úlcera péptica (6,4% vs. 0,6%; p=0,05) y duodenitis péptica (17,3% vs. 6,3%; p=0,002). El tabaquismo activo fue el único factor predictivo independiente de ulcus o duodenitis péptica (odds ratio=2,56; intervalo de confianza del 95%: 1,18-5,56; p=0,017).
ConclusionesEl tabaquismo activo aumenta el riesgo de lesiones endoscópicas no relacionadas con hipertensión portal, lo cual debería ser investigado en profundidad para redefinir el cribado endoscópico en pacientes fumadores con cirrosis hepática.
To determine the prevalence of endoscopic lesions unrelated with portal hypertension in patients with cirrhosis.
Patients and methodsCross-sectional study including a consecutive cohort of patients with liver cirrhosis enrolled in a screening program of oesophageal varices who underwent an upper gastrointestinal endoscopy from November, 2013, to November, 2018. Clinical predictors of endoscopic lesions unrelated to portal hypertension were analyzed by univariate and multivariate logistic regression.
ResultsA total of 379 patients were included. The most frequent aetiology of liver disease was alcohol consumption (60.4%). The prevalence of endoscopic lesions unrelated with portal hypertension was 39.6% (n=150). Among 96 patients with peptic lesions, urease was obtained in 56.2% of patients (positive in 44.4% of them). The prevalence of endoscopic lesions unrelated to portal hypertension was not associated with age, gender, liver function or ultrasound findings of portal hypertension. The prevalence of endoscopic lesions unrelated to portal hypertension was not associated with age, gender, liver function or ultrasound findings of portal hypertension. Smokers had a trend to increased prevalence of endoscopic lesions unrelated to portal hypertension (43.2% vs. 34.6%; p=0.09), particularly peptic ulcer (6.4% vs. 0.6%; p=0.05) and peptic duodenitis (17.3% vs. 6.3%; p=0.002). Active smoking was the only independent predictor of peptic ulcer or duodenitis (OR=2.56; p=0.017).
ConclusionActive smoking is a risk factor for endoscopic lesions unrelated to portal hypertension. This finding should be further investigated to reassess endoscopic screening programs in cirrhotic smokers.
La hemorragia digestiva alta (HDA) de origen varicoso es una de las principales complicaciones derivadas de la hipertensión portal (HTPo) en pacientes con cirrosis hepática, contribuyendo sustancialmente al aumento de mortalidad. Las guías de práctica clínica de la American Association for the Study of Liver Diseases (AASLD)1 y European Association for the Study of the Liver (EASL)2 recomiendan la endoscopia digestiva alta (EDA) para cribado de varices esofagogástricas en pacientes con cirrosis. Las recomendaciones de Baveno VI3 surgieron atendiendo a criterios de coste-efectividad y establecen que el cribado endoscópico podría evitarse en pacientes con elastografía hepática<20kPa y recuento plaquetario >150×103. Sin embargo, el 30-40% de episodios de HDA en pacientes con cirrosis se deben a lesiones no relacionadas con HTPo, suponiendo la úlcera péptica (UP) un 10% de los casos4. Los datos sobre prevalencia de estas lesiones son escasos y provienen de series de endoscopia urgente por HDA1,5, lo cual supone un sesgo de selección y no permite conocer su prevalencia real. Esta información sería muy relevante pues el tratamiento precoz de dichas lesiones permite prevenir complicaciones graves y hospitalizaciones6.
El objetivo del presente estudio fue determinar la prevalencia de lesiones endoscópicas no relacionadas con HTPo en pacientes con cirrosis e identificar los factores clínicos asociados a las mismas.
Pacientes y métodosDiseño y aspectos éticosSe ha llevado a cabo un estudio transversal sobre una cohorte consecutiva de pacientes con cirrosis hepática tratados mediante una EDA en el contexto de un programa de cribado de varices esofagogástricas en un periodo de 5 años (noviembre del 2013-noviembre del 2018). Se excluyó a aquellos menores de 18 años y los casos de HTPo sobre hígado no cirrótico. Los pacientes fueron seleccionados a partir del registro electrónico «Pacientes», que incluye las endoscopias realizadas en nuestro centro de forma codificada y actualizada en tiempo real. Dichos procedimientos fueron realizados por un grupo consistente en 10 endoscopistas en la sala de endoscopias de nuestra unidad. Se utilizaron endoscopios Olympus® (EXERA III CF-HQ190) y sedación consciente con midazolam por vía intravenosa. Se seleccionaron las exploraciones realizadas en pacientes asintomáticos desde el punto de vista digestivo con indicación codificada como [(cribado varices) o (control varices)] y [«cirrosis» o «hepatopatía crónica»]. El estudio ha sido realizado de acuerdo con los principios éticos de la declaración de Helsinki y los datos fueron tratados anónimamente según establece la Ley Orgánica de Protección De Datos 3/2018 y la normativa europea 2016/679. Se obtuvo consentimiento informado de los pacientes o sus familiares para la realización de la EDA. Dado que se trata de un estudio retrospectivo, no se proporcionó a los pacientes consentimiento informado específico para participar en el estudio, lo cual fue aprobado por el comité ético local (1507-N-20).
Extracción de datos, definiciones y variables de estudioLos datos necesarios para el estudio fueron obtenidos por 3 investigadores independientes (ASL, MRT y AAS) a partir de la historia digital de los pacientes. La variable principal del estudio fue la existencia de lesiones endoscópicas no relacionadas con la HTPo incluyendo: esofagitis, hernia de hiato, gastritis (excepto gastritis congestiva relacionada con la HTPo), ulcus péptico, erosiones gástricas, hernia hiatal y lesiones cancerosas o precancerosas. Se recogió información sobre toma de muestras, tanto para biopsia como para determinación de Helicobacter pylori (HP) mediante el test de ureasa (Clotest®, Avanos Medical Sales).
Se han analizado las siguientes variables: edad, sexo, procedencia del paciente (ambulante/ingresado), carácter de la endoscopia (electivo/precoz), momento de la endoscopia (primera endoscopia/control), hallazgos de la endoscopia, tabaquismo, toma de fármacos antiagregantes, antiinflamatorios o inhibidores de la bomba de protones (IBP), etiología de la cirrosis hepática, función hepática (puntación Child-Pugh y MELD), hallazgos en la ecografía más próxima (esplenomegalia, ascitis, hepatocarcinoma, trombosis portal), varices esofagogástricas y gastropatía de la HTPo.
La HTPo ecográfica se definió como la presencia de ascitis, derivación porto-sistémica o esplenomegalia en la ecografía más próxima a la realización de la EDA.
Cálculo del tamaño muestralEl tamaño muestral necesario para el estudio ha sido calculado mediante el programa EPIDAT v3.1 (Xunta de Galicia / HDA [OPS - OMS]). Se trabajó con la hipótesis de que un determinado factor o perfil de riesgo del paciente estaría asociado a un mayor riesgo de lesiones endoscópicas no relacionadas con HTPo. Se han realizado las siguientes asunciones:
- –
Prevalencia del factor o perfil de riesgo: 30%.
- –
Prevalencia de lesiones endoscópicas en pacientes con el factor o perfil de riesgo: 25%.
- –
Prevalencia de lesiones endoscópicas en pacientes sin el factor o perfil de riesgo: 10%.
- –
Potencia estadística: 80%.
- –
Error alfa: 5%.
- –
Datos incompletos o valores perdidos: 10%.
El tamaño muestral mínimo necesario fue de 325 pacientes. Se incluyó finalmente a 379 pacientes en el estudio.
Análisis estadísticoLas variables cualitativas se han expresado mediante número absoluto de pacientes y porcentaje. Las variables cuantitativas se han descrito mediante media ± desviación típica, excepto en variables con distribución asimétrica, en cuyo caso se utilizaron mediana y rango intercuartílico. Se utilizaron test de contraste de hipótesis oportunos según el tipo de variables analizadas. Se realizó análisis multivariante mediante regresión logística múltiple para identificar variables independientemente asociadas a presencia de lesiones endoscópicas no relacionadas con HTPo, así como para controlar posibles factores de confusión. Todos los contrastes de hipótesis fueron bilaterales y el valor de p <0,05 fue considerado estadísticamente significativo. El estudio estadístico fue realizado mediante el paquete estadístico SPSS® Statistics.v.19 (Armonk, NY, EE. UU.).
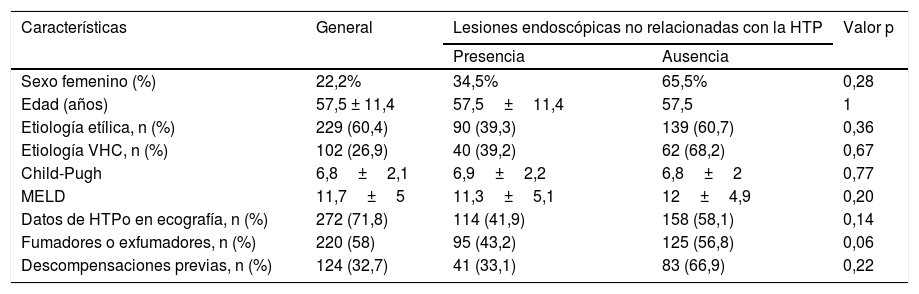
ResultadosCaracterísticas basalesDe los 379 pacientes incluidos, el 78,8% eran varones, con una edad media de 57,5 ± 11,4 años. La etiología más frecuente de la cirrosis fue la etílica (60,4%), seguida del virus de la hepatitis C (VHC) (26,9%). Otras etiologías fueron: virus de la hepatitis B (VHB) (12,4%), esteatosis hepática metabólica (9%), cirrosis criptogenética (7,1%), hepatitis autoinmune (1,6%), colangitis biliar primaria (0,5%) y colangitis esclerosante primaria (1,1%). El 58% de los pacientes eran fumadores o exfumadores. El 15,3% consumía aspirina o antiinflamatorios no esteroideos, el 13,2% betabloqueantes y el 35,9% IBP. La función hepática en la mayoría estaba conservada, con una puntuación media de Child-Pugh de 6,8 ± 2,1 y MELD de 11,7 ± 5. El 42,7% (n=162) presentaba una función hepática Child-Pugh B-C y el 29,6% (n=112) presentaba un MELD > 14. El 33,7% había presentado alguna descompensación previa, siendo la más frecuente la ascitis (39,6%; n=150). El 71,8% presentaba datos ecográficos de HTPo. Las principales características de los pacientes se muestran en la tabla 1.
Características clínicas de los pacientes
| Características | General | Lesiones endoscópicas no relacionadas con la HTP | Valor p | |
|---|---|---|---|---|
| Presencia | Ausencia | |||
| Sexo femenino (%) | 22,2% | 34,5% | 65,5% | 0,28 |
| Edad (años) | 57,5 ± 11,4 | 57,5±11,4 | 57,5 | 1 |
| Etiología etílica, n (%) | 229 (60,4) | 90 (39,3) | 139 (60,7) | 0,36 |
| Etiología VHC, n (%) | 102 (26,9) | 40 (39,2) | 62 (68,2) | 0,67 |
| Child-Pugh | 6,8±2,1 | 6,9±2,2 | 6,8±2 | 0,77 |
| MELD | 11,7±5 | 11,3±5,1 | 12±4,9 | 0,20 |
| Datos de HTPo en ecografía, n (%) | 272 (71,8) | 114 (41,9) | 158 (58,1) | 0,14 |
| Fumadores o exfumadores, n (%) | 220 (58) | 95 (43,2) | 125 (56,8) | 0,06 |
| Descompensaciones previas, n (%) | 124 (32,7) | 41 (33,1) | 83 (66,9) | 0,22 |
Asociación entre la presencia de lesiones endoscópicas no relacionadas con la hipertensión portal con las características clínicas de los pacientes.
El 61,2% de los pacientes (n=232) presentaron varices esofágicas en el cribado, de las cuales el 59,1% eran grandes. Se encontraron hallazgos compatibles con gastropatía de la HTPo en el 53,3% de los pacientes, siendo grave en el 4,5%.
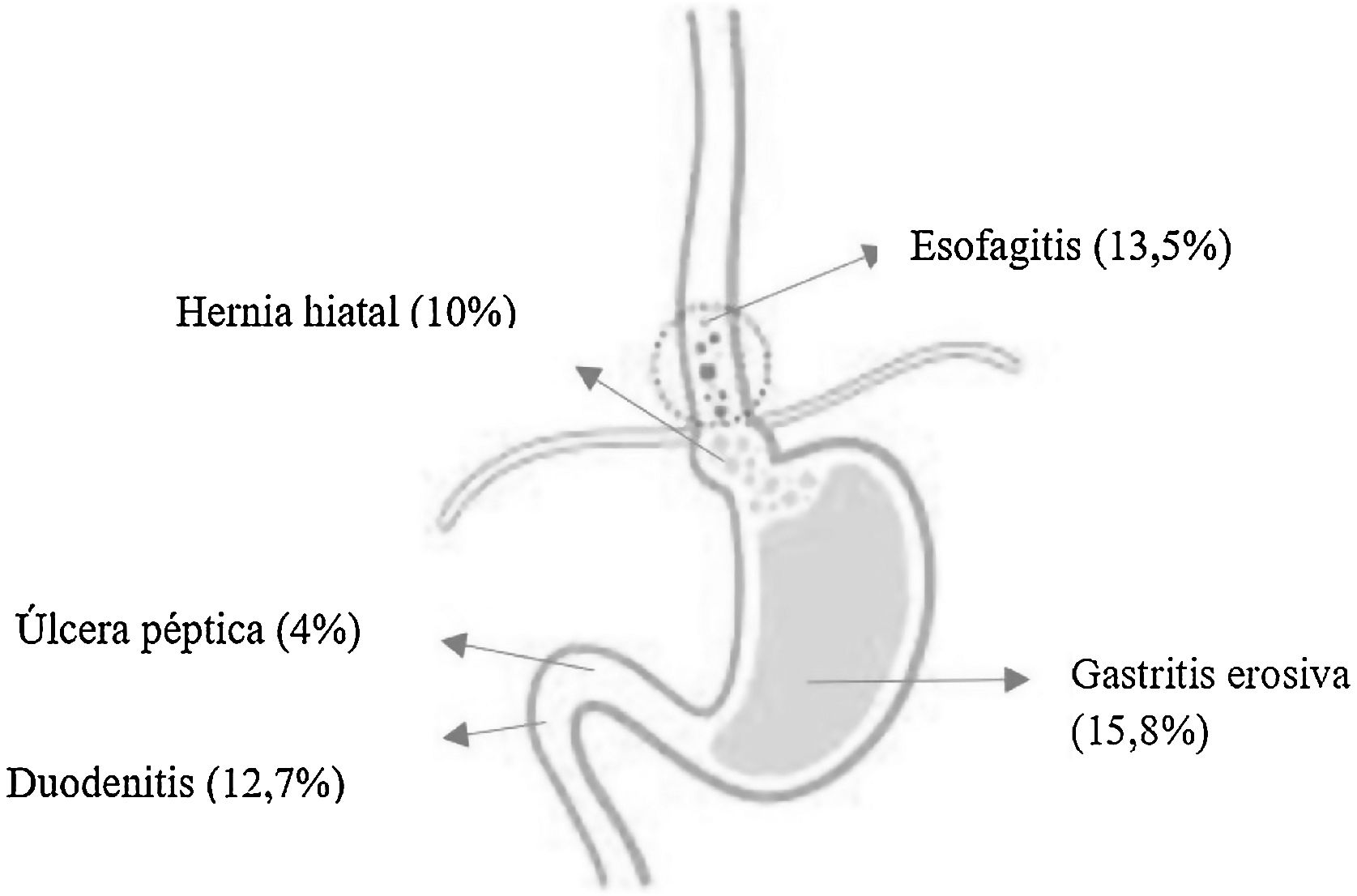
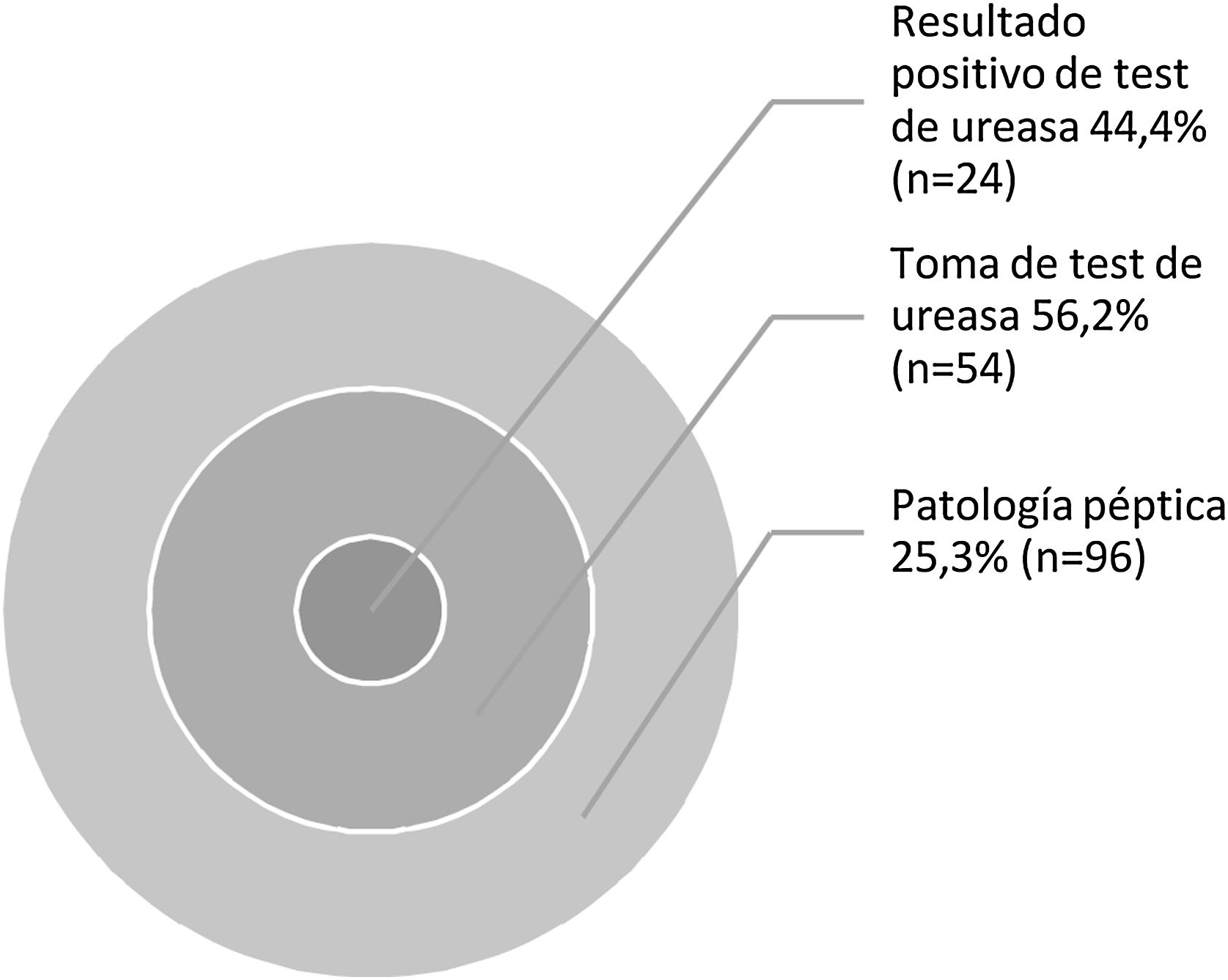
La prevalencia de lesiones endoscópicas no relacionadas con la HTPo fue del 39,6% (n=150): 15,8% gastritis erosiva, 13,5% esofagitis, 12,7% duodenitis, 10% hernia hiatal y 4% UP (fig. 1). En 96 pacientes (25,3%) se objetivó enfermedad péptica (gastritis erosiva, duodenitis o úlcera), de los cuales se realizó test de ureasa en 54 (56,2%). El resultado del test fue positivo en el 44% (n=24). La toma de ureasa se ilustra en la figura 2.
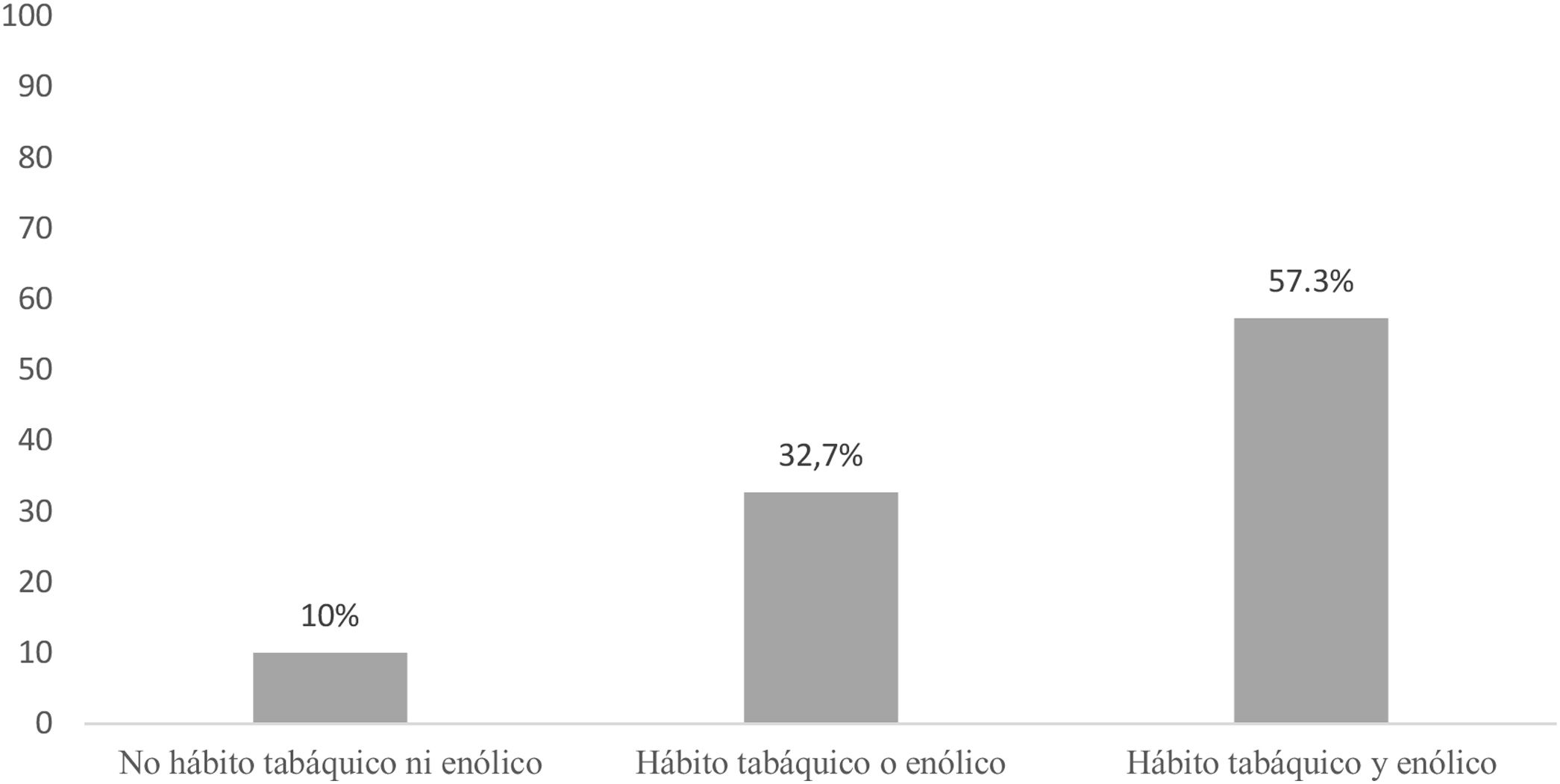
Factores relacionados con las lesiones endoscópicas no relacionadas con la hipertensión portalLa prevalencia de lesiones no relacionadas con la HTPo no estuvo influida por edad (57,5 ± 11,4 años vs. 57,5 ± 11,4 años; p = 1), género (19,3% vs. 80,7%; p=0,28), función hepática (MELD [11,7 vs. 11,9; p=0,71], Child-Pugh [6,8 vs. 6,9; p=0,54]), presencia de HTPo ecográfica (24% vs. 76%; p=0,14) ni cirrosis por VHC (72,7% vs. 27,3%; p=0,88). Los fumadores presentaron tendencia a mayor prevalencia de estas lesiones (43,2% vs. 34,6%; p=0,09). La etiología etílica de la cirrosis y el tabaquismo mostraron cierto efecto sinérgico en el desarrollo de lesiones endoscópicas no relacionadas con HTPo (57,3% con los 2factores, 32,7% con uno de los 2y 10% sin ninguno), aunque no se alcanzó significación estadística (fig. 3).
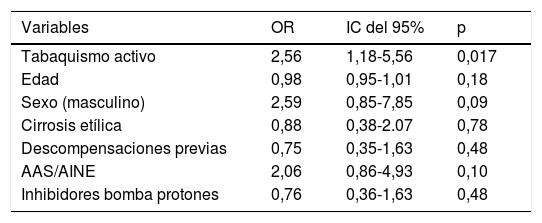
Con respecto a los factores predictivos para el desarrollo de lesiones clínicamente más relevantes, los pacientes fumadores mostraron una mayor prevalencia de UP (6,4% vs. 0,6%; p=0,05) y duodenitis péptica (17,3% vs. 6,3%; p=0,002). En el análisis multivariante que evaluó los predictores de UP o duodenitis péptica, el tabaquismo activo fue el único factor predictivo independiente (odds ratio=2,56; intervalo de confianza del 95%: 1,18-5,56; p=0,017) tras controlar por posibles factores de confusión incluyendo: edad, sexo, etiología etílica de la cirrosis, descompensaciones previas, toma de aspirina, derivados AINE e IBP (tabla 2).
Regresión logística múltiple
| Variables | OR | IC del 95% | p |
|---|---|---|---|
| Tabaquismo activo | 2,56 | 1,18-5,56 | 0,017 |
| Edad | 0,98 | 0,95-1,01 | 0,18 |
| Sexo (masculino) | 2,59 | 0,85-7,85 | 0,09 |
| Cirrosis etílica | 0,88 | 0,38-2.07 | 0,78 |
| Descompensaciones previas | 0,75 | 0,35-1,63 | 0,48 |
| AAS/AINE | 2,06 | 0,86-4,93 | 0,10 |
| Inhibidores bomba protones | 0,76 | 0,36-1,63 | 0,48 |
Evaluación de los factores predictivos independientes de úlcera péptica o duodenitis en la endoscopia digestiva alta.
AINE: antiinflamatorios no esteroideos; AAS: ácido acetilsalicílico; IC: intervalo de confianza; OR: odds ratio.
El presente estudio demuestra que aproximadamente uno de cada 3pacientes con cirrosis hepática presenta lesiones no relacionadas con HTPo. Los pacientes fumadores, particularmente si la etiología de su enfermedad hepática es etílica, presentan una prevalencia de lesiones más elevada. Por esta razón consideramos que en este grupo de pacientes podría plantearse un cribado endoscópico más allá del recomendado por Baveno VI, con el fin de detectar lesiones endoscópicas no relacionadas con la HTPo.
Este trabajo es uno de los de mayor envergadura realizado hasta la fecha y contempla tanto enfermedad péptica como otras lesiones del tracto digestivo superior7. La evidencia disponible proviene en su mayoría de estudios realizados en pacientes sintomáticos, especialmente con sospecha de HDA8, lo cual supone un riesgo elevado de sesgo de selección. Esto explica una prevalencia de UP en nuestro estudio menor que la objetivada en algunos trabajos9, aunque similar e incluso superior a la descrita en estudios previos que también tuvieron en cuenta a pacientes cirróticos asintomáticos o con factores de riesgo adicionales para UP10,11. En pacientes cirróticos con HDA, se ha estimado que en un 30-40% de los casos la hemorragia es debida a una lesión endoscópica no relacionada con HTPo4. Gonzalez-Gonzalez et al.12 describieron que el origen del sangrado en la mitad de sus pacientes radicaba en úlceras gastroduodenales. Además, la mortalidad a corto plazo por lesiones no relacionadas con la HTPo puede llegar a ser similar a la debida a hemorragia varicosa13,14.
Trabajos de 200515 objetivaron un consumo de AINE relativamente bajo en pacientes con cirrosis hepática y sangrado por enfermedad péptica ulcerosa gastroduodenal, lo que se traduce en una influencia inferior a la encontrada en la población general (42,8% vs. 58,2%). Estudios posteriores excluyeron a pacientes tratados con AINE y antiagregantes9. En nuestro estudio se ha considerado la toma de AINE, aspirina e IBP, sin haber encontrado relación con la enfermedad péptica, de forma similar a lo hallado en un estudio francés en el que se concluye que la mayoría de las hemorragias no estaban relacionadas con AINE ni HP16.
No está clara la influencia del HP en pacientes con cirrosis hepática17; si bien un metaanálisis de 200218 lo relacionó con la patogenia de la enfermedad ulcerosa gastroduodenal. La erradicación de HP no protege a los pacientes de la recurrencia ulcerosa19. Igualmente, Voulgaris et al.9 no encontraron que fuese determinante en la patogenia de la UP. El presente trabajo mostró positividad para el test de ureasa en la mayoría de pacientes en los que se tomó, hallazgos similares a los descritos por Kim et al. (44,4% vs. 35,1%)10. A pesar de la no despreciable prevalencia de lesiones pépticas en nuestro estudio, en poco más de la mitad de los pacientes se realizó test de ureasa, probablemente por el miedo del endoscopista a tomar muestras, la coagulopatía o por objetivar otras lesiones relacionadas con la HTPo.
La etiología más frecuente de cirrosis en nuestra cohorte fue la etílica, mientras que en otro estudio reciente similar9 lo fue la viral (37%). No hemos objetivado diferencias en la prevalencia de enfermedad péptica atendiendo a las distintas etiologías de la cirrosis, similar a lo descrito en trabajos anteriores (7,8,9), a excepción del de Siringo et al., que describió una mayor prevalencia de UP en VHB20. La prevalencia de lesiones no relacionadas con la HTPo tampoco estuvo influida por la gravedad de la cirrosis expresada mediante Child-Pugh y MELD o descompensaciones previas, concordante con la mayoría de estudios9,21-23. Sin embargo, otros autores7 encontraron que los estadios avanzados de cirrosis hepática (Child-Pugh C) se asociaban con una prevalencia significativamente mayor de UP que los precoces (Child A), lo que se confirmó por Kim et al.10.
Parece que los pacientes con cirrosis etílica presentan mayor prevalencia de UP que la población general y que los cirróticos de causa no etílica24,25. Se conoce que en pacientes con abuso de alcohol existe además una alta prevalencia de tabaquismo26, siendo ambos factores predisponentes de enfermedad péptica y tumoral, como el hepatocarcinoma26,27. No se ha identificado enfermedad neoplásica en el cribado endoscópico de nuestra muestra. A pesar de que en la literatura no se ha llegado a establecer asociación entre el tabaquismo y la UP7, Bang et al. describen una mayor incidencia de UP en pacientes fumadores con hepatopatía crónica28. Nuestra cohorte muestra que los pacientes con cirrosis etílica, particularmente aquellos que son fumadores, tienen tendencia a mayor prevalencia de lesiones pépticas, así como otras no relacionadas con HTPo. Voulgaris et al.9 describen que hasta un 25% de los pacientes que inicialmente no cumplen criterios de cribado endoscópico según los criterios de Baveno VI3 podrían presentar lesiones pépticas en la endoscopia. Este dato apoya lo encontrado en nuestra cohorte, con una importante prevalencia de enfermedad péptica en el subgrupo de pacientes con cirrosis etílica y hábito tabáquico, a pesar de presentar función hepática conservada. Hasta el momento, no se ha analizado la posible coste-efectividad de un cribado endoscópico fuera de estos criterios.
El presente estudio está limitado por su diseño transversal, que no permite establecer la relación temporal entre los factores de riesgo y la aparición de las lesiones endoscópicas. Del mismo modo, no ha sido posible protocolizar la descripción de las lesiones entre los diferentes endoscopistas involucrados. La ausencia de elastografía cercana a la realización de la endoscopia ha impedido conocer la proporción de pacientes que cumplían los criterios de Baveno VI basalmente. Por otro lado, al no disponer de información fiable sobre el patrón de consumo etílico en el momento de la endoscopia, no ha podido analizarse su influencia en la aparición de lesiones de tipo péptico. Finalmente, el carácter unicéntrico del estudio podría limitar la extrapolación de resultados a otras cohortes con diferente contexto epidemiológico o tratadas mediante distintos protocolos de seguimiento.
En conclusión, este trabajo demuestra una elevada prevalencia de lesiones endoscópicas no relacionadas con la HTPo en pacientes cirróticos tratados mediante un programa de cribado de varices. De no haber participado en el mismo, estas lesiones podrían haber pasado inadvertidas. Los pacientes fumadores, especialmente si tienen cirrosis etílica de base, presentan una prevalencia más elevada de lesiones de tipo péptico. Se requieren estudios prospectivos, si es posible aleatorizados, comparando diferentes estrategias de seguimiento para valorar su coste-efectividad, teniendo en cuenta la prevalencia de todas las lesiones endoscópicas y no solo las derivadas de la HTPo.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.
Queremos agradecer la labor del personal de Enfermería y auxiliar de la Unidad de Endoscopia Digestiva.