Las manifestaciones extraintestinales en general, y entre ellas las articulares en particular, suponen un problema frecuente en los pacientes con enfermedad inflamatoria intestinal. De hecho, la relación entre ambas entidades parece estrecha y cada vez hay más datos que sugieren que el intestino desempeña un importante papel en la patogenia de las espondiloartritis. La asociación de la enfermedad inflamatoria intestinal con algún tipo de espondiloartritis supone un escenario clínico complejo. Es necesario, por tanto, que gastroenterólogos y reumatólogos puedan trabajar juntos y establecer una comunicación fluida que permita a cada paciente recibir el tratamiento más adecuado para cada situación concreta. El objetivo de esta revisión es el de establecer unas recomendaciones sobre el tratamiento de los pacientes con enfermedad inflamatoria intestinal y espondiloartritis asociada, en cada uno de los distintos escenarios clínicos.
Extraintestinal manifestations, in general, and in particular arthropathies, are a common problem in patients with inflammatory bowel disease. In fact, the relationship between those 2entities is close and there are increasingly more data which suggest that the bowel plays a significant role in the aetiopathogenesis of spondyloarthritis. The association of inflammatory bowel disease with any kind of spondyloarthritis represents a challenging clinical scenario. It is therefore necessary that both gastroenterologists and rheumatologists work together and establish a fluent communication that enables the patient to receive the most appropriate treatment for each specific situation. The aim of this review is to make some recommendations about the treatment of patients with inflammatory bowel disease and associated spondyloarthritis, in each different clinical scenario.
La asociación entre enfermedad inflamatoria intestinal (EII) y diferentes manifestaciones articulares se conoce desde hace décadas, aunque no fue hasta finales de los años noventa que se describió el patrón característico de afectación articular en el seno de la EII1. El creciente conocimiento de los mecanismos inflamatorios más íntimos que comparten la afectación intestinal y articular ha favorecido una mejor comprensión del problema inflamatorio como algo sistémico y la adopción de estrategias terapéuticas comunes para abordar pacientes cada vez más complejos. Así pues, cada día es mayor el número de pacientes que gastroenterólogos y reumatólogos debemos manejar conjuntamente en la práctica clínica diaria, por lo que el conocimiento que cada especialista tiene de la otra cara de la enfermedad y la coordinación de los esfuerzos terapéuticos deberían aumentar de la misma manera.
A pesar de que cada día tenemos más evidencia de la interrelación entre el intestino y las articulaciones, ya sea ligada al papel de la microbiota intestinal u otros mecanismos inmunopatogénicos o genéticos compartidos2, todavía no disponemos de herramientas fiables que permitan identificar aquellos pacientes que son más susceptibles de presentar ambas enfermedades, especialmente en los casos en los que no existe un cuadro clínico evidente que aconseje la derivación3. La interpretación de las diferentes situaciones clínicas en las que se encuentra cada una de las enfermedades, incluso la valoración de la actividad inflamatoria de cada una de ellas, supone con frecuencia una dificultad para la otra parte. Como consecuencia, es muy posible que exista un buen número de pacientes sin el adecuado diagnóstico o tratamiento y que pueden llegar a sufrir por ello discapacidad y deterioro de la calidad de vida4,5. Por tanto, son fundamentales la cooperación y la comunicación fluida entre gastroenterólogos y reumatólogos en el abordaje y el tratamiento de estos pacientes.
El objetivo de este documento es el de guiar el manejo conjunto entre reumatólogos y gastroenterólogos para el tratamiento de pacientes con EII y espondiloartritis (EspA) asociadas.
Clasificación de las manifestaciones articulares en la enfermedad inflamatoria intestinalClásicamente, se considera que al menos un tercio de los pacientes con EII presentan manifestaciones musculoesqueléticas que se encuadran dentro de un grupo de enfermedades reumatológicas denominadas EspA.
No existen en la actualidad criterios validados para el diagnóstico de las EspA asociadas a la EII, de modo que suelen emplearse los criterios de la Assessment of SpondyloArthritis international Society (ASAS) o de la European Spondylarthropathy Study Group (ESSG) que se recogen en la tabla 1. A efectos prácticos, estos criterios se resumen en la presencia de dolor axial inflamatorio, artritis, entesitis o dactilitis en un paciente que presente enfermedad de Crohn (EC) o colitis ulcerosa (CU)6-9.
Criterios para el diagnóstico y clasificación de las espondiloartritis
| Criterios ASAS para las espondiloartritis axiales | Criterios ASAS para las espondiloartritis periféricas |
| Pacientes con dolor lumbar>3 meses de evolución y edad de inicio <45 años en los que se cumple el criterio de imagen (B) y al menos uno de los clínicos (A), o bien el criterio genético (C) y a menos 2 de los clínicos (A) | Pacientes con edad de inicio <45 años y en los que se cumple al menos un criterio necesario y> 1 criterio mayor o alternativamente al menos un criterio necesario y>2 criterios menores |
| A. Criterios clínicos 1. Lumbalgia de características inflamatorias 2. Artritis periférica (sinovitis activa pasada o presente) 3. Entesitis 4. Dactilitis 5. Buena respuesta a antiinflamatorios no esteroideos 6. Historia familiar (primer o segundo grado de espondilitis anquilosante, psoriasis, uveítis, artritis reactiva o enfermedad inflamatoria intestinal) 7. Uveítis anterior (presente o pasada) 8. Psoriasis 9. Enfermedad inflamatoria intestinal 10. HLA-B27 positivo 11. PCR elevada (en ausencia de otras causas y coincidiendo con dolor lumbar) | A. Criterios necesarios (al menos 1 de los siguientes): 1. Artritis 2. Dactilitis 3. Entesitis |
| B. Pruebas de imagen 1. Sacroilitis definitiva en RM o inflamación aguda en articulaciones sacroilíacas en RM (altamente sugestiva de sacroilitis) | B. Criterios mayores 1. Infección previa 2. Sacroilitis (Rx o RM) 3. Uveítis 4. Psoriasis 5. Enfermedad inflamatoria intestinal 6. HLA-B27 positivo |
| C. Predisposición genética1. HLA-B27 positivo. | C. Criterios menores 1. Artritis 2. Entesitis 3. Dactilitis 4. Dolor lumbar inflamatorio 5. Historia familiar de espondiloartritis |
| Criterios ESSG para las espondiloartritis | |
| A. Criterios mayores Al menos uno de los siguientes 1. Dolor lumbar de características inflamatorias 2. Sinovitis. Asimétrica o de predomino en extremidades inferiores | |
| B. Criterios menores Al menos uno de los siguientes 1. Historia familiar de espondiloartritis, psoriasis o enfermedad inflamatoria intestinal 2. Psoriasis 3. Enfermedad inflamatoria intestinal 4. Uretritis, cervicitis o diarrea aguda en el mes previo al inicio de la artritis 5. Dolor alternante en glúteos 6. Entesopatía 7. Sacroilitis radiológica |
PCR: proteína C reactiva; RM: resonancia magnética; Rx: radiografía simple.
De acuerdo con la presentación clínica, los pacientes con EspA se pueden clasificar en 2grandes grupos: síntomas de predominio periférico (EspA-p), que pueden incluir artritis, entesitis o dactilitis, o axial (EspA-Ax)10,11, aunque ambos patrones pueden coexistir en un mismo paciente y se pueden asociar a otras manifestaciones extraarticulares, sobre todo uveítis. De forma típica, hasta un 10% de los pacientes tienen afectación cutánea que puede incluir el eritema nudoso, el pioderma gangrenoso o la estomatitis aftosa1,6-8.
Afectación axialLa afectación axial se caracteriza por la presencia de sacroilitis, a menudo asimétrica, con o sin afectación vertebral concomitante. De acuerdo con los conceptos más actuales (tabla 1), la EspA-Ax incluye un espectro de entidades desde la espondilitis anquilosante a la EspA-Ax no radiológica. En general, se considera que no guarda relación con la actividad intestinal6,8,12. La prevalencia de la EspA-Ax se ha incrementado en los últimos años con la actualización de criterios diagnósticos que incluyen el diagnóstico precoz de la afectación sacroilíaca por resonancia magnética7.
Artritis periféricaEn general, tiene curso no erosivo y no deformante. La característica clínica principal de la EspA-p es la presencia de artritis, dactilitis o entesitis (tabla 1) y típicamente afecta con más frecuencia a articulaciones de miembros inferiores13-15. Se reconocen 2patrones diferentes, aunque en ocasiones pueden coexistir en el mismo paciente6,8,12,16:
- a.
Oligoartritis o tipo ii (afectación de menos de 5articulaciones): suele ser de curso agudo, de inicio en unas 24-48 h y a menudo coincide con la actividad intestinal de la enfermedad, especialmente en la CU. Afecta sobre todo a grandes articulaciones, generalmente en las extremidades inferiores y con distribución asimétrica. Suele autolimitarse y presentar una buena respuesta al tratamiento con corticoides, aunque puede cronificarse hasta en el 10% de los casos.
- b.
Poliartritis o tipo ii (afectación de 5o más articulaciones): tiende a tener un curso persistente, clásicamente se considera independiente de la actividad inflamatoria intestinal de la enfermedad, y puede evolucionar a formas crónicas en alrededor del 40% de los casos.
Algunos de los fármacos empleados en el tratamiento de la EII pueden producir efectos adversos articulares y que deben diferenciarse de las EspA. Los más relevantes son los ocasionados por los corticoides (incluidas la osteoporosis o la necrosis ósea avascular) o tiopurinas16.
Por otra parte, la aparición de lupus inducido por los tratamientos biológicos frente al factor de necrosis tumoral α (anti-TNF-α) es un problema infrecuente (0,1%), si bien la prevalencia de positivización de anticuerpos antinucleares puede alcanzar hasta el 40%. También se han descrito cuadros similares asociados a la sulfasalazina o la mesalazina9. Además, se han comunicado artralgias, o incluso artritis o sacroilitis, asociadas al tratamiento con vedolizumab, que puede llegar hasta el 3-5% de los pacientes en algunas series de práctica clínica17-19.
Proceso diagnóstico en un paciente con enfermedad inflamatoria intestinal y artralgiasNo existen criterios validados de derivación desde Gastroenterología a Reumatología para pacientes con EII y clínica osteoarticular. Por tanto, en general, y dada la gran heterogeneidad y frecuencia de los síntomas articulares en los pacientes con EII, la presencia de artralgias podría hacer razonable la valoración por Reumatología. Recientemente, se han publicado unas recomendaciones de un panel de expertos de la ASAS para derivación de pacientes con sospecha de EspA-Ax desde cualquier ámbito y para su valoración por un reumatólogo, aunque estas deben aún ser validadas en la práctica clínica20. En España, la Sociedad Española de Reumatología y el Grupo Español de Trabajo en Enfermedad de Crohn y Colitis Ulcerosa (GETECCU) han consensuado unos criterios de derivación3 que están, a su vez, pendientes de ser validados en un estudio prospectivo en marcha. Estos criterios se recogen en la tabla 2.
Criterios de derivación de pacientes con enfermedad inflamatoria intestinal y artralgias a Reumatologíaa
| Dolor lumbar crónico con inicio antes de los 45 años |
| Dolor lumbar de características inflamatorias |
| HLA-B27 positivo |
| Sacroilitis objetivada en pruebas de imagen (radiografía convencional o resonancia magnética) |
| Manifestaciones periféricas (artritis, entesitis o dactilitis) |
Una de las manifestaciones clínicas cardinales es la presencia de dolor lumbar inflamatorio, con frecuencia difícil de identificar y cuyas características se recogen en la tabla 33,9,16,21,22.
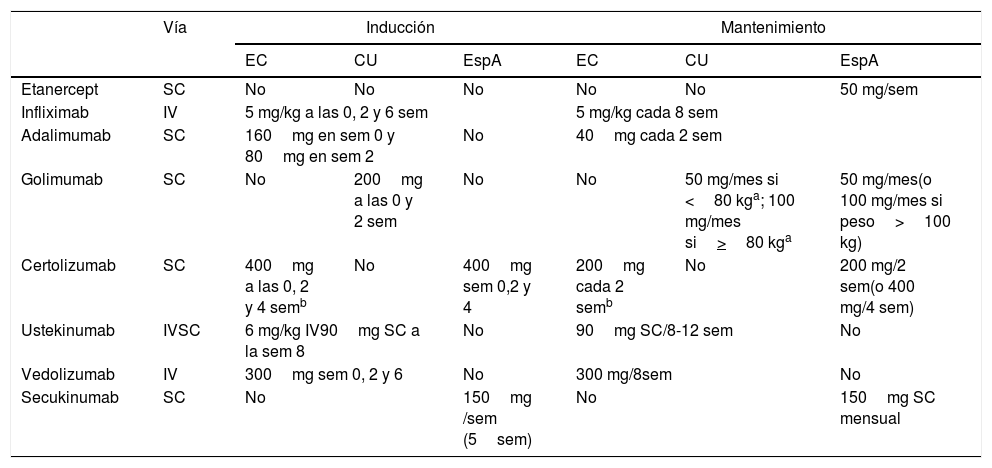
Tratamientos empleados en las espondiloartritis y la enfermedad inflamatoria intestinalEl tratamiento convencional de las EspA incluye fundamentalmente medidas no farmacológicas y antiinflamatorios no esteroideos (AINE), ya sean clásicos o inhibidores específicos de la COX-2 (COXIB), aunque en las formas periféricas también se puede considerar sulfasalazina. El uso de AINE, aunque común en las EspA, es controvertido en la EII, por lo que merece una discusión específica en este documento. Las diferentes alternativas biológicas para EspA y EII se resumen en la tabla 49,23-27.
Dosis y posología de los tratamientos biológicos en sus diferentes indicaciones
| Vía | Inducción | Mantenimiento | |||||
|---|---|---|---|---|---|---|---|
| EC | CU | EspA | EC | CU | EspA | ||
| Etanercept | SC | No | No | No | No | No | 50 mg/sem |
| Infliximab | IV | 5 mg/kg a las 0, 2 y 6 sem | 5 mg/kg cada 8 sem | ||||
| Adalimumab | SC | 160mg en sem 0 y 80mg en sem 2 | No | 40mg cada 2 sem | |||
| Golimumab | SC | No | 200mg a las 0 y 2 sem | No | No | 50 mg/mes si <80 kga; 100 mg/mes si>80 kga | 50 mg/mes(o 100 mg/mes si peso>100 kg) |
| Certolizumab | SC | 400mg a las 0, 2 y 4 semb | No | 400mg sem 0,2 y 4 | 200mg cada 2 semb | No | 200 mg/2 sem(o 400 mg/4 sem) |
| Ustekinumab | IVSC | 6 mg/kg IV90mg SC a la sem 8 | No | 90mg SC/8-12 sem | No | ||
| Vedolizumab | IV | 300mg sem 0, 2 y 6 | No | 300 mg/8sem | No | ||
| Secukinumab | SC | No | 150mg /sem (5sem) | No | 150mg SC mensual | ||
EC: enfermedad de Crohn; EspA: espondiloartritis; CU: colitis ulcerosa; IV: administración intravenosa; SC: administración subcutánea; sem: semanas.
a La dosis del tratamiento de mantenimiento aprobada para golimumab en CU depende del peso del paciente.
Tanto los AINE clásicos como los COXIB están indicados en primera línea en el tratamiento de la EspA para el control del dolor y la rigidez matinal9,28,29.
Los analgésicos convencionales como el paracetamol se emplean con frecuencia como alternativa en pacientes en los que el uso de AINE clásicos o COXIB está contraindicado, especialmente desde el punto de vista gastrointestinal; sin embargo, no existe evidencia específica sobre su utilidad en EspA y un reciente metaanálisis sugiere que el uso de paracetamol en artrosis es inefectivo9,29-31.
La influencia de los AINE clásicos o de los COXIB en la actividad o aparición de recaídas en EII es controvertida y la ficha técnica de la mayoría de los AINE recogen la recomendación de las autoridades reguladoras de no utilizarlos en las EII, lo que supone un importante condicionante en la toma de decisiones en la práctica clínica diaria. Existen muchas limitaciones para poder evaluar la seguridad de estos tratamientos en pacientes con EII. No hay evidencia directa de que ocasionen deterioro de la EII, ya que los datos procedentes de estudios controlados son muy escasos. Sin embargo, los AINE son causa potencial de daño intestinal a nivel de intestino delgado o grueso, que no puede ser prevenido con el empleo concomitante de inhibidores de la bomba de protones y que puede ocurrir también en pacientes que no presentan EII. Por otra parte, no todos los AINE comportan el mismo riesgo de toxicidad30; si bien la toxicidad digestiva de los COXIB parece menor que la del resto de los AINE, su potencial toxicidad cardiovascular puede limitar su uso. Finalmente, es probable que la predisposición a la toxicidad de los AINE en la EII sea individual y solo el curso clínico de cada paciente permita establecer estrategias terapéuticas individualizadas32-34.
Diferentes estudios sugieren que los AINE se asocian a un discreto aumento del riesgo de recidiva de la EII. Aunque los datos disponibles son poco concluyentes, apuntan a que los COXIB podrían ser más seguros que los AINE clásicos en este escenario33,35,36. Hay poca información acerca de los posibles mecanismos subyacentes en la inducción de exacerbaciones en la EII en relación con AINE. Entre ellos está la inhibición de la COX, que disminuye la producción de prostaglandinas, esenciales para mantener los mecanismos de defensa de la mucosa intestinal30,33. No parece haber mayor riesgo de exacerbación de EII en pacientes tratados con celecoxib durante 2semanas37 o etoricoxib durante 3 meses38, lo que sugiere que el tratamiento con COXIB, al menos a corto plazo, podría ser seguro en EII, si bien las limitaciones de los estudios obligan a tomar estos datos con cautela33,39,40.
Así pues, considerando la actividad de la EII y el riesgo de toxicidad intestinal, parece prudente evitar en lo posible el empleo de los AINE clásicos e incluso de los COXIB en casos de EII activa o de difícil control. Se debe de alcanzar el control del proceso inflamatorio con los tratamientos disponibles, ya sean inmunomoduladores convencionales o biológicos, y emplear alternativas analgésicas (como el paracetamol y, en algunos casos, incluso opiáceos) cuando sea posible. En aquellos casos en los que la EII esté bien controlada, es aceptable el uso cauteloso y durante el periodo más corto posible de los COXIB30,33. En caso de ser necesario el empleo de un AINE clásico por un proceso agudo intercurrente, sería conveniente escoger aquel con un mejor perfil de seguridad gastrointestinal (ibuprofeno o naproxeno)30. En cualquier caso, es recomendable una conversación abierta con el paciente acerca de las incertidumbres sobre el uso de los AINE en el contexto de la EII, y que proporcione una información lo más ponderada posible sobre el riesgo y los beneficios de su uso.
Manejo de situaciones clínicas específicasExisten guías y recomendaciones para el manejo de la EII, tanto para EC como para CU, así como para las diferentes formas de EspA23,24,26,27. Sin embargo, la asociación de estas entidades en un mismo paciente obliga a tener en consideración diferentes aspectos de ambas enfermedades a la hora de aplicar estas recomendaciones de manera racional a cada paciente concreto6,8,16.
Enfermedad inflamatoria intestinal y espondiloartritis axial activasLa lumbalgia de características inflamatorias en un paciente con EII debe hacer sospechar la presencia de EspA-Ax asociada. Dadas las implicaciones terapéuticas de la asociación, el gastroenterólogo debe adoptar una actitud proactiva en la detección de síntomas que permitan sospechar la presencia de esta asociación en pacientes con EII12,15,41,42. Más allá de un adecuado diagnóstico diferencial, en pacientes con exposición previa a corticoides sistémicos, la fractura vertebral debe ser siempre descartada23,24.
Aunque mesalazina y sulfasalazina pueden ser eficaces en determinados pacientes con CU, no son útiles para la EspA-Ax9,23,24. Aunque los AINE son de utilidad en el manejo de la EspA-Ax, no parecen la mejor opción en este escenario (véase el apartado 4.1.). Por otra parte, ni los corticoides sistémicos ni los inmunomoduladores como las tiopurinas (azatioprina o mercaptopurina) o metotrexato han demostrado eficacia en la EspA-Ax16,23,24.
Infliximab y adalimumab han demostrado ser eficaces en la inducción y el mantenimiento de la remisión tanto en la EC luminal y perianal, mientras que infliximab, adalimumab y golimumab en la CU y también en la EspA-Ax. Además, los tratamientos biológicos en la EspA-Ax están indicados en aquellos pacientes refractarios o intolerantes a AINE, los cuales no se pueden recomendar de manera general ni por largos periodos en pacientes con EII. Por todo ello, se debe considerar esta alternativa de manera conjunta, gastroenterólogo y reumatólogo, e individualizada para cada paciente en el que coexistan ambas entidades, tal y como se recomienda en el primer consenso europeo sobre manifestaciones extraintestinales de la EII6,8,16. Las dosis recomendables de infliximab, adalimumab o golimumab en este contexto son las que se han demostrado eficaces en la EII, ya que son mayores que las habitualmente empleadas en los pacientes que padecen exclusivamente EspA-Ax, y por tanto serían dosis eficaces para ambas enfermedades (tabla 4).
Tanto etanercept somo secukinumab, a pesar de ser útiles en el tratamiento de la EspA-Ax, no han demostrado eficacia en la EII e incluso se han relacionado con aparición de nuevos casos de EII43-47. Vedolizumab ha demostrado eficacia en EII, pero su mecanismo de acción, de alta selectividad intestinal, y la experiencia comunicada en EspA-Ax lo convierten en una opción poco recomendable en este escenario clínico19,48,49. A pesar de que ustekinumab ha evidenciado utilidad en la EII, su papel en la EspA-Ax no está demostrado: si bien un estudio inicial sugirió que podría ser útil a las mismas dosis que en la EII, esto no se ha confirmado en estudios controlados50,51.
En resumen, en pacientes con EII y EspA-Ax asociada activas es recomendable considerar de manera conjunta e individualizada el tratamiento biológico anti-TNF-α (infliximab, adalimumab o golimumab, este último únicamente en caso de CU).
Enfermedad inflamatoria intestinal y espondiloartritis periférica activasAunque la artritis periférica es una manifestación asociada a la EII, existen otras situaciones que pueden provocar artralgias y que deben considerarse en el diagnóstico diferencial, y considerar la posibilidad de que las artralgias guarden relación con alguno de los tratamientos recibidos como los corticoides, las tiopurinas o los biológicos16. La artritis reumatoide o la osteonecrosis deben incluirse también en el diagnóstico diferencial6,8.
La artritis periférica suele mejorar con AINE, siendo el empleo de ciclos cortos de inhibidores de la COX-2 aparentemente más apropiado en este tipo de pacientes, aunque no se pueden recomendar de manera general en este contexto (véase el apartado 4.1.).
Comúnmente, se acepta que la artritis periférica (fundamentalmente la oligoartritis con o sin entesitis o dactilitis) se asocia a la actividad de la EII, y suele ser suficiente controlar esta para controlar la EspA-p asociada. Por tanto, los esfuerzos terapéuticos deben ir encaminados a alcanzar la remisión de la EII ya sea con aminosalicilatos en el caso de la CU, corticoides sistémicos o con fármacos biológicos, principalmente anti-TNF-α, según la situación clínica6,8,16. Las dosis apropiadas de los tratamientos biológicos deberían ser las correspondientes para EII que, al ser mayor, sería útil en ambas enfermedades (tabla 4)16,27,52,53. En línea con lo anterior, y en la medida en que vedolizumab sea eficaz en la EII, esto se puede acompañar de efectos beneficiosos para la EspA-p asociada a la actividad de la EII en algunos pacientes54,55. Por su parte, el papel de ustekinumab, aunque claramente establecido en otro tipo de EspA (artritis psoriásica), no está definido específicamente en la EspA-p asociada a EII.
Si la afectación articular es limitante, son razonables medidas específicas, como el reposo, la fisioterapia o incluso la inyección local de esteroides. Aunque los aminosalicilatos no tienen una clara indicación en la EC, existen datos que justifican el tratamiento con sulfasalazina en casos de EC y EspA-p; la sustitución de mesalazina por sulfasalazina (2-3g/día) en pacientes con CU y EspA-p puede considerarse de forma juiciosa y teniendo en cuenta la posible toxicidad de la sulfasalazina a dosis altas6,8,27.
Metotrexato puede ser útil como tratamiento de la EC y existen datos que sugieren su utilidad en pacientes con EspA-p, por lo que puede considerarse como alternativa en caso de EC y EspA-p asociada, aunque el nivel de experiencia y evidencia en ambos casos es limitado16,53. En caso de que se considere tratamiento combinado de un biológico con un inmunosupresor para la EII, sería razonable metotrexato en lugar de azatioprina en pacientes con EspA-p asociada, teniendo en cuenta que cuando se emplea combinado con un anti-TN parece que metotrexato es eficaz a partir de 12,5mg/semana53,56.
En resumen, en pacientes con EII activa y EspA-p asociada, la prioridad del tratamiento debe ser la inducción de la remisión de la EII ya sea con tratamientos convencionales o biológicos. En algunos casos puede ser necesario asociar tratamientos específicos para la EspA-p.
Espondiloartritis axial o periférica activa y enfermedad inflamatoria intestinal quiescenteExiste una pobre correlación entre la ausencia de síntomas, la normalidad de biomarcadores séricos y la ausencia de lesiones mucosas de la EII57,58. Es decir, la ausencia de síntomas no implica necesariamente que la EII se encuentre totalmente controlada26. Por tanto, ante la presencia de síntomas de EspA que obligan a un cambio en la actitud terapéutica en un paciente que por otro lado no presenta síntomas digestivos evidentes, es recomendable que el paciente sea evaluado por Gastroenterología para descartar la presencia de actividad de la EII, aun subclínica, con el fin de elaborar un plan de tratamiento global.
La aproximación inicial en este escenario es la evaluación clínica y analítica convencional. Cabe destacar que la EspA no se caracteriza por acompañarse de elevación de los reactantes de fase aguda, por lo que la elevación de velocidad de sedimentación glomerular o de la proteína C reactiva debe hacer sospechar actividad de la EII subclínica6.
En los casos en que exista sospecha o dudas acerca de la situación de actividad o quiescencia de la EII, puede ser necesario recurrir a exploraciones complementarias. En general, la manera más fiable de descartar la presencia de lesiones mucosas en la EII es la endoscopia digestiva, pero no deja de ser un procedimiento cuya disponibilidad no es siempre la deseable y cuyo carácter invasivo hace que no sea siempre bien aceptada por los pacientes. Alternativamente, y según el contexto, podrían utilizarse la ecografía, la entero-resonancia magnética o la determinación de calprotectina en heces como marcador de actividad inflamatoria en la EII59,60.
En caso de que se comprobara la presencia de actividad relevante de la enfermedad, aun subclínica, lo razonable sería considerar la EII como activa y seguir las recomendaciones propuestas más arriba.
Si la EII se encuentra efectivamente en remisión, el tratamiento debe estar orientado a conseguir la remisión de la EspA, teniendo en cuenta la naturaleza y las necesidades terapéuticas de la EII asociada. Pueden ser útiles medidas específicas como la fisioterapia o la inyección local de esteroides6,8,23,24. Los AINE deben emplearse con cautela y la utilización de ciclos cortos de COXIB parece más apropiada (véase el apartado 4.1.). Puede ser útil emplear sulfasalazina incluso en pacientes con EC o en lugar de mesalazina en pacientes con CU si se trata de EspA-p, no así en el caso de EspA-Ax, siempre de forma juiciosa y teniendo en cuenta la posible toxicidad de la sulfasalazina a dosis altas.
El empleo de inmunosupresores para la EspA-p debe tener en cuenta la naturaleza y las necesidades terapéuticas de la EII concomitante. Así, el metotrexato podría ser alternativa razonable en el caso de EspA-p asociada a EC, aunque la experiencia y la evidencia son limitadas16,53. La escasa experiencia con leflunomida en la EII, así como su perfil de seguridad (su efecto adverso más frecuente es la diarrea), la hacen poco atractiva para estos pacientes. En pacientes cuya EII se mantiene en remisión bajo tratamiento con azatioprina, su sustitución por metotrexato con la intención de controlar además los síntomas de la EspA-p debe considerarse con mucha cautela, ya que la evidencia y la experiencia son limitadas, especialmente en pacientes con CU53.
En caso de que estas medidas no fueran suficientes, está indicado el tratamiento biológico anti-TNF-α teniendo en cuenta que podría ser razonable su empleo según la pauta y las dosis de infliximab, adalimumab o golimumab recomendadas en Reumatología (tabla 4), que son diferentes de las que se recomiendan para pacientes con EII9,23,24. Lo más razonable sería seleccionar un agente biológico anti-TNF-α que haya demostrado ser útil también en la EII que tenga cada paciente, aunque esta se encuentre inactiva. En este sentido, solo debería considerarse golimumab en el caso de que la EII fuera CU y debería evitarse etanercept43,44. Dado que certolizumab no está aprobado para la EII en Europa, posiblemente tampoco sea la opción más apropiada. De la misma forma secukinumab, aun eficaz en EspA, tampoco sería una opción razonable en este escenario.
Finalmente, si el paciente mantiene la EII en remisión gracias a un tratamiento anti-TNF-α, a pesar de lo cual la EspA permanece activa y se considera que metotrexato podría ser útil para controlar esta última, puede ser razonable asociar metotrexato al tratamiento biológico si este se encontraba en monoterapia o incluso sustituir azatioprina (en el caso de estuviera combinada con un anti-TNF-α) por metotrexato, empleando las dosis y la vía de administración que se consideren adecuadas por parte de Reumatología.
Si la EII se controlaba con vedolizumab o con ustekinumab, podría ser razonable valorar el cambio de diana terapéutica, sobre todo en el caso de EspA-Ax o si otras medidas no son útiles en el caso de EspA-p, siempre valorando cuidadosamente todas las alternativas de forma conjunta entre Gastroenterología y Reumatología19.
En resumen, un paciente con EspA activa y que no presenta síntomas digestivos evidentes, debe ser evaluado por Gastroenterología para descartar actividad de la EII asociada. Aunque esta se encuentre efectivamente en remisión, debe ser tenida en cuenta a la hora de establecer el tratamiento de la EspA.
Enfermedad inflamatoria intestinal activa y espondiloartritis, axial o periférica, quiescenteEl tratamiento en estos casos debe ir orientado a alcanzar la remisión de la EII, siguiendo el planteamiento general del tratamiento de la EII en cada uno de sus distintos escenarios, aunque teniendo en cuenta la naturaleza y las necesidades terapéuticas de la EspA asociada.
En aquellos casos en los que se emplean AINE para mantener la remisión de la EspA, este tratamiento debe evitarse y optar por otras alternativas (véase el apartado 4.1.). Cabe la posibilidad de que esta limitación obligue a considerar como alternativa el tratamiento anti-TNF-α, lo cual debe ser tenido en cuenta a la hora de plantear el tratamiento de la EII9,16,23.
En el caso de la CU, puede ser aconsejable incrementar las dosis de aminosalicilatos, lo cual no siempre es posible cuando se trata de sulfasalazina. Con respecto al uso de inmunomoduladores, no sería necesario cambiar de criterio si se pretende usar azatioprina para la EII, una alternativa habitual, si la EspA no necesita de inmunosupresores para mantenerse en remisión. Si el paciente que precisa inmunosupresores para la EII ya estaba recibiendo metotrexato por algún tipo de EspA-p, no es apropiada su sustitución por azatioprina ya que esta no es útil en la EspA6. Por otra parte, cabe la posibilidad de que la dosis que recibiera el paciente para mantener la remisión de la EspA fuera insuficiente para la inducir o mantener la remisión de la EC y el paciente se pueda beneficiar de un ajuste de dosis o cambio en la vía de administración, no así si se trata de un paciente con CU53. Si el metotrexato no es útil en la inducción o el mantenimiento de la remisión de la EII a pesar de ser eficaz en el control de la EspA, estaría indicado el empleo de tratamientos biológicos, ya fueran anti-TNF-α o no26,27. Por otra parte, si la EspA-p se controla con leflunomida es razonable proponer una alternativa terapéutica en aquellos pacientes con actividad de la EII8,16.
En aquellos pacientes que mantienen la remisión de la EspA con tratamientos biológicos anti-TNF-α pero presentan actividad de la EII, es posible que las dosis que son suficientes para la EspA no lo sean para la EII9. Estos pacientes se pueden beneficiar de un ajuste de dosis o incluso de recibir pauta de inducción, pero también de la asociación de un inmunosupresor o incluso de cambio de biológico. La posibilidad de determinar niveles de fármaco y anticuerpos puede ser de ayuda para tomar la mejor decisión61. Si el tratamiento anti-TNF-α empleado para mantener la remisión de la EspA no es apropiado para la EII, es razonable el cambio de biológico (tabla 4). Por otra parte, si la EspA necesita de un tratamiento anti-TNF-α para mantenerse en remisión, es preciso evitar en la medida de lo posible el cambio de diana terapéutica en el tratamiento de la EII.
En este sentido, cabe destacar que si bien secukinumab es eficaz en EspA, no se ha demostrado eficaz en la EII y, dada su posible asociación con el desarrollo de casos de EII de novo, parece apropiado cambiar de diana terapéutica a otra que fuera común a la EII46.
En resumen, en un paciente con EII activa y EspA en remisión es recomendable limitar al máximo el consumo de AINE, incluidos los COXIB, y seguir las pautas generales del tratamiento de la EII, teniendo en cuenta los tratamientos que son necesarios para el control de la EspA.
Conflictos de interésTodos los autores cumplen con los requisitos de autoría, y declaran los siguientes conflictos de interés:
Yago González Lama. Asesoramiento científico, soporte para la investigación y/o actividades formativas: AbbVie, MSD, Takeda, Shire Pharmaceuticals, Ferring, Tillots Pharma, Kern Pharma, Gebro Pharma, Medtronic, Janssen, Pfizer, Amgen.
Javier P. Gisbert. Asesoramiento científico, soporte para investigación y/o actividades formativas: MSD, Abbvie, Hospira, Kern Pharma, Biogen, Takeda, Janssen, Pfizer, Roche, Ferring, Faes Farma, Shire Pharmaceuticals, Dr. Falk Pharma, Chiesi, Casen Fleet, Gebro Pharma, Otsuka Pharmaceutical, Vifor Pharma.
María Chaparro. Asesoramiento científico, soporte para investigación y/o actividades formativas: MSD, AbbVie, Hospira, Dr. Falk Pharma.
María Esteve. Asesoramiento científico, soporte para investigación y/o actividades formativas: Tillots- Pharma, Abbie, MSD, Gebro Pharma y Takeda.
Guillermo Bastida. Asesoramiento científico, soporte para la investigación y/o actividades formativas: Zambon, Takeda, AbbVie, Jansen, Pfizer, Ferring, Shire.
Ana Gutiérrez. Asesoramiento científico, soporte para investigación y/o actividades formativas: Abbvie, MSD, Takeda, Hospira, Kern Pharma, Shire Pharmaceuticals, Faes Farma, Ferring.
Eugeni Domènech. Asesoramiento científico, soporte para investigación y/o actividades formativas: MSD, AbbVie, Hospira, Pfizer, Kern Pharma, Takeda, Celgene, Ferring, Shire Pharmaceuticals, Tillotts Pharma, Gebro Pharma, Otsuka Pharmaceutical.
Rocío Ferreiro. Asesoramiento científico, soporte para investigación y/o actividades formativas: Abbvie, Tillots Pharma.
Fernando Gomollón. Asesoramiento científico, soporte para investigación y/o actividades formativas: Biogen, Kern, Hospira, Takeda, Abbvie, Shire y MSD.
Beatriz Sicilia. Asesoramiento científico, soporte para investigación y/o actividades formativas: MSD, Abbvie.
El resto de autores declaran no tener conflictos de interés en relación a este trabajo.