Los errores son muy comunes en la práctica clínica diaria; no obstante, pueden prevenirse. Nuestro objetivo fue identificar los errores más frecuentes en el manejo ambulatorio de los pacientes con enfermedad inflamatoria intestinal (EII).
Material y métodosSe incluyeron pacientes consecutivos diagnosticados de EII atendidos en segunda opinión en nuestra Unidad de EII. Se obtuvieron datos sobre las estrategias que habían realizado los médicos que les atendieron previamente, y se compararon con los procedimientos diagnósticos y terapéuticos actualmente recomendados.
ResultadosSe incluyeron 74 pacientes. Previamente a la atención en nuestra Unidad, se había interrogado sobre el tabaquismo en el 50% de los pacientes con enfermedad de Crohn, y en el 29% se promocionó el abandono de este. Al diagnóstico de la EII, en el 16% se había evaluado la infección por el virus de la hepatitis B, en el 15% por el virus de la hepatitis C, y en el 7% por la varicela. El 7% de los pacientes había sido vacunado frente a la hepatitis B, mientras que el 3% frente a la gripe, tétanos y neumococo. El 67% y el 37% de los pacientes con indicación de 5-aminosalicitalos e inmunosupresores, respectivamente, los había recibido.
DiscusiónLos errores en el manejo de los pacientes ambulatorios diagnosticados de EII son muy frecuentes y relevantes.
Errors are very common in daily clinical practice; however, they can be prevented. Our aim was to identify the most common errors in the outpatient management of inflammatory bowel disease (IBD) patients.
Material and methodsPatients diagnosed with IBD, being treated at our IBD Unit and who were referred for a second opinion were consecutively enrolled. Data on the strategies implemented by their previous physicians were obtained. These strategies were compared with the currently recommended diagnostic and therapeutic procedures.
ResultsSeventy-four IBD patients were enrolled. Prior to care in our Unit, screening for tobacco use had been performed in 50% of Crohn's disease patients, while smoking cessation counselling had been provided in 29%. At the time of IBD diagnosis, the hepatitis B virus immunization status had been investigated in 16% of the patients, the hepatitis C virus status in 15%, and the varicella status in 7%. Seven percent of the patients had been vaccinated against hepatitis B virus, and 3% against influenza, tetanus and pneumococcus. Sixty-seven percent of the patients with an indication for use of 5-aminosalicylic acid and 37% of those with an indication for immunosuppressants had received the indicated drug.
DiscussionErrors in the outpatient management of IBD patients are very common and relevant.
La práctica clínica diaria implica la toma constante de decisiones, y cada una de ellas está sujeta a un posible error. Los errores son muy comunes en la práctica clínica diaria; no obstante, pueden prevenirse tal y como se ha demostrado específicamente en el campo de la enfermedad inflamatoria intestinal (EII)1–3.
Las guías de práctica clínica son una herramienta de la Medicina Basada en la Evidencia que proporcionan un marco homogéneo para el diagnóstico, el manejo terapéutico y el seguimiento de los pacientes basándose en la mejor evidencia científica disponible. A pesar de la existencia de estas guías de práctica clínica en la EII y en otros campos de la medicina, el nivel de seguimiento de estas recomendaciones es más bajo de lo esperable y, por tanto, los pacientes reciben con frecuencia una atención subóptima, con criterios heterogéneos no basados en la evidencia científica4,5.
Aunque la subespecialización para una mejor eficiencia en la práctica clínica es una necesidad asumida, son pocos los estudios realizados para evaluar la existencia de una mayor calidad de la asistencia sanitaria cuando los pacientes son atendidos por médicos con especial dedicación a la EII. Además, la mayoría de los estudios que evalúan el cumplimiento de las recomendaciones basadas en la evidencia científica lo hacen mediante cuestionarios en los que se invita a los médicos a responder qué harían, pero pocos son los que valoran lo que los médicos realmente hacen en su práctica clínica mediante el análisis de sus decisiones plasmadas en la historia clínica del paciente4–6. Por todo ello, el objetivo de este estudio fue identificar diversos errores en el manejo ambulatorio de los pacientes con EII derivados para una segunda opinión a la Unidad de Atención Integral al Paciente con EII del Hospital Universitario de La Princesa de acuerdo a las guías de práctica clínica, con la finalidad de identificar dichos errores y tomar medidas encaminadas a evitarlos.
Material y métodosDiseño del estudioSe trata de un estudio unicéntrico, retrospectivo de corte transversal.
Población de estudioSe incluyeron a todos los pacientes consecutivos diagnosticados de enfermedad de Crohn (EC) y colitis ulcerosa (CU) atendidos en la Unidad de Atención Integral al Paciente con EII del Hospital Universitario de La Princesa, durante el periodo comprendido entre junio 2011 y junio de 2012, y que anteriormente hubieran realizado seguimiento de su EII por otro médico no perteneciente a nuestra Unidad.
Obtención de datosSe diseñó un cuestionario específico para recoger información sobre el seguimiento del paciente previo al inicio del seguimiento en nuestra Unidad de EII. El cuestionario fue completado por los dos médicos especialistas en EII de nuestra Unidad en la primera visita del paciente. En dicho cuestionario, se recogieron los datos clínicos de la documentación de la historia previa que aportó el paciente. En aquellos aspectos sobre los que no existían datos en la documentación clínica, se obtuvo la información mediante la entrevista con el paciente en el momento de la consulta.
Se recogieron datos demográficos, datos sobre la EII (tipo, extensión, fenotipo, año de diagnóstico), especialidad del médico de procedencia del paciente, historia de tabaquismo previo al diagnóstico, e información sobre el estudio previo del estado inmunológico del paciente con respecto al virus de la hepatitis B (VHB), virus de la hepatitis C (VHC), virus de la inmunodeficiencia humana (VIH) y varicela, así como la administración de las vacunas en los casos recomendados. Además, se recogió información acerca de los tratamientos recibidos previamente por los pacientes: indicación, vía de administración y dosis de 5-aminosalicilatos (5-ASA), corticoides e inmunosupresores. Asimismo, se valoró si el paciente había sido incluido en un programa de cribado de cáncer colorrectal (CCR) por su EII, en el caso de estar indicado. Se registraron los datos relativos a la actitud del médico previo si el paciente había presentado un brote de su enfermedad y se comprobó si se había descartado una infección entérica durante el brote.
DefinicionesLos estándares de referencia para evaluar la calidad de la atención recibida por los pacientes fueron las guías de la European Crohn's and Colitis Organisation (ECCO). En determinados aspectos para los que no existía una recomendación en los consensos de la ECCO se empleó la mejor evidencia científica disponible.
a) Estudio previo de inmunizaciones adecuado: si al diagnóstico de la EII se había solicitado el estudio de la inmunización del paciente frente al VHB, VHC, VIH y varicela, y si se había indicado la realización de una prueba de Mantoux. Si faltaba alguna de estas pruebas, se consideró que el estudio había sido inadecuado.
b) Promoción de inmunizaciones adecuada: si tras comprobar que el paciente no tenía inmunidad frente al VHB, la varicela, el virus de la gripe, el tétanos o el neumococo, el médico tratante había recomendado la vacunación del paciente.
c) Estudio de extensión adecuado de la EC: se consideró que este había sido adecuado si tras el diagnóstico de la EC se había solicitado una ileocolonoscopia y una enterorresonancia magnética o una tomografía computarizada abdominal.
d) Indicación adecuada de tratamiento con 5-ASA, inmunosupresores y esteroides: se consideró que la indicación de tratamiento con estos fármacos había sido adecuada si se habían seguido las recomendaciones actuales de la ECCO para el tratamiento con dichos fármacos en pacientes con EII7,8.
e) Prevención adecuada de la osteoporosis: si se había indicado la administración concomitante de calcio y vitamina D a los pacientes en los que se había administrado tratamiento con esteroides sistémicos.
f) Cribado adecuado de CCR: el cribado de CCR fue adecuado si la colonoscopia de cribado se había solicitado a los pacientes con CU (excepto proctitis) o EC con afectación cólica (al menos 2 segmentos de colon afectos) de más de 8 años de evolución. Además, la frecuencia de las colonoscopias de cribado se consideró adecuada si se habían seguido las recomendaciones actuales de la ECCO, una vez estratificado el riesgo del paciente tras la primera colonoscopia de cribado9.
g) Actitud adecuada ante brotes de la EII: se consideró adecuada si ante la presencia de clínica de brote en un paciente con EII, el médico había solicitado un estudio bacteriológico en heces (coprocultivos y toxina de Clostridium difficile [C. difficile]) para descartar una infección entérica, y si había confirmado la presencia de actividad clínica con una endoscopia o una prueba de imagen.
Aspectos éticosEl estudio fue aprobado por el Comité Ético de Investigación Clínica de nuestro centro y ha sido realizado de acuerdo con la Declaración de Helsinki y las guías de buenas prácticas clínicas.
Análisis estadísticoEn el análisis estadístico las variables cuantitativas se expresaron como media y desviación estándar (si la variable seguía una distribución normal) o como mediana y rango intercuartílico (si no seguía una distribución normal). Se calcularon los porcentajes para las variables cualitativas, con sus intervalos de confianza del 95%. En el estudio univariante, las variables categóricas se compararon mediante la prueba de Ji cuadrado (χ2). Se determinó que una diferencia era estadísticamente significativa si el valor p era < 0,05.
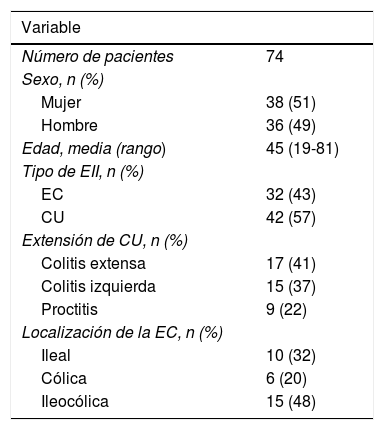
ResultadosCaracterísticas generales de la población de estudioSe incluyeron un total de 74 pacientes. Las características demográficas de los pacientes se resumen en la tabla 1.
Características demográficas de la población de estudio
| Variable | |
|---|---|
| Número de pacientes | 74 |
| Sexo, n (%) | |
| Mujer | 38 (51) |
| Hombre | 36 (49) |
| Edad, media (rango) | 45 (19-81) |
| Tipo de EII, n (%) | |
| EC | 32 (43) |
| CU | 42 (57) |
| Extensión de CU, n (%) | |
| Colitis extensa | 17 (41) |
| Colitis izquierda | 15 (37) |
| Proctitis | 9 (22) |
| Localización de la EC, n (%) | |
| Ileal | 10 (32) |
| Cólica | 6 (20) |
| Ileocólica | 15 (48) |
CU: colitis ulcerosa; EC: enfermedad de Crohn; EII: enfermedad inflamatoria intestinal.
La gran mayoría de los pacientes habían sido derivados a nuestra Unidad procedentes de especialistas en Aparato Digestivo y de otros especialistas en EII, como se puede apreciar en la tabla 2. La mediana de tiempo desde el diagnóstico hasta la derivación a nuestro centro fue de 65 meses.
Procedencia de los pacientes derivados a nuestra Unidad de EII
| Procedencia | n (%) |
|---|---|
| Especialistas en Aparato Digestivo | 49 (68) |
| Especialistas en EII | 10 (14) |
| Pediatras especialistas en EII | 5 (7) |
| Medicina Interna | 4 (5) |
| Atención Primaria | 2 (3) |
| Especialistas en Cirugía General y Digestivo (medicina privada) | 2 (3) |
EII: enfermedad inflamatoria intestinal.
El consumo de tabaco se había investigado en el 50% (IC 95% 31-69) de los pacientes con EC. Al 36% (IC 95% 18-57) de estos pacientes se les había informado sobre los efectos negativos del consumo de tabaco sobre la EII, y en el 29% (IC 95% 13-51) se había promocionado el abandono del hábito tabáquico.
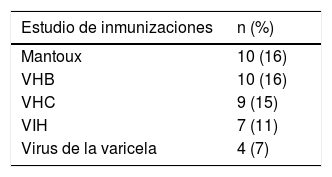
Estudio de inmunizaciones al diagnóstico de la EIIEn la mayoría de los pacientes no se había realizado un estudio de las inmunizaciones adecuado al diagnóstico de la EII. En la tabla 3 se resume el estudio de inmunizaciones al diagnóstico.
Promoción de las inmunizacionesSe administró la vacuna del VHB en el 7% de los pacientes no inmunizados al diagnóstico y la vacuna de la varicela en el 3% de los pacientes. Se promocionó la inmunización contra el neumococo y el tétanos en el 3% de los pacientes que refirieron no estar vacunados. Además, se recomendó la administración de la vacuna contra la gripe estacional en el 3% de los pacientes.
Estudio de la localización de la enfermedad en pacientes con ECEn los pacientes con EC, se investigó solamente la afectación del intestino delgado en el 7% de los pacientes, mientras que en otro 7% de los pacientes solamente se estudió la presencia de enfermedad en el colon. Por otra parte, en un 86% (IC 95% 66-96) de los pacientes diagnosticados de EC se investigó si la enfermedad afectaba tanto al intestino delgado como al colon.
Tratamiento de la EIITratamiento con 5-ASADe los pacientes que tenían indicación de tratamiento con 5-ASA (pacientes con colitis ulcerosa al menos izquierda), únicamente el 67% (IC 95% 53-78) lo había recibido. De los que recibieron 5-ASA, el 93% (IC 95% 80-98) se trató con una dosis de inducción inferior a la recomendada, siendo la mediana de la dosis de los pacientes infradosificados de 2g (RIC 2-3). El 85% (IC 95% 70-94) recibió una pauta fraccionada (en lugar de única diaria). El 31% de los pacientes había recibido una dosis de mantenimiento inferior a la establecida, siendo la mediana de la dosis de mantenimiento de los pacientes infradosificados de 1,2g diarios (RIC 1-2). El 42% de los pacientes sin indicación de tratamiento con 5-ASA oral lo había recibido (pacientes con diagnóstico de enfermedad de Crohn con afectación de intestino delgado). El 41% de los pacientes con indicación de tratamiento tópico con 5-ASA lo había recibido.
Tratamiento con esteroidesEl 53% (IC 95% 29-75) de los pacientes con afectación ileal y actividad leve habían recibido tratamiento con corticoides sistémicos (en lugar de budesonida) para inducir la remisión; el resto de los pacientes fue tratado con budesonida oral. Asimismo, el 22% de los pacientes recibió budesonida durante más de 3 meses.
Tratamiento con inmunosupresoresEl tratamiento con inmunosupresores se había iniciado en el 38% (IC 95% 19-59) de los pacientes en los que existía indicación. El 29% de los pacientes recibió la dosis completa de inmunosupresores (azatioprina o mercaptopurina) desde el principio. La mediana de la dosis de los pacientes tratados con azatioprina que estuvieron infradosificados fue de 1,2mg/kg cada 24 h (RIC 1-1,8).
Prevención de la osteoporosisEl 13% de los pacientes que había recibido esteroides sistémicos había tomado calcio y vitamina D como prevención de la osteoporosis. La densidad mineral ósea se había evaluado mediante densitometría en el 12% de los pacientes que había recibido tratamiento prolongado con corticoides.
Cribado de cáncer colorrectalEl cribado de displasia cólica se había iniciado en el 56% (IC 95% 30-80) de los pacientes que tenían indicación; de ellos, se comenzó en el momento adecuado en el 33% de los pacientes, y en el 38% se repitieron las colonoscopias con la periodicidad recomendada.
Actitud ante los brotes de la enfermedadEn el 90% (IC 95% 55-99) de los pacientes se confirmó la presencia de actividad clínica mediante la realización de una endoscopia o una prueba de imagen. En el 75% (IC 95% 43-97) de los casos de actividad de la EII se solicitaron coprocultivos y parásitos en heces, mientras que en un 70% (IC 95% 35-93) de los pacientes con actividad de la EII se investigó la presencia de la toxina de C. difficile en heces.
Actuación de los médicos digestivos generales vs. los especialistas en EIILos médicos especialistas en EII realizaron una promoción más adecuada de las inmunizaciones entre los pacientes que no habían sido vacunados contra el VHB, el neumococo, la varicela y el tétanos, en comparación con los médicos digestivos generales, y esta diferencia fue estadísticamente significativa.
No se encontraron diferencias estadísticamente significativas en la actuación de los médicos especialistas en EII vs. los digestivos generales en lo que respecta al estudio del hábito tabáquico en pacientes con EC, la promoción del abandono del hábito tabáquico en estos pacientes, el estudio de las inmunizaciones al diagnóstico, el estudio de la localización de la EC al diagnóstico de la enfermedad, la indicación y dosificación adecuada del tratamiento tanto de inducción como de mantenimiento con 5-ASA, la indicación de tratamiento con esteroides e inmunosupresores, la prevención de la osteoporosis en pacientes en tratamiento con esteroides, el cribado del CCR, ni la actitud ante la presencia de actividad de la EII.
DiscusiónEl presente estudio demuestra que los errores en la atención ambulatoria de pacientes con EII son frecuentes, a pesar de que la gran mayoría de los pacientes fueron derivados a nuestra Unidad por especialistas en Aparato Digestivo. Esto concuerda con otros estudios publicados en los que se ha evidenciado que la actuación de los médicos digestivos generales difiere de las recomendaciones actuales basadas en la evidencia científica hasta en un 30% de los casos4.
En nuestro estudio, únicamente la mitad de los médicos previos preguntaron a los pacientes con EC acerca del consumo de tabaco y en menos de un tercio se promocionó el abandono del hábito tabáquico. Nulsen et al. investigaron los conocimientos, actitudes y prácticas de 140 gastroenterólogos con respecto al consumo de tabaco de sus pacientes con EC. Los autores observaron que el 66% de los gastroenterólogos preguntaba a los pacientes acerca del consumo de tabaco y solo un tercio de ellos promocionaba el abandono del hábito tabáquico10. En otros estudios, alrededor del 90% de los gastroenterólogos investigó el consumo de tabaco entre sus pacientes con EC11,12. No obstante, hay que tener en cuenta que, en dichos estudios, la historia clínica electrónica disponía de una alerta que recuerda al médico que debe realizar el cribado del tabaquismo.
La ECCO recomienda evaluar el estado de inmunización de los pacientes con EII en el momento del diagnóstico y administrar las vacunas apropiadas para evitar las infecciones prevenibles13. Según nuestros resultados, en menos del 20% de los pacientes se realizó un estudio adecuado del estado de las inmunizaciones al momento del diagnóstico de la EII. En este aspecto, no encontramos diferencias entre los médicos especialistas en EII y los digestivos generales. Estos resultados son congruentes con otros estudios publicados en los que la frecuencia del estudio del estado inmunológico de los pacientes con EII por parte de los médicos fue de entre el 14 y el 40%14–17.
De acuerdo con nuestro estudio, en la inmensa mayoría de los pacientes no se administró la vacunación contra el VHB, la varicela, la gripe estacional, el neumococo o el tétanos. No obstante, los especialistas en EII recomendaron más frecuentemente la vacunación en los pacientes que no estaban inmunizados en comparación con los médicos digestivos generales, datos que se encuentran en la línea de los resultados de otros estudios14. La baja tasa de vacunación entre nuestros pacientes sugiere que tanto los médicos digestivos generales como los especialistas en EII no están recomendando con la frecuencia necesaria las vacunas indicadas a los pacientes con EII. En un estudio publicado por Wasan et al., el 22% de los 167 pacientes con EII encuestados había rechazado vacunarse en el pasado. De estos, el 14% refirieron que sus médicos les habían informado que la inmunización no era necesaria18. Otro estudio que incluyó 198 especialistas en EII encontró que solamente el 23% de estos investigaba el estado de inmunizaciones de sus pacientes. Los autores concluyeron que estos hallazgos podrían deberse a distintos motivos, como el desconocimiento de los médicos, la indiferencia tanto de los médicos como de los pacientes o la preocupación por los posibles efectos adversos de las vacunas17.
El tratamiento combinado de 5-ASA oral y tópica ha demostrado su superioridad para la inducción y el mantenimiento de la remisión en pacientes con CU, en comparación con los 5-ASA orales en monoterapia19. En nuestro estudio, llama la atención la importante proporción de pacientes con indicación de tratamiento con 5-ASA oral que no lo había recibido y la frecuencia de la infradosificación en los casos en los que sí estaba indicado el tratamiento con 5-ASA. Asimismo, casi la mitad de los pacientes sin indicación de tratamiento con 5-ASA por tratarse de pacientes con EC con afectación de intestino delgado, habían recibido dicho tratamiento. Una explicación a estos hechos sería el desconocimiento de las guías con respecto a qué pacientes con EII deben recibir tratamiento con 5-ASA y la dosis adecuada. A pesar de las recomendaciones actuales, en nuestro estudio solamente el 41% de los pacientes con indicación de tratamiento tópico durante el brote de la enfermedad lo había recibido. Otro error frecuente evidenciado en nuestro estudio fue que más del 85% de los pacientes recibió la dosis de 5-ASA oral fraccionada, a pesar de que este hecho en uno de los principales factores asociados a la falta de adhesión al tratamiento, tal y como se ha demostrado en diversos estudios20.
Las tiopurinas son fármacos de primera elección en los pacientes con EC y CU corticodependientes1. Según nuestros resultados, del total de pacientes que recibieron inmunosupresores, solamente el 38% tenía indicación de tratamiento con estos fármacos. Estos resultados difieren de otro estudio en el que el 86% de los 285 gastroenterólogos encuestados afirmó que siempre indicaba azatioprina en pacientes corticorrefractarios o corticodependientes14. Esto podría explicarse porque nuestro estudio es de práctica clínica real, y no siempre el conocimiento de las guías de práctica clínica garantiza su aplicación.
En nuestro estudio, en poco más de la mitad de los pacientes con EII en los que estaba indicado el cribado del CCR, este se había iniciado. De estos, solamente en un tercio se había iniciado en el momento adecuado y en poco más de un tercio de pacientes las colonoscopias se repitieron con la periodicidad recomendada. Similares resultados fueron publicados por Vershuren et al.15. Los autores encontraron que los médicos iniciaron el cribado de CCR a los 8-10 años del diagnóstico en el 57% de los pacientes con colitis izquierda y en el 70% de los pacientes con colitis extensa a los 8-10 años del diagnóstico. Además, la frecuencia de las colonoscopias de vigilancia fue inadecuada en el 80% de los casos.
Según nuestros resultados, no existieron diferencias estadísticamente significativas en las distintas actuaciones de los médicos especialistas en EII en comparación con los médicos digestivos generales, excepto en lo referente a la vacunación de los pacientes no inmunizados. En ambos grupos, la frecuencia de errores en la práctica cínica habitual fue muy elevada. Una explicación a este hecho podría ser el relativamente reducido número de pacientes incluido en nuestro estudio, sobre todo en el grupo de pacientes derivados a nuestra Unidad por parte de los médicos especialistas en EII.
La variación en la práctica clínica puede deberse a distintos motivos: el desconocimiento sobre la eficacia de ciertos fármacos, las creencias acerca del coste del tratamiento o de los perfiles de seguridad de los fármacos21. Otra posible explicación sería el desconocimiento de la existencia de guías de práctica clínica, como se ha observado en otros estudios22.
El presente estudio tiene algunas limitaciones relevantes. En primer lugar, se trata de un estudio retrospectivo, por lo que se debe tener en cuenta el posible sesgo de memoria. Aunque se hizo una revisión cuidadosa y exhaustiva de las historias clínicas de las pacientes y se aplicó un cuestionario estandarizado con la finalidad de minimizar este sesgo, es evidente que se necesitan estudios prospectivos adicionales que permitan identificar de forma más precisa las áreas de mejora que nuestro estudio deja en evidencia y que permitan tomar medidas concretas para mejorar el cumplimiento de las guías de práctica clínica. En segundo lugar, podría existir un sesgo de selección, ya que se incluyeron pacientes derivados para una segunda opinión a nuestra Unidad y el enfoque previo recibido por estos pacientes podría haber sido de menor calidad que aquellos que no fueron derivados. En tercer lugar, el estudio es unicéntrico y el número de pacientes incluidos es relativamente pequeño, por lo que algunos resultados podrían no ser representativos. Además, el hecho de que la mediana de seguimiento sea 65 meses y que se haya evaluado de forma retrospectiva la adecuación a las guías actuales podría haber influido en los resultados de pobre cumplimiento de las recomendaciones; no obstante, las recomendaciones evaluadas en el presente estudio no han sufrido una variación sustancial en los últimos años.
Por otra parte, nuestro estudio tiene la fortaleza de ser uno de los pocos que evalúa la práctica clínica habitual en pacientes derivados a una Unidad de EII y la compara con los procedimientos actualmente recomendados, ya que a diferencia de otros estudios no se limita a aplicar un cuestionario preguntando al médico lo que haría, sino que evalúa lo que el médico realmente hace en su práctica clínica mediante el análisis de sus decisiones plasmadas en la historia clínica del paciente.
En conclusión, el presente estudio demuestra que los errores en el manejo de los pacientes ambulatorios diagnosticados de EII son muy frecuentes, tanto entre los médicos de digestivo general como entre los especialistas en EII. Los errores más frecuentes se cometieron en el estudio del estado de inmunizaciones del paciente y en las indicaciones y dosificaciones del tratamiento con 5-ASA e inmunosupresores. Estos hallazgos justifican la necesidad de una mayor difusión de las guías de práctica clínica entre los gastroenterólogos y de la realización de actividades de formación continuada apoyadas por sociedades científicas. Dicha difusión podría realizarse a través de jornadas y cursos de formación organizados por dichas sociedades, tanto de forma presencial como por vía telemática. Finalmente, nuestros resultados refuerzan la recomendación de que los pacientes con EII deberían realizar el seguimiento de su enfermedad en unidades especializadas y acreditadas.
FinanciaciónBeca GETECCU-ABBOTT de la Teoría a la Práctica 2010-2011.
Conflicto de interesesM.J. Casanova: ha recibido financiación para asistencia a congresos y participación en actividades de formación de Pfizer, Janssen, MSD, Ferring, Abbvie.
M. Chaparro: asesoramiento científico, soporte para investigación y/o actividades formativas de MSD, Abbvie, Hospira, Pfizer, Takeda, Janssen.
J.P. Gisbert: asesoramiento científico, soporte para investigación y/o actividades formativas: MSD, Abbvie, Hospira, Pfizer, Kern Pharma, Biogen, Takeda, Janssen, Roche, Sandoz, Celgene, Ferring, Faes Farma, Shire Pharmaceuticals, Dr. Falk Pharma, Tillotts Pharma, Chiesi, Casen Fleet, Gebro Pharma, Otsuka Pharmaceutical, Vifor Pharma.