There is little evidence on the impact of current recommendations on the use of antiplatelet therapy during the perioperative and periprocedural period in our setting. The aim of this study was to analyze the incidence and clinical impact of inappropriate use of antiplatelet therapy in a population of patients undergoing surgery or a diagnostic or therapeutic procedure in “real life” in Spain.
MethodsA prospective multicenter observational study of patients treated with antiplatelet agents requiring intervention was conducted. The incidence of thrombotic and hemorrhagic events at 30 days was analyzed according to peri-intervention management of antiplatelet therapy.
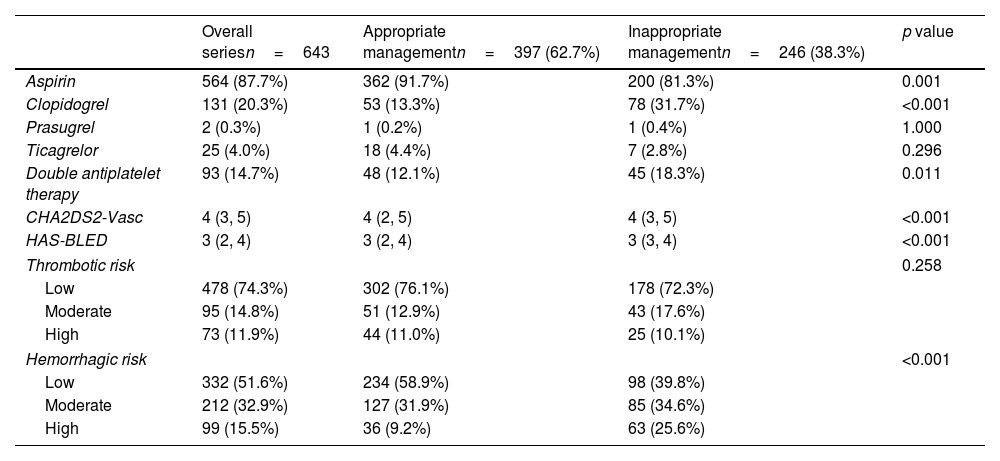
ResultsWe included 643 patients (31.9% women, 39.0% over 75 years of age), most of them (87.7%) receiving aspirin as antiplatelet therapy at a dose of 100mg/day. Indications for antiplatelet therapy were ischemic heart disease (44.9%), cerebrovascular disease (21.7%), and peripheral vascular disease (23.0%). Ischemic risk was low in 74.3%, while 51.6% had a low bleeding risk of the intervention. Periprocedural management was considered appropriate in 61.7% of cases. 30-day incidence of the combined primary endpoint of thrombotic events and major bleeding (12.1% versus 5.0%; p=0.002) and 30-day mortality (5.2% versus 1.5%; p=0.008) were significantly higher in patients with inappropriate periprocedural management of antiplatelet agents.
ConclusionsDespite current recommendations for the use of antiplatelet drugs in the perioperative/periprocedural period, their implementation in the “real world” remains low. Inappropriate use is associated with an increased incidence of adverse events, both thrombotic and hemorrhagic.
Existe poca evidencia sobre el impacto de las recomendaciones actuales sobre el uso de la terapia antiplaquetaria durante el periodo perioperatorio y periprocedimiento en nuestro medio. El objetivo de este estudio fue analizar la incidencia y el impacto clínico del uso inapropiado de la terapia antiplaquetaria en una población de pacientes sometidos a cirugía o a un procedimiento diagnóstico o terapéutico en la «vida real» en España.
MétodosSe realizó un estudio observacional multicéntrico prospectivo de pacientes tratados con antiagregantes plaquetarios que requerían intervención. Se analizó la incidencia de eventos trombóticos y hemorrágicos a los 30 días según el manejo peri-intervención del tratamiento antiplaquetario.
ResultadosSe incluyeron 643 pacientes (31,9% mujeres, 39,0% mayores de 75 años), la mayoría de ellos (87,7%) recibían aspirina como tratamiento antiplaquetario a dosis de 100mg/día. Las indicaciones del tratamiento antiagregante plaquetario fueron cardiopatía isquémica (44,9%), enfermedad cerebrovascular (21,7%) y enfermedad vascular periférica (23,0%). El riesgo isquémico era bajo en el 74,3%, mientras que en el 51,6% el riesgo hemorrágico de la intervención era bajo. El tratamiento periprocedimiento se consideró adecuado en el 61,7% de los casos. La incidencia a 30 días de la variable principal combinada de eventos trombóticos y hemorragia grave (12,1 frente al 5,0%; p=0,002) y la mortalidad a 30 días (5,2 frente al 1,5%; p=0,008) fueron significativamente mayores en los pacientes con un manejo inadecuado de los antiagregantes plaquetarios durante el procedimiento.
ConclusionesA pesar de las recomendaciones actuales para el uso de antiagregantes plaquetarios en el periodo perioperatorio/periprocedimiento, su implementación en el «mundo real» sigue siendo baja. El uso inadecuado se asocia a una mayor incidencia de acontecimientos adversos, tanto trombóticos como hemorrágicos.