Conocer la prevalencia de enfermedades y síntomas digestivos asociados a la depresión.
Material y métodosEstudio observacional transversal en atención primaria. Sujetos: todas las personas de 60 años o más con diagnóstico activo en 2017 de depresión del centro (N=2.312), comparados con los pacientes atendidos de igual edad sin depresión (N=11.049). Variables: edad, sexo, códigos de síntomas y diagnósticos de enfermedades crónicas digestivas. Fuente: historia clínica informatizada. Se ha calculado las prevalencias en ambos grupos, el odds ratio (OR) e intervalo de confianza (IC) del 95% para los principales diagnósticos y síntomas digestivos.
ResultadosEl 38,0% de pacientes con depresión tiene alguna enfermedad digestiva crónica, el 64,7% algún síntoma y el 74,7% algún diagnóstico o síntoma digestivo. Los diagnósticos con OR significativo con relación a los pacientes sin depresión son: síndrome de intestino irritable OR: 2,0 (IC 95%: 1,51-2,64), anomalía congénita digestiva 1,83 (1,17-2,86), úlceras pépticas 1,75 (1,28-2,40), enfermedad diverticular 1,73 (1,52-1,97), colecistitis/colelitiasis 1,59 (1,36-1,86), hepatopatía 1,55 (1,32-1,82), hepatitis vírica 1,50 (1,12-2,02), enfermedades esofágicas 1,45 (1,24-1,69). Los síntomas con OR significativo son: anorexia 2,81 (1,75-4,50), náuseas/vómitos 2,19 (1,79-2,67), estreñimiento 1,96 (1,77-2,18), flatulencia 1,78 (1,48-2,14), disfagia 1,72 (1,30-2,28), dolor abdominal 1,69 (1,57-1,82), dispepsia 1,56 (1,30-1,87) y acidez 1,55 (1,26-1,92).
ConclusionesLa comorbilidad digestiva es muy frecuente en pacientes mayores de 60 años con depresión, hasta tres cuartos presentan enfermedades o síntomas digestivos. Las enfermedades más asociadas son el síndrome del intestino irritable, anomalías congénitas, otras úlceras pépticas y enfermedad diverticular. Los síntomas con mayor asociación son anorexia, náuseas/vómitos, estreñimiento, flatulencia, disfagia, dolor abdominal, dispepsia y acidez.
A study was carried out on the prevalence of gastrointestinal diagnoses and symptoms associated with depression.
Material and methodsA cross-sectional observational study was conducted in Primary Care in 2017. All patients aged 60 years or more with depression were included from the health care centre (N=2312), and were compared to the total patients that visited the centre from the same age group without depression (N=11049). The variables collected were age, gender and the codes for gastrointestinal symptoms and chronic conditions. These were obtained from the computerised medical files. The prevalence was calculated for both groups, and included the odds ratio (OR) and 95% confidence interval (CI).
ResultsMore than one-third (38.0%) of patients with depression have chronic gastrointestinal diseases, 64.7% have gastrointestinal symptoms, and 74.7% have either of them. The conditions with strongest associations are: irritable bowel syndrome OR: 2.00 (95% CI: 1.51-2.64), congenital anomaly 1.83 (1.17-2.86), other peptic ulcers 1.75 (1.28-2.40), diverticular disease 1.73 (1.52-1.97), cholecystitis/cholelithiasis 1.59 (1.36-1.86), liver disease 1.55 (1.32-1.82), viral hepatitis 1.50 (1.12-2.02), and oesophageal diseases 1.45 (1.24-1.69). Symptoms with a statistically significant OR were: anorexia 2.81 (1.75-4.50), nausea/vomiting 2.19 (1.79-2.67), constipation 1.96 (1.77-2.18), flatulence 1.78 (1.48-2.14), dysphagia 1,72 (1.30-2.28), abdominal pain 1.69 (1.57-1.82), dyspepsia 1.56 (1.30-1.87), and heartburn 1.55 (1.26-1.92).
ConclusionsGastrointestinal comorbidity is very common in patients over 60 years-old with depression. Three-quarters of the patients have chronic gastrointestinal diseases or symptoms. The conditions with strongest associations are irritable bowel syndrome, congenital anomalies, other peptic ulcers, and diverticular disease. The symptoms with strongest associations are anorexia, nausea/vomiting, constipation, flatulence, dysphagia, abdominal pain, dyspepsia, and heartburn.
La ansiedad o la depresión afectan al 27% de las personas entre 65 y 74 años, y al 34% de los mayores de 74 años, según la Encuesta de Salud de Cataluña 20151.
La depresión a menudo está infradiagnosticada en atención primaria. La prevalencia de síntomas depresivos en mayores de 64 años se ha estimado del 19,7% y el diagnóstico clínico de depresión del 5%2.
La depresión puede afectar el curso, las complicaciones y el manejo de otras enfermedades crónicas, con un incremento del deterioro funcional, gastos sanitarios, incumplimiento terapéutico y mayor riesgo de morbimortalidad en pacientes con otros problemas crónicos3-5.
La depresión se presenta con más frecuencia en combinación a enfermedades gastrointestinales, cardiovasculares, endocrinas, musculoesqueléticas, Parkinson, enfermedades respiratorias y obesidad6,7. Alteraciones funcionales del sistema digestivo como el síndrome del intestino irritable se asocian frecuentemente con alteraciones afectivas como la depresión o la ansiedad8. En un estudio realizado en atención primaria a través de encuesta estructurada se vio que la sintomatología gastrointestinal se asocia con depresión y ansiedad9.
Cada vez hay más bibliografía que apoya la existencia de un eje cerebro-intestino-microbiota, que puede abrir nuevas vías en la prevención y el abordaje de la enfermedad10-15. Una mejora de la dieta puede suponer una estrategia de tratamiento eficaz y accesible para pacientes con depresión16. Algunos estudios apoyan la utilidad de los probióticos en la mejora clínica de pacientes con depresión17-19. La existencia de un eje cerebro-intestino-microbiota haría esperable una elevada comorbilidad digestiva en pacientes con enfermedades psiquiátrica.
La hipótesis del estudio fue que la comorbilidad digestiva es muy frecuente en pacientes mayores con depresión, y hay mucha sintomatología digestiva sin catalogar en un diagnóstico formal presente en pacientes con depresión. El objetivo del estudio fue estudiar la prevalencia de las principales enfermedades crónicas digestivas y de sintomatología digestiva en pacientes con depresión.
Material y métodosEs un estudio observacional transversal realizado en atención primaria, en un centro de atención primaria que incluye dos Áreas Básicas de Salud de Barcelona.
Sujetos estudiadosCriterios de inclusión: Se han incluido todas las personas de 60 años o más con diagnóstico activo en 2017 de depresión del centro de atención primaria (N=2.312), comparados con todos los pacientes atendidos del mismo grupo de edad sin depresión (N=11.049).
Criterios de exclusión: No se ha aplicado ningún criterio de exclusión.
Los códigos CIE-10 correspondientes a depresión utilizados son:
- •
F32 Episodio depresivo
- •
F32.0 Episodio depresivo leve
- •
F32.1 Episodio depresivo moderado
- •
F32.2 Episodio depresivo grave sin síntomas psicóticos
- •
F32.3 Episodio depresivo grave con síntomas psicóticos
- •
F32.8 Otros episodios depresivos
- •
F32.9 Episodio depresivo, no especificado
- •
F33 Trastorno depresivo recurrente
- •
F33.0 Trastorno depresivo recurrente, episodio leve presente
- •
F33.1 Trastorno depresivo recurrente, episodio moderado presente
- •
F33.2 Trastorno depresivo recurrente, episodio depresivo grave presente sin síntomas psicóticos
- •
F33.3 Trastorno depresivo recurrente, episodio depresivo grave presente, con síntomas psicóticos
- •
F33.4 Trastorno depresivo recurrente actualmente en remisión
- •
F33.8 Otros trastornos depresivos recurrentes
- •
F33.9 Trastorno depresivo recurrente, no especificado
- •
F34.1 Distimia
Se han recogido las variables: edad, sexo y códigos CIE-10 de diagnósticos de enfermedades crónicas digestivas y síntomas digestivos, y de otras comorbilidades. Fuente: historia clínica informatizada (ECAP). Se han considerado las enfermedades digestivas que están incluidas dentro de las enfermedades crónicas definidas por O’Halloran et al.20.
Los códigos diagnósticos en CIE-10 se han convertido a la clasificación CIAP-2, habitualmente utilizada en atención primaria utilizando el mapeo de equivalencias del Ministerio de Sanidad21.
Análisis estadísticoSe ha calculado la frecuencia de presentación en los 2 grupos y calculado el odds ratio (OR) y el intervalo de confianza (IC) del 95% para los principales diagnósticos y sintomatología digestiva.
Aspectos éticosEl estudio ha sido aprobado por el Comité Ético de Investigación Clínica del Hospital Universitario de Bellvitge (proyecto PR 104/18 CSI 18/12, acta 07/18).
Los datos se han tratado de forma anónima sin variables que identifiquen pacientes individuales, conforme a la Ley Orgánica 15/1999 de 13 de diciembre, de protección de datos de carácter personal. Debido al diseño del estudio retrospectivo y al hecho que los datos han sido tratados de forma anónima no se ha obtenido el consentimiento de los pacientes.
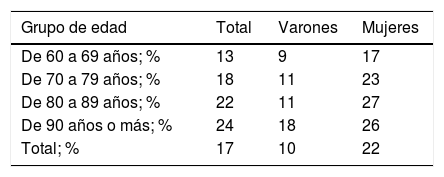
ResultadosDel total de 2.312 pacientes con depresión, el 76,6% eran mujeres y la edad media de 76,3 años (DE: 9,8). El 30,7% tenían entre 60 y 69 años; el 29,5% entre 70 y 79 años; el 28,9% entre 80 y 89 años y el 10,9% 90 años o más.
La prevalencia global de depresión en mayores de 60 años atendidos en el centro fue del 17% (10% en varones y 22% en mujeres). En la tabla 1 se detallan las prevalencias para diferentes grupos de edad y sexo.
El 38,0% de pacientes mayores de 60 años con depresión tienen alguna enfermedad digestiva crónica, el 64,7% presenta algún síntoma digestivo y el 74,7% tiene algún diagnóstico o síntoma digestivo.
Las prevalencias de algunas comorbilidades en los pacientes con depresión son: isquemia cardíaca con angina 3,6%, insuficiencia cardíaca 6,8%, fibrilación/flutter auricular 10,5%, hipertensión complicada 5,8%, enfermedad cerebrovascular 3,9%, enfermedad vascular periférica 7,1%, Párkinson 3,9%, migraña 12,0%, abuso crónico del alcohol 2,5%, demencia 11,5%, trastorno de la ansiedad 38,8%, enfermedad pulmonar obstructiva crónica 8,5% y diabetes insulinodependiente 1,1%. Las prevalencias para los pacientes sin depresión son: isquemia cardíaca con angina 1,9%, insuficiencia cardíaca 2,5%, fibrilación/flutter auricular 8,6%, hipertensión complicada 3,9%, enfermedad cerebrovascular 2,1%, enfermedad vascular periférica 4,6%, Párkinson 1,3%, migraña 1,0%, abuso crónico del alcohol 1,2%, demencia 4,2%, trastorno de la ansiedad 12,4%, enfermedad pulmonar obstructiva crónica 5,9% y diabetes insulinodependiente 0,1%.
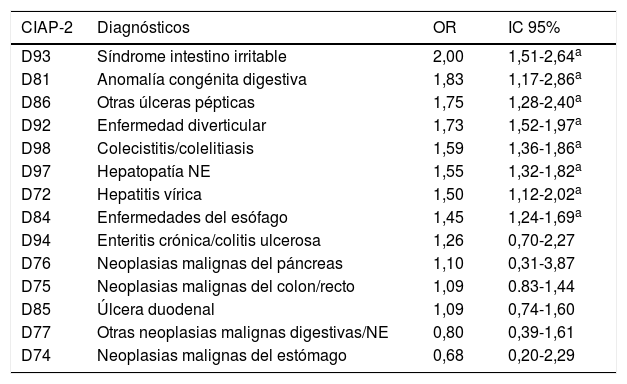
En la tabla 2 se presenta la asociación de las principales enfermedades crónicas digestivas con depresión en pacientes de 60 años o más en relación con pacientes sin depresión del mismo grupo de edad. Los diagnósticos con una asociación estadísticamente significativa son el síndrome de intestino irritable, anomalías congénitas digestivas, otras úlceras pépticas, enfermedad diverticular, colecistitis/colelitiasis, hepatopatía NE, hepatitis vírica y enfermedades del esófago.
Asociación de enfermedades digestivas crónicas con depresión
| CIAP-2 | Diagnósticos | OR | IC 95% |
|---|---|---|---|
| D93 | Síndrome intestino irritable | 2,00 | 1,51-2,64a |
| D81 | Anomalía congénita digestiva | 1,83 | 1,17-2,86a |
| D86 | Otras úlceras pépticas | 1,75 | 1,28-2,40a |
| D92 | Enfermedad diverticular | 1,73 | 1,52-1,97a |
| D98 | Colecistitis/colelitiasis | 1,59 | 1,36-1,86a |
| D97 | Hepatopatía NE | 1,55 | 1,32-1,82a |
| D72 | Hepatitis vírica | 1,50 | 1,12-2,02a |
| D84 | Enfermedades del esófago | 1,45 | 1,24-1,69a |
| D94 | Enteritis crónica/colitis ulcerosa | 1,26 | 0,70-2,27 |
| D76 | Neoplasias malignas del páncreas | 1,10 | 0,31-3,87 |
| D75 | Neoplasias malignas del colon/recto | 1,09 | 0.83-1,44 |
| D85 | Úlcera duodenal | 1,09 | 0,74-1,60 |
| D77 | Otras neoplasias malignas digestivas/NE | 0,80 | 0,39-1,61 |
| D74 | Neoplasias malignas del estómago | 0,68 | 0,20-2,29 |
Códigos CIAP-2 y descriptivos de los diagnósticos digestivos.
CIAP-2: Clasificación Internacional de la Atención Primaria-segunda edición; IC 95%: intervalo de confianza del 95% de los odds ratio; NE: no especificado; OR: odds ratio.
En la tabla 3 se pueden ver los síntomas digestivos en pacientes con depresión en relación con los pacientes que no la tienen. La anorexia, los vómitos, el estreñimiento, la flatulencia, la disfagia, el dolor abdominal, la dispepsia y la pirosis son más frecuentes en pacientes con depresión.
Asociación de síntomas digestivos con depresión
| CIAP-2 | Síntomas | OR | IC 95% |
|---|---|---|---|
| T03 | Pérdida de apetito | 2,81 | 1,75-4,50a |
| D10 | Vómitos | 2,19 | 1,79-2,67a |
| D12 | Estreñimiento | 1,96 | 1,77-2,18a |
| D08 | Flatulencia/aerofagia/dolor por gases | 1,78 | 1,48-2,14a |
| D21 | Problemas de la deglución | 1,72 | 1,30-2,28a |
| D02, D06 | Dolor de estómago/epigástrico;otros dolores abdominales localizados | 1,69 | 1,57-1,82a |
| D07 | Dispepsia/indigestión | 1,56 | 1,30-1,87a |
| D03 | Pirosis | 1,55 | 1,26-1,92a |
| D14 | Hematemesis/vómito de sangre | 1,91 | 0,84-4,33 |
| D15 | Melena | 1,65 | 0,98-2,78 |
| D11 | Diarrea | 0,87 | 0,30-2,52 |
Códigos CIAP-2 y descriptivos de los síntomas digestivos.
CIAP-2: Clasificación Internacional de la Atención Primaria-segunda edición; IC 95%: intervalo de confianza del 95% de los odds ratio; OR: odds ratio.
La prevalencia de la depresión diagnosticada para pacientes de 60 años o más atendidos en el centro es del 17%, superior a la encontrada por otros autores en atención primaria2. En parte podría deberse a la elevada proporción de población sobreenvejecida en el centro (tasa de sobreenvejecimiento del 23%). Además, los pacientes se seleccionaron a partir de los códigos diagnósticos de depresión abiertos en la historia clínica informatizada y algunos de ellos podrían tener el cuadro clínico solucionado, pero no haberse cerrado el diagnóstico en la historia clínica, aunque posiblemente el grado de infradiagnóstico real sea menor. Estudios que usaban el test de Yesavage sobre una muestra de individuos ancianos en atención primaria encontraron prevalencias del 16 al 23%2,22.
Los pacientes de 60 años o más estudiados presentaban con mayor frecuencia y significación estadística: síndrome del intestino irritable, anomalías congénitas digestivas, otras úlceras pépticas, enfermedad diverticular, colecistitis/colelitiasis, hepatopatías, hepatitis víricas y enfermedades del esófago.
Algunos estudios ponen en evidencia que pacientes con diversas enfermedades digestivas con frecuencia presentan depresión. La prevalencia de esta en pacientes ingresados o ambulatorios de departamentos de gastroenterología de hospitales generales es elevada, del 34% entre 60 y 70 años, y del 44% para mayores de 70 años23. Las enfermedades con mayor prevalencia fueron los tumores digestivos, la cirrosis hepática, la dispepsia funcional y la hepatitis crónica. Sin embargo, tanto la frecuencia de presentación como la enfermedad vienen determinados por el tipo de población que llega a este nivel asistencial. En nuestro estudio la frecuencia de neoplasias digestivas no se asoció estadísticamente a la depresión, posiblemente por insuficiente poder estadístico por el bajo número de casos de estos diagnósticos.
En otras publicaciones personas con diagnóstico previo de síndrome de intestino irritable, dispepsia y úlcera péptica se encontró un mayor riesgo de presentar depresión24, y pacientes con reflujo gastroesofágico tenían mayores puntuaciones en escalas de depresión y de ansiedad25,26. La depresión es un factor de riesgo para el desarrollo de úlcera péptica, para todos los grupos de edad incluyendo mayores de 65 años27. La prevalencia total a lo largo de la vida de al menos un problema de salud mental en los pacientes con síndrome del intestino irritable oscila entre el 38 y el 100%, y para la depresión entre el 6 y el 70% dependiendo del nivel asistencial28. En nuestro estudio el síndrome del intestino irritable ha sido el diagnóstico digestivo con mayor fuerza de asociación, con un OR de 2,00.
No encontramos una asociación estadísticamente significativa para la enteritis crónica/colitis ulcerosa, posiblemente por falta de poder estadístico y tal vez también de infraregistro. Otros autores hallaron que los síntomas de ansiedad y depresión son más frecuentes en pacientes con enfermedad intestinal inflamatoria y estos pueden afectar al éxito de la terapia gastrointestinal. Así, la recaída de sintomatología en la enfermedad inflamatoria intestinal puede aumentar los problemas psicológicos29.
Los síntomas digestivos son muy frecuentes en atención primaria, y a menudo no llevan a un diagnóstico clínico. En los pacientes con depresión hemos encontrado una mayor presentación estadísticamente significativa para algunos síntomas digestivos: pérdida de apetito, vómitos, estreñimiento, flatulencia/aerofagia/dolor por gases, problemas de la deglución, dolor epigástrico/otros dolores abdominales localizados, dispepsia/indigestión y pirosis. Hasta el 64,7% de los pacientes con depresión de 60 años o más presenta algún código de síntoma digestivo en la historia clínica. Probablemente la cifra real sea inferior ya que es posible que, en algunos casos, aunque el síntoma no esté activo no se haya cerrado el código en la historia clínica. Pero en todo caso en relación a los pacientes sin depresión la frecuencia de presentación es mayor.
Se ha visto que en cuestionarios autoadministrados en atención primaria el 18% de los pacientes presentan al menos un síntoma gastrointestinal, y la depresión es 5 veces más alta entre las personas con sintomatología digestiva9.
Se ha sugerido la influencia del eje intestino-cerebro, así como la interacción del eje hipotálamo-hipófisis-adrenal y la participación del sistema nervioso periférico para explicar la asociación entre enfermedad inflamatoria intestinal y síntomas psiquiátricos29. La microbiota intestinal podría influir en la función de barrera y defectos en la permeabilidad intestinal podrían sustentar la inflamación crónica en la depresión30.
A pesar de esta frecuente comorbilidad, la depresión está infradiagnosticada entre los gastroenterólogos31. Esto ha llevado a proponer una estrecha colaboración entre gastroenterólogos y psiquiatras. El médico de familia con su visión global del paciente puede ofrecerle una atención integral y mejor manejo clínico. Tener presente esta asociación puede ayudar a mejorar el diagnóstico de la depresión, a menudo infradiagnosticada también en atención primaria.
LimitacionesLa información procede de la historia clínica informatizada y puede haber infraregistro o errores diagnósticos. También puede haber insuficiente poder estadístico para detectar asociaciones con patologías poco prevalentes. El estudio se ha realizado en un área urbana con una población sobreenvejecida y los resultados no pueden extrapolarse totalmente para poblaciones de otras características. Por tratarse de un estudio observacional pueden haber diferentes sesgos.
ConclusionesLa comorbilidad digestiva es muy frecuente en pacientes mayores de 60 años con depresión. Hasta ¾ de los pacientes presentan enfermedad o sintomatología digestiva.
Las enfermedades con mayor asociación son el síndrome de intestino irritable, las anomalías congénitas, otras úlceras pépticas y la enfermedad diverticular.
Los síntomas más asociados son anorexia, náuseas/vómitos, estreñimiento, flatulencia, disfagia, dolor abdominal, dispepsia y acidez.
FinanciaciónLa presente investigación no ha recibido ninguna beca específica de agencias de los sectores público, comercial o sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.