Evaluar la persistencia al tratamiento y el uso de los recursos y sus costes en sujetos que inician tratamiento con clopidogrel de marca frente a genérico para el síndrome coronario agudo (SCA) y la enfermedad arterial periférica (EAP).
Pacientes y métodosEstudio observacional-retrospectivo, realizado a partir de los registros médicos de pacientes ≥18 años, que iniciaron un nuevo tratamiento con clopidogrel (marca vs. genérico) entre el 1 de abril de 2015 y el 31 de marzo de 2017. Se compararon 4 grupos de estudio y el seguimiento fue de un año. Principales medidas: comorbilidad, persistencia al tratamiento, ratio posesión-medicación (RPM) y uso de recursos y costes. Los resultados se analizaron mediante análisis multivariante, p<0,05.
ResultadosSe compararon 4 grupos: a) SCA: clopidogrel-marca (n=1.067) vs. genérico (n=3.504); y b) EAP: clopidogrel-marca (n=425) vs. genérico (n=994). Para el SCA (edad media: 69,7 años; 61,4% hombres), con clopidogrel de marca, la persistencia (65,3% vs. 61,0%; p<0,001); hazard-ratio ajustado 0,85 y el RPM (89,8% vs. 86,7%; p=0,045) fueron superiores al genérico. El promedio/unitario del coste fue menor (2.890€ vs. 3.865€, p=0,001).Para la EAP se observaron resultados similares con clopidogrel de marca, la persistencia (64,7% vs. 58,9%; p=0,039), hazard-ratio ajustado 0,86 y el RPM (88,6% vs. 81,7%; p=0,013) fueron superiores al genérico. El promedio/unitario del coste fue menor (2.880€ vs. 3.532€, p=0,044).
ConclusionesLos pacientes que inician tratamiento con clopidogrel de marca vs. genérico, tanto para el SCA como para el EAP, se asociaron a un mayor grado de adherencia al tratamiento, repercutiendo en unos menores costes sanitarios para el Sistema Nacional de Salud.
To evaluate the adherence to treatment, resource use, and costs in subjects initiating treatment with brand-name versus generic clopidogrel for acute coronary syndrome (ACS) and peripheral arterial disease (PAD).
Patients and methodsObservational, retrospective study based on the medical records of patients aged ≥18 years who initiated treatment with clopidogrel (brand-name vs. generic) between 4 April 2015 and 31 March 2017. Four study groups were compared, and the follow-up was one year. The main measurements were: comorbidity, treatment adherence, medication possession ratio (MPR), resource use, and costs. The results were analysed using multivariate analysis. The level of statistical significance was P<.05.
ResultsFour groups were compared: a) ACS: brand-name clopidogrel (N=1,067) vs. generic (N=3,504), and b) PAD: brand-name clopidogrel (N=425) vs. generic (N=994). In the ACS comparison (mean age: 69.7 years, 61.4% male), adherence (65.3% vs. 61.0%, P<.001), adjusted hazard ratio 0.85 and MPR (89.8% vs. 86.7%, P=.045) were more superior with brand-name clopidogrel than with the generic and with a lower mean cost per unit (€2,890 vs. €3,865, P=.001). In the PAD comparison, similar results were observed: persistence (64.7% vs. 58.9%, P=.039); adjusted hazard-ratio 0.86 and MPR (88.6% vs. 81.7%; P=.013) were more superior with brand-name clopidogrel than for the generic, with a lower mean cost per unit (€2,880 vs. €3,532, P=.044).
ConclusionsThere was better treatment adherence in patients initiating treatment with brand-name compared with generic clopidogrel for ACS and PAD, resulting in lower health costs for the Spanish National Health System.
Las enfermedades cardiovasculares (ECV) son una de las principales causas de morbimortalidad en los países desarrollados, ocasionando un incremento en la utilización de los recursos sanitarios1. La enfermedad coronaria, cerebrovascular o arterial periférica constituyen la manifestación clínica final de un proceso inflamatorio crónico de la pared vascular puesto en marcha por diferentes agentes que causan daño en el endotelio2,3. En prevención secundaria las estrategias de intervención van dirigidas a la estabilización de la placa1,4. En este sentido, la terapia farmacológica constituye una de las bases del tratamiento. El clopidogrel es un profármaco, siendo su metabolito activo el causante de la inhibición irreversible de la agregación plaquetaria, que sucede por la inhibición selectiva de la unión del adenosindifosfato a su receptor plaquetario P2Y12, bloqueando la vía de activación de la glucoproteína IIb/IIIa5. El fármaco está indicado en la prevención de eventos aterotrombóticos6.
Varios estudios han demostrado que la discontinuación (falta de adherencia) al tratamiento con clopidogrel se sitúa, al año de seguimiento, entre el 50-70%7,8. Por tanto, el incumplimiento terapéutico a largo plazo es uno de los problemas más importantes en la práctica diaria, ya que ocasiona una menor efectividad clínica, una falta de consecución de los objetivos del tratamiento y un posible aumento de los recursos sanitarios9. Se han identificado algunos factores asociados a la falta de adherencia al tratamiento como, por ejemplo: bajos ingresos económicos, edad joven, polimedicación, comorbilidades y/o reacciones adversas8. En la terapia farmacológica existen presentaciones de especialidades farmacéuticas de marca y genéricas (EFG). Las EFG son medicamentos con la misma eficacia, seguridad y calidad que el original, y son bioequivalentes a la marca original10. Revisando la literatura se observan discrepancias entre los argumentos farmacológicos a favor11 y en contra de la prescripción de estos productos12. Diversos estudios han demostrado que los cambios en la bioapariencia de un mismo principio activo (forma, color, tamaño, blíster o cartonaje) pueden interferir en la adherencia terapéutica de los pacientes13, favoreciendo la falta de control de la enfermedad y el riesgo de complicaciones14. Por otra parte, las evidencias disponibles acerca de la relación entre estas variables son escasas en la vida real, tanto en la literatura internacional como en nuestro entorno sanitario, por lo que la realización de este estudio puede ser de interés. El objetivo del estudio fue analizar la persistencia al tratamiento en sujetos con SCA y EAP que se les administra (inicio de la medicación) clopidogrel de marca frente a clopidogrel EFG en situación de práctica clínica habitual. Como objetivos secundarios se determinó el uso de recursos y sus costes asociados durante el periodo de seguimiento y el efecto de la polimedicación (número de principios activos), en la persistencia al tratamiento.
Material y métodosDiseño y población de estudioSe efectuó un estudio observacional, multicéntrico y longitudinal (de carácter retrospectivo) realizado a partir de la revisión de los registros médicos (bases de datos informatizadas, con datos disociados). La población de estudio se obtuvo a partir de los registros sanitarios de proveedores de salud de diversos centros de atención primaria y hospitalarios de España (unificados en la base de datos disociada y anonimizada BIG-PAC, de Real Life Data; http://www.encepp.eu/encepp/search.htm). Los datos procedieron de diversas historias clínicas informatizadas y de otras bases de datos complementarias de financiación/provisión de servicios públicos, de 7 comunidades autonómicas españolas (1,9 millones de pacientes).
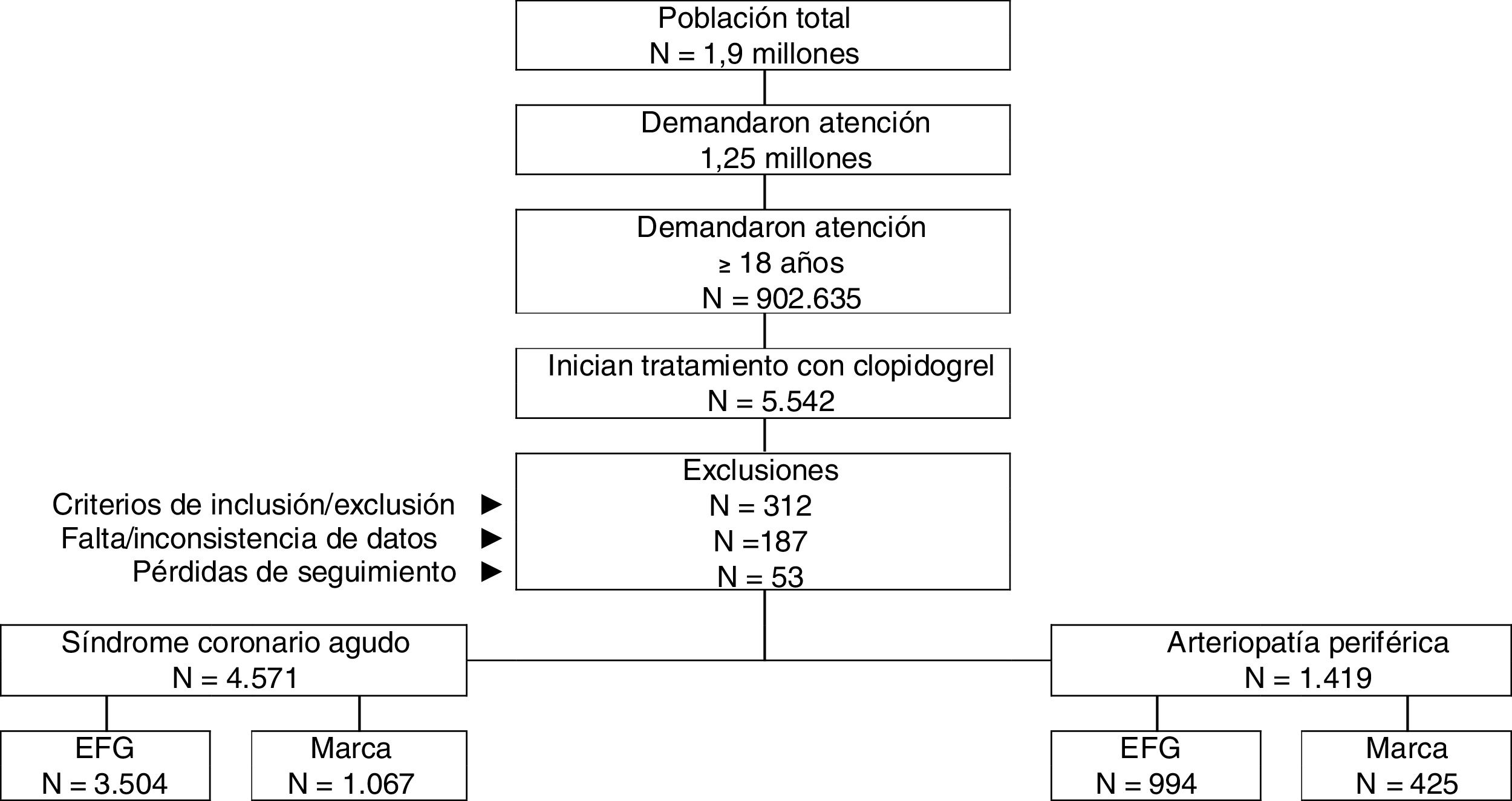
Criterios de inclusión y exclusiónSe incluyeron en el estudio los pacientes que demandaron atención e iniciaron un nuevo tratamiento antiagregante con clopidogrel en monoterapia (marca o EFG) entre el 1 de abril de 2015 y el 31 de marzo de 2017 (periodo de reclutamiento o de selección de pacientes, fecha índice), para el tratamiento del SCA y la EAP. Debieron reunir las siguientes características: a) edad ≥18 años; b) pacientes activos (≥2 registros sanitarios) en la base de datos un mínimo de 12 meses antes de iniciar el estudio; c) estar en el programa de prescripciones crónicas para la obtención de las recetas médicas (con registro constatado de la dosis diaria, el intervalo de tiempo y la duración de cada tratamiento administrado; ≥2 recetas durante el periodo de seguimiento); y d) que se pudiera garantizar el seguimiento regular de los pacientes (≥2 registros sanitarios en el sistema informático). Fueron excluidos: a) los sujetos trasladados a otros centros, los desplazados o fuera de zona; b) los pacientes institucionalizados permanentemente; c) los que cambiaron de tratamiento (marca vs. EFG y viceversa); d) con enfermedad terminal y/o en diálisis; e) los pacientes que recibieron clopidogrel en doble antiagregación plaquetaria (excepto los pacientes con uso de AAS); f) los que tomaron algún medicamento contraindicado o que podrían tener una potencial interacción con clopidogrel; y g) los pacientes seleccionados que tenían las 2 indicaciones (SCA y EAP).
Grupos de estudio y seguimientoSe diferenciaron 2 grupos de estudio: a) SCA; y b) EAP, y 2 subgrupos en función del tratamiento inicial, clopidogrel de marca frente a clopidogrel EFG (Anatomical Therapeutic Chemical Classification System, ATC: B01AC04)15, en monoterapia; el periodo de seguimiento, a partir de la fecha índice (reclutamiento) del paciente fue de un año.
Definición del diagnósticoLos registros de los pacientes con SCA o EAP se obtuvieron a partir de la Clasificación internacional de enfermedades (10.a edición) modificación clínica (CIE-10-MC; códigos I20.0: angina inestable, I21: infarto agudo de miocardio y/o I70-I73-I74-I77: enfermedades de las arterias). Los criterios seguidos siempre fueron a juicio del médico responsable de la asistencia.
Variables demográficas y comorbilidadesLas variables sociodemográficas y de comorbilidad fueron las siguientes: edad (continua y por rangos) y género, así como los antecedentes personales de hipertensión arterial, diabetes mellitus, obesidad, tabaquismo activo, alcoholismo, todos los tipos de fallos orgánicos (cardíaco, hepático y renal), cardiopatía isquémica, ictus, síndrome depresivo y neoplasias malignas. Como variable resumen de la comorbilidad general, para cada paciente atendido se utilizó: a) el índice de comorbilidad de Charlson16 como una aproximación a la gravedad del paciente; y b) el número de comorbilidades crónicas. Estas variables se obtuvieron al inicio del estudio.
Medicación administrada, adherencia/cumplimiento y persistencia del tratamientoLa información se obtuvo de los registros procedentes de la dispensación farmacológica de medicamentos. La elección del medicamento de marca o EFG a un paciente en concreto fue a criterio del médico (práctica clínica). La persistencia o duración del tratamiento entre los principios activos se calculó desde la fecha de inicio hasta la fecha de discontinuación (en días). La fecha de inicio fue la de inicio del tratamiento con clopidogrel, mientras que la fecha de discontinuación fue la que sucedió primero entre: a) la fecha de finalización del periodo de seguimiento (un año); b) presencia de una nueva ECV o fallecimiento; c) cambio a otro tratamiento antiagregante/anticoagulante distinto al que motivó su inclusión (excepto doble antiagregación con AAS); y d) interrumpe/abandona la medicación (≥60 días sin renovar la medicación). La persistencia al tratamiento se obtuvo a los 6 y 12 meses de seguimiento. El porcentaje de cumplimiento terapéutico se calculó en función de la tasa/ratio de posesión del medicamento (RPM). Esta se obtuvo desde la primera a la última dispensación y representó el número de días de medicación dispensada entre el número de días en tratamiento (a partir de la fecha índice). Se realizó una comparativa con las presentaciones de clopidogrel (50 y 28 comprimidos). Además, se obtuvo el número de medicamentos concomitantes (polimedicados, principios activos) y la especialidad médica responsable de la primera prescripción (medicina de familia o especialista hospitalario de referencia).
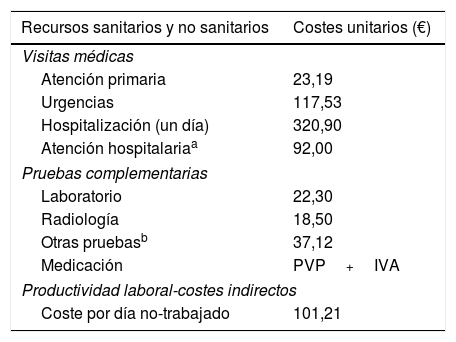
Uso de recursos y análisis de costesSe detallaron los costes sanitarios (costes directos) relacionados con la actividad asistencial (visitas médicas, días de hospitalización, urgencias, solicitudes diagnósticas o terapéuticas, prescripción farmacéutica), efectuadas por los profesionales, y los no sanitarios (indirectos) relativos a las pérdidas de productividad laboral (días de incapacidad). El coste fue expresado en coste medio por paciente (promedio/unitario) durante todo el periodo de estudio. Los diferentes conceptos de estudio y su valoración económica se detallan en la tabla 1 (correspondientes al año 2018). Las tarifas se obtuvieron a partir de la contabilidad analítica de los centros, excepto la medicación y los días de baja laboral. Las prescripciones (recetas médicas) se cuantificaron según el precio de venta al público por envase en el momento de la prescripción (según el Bot Plus del Consejo General de Colegios de Farmacéuticos Oficiales de España). Los días de incapacidad laboral o pérdidas de productividad se consideraron como costes no sanitarios (costes indirectos, según el salario medio interprofesional (fuente: INE)17. El uso de los recursos y costes de los pacientes se obtuvieron durante todo el periodo de seguimiento.
Detalle de los costes/unitarios y de las pérdidas de productividad laboral (año 2018)
| Recursos sanitarios y no sanitarios | Costes unitarios (€) |
|---|---|
| Visitas médicas | |
| Atención primaria | 23,19 |
| Urgencias | 117,53 |
| Hospitalización (un día) | 320,90 |
| Atención hospitalariaa | 92,00 |
| Pruebas complementarias | |
| Laboratorio | 22,30 |
| Radiología | 18,50 |
| Otras pruebasb | 37,12 |
| Medicación | PVP+IVA |
| Productividad laboral-costes indirectos | |
| Coste por día no-trabajado | 101,21 |
PVP: precio de venta al público.
Fuente de los recursos sanitarios: contabilidad analítica propia e INE.
Valores expresados en euros.
Se respetó la confidencialidad de los registros (anónimos y disociados) según la Ley de Protección de Datos de Carácter Personal. El estudio fue clasificado por la Agencia Española del Medicamento y Productos Sanitarios (EPA-OD).
Análisis estadísticoLos criterios de búsqueda en la base de datos fueron a partir de sentencias informáticas (SQL script). Se efectuó un análisis estadístico descriptivo-univariante. Para los datos cualitativos: frecuencias absolutas y relativas. Para los datos cuantitativos: el uso de media, desviación estándar (DE), mediana y percentiles 25 y 75 de la distribución (amplitud intercuartílica). Los intervalos de confianza (IC) del 95% para la estimación de parámetros se basaron en el número total de sujetos con valores no perdidos. Se comprobó la normalidad de la distribución con la prueba de Kolmogorov-Smirnov. Para la medida de la persistencia al tratamiento se realizó un análisis de supervivencia de Kaplan-Meier (procedimiento: log-rank test). En el análisis bivariante se utilizaron las pruebas de ANOVA, Chi al cuadrado y correlación lineal de Pearson. Los modelos multivariantes utilizados fueron los siguientes: a) análisis de la covarianza (ANCOVA; procedimiento: estimación de medias marginales; ajuste de Bonferroni) para la corrección del coste; b) regresión de riesgos proporcionales de Cox para determinar las variables asociadas a la persistencia del tratamiento; y c) regresión logística, para obtener las variables asociadas a la persistencia al tratamiento. Las covariables incluidas fueron: el género, la edad, la comorbilidad general, el RPM, el número medicamentos administrados y el tiempo desde el diagnóstico. Se utilizó el programa SPSSWIN versión 23, estableciéndose una significación estadística para valores de p<0,05.
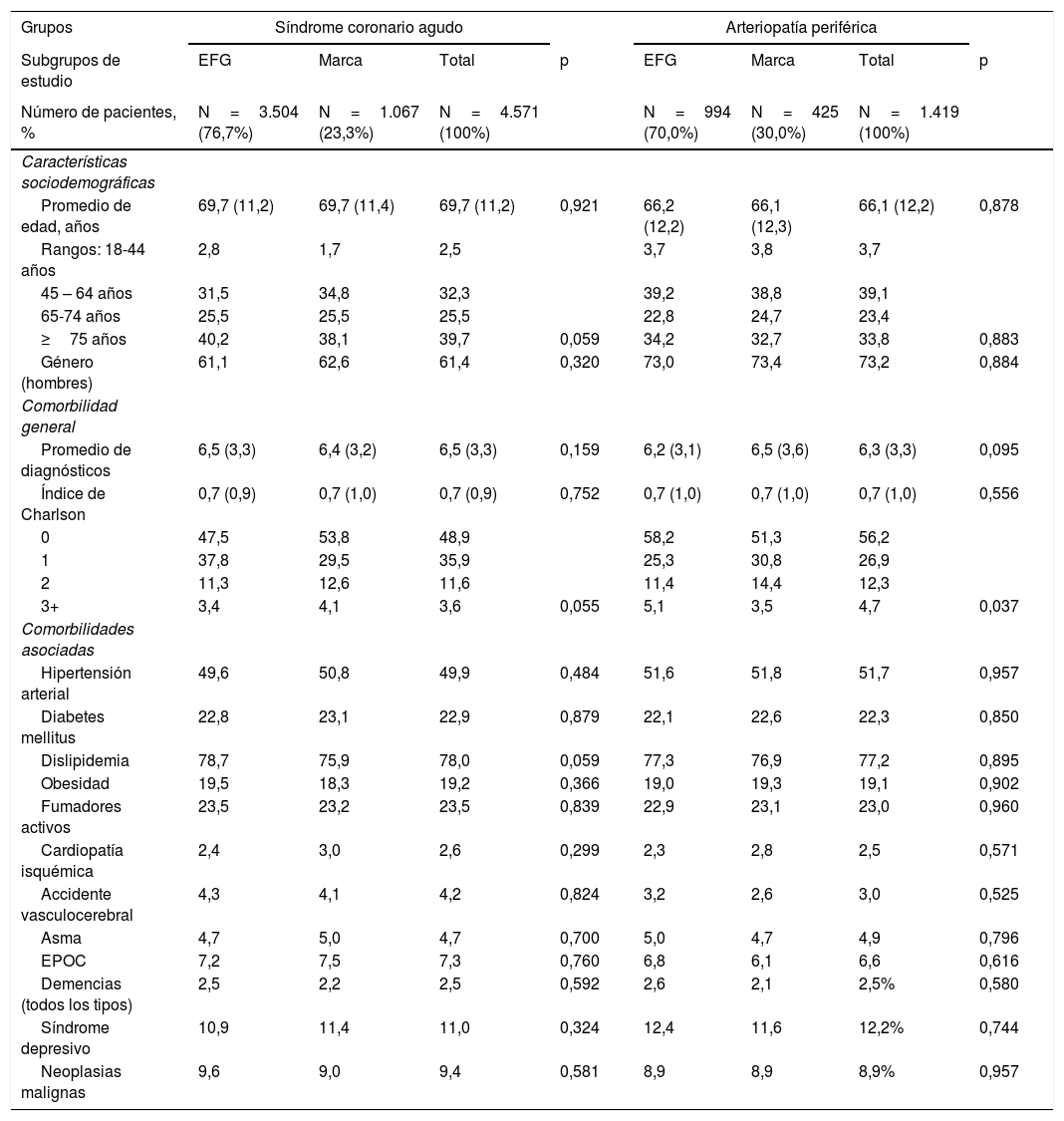
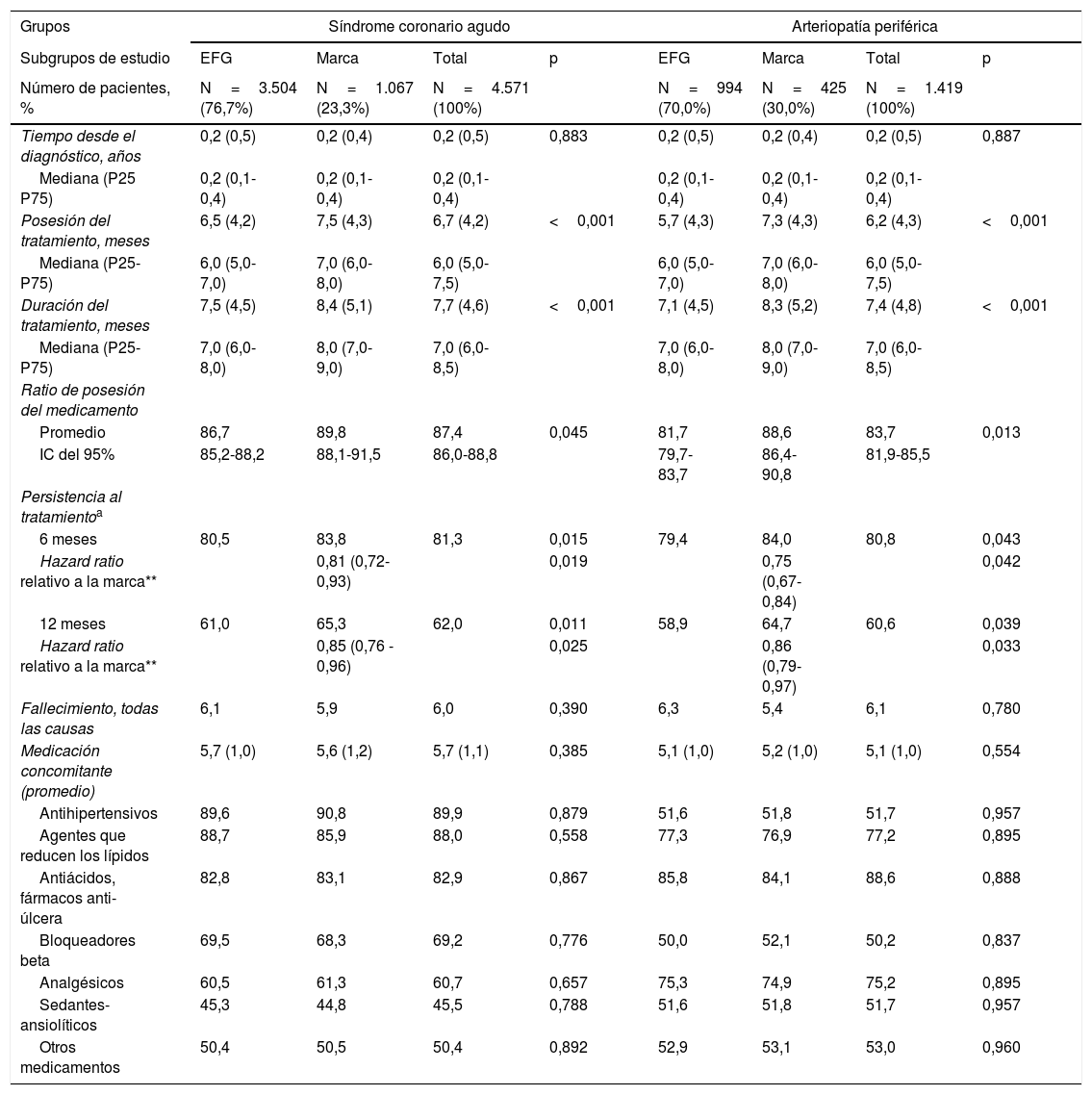
ResultadosDe una selección inicial de 902.635 sujetos≥18 años asignados a los centros, se reclutaron 5.990 pacientes que reunían los criterios de selección para ser incluidos en el estudio (fig. 1). Se compararon los pacientes en tratamiento de marca o EFG en los 4 grupos de estudio: a) clopidogrel de marca (n=1.067; 23,3%) vs. EFG (n=3.504; 76,7%) para el SCA; y b) clopidogrel de marca (n=425; 30,0%) vs. EFG (n=994; 70,0%) para la EAP. En la tabla 2 se muestran las características basales de la serie estudiada según los grupos de estudio. En el SCA la media de edad fue de 69,7 (DE: 11,2) años y el 61,4% fueron hombres. Del conjunto de pacientes el 49,9% presentó hipertensión arterial, el 78,0% dislipidemia y el 22,9% diabetes. En la EAP la media de edad fue de 66,1 (DE: 12,2) años y el 73,2% fueron hombres. Del conjunto de pacientes el 77,2% tuvo dislipidemia, el 51,7% tenía hipertensión arterial y el 22,3% diabetes. Hubo una aceptable comparabilidad entre los grupos de marca vs. EFG tanto para el SCA como para la EAP.
Características basales (demográficas y morbilidad) de la serie estudiada por grupos de estudio
| Grupos | Síndrome coronario agudo | Arteriopatía periférica | ||||||
|---|---|---|---|---|---|---|---|---|
| Subgrupos de estudio | EFG | Marca | Total | p | EFG | Marca | Total | p |
| Número de pacientes, % | N=3.504 (76,7%) | N=1.067 (23,3%) | N=4.571 (100%) | N=994 (70,0%) | N=425 (30,0%) | N=1.419 (100%) | ||
| Características sociodemográficas | ||||||||
| Promedio de edad, años | 69,7 (11,2) | 69,7 (11,4) | 69,7 (11,2) | 0,921 | 66,2 (12,2) | 66,1 (12,3) | 66,1 (12,2) | 0,878 |
| Rangos: 18-44 años | 2,8 | 1,7 | 2,5 | 3,7 | 3,8 | 3,7 | ||
| 45 – 64 años | 31,5 | 34,8 | 32,3 | 39,2 | 38,8 | 39,1 | ||
| 65-74 años | 25,5 | 25,5 | 25,5 | 22,8 | 24,7 | 23,4 | ||
| ≥75 años | 40,2 | 38,1 | 39,7 | 0,059 | 34,2 | 32,7 | 33,8 | 0,883 |
| Género (hombres) | 61,1 | 62,6 | 61,4 | 0,320 | 73,0 | 73,4 | 73,2 | 0,884 |
| Comorbilidad general | ||||||||
| Promedio de diagnósticos | 6,5 (3,3) | 6,4 (3,2) | 6,5 (3,3) | 0,159 | 6,2 (3,1) | 6,5 (3,6) | 6,3 (3,3) | 0,095 |
| Índice de Charlson | 0,7 (0,9) | 0,7 (1,0) | 0,7 (0,9) | 0,752 | 0,7 (1,0) | 0,7 (1,0) | 0,7 (1,0) | 0,556 |
| 0 | 47,5 | 53,8 | 48,9 | 58,2 | 51,3 | 56,2 | ||
| 1 | 37,8 | 29,5 | 35,9 | 25,3 | 30,8 | 26,9 | ||
| 2 | 11,3 | 12,6 | 11,6 | 11,4 | 14,4 | 12,3 | ||
| 3+ | 3,4 | 4,1 | 3,6 | 0,055 | 5,1 | 3,5 | 4,7 | 0,037 |
| Comorbilidades asociadas | ||||||||
| Hipertensión arterial | 49,6 | 50,8 | 49,9 | 0,484 | 51,6 | 51,8 | 51,7 | 0,957 |
| Diabetes mellitus | 22,8 | 23,1 | 22,9 | 0,879 | 22,1 | 22,6 | 22,3 | 0,850 |
| Dislipidemia | 78,7 | 75,9 | 78,0 | 0,059 | 77,3 | 76,9 | 77,2 | 0,895 |
| Obesidad | 19,5 | 18,3 | 19,2 | 0,366 | 19,0 | 19,3 | 19,1 | 0,902 |
| Fumadores activos | 23,5 | 23,2 | 23,5 | 0,839 | 22,9 | 23,1 | 23,0 | 0,960 |
| Cardiopatía isquémica | 2,4 | 3,0 | 2,6 | 0,299 | 2,3 | 2,8 | 2,5 | 0,571 |
| Accidente vasculocerebral | 4,3 | 4,1 | 4,2 | 0,824 | 3,2 | 2,6 | 3,0 | 0,525 |
| Asma | 4,7 | 5,0 | 4,7 | 0,700 | 5,0 | 4,7 | 4,9 | 0,796 |
| EPOC | 7,2 | 7,5 | 7,3 | 0,760 | 6,8 | 6,1 | 6,6 | 0,616 |
| Demencias (todos los tipos) | 2,5 | 2,2 | 2,5 | 0,592 | 2,6 | 2,1 | 2,5% | 0,580 |
| Síndrome depresivo | 10,9 | 11,4 | 11,0 | 0,324 | 12,4 | 11,6 | 12,2% | 0,744 |
| Neoplasias malignas | 9,6 | 9,0 | 9,4 | 0,581 | 8,9 | 8,9 | 8,9% | 0,957 |
EFG: especialidades farmacéuticas genéricas; EPOC: enfermedad pulmonar obstructiva crónica; p: significación estadística.
Valores expresados en porcentaje o media (desviación estándar)
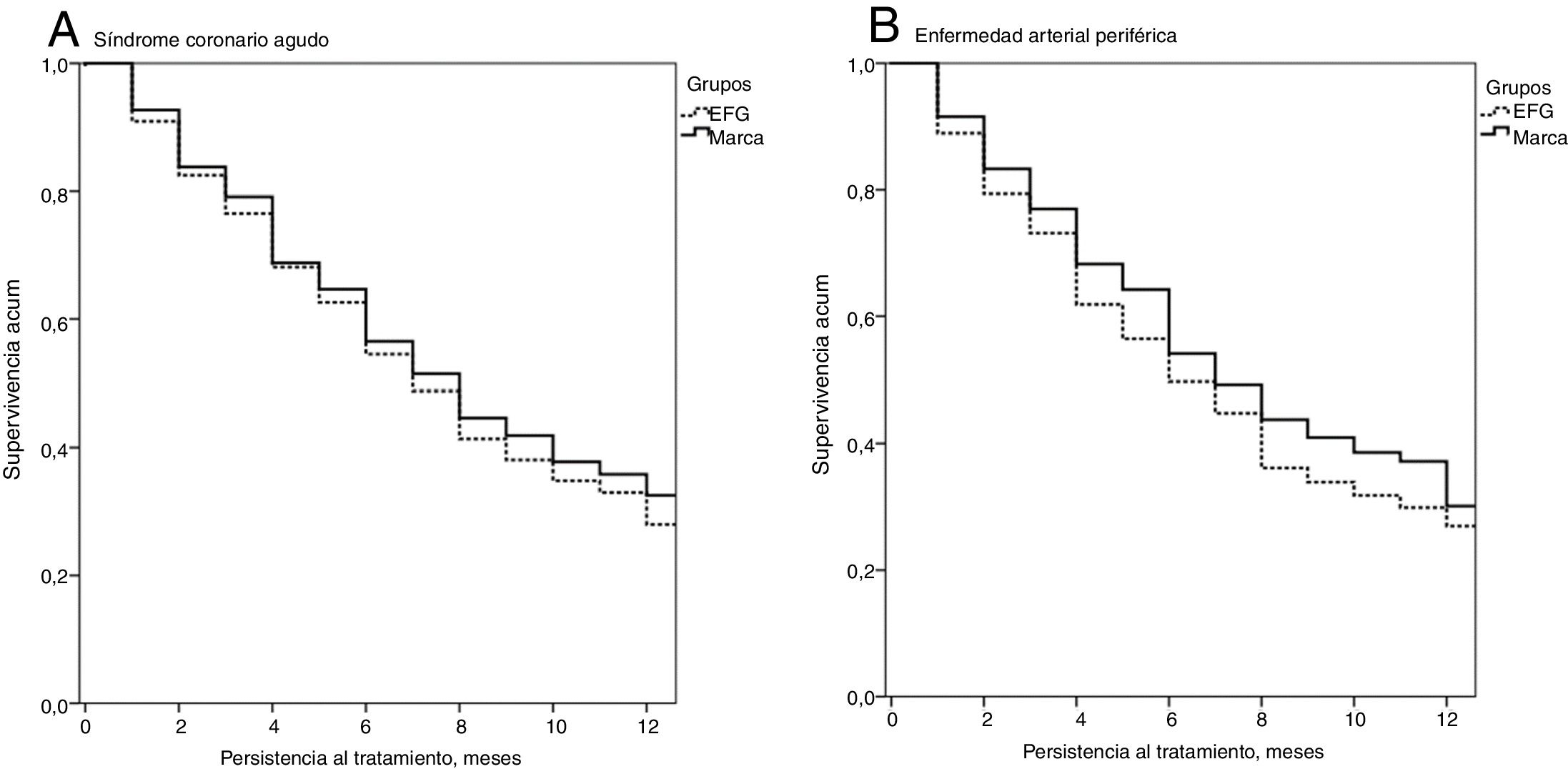
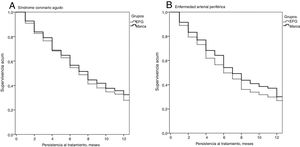
La persistencia al tratamiento y la RPM por grupos de estudio se detallan en la tabla 3. Para el SCA, con clopidogrel de marca, la duración media del tratamiento (8,4 vs. 7,5 meses; p<0,001), el RPM (89,8% vs. 86,7%; p=0,045) y la persistencia a los 12 meses (65,3% vs. 61,0%; p<0,001) fue superior a la del EFG. La hazard ratio relativa a la marca fue del 0,85 (IC del 95%: 0,76-0,96, p=0,025). Para la EAP se observaron resultados similares. Con clopidogrel de marca la duración media del tratamiento (8,3 vs. 7,1 meses; p<0,001), el RPM (88,6% vs. 81,7%; p=0,013) y la persistencia a los 12 meses (64,7% vs. 58,9%; p=0,039) fue superior a la del EFG. La hazard ratio relativa a la marca fue del 0,86 (IC del 95%: 0,79-0,97; p=0,033). En la figura 2 se detallan las curvas de Kaplan-Meier de persistencia al tratamiento tanto para el SCA (A) como la EAP (B), en las que se observa que la persistencia (mediana de tiempo en meses) fue significativamente superior para la marca en comparación con EFG (SCA: 8,0 y 7,0 meses, p<0,001; EAP: 7,0 y 6,0 meses; p<0,001; respectivamente). En la tabla 3 también se describe la medicación concomitante administrada a los pacientes durante el periodo de seguimiento por grupos de estudio. En el SCA y la EAP el promedio de medicamentos por paciente/año fue similar (5,7 vs. 5,6 medicamentos/año, p=0,385; 5,1 vs. 5,2 medicamentos/año, p=0,554), respectivamente. El consumo de antihipertensivos, agentes que reducen los lípidos, antiácidos, bloqueadores beta, analgésicos, sedantes/ansiolíticos y otros medicamentos fue equivalente entre los de marca y EFG en los 2 grupos de estudio (SCA y EAP).
Persistencia al tratamiento, ratio de posesión de la medicación y fallecimientos por grupos de estudio
| Grupos | Síndrome coronario agudo | Arteriopatía periférica | ||||||
|---|---|---|---|---|---|---|---|---|
| Subgrupos de estudio | EFG | Marca | Total | p | EFG | Marca | Total | p |
| Número de pacientes, % | N=3.504 (76,7%) | N=1.067 (23,3%) | N=4.571 (100%) | N=994 (70,0%) | N=425 (30,0%) | N=1.419 (100%) | ||
| Tiempo desde el diagnóstico, años | 0,2 (0,5) | 0,2 (0,4) | 0,2 (0,5) | 0,883 | 0,2 (0,5) | 0,2 (0,4) | 0,2 (0,5) | 0,887 |
| Mediana (P25 P75) | 0,2 (0,1-0,4) | 0,2 (0,1-0,4) | 0,2 (0,1-0,4) | 0,2 (0,1-0,4) | 0,2 (0,1-0,4) | 0,2 (0,1-0,4) | ||
| Posesión del tratamiento, meses | 6,5 (4,2) | 7,5 (4,3) | 6,7 (4,2) | <0,001 | 5,7 (4,3) | 7,3 (4,3) | 6,2 (4,3) | <0,001 |
| Mediana (P25-P75) | 6,0 (5,0-7,0) | 7,0 (6,0-8,0) | 6,0 (5,0-7,5) | 6,0 (5,0-7,0) | 7,0 (6,0-8,0) | 6,0 (5,0-7,5) | ||
| Duración del tratamiento, meses | 7,5 (4,5) | 8,4 (5,1) | 7,7 (4,6) | <0,001 | 7,1 (4,5) | 8,3 (5,2) | 7,4 (4,8) | <0,001 |
| Mediana (P25-P75) | 7,0 (6,0-8,0) | 8,0 (7,0-9,0) | 7,0 (6,0-8,5) | 7,0 (6,0-8,0) | 8,0 (7,0-9,0) | 7,0 (6,0-8,5) | ||
| Ratio de posesión del medicamento | ||||||||
| Promedio | 86,7 | 89,8 | 87,4 | 0,045 | 81,7 | 88,6 | 83,7 | 0,013 |
| IC del 95% | 85,2-88,2 | 88,1-91,5 | 86,0-88,8 | 79,7-83,7 | 86,4-90,8 | 81,9-85,5 | ||
| Persistencia al tratamientoa | ||||||||
| 6 meses | 80,5 | 83,8 | 81,3 | 0,015 | 79,4 | 84,0 | 80,8 | 0,043 |
| Hazard ratio relativo a la marca** | 0,81 (0,72-0,93) | 0,019 | 0,75 (0,67-0,84) | 0,042 | ||||
| 12 meses | 61,0 | 65,3 | 62,0 | 0,011 | 58,9 | 64,7 | 60,6 | 0,039 |
| Hazard ratio relativo a la marca** | 0,85 (0,76 - 0,96) | 0,025 | 0,86 (0,79-0,97) | 0,033 | ||||
| Fallecimiento, todas las causas | 6,1 | 5,9 | 6,0 | 0,390 | 6,3 | 5,4 | 6,1 | 0,780 |
| Medicación concomitante (promedio) | 5,7 (1,0) | 5,6 (1,2) | 5,7 (1,1) | 0,385 | 5,1 (1,0) | 5,2 (1,0) | 5,1 (1,0) | 0,554 |
| Antihipertensivos | 89,6 | 90,8 | 89,9 | 0,879 | 51,6 | 51,8 | 51,7 | 0,957 |
| Agentes que reducen los lípidos | 88,7 | 85,9 | 88,0 | 0,558 | 77,3 | 76,9 | 77,2 | 0,895 |
| Antiácidos, fármacos anti-úlcera | 82,8 | 83,1 | 82,9 | 0,867 | 85,8 | 84,1 | 88,6 | 0,888 |
| Bloqueadores beta | 69,5 | 68,3 | 69,2 | 0,776 | 50,0 | 52,1 | 50,2 | 0,837 |
| Analgésicos | 60,5 | 61,3 | 60,7 | 0,657 | 75,3 | 74,9 | 75,2 | 0,895 |
| Sedantes-ansiolíticos | 45,3 | 44,8 | 45,5 | 0,788 | 51,6 | 51,8 | 51,7 | 0,957 |
| Otros medicamentos | 50,4 | 50,5 | 50,4 | 0,892 | 52,9 | 53,1 | 53,0 | 0,960 |
EFG: especialidades farmacéuticas genéricas; IC: intervalos de confianza; p: significación estadística; P: percentil.
Valores expresados en porcentaje o media (DE: desviación estándar). Medicamento de referencia: clopidogrel de marca.
Curvas de Kaplan-Meier de persistencia y probabilidad acumulada de permanecer con el tratamiento a los 12 meses de seguimiento.
Curvas de Kaplan-Meier: procedimiento de Log Rank (Mantel-Cox).
A. Mediana de tiempo: 7,0 y 8,0 meses, respectivamente. Comparación por pares: Chi-cuadrado=145,923; p<0,001.
B. Mediana de tiempo: 6,0 y 7,0 meses, respectivamente. Comparación por pares: Chi-cuadrado=57,764; p<0,001.
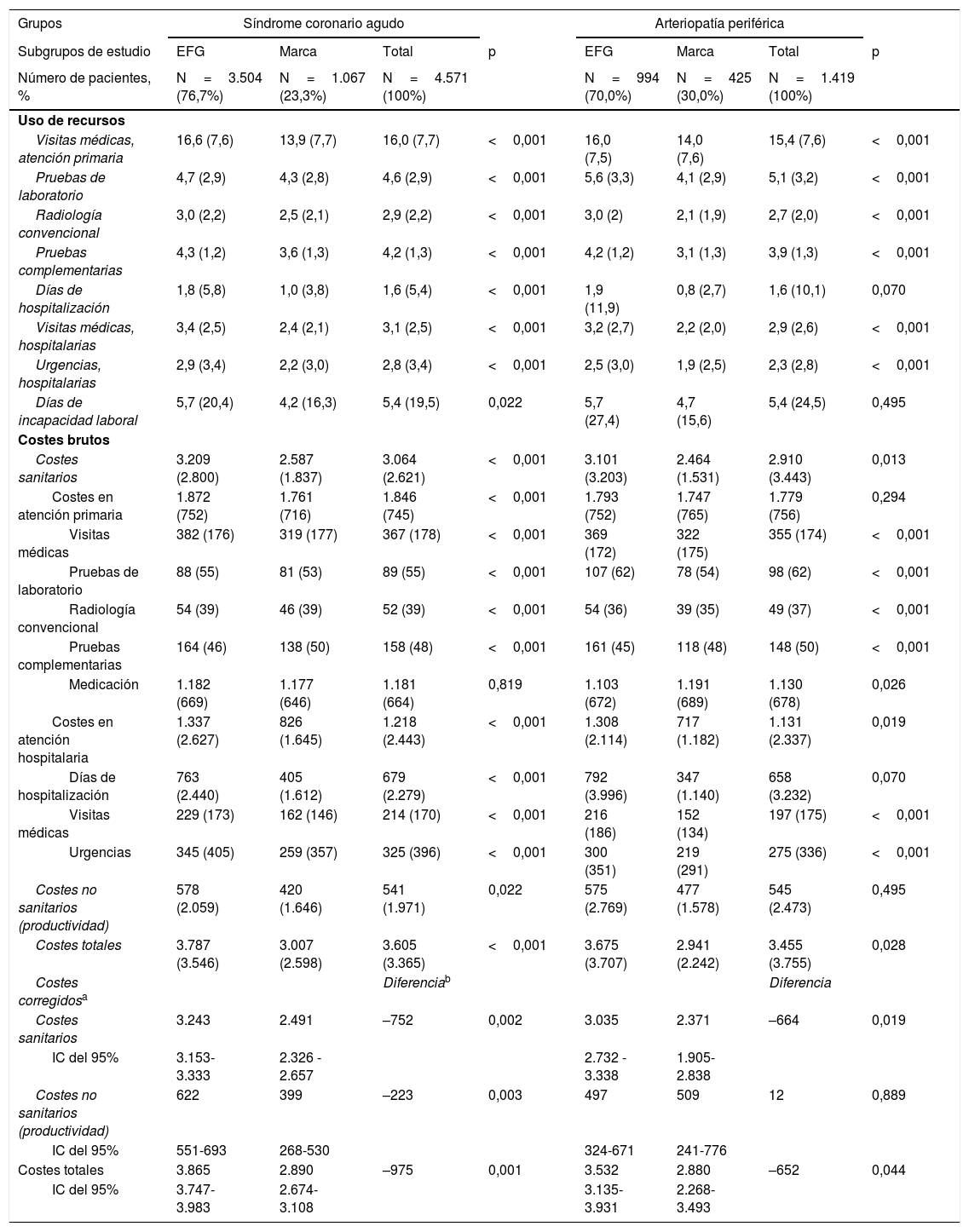
En la tabla 4 se muestra la comparación de marca vs. EFG en el uso de recursos y costes por los diferentes grupos de estudio (SCA y EAP). Para el SCA, el coste total (n=4.571) ascendió a 16,5 millones de euros, de los cuales el 85,0% correspondieron a costes sanitarios (directos) y el 15,0% a costes no sanitarios (pérdidas de productividad). Los sujetos en tratamiento con clopidogrel de marca vs. EFG utilizaron menos recursos sanitarios, específicamente en visitas en atención primaria (13,9 vs. 16,6; p<0,001), visitas en atención hospitalaria (2,4 vs. 3,4; p<0,001) y días de incapacidad laboral (4,2 vs. 5,7; p=0,022). El promedio/unitario del coste total anual de los sujetos en tratamiento con clopidogrel de marca vs. EFG corregido por covariables (ANCOVA) fue menor (2.890€ vs. 3.865€, p=0,001; diferencia: –975€), respectivamente. Estas diferencias se mantuvieron para el coste sanitario (2.491€ vs. 3.243€, p=0,002; diferencia: –752€) y las pérdidas de productividad laboral (399€ vs. 622€, p=0,003; diferencia: –223€). En cuanto a la EAP el coste total (n=1.419) ascendió a 5,0millones de euros, de los cuales el 69,5% correspondieron a costes sanitarios (directos) y el 30,5% a costes no sanitarios (pérdidas de productividad). Los sujetos en tratamiento con clopidogrel de marca vs. EFG utilizaron menos recursos sanitarios en visitas en atención primaria (14,0 vs. 16,0; p<0,001) y visitas en atención hospitalaria (2,2 vs. 3,2; p<0,001). Los días de incapacidad laboral (4,7 vs. 5,7; p=0,495) no mostraron diferencias concluyentes. El promedio/unitario del coste total anual de los sujetos en tratamiento con clopidogrel de marca vs. EFG corregido por covariables (ANCOVA) fue menor (2.880€ vs. 3.532€, p=0,044; diferencia: –652€), respectivamente. Estas diferencias se mantuvieron para el coste sanitario (2.371€ vs. 3.035€, p=0,019; diferencia: –664€.
Uso de recursos y costes asociados (en euros) por grupos de estudio
| Grupos | Síndrome coronario agudo | Arteriopatía periférica | ||||||
|---|---|---|---|---|---|---|---|---|
| Subgrupos de estudio | EFG | Marca | Total | p | EFG | Marca | Total | p |
| Número de pacientes, % | N=3.504 (76,7%) | N=1.067 (23,3%) | N=4.571 (100%) | N=994 (70,0%) | N=425 (30,0%) | N=1.419 (100%) | ||
| Uso de recursos | ||||||||
| Visitas médicas, atención primaria | 16,6 (7,6) | 13,9 (7,7) | 16,0 (7,7) | <0,001 | 16,0 (7,5) | 14,0 (7,6) | 15,4 (7,6) | <0,001 |
| Pruebas de laboratorio | 4,7 (2,9) | 4,3 (2,8) | 4,6 (2,9) | <0,001 | 5,6 (3,3) | 4,1 (2,9) | 5,1 (3,2) | <0,001 |
| Radiología convencional | 3,0 (2,2) | 2,5 (2,1) | 2,9 (2,2) | <0,001 | 3,0 (2) | 2,1 (1,9) | 2,7 (2,0) | <0,001 |
| Pruebas complementarias | 4,3 (1,2) | 3,6 (1,3) | 4,2 (1,3) | <0,001 | 4,2 (1,2) | 3,1 (1,3) | 3,9 (1,3) | <0,001 |
| Días de hospitalización | 1,8 (5,8) | 1,0 (3,8) | 1,6 (5,4) | <0,001 | 1,9 (11,9) | 0,8 (2,7) | 1,6 (10,1) | 0,070 |
| Visitas médicas, hospitalarias | 3,4 (2,5) | 2,4 (2,1) | 3,1 (2,5) | <0,001 | 3,2 (2,7) | 2,2 (2,0) | 2,9 (2,6) | <0,001 |
| Urgencias, hospitalarias | 2,9 (3,4) | 2,2 (3,0) | 2,8 (3,4) | <0,001 | 2,5 (3,0) | 1,9 (2,5) | 2,3 (2,8) | <0,001 |
| Días de incapacidad laboral | 5,7 (20,4) | 4,2 (16,3) | 5,4 (19,5) | 0,022 | 5,7 (27,4) | 4,7 (15,6) | 5,4 (24,5) | 0,495 |
| Costes brutos | ||||||||
| Costes sanitarios | 3.209 (2.800) | 2.587 (1.837) | 3.064 (2.621) | <0,001 | 3.101 (3.203) | 2.464 (1.531) | 2.910 (3.443) | 0,013 |
| Costes en atención primaria | 1.872 (752) | 1.761 (716) | 1.846 (745) | <0,001 | 1.793 (752) | 1.747 (765) | 1.779 (756) | 0,294 |
| Visitas médicas | 382 (176) | 319 (177) | 367 (178) | <0,001 | 369 (172) | 322 (175) | 355 (174) | <0,001 |
| Pruebas de laboratorio | 88 (55) | 81 (53) | 89 (55) | <0,001 | 107 (62) | 78 (54) | 98 (62) | <0,001 |
| Radiología convencional | 54 (39) | 46 (39) | 52 (39) | <0,001 | 54 (36) | 39 (35) | 49 (37) | <0,001 |
| Pruebas complementarias | 164 (46) | 138 (50) | 158 (48) | <0,001 | 161 (45) | 118 (48) | 148 (50) | <0,001 |
| Medicación | 1.182 (669) | 1.177 (646) | 1.181 (664) | 0,819 | 1.103 (672) | 1.191 (689) | 1.130 (678) | 0,026 |
| Costes en atención hospitalaria | 1.337 (2.627) | 826 (1.645) | 1.218 (2.443) | <0,001 | 1.308 (2.114) | 717 (1.182) | 1.131 (2.337) | 0,019 |
| Días de hospitalización | 763 (2.440) | 405 (1.612) | 679 (2.279) | <0,001 | 792 (3.996) | 347 (1.140) | 658 (3.232) | 0,070 |
| Visitas médicas | 229 (173) | 162 (146) | 214 (170) | <0,001 | 216 (186) | 152 (134) | 197 (175) | <0,001 |
| Urgencias | 345 (405) | 259 (357) | 325 (396) | <0,001 | 300 (351) | 219 (291) | 275 (336) | <0,001 |
| Costes no sanitarios (productividad) | 578 (2.059) | 420 (1.646) | 541 (1.971) | 0,022 | 575 (2.769) | 477 (1.578) | 545 (2.473) | 0,495 |
| Costes totales | 3.787 (3.546) | 3.007 (2.598) | 3.605 (3.365) | <0,001 | 3.675 (3.707) | 2.941 (2.242) | 3.455 (3.755) | 0,028 |
| Costes corregidosa | Diferenciab | Diferencia | ||||||
| Costes sanitarios | 3.243 | 2.491 | –752 | 0,002 | 3.035 | 2.371 | –664 | 0,019 |
| IC del 95% | 3.153-3.333 | 2.326 - 2.657 | 2.732 - 3.338 | 1.905-2.838 | ||||
| Costes no sanitarios (productividad) | 622 | 399 | –223 | 0,003 | 497 | 509 | 12 | 0,889 |
| IC del 95% | 551-693 | 268-530 | 324-671 | 241-776 | ||||
| Costes totales | 3.865 | 2.890 | –975 | 0,001 | 3.532 | 2.880 | –652 | 0,044 |
| IC del 95% | 3.747-3.983 | 2.674-3.108 | 3.135-3.931 | 2.268-3.493 | ||||
Valores expresados en media (DE: desviación estándar).
EFG: especialidades farmacéuticas genéricas; IC: intervalos de confianza; p: significación estadística.
Las especialidades médicas que mayoritariamente iniciaron la prescripción de clopidogrel en el SCA fueron: 64,5% cardiología, 27,5% medicina de familia y 6,1% medicina interna, mientras que en la EAP fueron: 46,5% medicina de familia, 39,4% angiología/vascular, 5,1% neurología y 4,0% medicina interna. No hubo discrepancias destacables entre marcas vs. EFG. Los medicamentos de marca fueron sensiblemente más prescritos por los médicos hospitalarios, 56,7%. Las presentaciones de 50 comprimidos mejoraron la persistencia al tratamiento en todos los subgrupos estudiados, siendo la marca superior al EFG (EFG vs. marca: SCA [67,1 vs. 62,6%, p=0,023]; y EAP [65,9 vs. 59,8%, p=0,031], respectivamente). Mientras que, en presentaciones de 28 comprimidos (aunque sensiblemente inferiores en su conjunto), se observó que la marca también fue superior al EFG (SCA: 64,4% vs. 60,2%, p=0,022; EAP: 64,1% vs. 58,4%; p=0,039).
Cabe destacar que, el promedio de cambios de «marca» (diferentes marcas comerciales en EGF durante el periodo de seguimiento) en la dispensación de clopidogrel EFG fue de 2,5 (DE: 1,3); con resultados similares entre el SCA y la EAP. En el modelo logístico del SCA la persistencia al tratamiento se asoció a las mujeres OR=1,3 (IC: 1,1-1,6), al uso de clopidogrel de marca OR=1,2 (IC: 1,1-1,3), a las presentaciones de 50 comprimidos, OR=1,2 (IC: 1,0-1,3) y a la edad, OR=1,1 (IC: 1,0-1,2); p<0,001. Mientras que, en la EAP se asoció a clopidogrel de marca, OR=1,4 (IC: 1,2-1,7), a las mujeres, OR=1,3 (IC: 1,1-1,5) y a la edad, OR=1,1 (IC: 1,0 - 1,3); p<0,01.
DiscusiónLos resultados del estudio ponen de manifiesto que los pacientes que inician tratamiento con clopidogrel de marca en comparación con EFG se asocian a una mayor adherencia al tratamiento, tanto en términos de posesión de la medicación como de persistencia, repercutiendo en un menor uso de recursos y costes sanitarios para el Sistema Nacional de Salud. No obstante, cabe destacar la falta de estudios observacionales en condiciones de vida real en la bibliografía, circunstancia que dificulta la comparación de los resultados, pero que, por otra parte, realza la singularidad de este estudio.
Cabe destacar que en las EFG respecto a la marca pueden existir diferencias en la composición de los excipientes y en su apariencia externa, circunstancia que puede repercutir en problemas de bioapariencia13. En nuestro país la entrada al mercado de estos fármacos ha contribuido a una reducción del gasto farmacéutico en la sanidad pública; aunque en la actualidad tanto los medicamentos genéricos (EFG) como los de marca presentan el mismo coste de adquisición debido a la existencia de un sistema de precios de referencia9.
Revisando la literatura algunos autores describen un perfil similar de eficacia y seguridad al comparar formulaciones de clopidogrel de marca vs. EFG. En este sentido, Ko16 concluye que el riesgo de muerte y la recurrencia de hospitalización por SCA fue similar después de la prescripción de clopidogrel (EFG vs. marca), circunstancia que posibilitaría un potencial ahorro en el coste de la medicación. Seo17, al comparar clopidogrel EFG vs. marca en pacientes con SCA programados para angiografía coronaria observó (seguimiento de un mes) una tasa equivalente de muerte, infarto de miocardio, revascularización de la lesión, trombosis o sangrado mayor. Khosravi18, en pacientes con angina crónica estable programados para intervención coronaria percutánea (stent), observó a los 6 meses de seguimiento una tasa parecida de ECV mayores. Otros autores encuentran discrepancias en el uso de clopidogrel de marca vs. EFG. Así, Jeong19 y Syvolap20 describen diferencias en la inhibición de la agregación plaquetaria después del implante de un stent coronario, por lo que recomiendan una cierta precaución en la prescripción de clopidogrel genérico. Kovacic21 observa una elevación inesperada en la incidencia de trombosis con el uso de clopidogrel genérico, por lo que los autores sugieren una estrecha vigilancia a los pacientes que reciben clopidogrel EFG. Sin embargo, en consonancia con los datos expuestos, las revisiones sistemáticas efectuadas por otros autores22 concluyen que la evidencia disponible es limitada, puesto que hay pocos estudios útiles sobre la eficacia clínica y la seguridad de estas formulaciones genéricas de clopidogrel en pacientes con ECV.
En nuestro estudio, al finalizar el periodo de seguimiento, los pacientes en tratamiento con clopidogrel de marca vs. EFG para el SCA se asociaron a una mayor persistencia (65,3% vs. 61,0%) y RPM (89,8% vs. 86,7%). Resultados similares se reportaron con la EAP (persistencia: 64,7% vs. 58,9%; RPM: 88,6% vs. 81,7%). Revisando la literatura de forma general Duru23 observó una persistencia anual al tratamiento con clopidogrel entre el 48-55% para el SCA. Nuestros resultados son ligeramente superiores a los reportados, aunque siguen siendo bajos. Esta circunstancia podría explicarse por varias razones: a) el método de medida de la persistencia/RPM; b) es un estudio más reciente; c) son pacientes que demandaron atención (acuden regularmente a los controles); y/o d) están sujetos a un seguimiento específico por parte de enfermería. Nuestros resultados son consistentes con estas observaciones, aunque no hemos encontrado ningún estudio similar al nuestro. En este sentido, además de las conocidas razones de incumplimiento, que pueden ser intencionadas (factores sociodemográficos, efectos secundarios, precio de los medicamentos, falta de comprensión del tratamiento o del estado de salud, etc.) o no intencionadas (olvido de cómo tomar la medicación correctamente, etc.), los resultados del estudio muestran que la administración de un EFG podría considerarse un factor más a tener en cuenta.
En el SCA el promedio de medicamentos fue de 5,7 por paciente/año, mientras que el promedio/unitario del coste de los sujetos en tratamiento con clopidogrel de marca vs. EFG corregido por covariables (ANCOVA) fue menor (2.890€ vs. 3.865€). En la EAP los resultados fueron similares; 5,1 medicamentos por paciente/año y un menor coste de la marca (2.880€ vs. 3.532€). Al tratarse de pacientes polimedicados dificulta la medida de asociar el número de medicamentos prescritos con la tasa de persistencia, puesto que no existen importantes variaciones entre marca y EFG. Otro aspecto a tener en cuenta es que existió un mayor número de pacientes con mayor comorbilidad, y por tanto con mayor probabilidad de mortalidad a un año (índice de Charlson) en los sujetos con EAP y tratamiento con EFG; esta circunstancia podría haber influido en un menor número de visitas a AP y al hospital de referencia.
Las guías de práctica clínica reconocen que la adherencia al tratamiento de pacientes con ECV es baja, y que esto podría tener consecuencias graves1. Facilitar la adherencia al tratamiento debería considerarse como uno de los objetivos en esta población. En este contexto los argumentos a favor y en contra de los medicamentos EFG no están exentos de controversias. A modo de ejemplo, las revisiones efectuadas por Kesselheim24 o Manzoli11 defienden la eficacia clínica similar entre el medicamento de marca y el EFG. Por el contrario, otros autores como Fraeyman25 y Colombo26 recomiendan resaltar el nombre del principio activo en la etiqueta de los envases de los medicamentos EFG y alertan de las consecuencias que puede tener, en la adherencia de los pacientes, cambiar la apariencia del envase cada vez que se dispensa una nueva receta. Nuestros resultados podrían respaldar estas aportaciones. En este sentido, a igualdad de eficacia y bioequivalencia entre el medicamento de marca y el EFG, los hallazgos de este estudio sugieren que los cambios en la apariencia del fármaco pueden repercutir en la seguridad del paciente, especialmente en enfermedades crónicas, pacientes mayores y/o polimedicados. La reducción de la variabilidad en la apariencia (imagen del medicamento o similar) entre medicamentos químicamente idénticos podría ayudar a promover la falta de discontinuación del tratamiento y mejorar la adherencia al mismo.
Las posibles limitaciones del estudio inciden en las propias de los estudios retrospectivos, como por ejemplo el infrarregistro de la enfermedad o la posible variabilidad de los profesionales y de los pacientes al ser un diseño observacional, o incluso al sistema de medida empleado para las principales variables del estudio, o a la posibilidad de la existencia de un sesgo de clasificación. En este aspecto la posible inexactitud de la codificación diagnóstica en cuanto al diagnóstico de SCA o EAP, o la falta de alguna variable que pudiera influir en los resultados finales (nivel socioeconómico de los pacientes, evolución de la dosis farmacológica prescrita, obtención de la medicación concomitante, etc.) deben considerarse como una limitación del estudio. Otra posible limitación se debe a que no se pudo comprobar el cambio/sustitución de clopidogrel de marca vs. EFG (o viceversa) efectuado por la farmacia comunitaria sin que se modifique la receta electrónica. Aunque, a nuestro entender, la principal objeción al estudio fue el sesgo de selección por parte del médico responsable a la hora de iniciar un tratamiento de marca o EFG, puesto que no se realizó de forma aleatoria, como es habitual en situación de vida real.
Las perspectivas futuras se centran en replicar este estudio en otras instituciones sanitarias y en promover estrategias de intervención orientadas a fomentar la adherencia de los pacientes a los tratamientos prescritos por sus médicos. En conclusión, los pacientes que iniciaron tratamiento con clopidogrel de marca vs. EFG tanto para el SCA como la EAP se asociaron a un mayor grado de persistencia y adherencia al tratamiento, repercutiendo en unos menores costes sanitarios para el Sistema Nacional de Salud.
AutoríaLa concepción y el diseño del manuscrito fueron realizados por A. Sicras, la recogida de los datos y el análisis estadístico por A. Sicras y la interpretación de los datos, redacción, revisión y aprobación del manuscrito remitido por todos los autores.
FinanciaciónEl estudio fue patrocinado por Sanofi Aventis.
Conflicto de interesesA. Sicras es un consultor independiente en relación con el desarrollo de este manuscrito. J.L. Llisterri ha recibido honorarios por consultoría o ponencias por parte de Gilead, Kern, Boehringer Ingelheim, Pfizer, Almirall, Bayer y Sanofi. R.M. Micó ha recibido honorarios por consultoría o ponencias por parte de Boehringer, Amgen y Sanofi.