Cuando tras una correcta anamnesis y exploración neurológica se diagnostica a un paciente con una cefalea primaria o una neuralgia craneofacial en urgencias o atención primaria y se decide derivar a neurología por complejidad es útil conocer si además se deberían solicitar exploraciones complementarias y la preferencia (urgente, preferente o normal) con la que se debería derivar para que el paciente llegue a la consulta del neurólogo sin demoras innecesarias en pacientes con dolores incapacitantes o con sospecha de organicidad.
Por este motivo, el Grupo de Estudio de Cefalea de la Sociedad Española de Neurología, ha decidido crear unas recomendaciones consensuadas que establezcan un protocolo de derivación de pacientes con cefalea y/o neuralgias craneofaciales.
DesarrolloSe ha contactado con neurólogos jóvenes con interés y experiencia en cefalea y con la Junta Directiva del Grupo de Estudio de Cefalea de la Sociedad Española de Neurología que han desarrollado este documento que, por razones prácticas, se ha dividido en 2 artículos. Esta primera centrada en las cefaleas o neuralgias craneofaciales primarias y una segunda que se focaliza en las cefaleas secundarias. El enfoque es práctico con tablas que resumen los criterios de derivación con exploraciones complementarias y otros especialistas a los que derivar, para que sea útil y facilite su uso en nuestra práctica asistencial diaria.
ConclusionesEsperamos ofrecer una guía y herramientas para mejorar la toma de decisiones ante un paciente con cefalea, valorando exploraciones a priorizar y qué circuitos seguir para así evitar la duplicación de consultas y retrasos en el diagnóstico y en el tratamiento.
When a patient is diagnosed with primary headache or craniofacial neuralgia in the emergency department or in primary care, and is referred to a neurologist due to the complexity of the case, it is useful to know whether additional examination should be sought and the priority (urgent, preferential or normal) with which the patient should be seen. This will avoid unnecessary delays in patients with disabling headache and where organic causes are suspected.
In order to issue recommendations on this matter, the Spanish Society of Neurology's Headache Study Group has decided to create a series of agreed recommendations constituting a referral protocol for patients with headache and/or craniofacial neuralgia.
DevelopmentYoung neurologists with an interest and experience in headache were invited to draft a series of practical guidelines in collaboration with Spanish Society of Neurology's Headache Study Group Executive Committee. For practical reasons, the document was divided into 2 articles: this first article focuses on primary headaches and craniofacial neuralgias and the second on secondary headaches. In order for the recommendations to be helpful for daily practice they follow a practical approach, with tables summarising referral criteria, examinations to be performed, and referral to other specialists.
ConclusionsWe hope to offer a guide and tools to improve decision-making regarding patients with headache, identifying complementary tests to prioritise and referral pathways to be followed, in order to avoid duplicated consultations and delayed diagnosis and treatment.
Desde el Grupo de Estudio de Cefalea de la SEN (GECSEN) hemos detectado que los pacientes llegan a nuestras consultas de cefalea sin las pruebas complementarias adecuadas, sin seguir los circuitos oportunos y no siempre en el momento más idóneo o con la urgencia/prioridad necesaria.
Por este motivo, hemos redactado unas recomendaciones consensuadas basadas en la evidencia científica publicada y en nuestra experiencia, que establezcan protocolos de derivación de pacientes con cefalea y/o neuralgias craneofaciales primarias que puedan ser aplicadas desde los servicios de Urgencias y desde Atención Primaria (AP). Estas indicaciones son de carácter general y deberán adaptarse a las características de cada centro.
Esto es una guía práctica que está orientada al diagnóstico diferencial, pruebas a solicitar y cuándo/cómo derivar. Si se pretende un estudio más en profundidad de cada cefalea, recomendamos la lectura de la Guía Oficial de Práctica Clínica en Cefaleas1 elaboradas por el GECSEN y que es accesible on-line desde la página del grupo (gecsen.sen.es).
Para llevar a cabo este documento se invitó a participar a neurólogos jóvenes con experiencia en cefaleas. Por razones prácticas, se han dividido las recomendaciones en 2 publicaciones; esta centrada en las cefaleas y neuralgias craneofaciales primarias y luego una cuyo objetivo son las cefaleas y neuralgias secundarias.
Las cefaleas primarias que trataremos son: migraña, cefalea tensional, cefaleas trigémino-autonómicas, cefalea tusígena, cefalea por esfuerzo físico, cefalea tras actividad sexual, cefalea punzante, cefalea numular, cefalea hípnica y cefalea persistente de inicio reciente y neuralgias craneofaciales. Se presentará cada una de ellas, con una breve descripción de los criterios diagnósticos siguiendo la Clasificación Internacional de la Sociedad Internacional de Cefaleas (ICHD-IIIbeta)2, el diagnóstico diferencial más importante que debemos tener en cuenta y en las tablas el protocolo de actuación y derivación desde urgencias y AP.
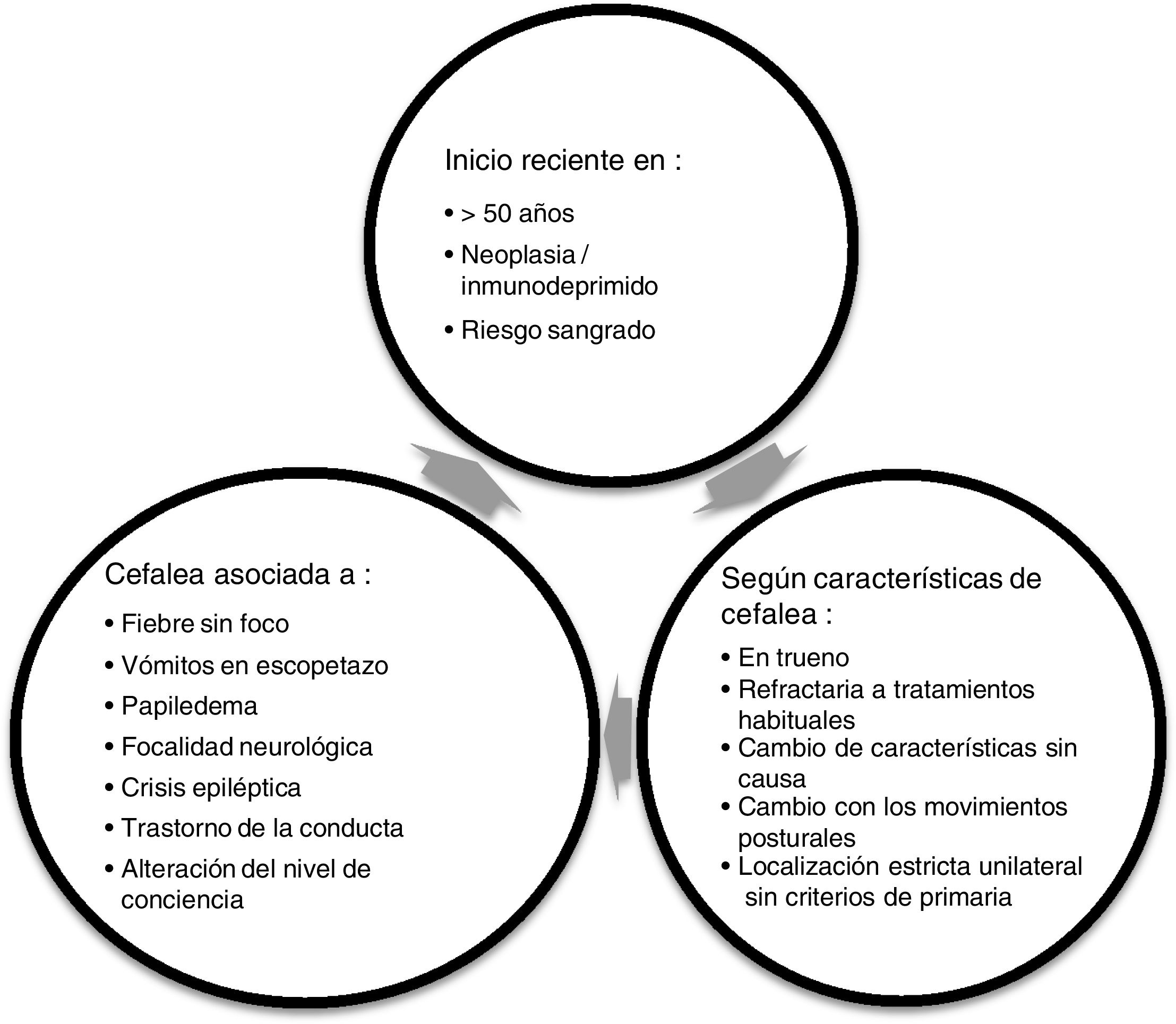
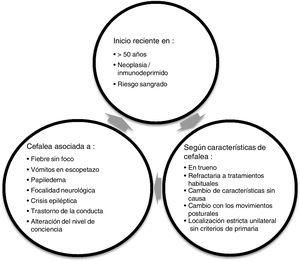
RecomendacionesDe forma global, cuando valoramos a un paciente con cefalea tanto en una consulta de AP como en Urgencias, lo principal es confirmar que no presente ningún síntoma de alarma (fig. 1). A partir de ahí orientaremos el resto de la anamnesis y actitud a seguir.
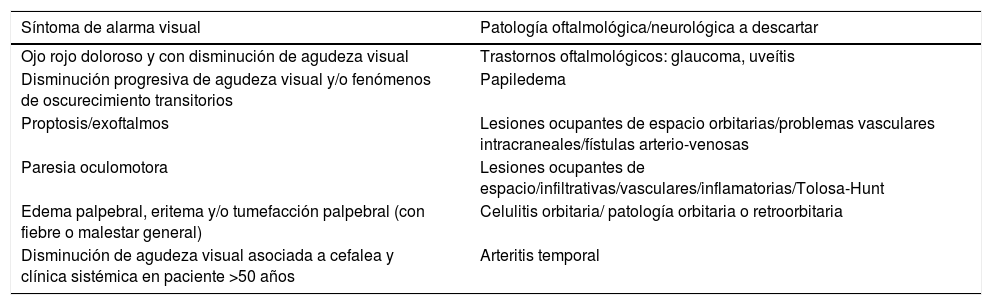
Siguiendo los criterios de la Clasificación Internacional de Cefaleas (ICHD-IIIbeta), la migraña episódica es una cefalea recurrente con episodios de 4-72h de duración, localización unilateral, carácter pulsátil, intensidad moderada o severa, empeoramiento con la actividad física y asociación con náuseas/vómitos y/o foto-sonofobia con una frecuencia de presentación inferior a 15 días/mes2. Se define como estado migrañoso un ataque de más de 72 h de duración refractario a tratamiento farmacológico intravenoso2. El cuadro puede asociarse o no a la presencia de aura. Debemos sospechar un aura atípica en los siguientes supuestos: inicio brusco, predominio de síntomas motores deficitarios (hemiparesia) o visuales negativos (pérdida de visión/hemianopsia), duración mayor a 60min, primer episodio sugestivo de aura pero sin cefalea acompañante ni síntomas visuales, primer episodio en edades tardías >50 años y antecedentes de factores de riesgo vascular y/o ausencia de historia familiar de migraña1–6 (tabla 1). Asimismo el paciente que acude por cefalea a Urgencias puede asociar una esfera amplia de síntomas visuales y es necesario descartar tanto patología neurológica como oftalmológica (tabla 2).
Protocolo de actuación y derivación desde Urgencias y AP en migraña y aura sin cefalea
| Migraña | |
|---|---|
| Exploraciones complementarias | Desde Urgencias a Neurología |
| TC craneal urgente + RM cerebral diferida si primer episodio de aura/aura atípica/status migrañoso refractario/red flagsNeurosonología y/o angio-TCa + ecocardiograma/Holter-ECGa,b si primer episodio de aura atípica sin cefaleaPunción lumbar si aura atípica +/- fiebre y neuroimagen normal | |
| Desde AP a Neurología | |
| Polisomnografía si sospecha de SAHSVSG, TSHEstudio de hipercoagulabilidad si aura atípica y/o prolongada | |
| Derivación a Urgencias y/o ingreso | Aura prolongada o atípicaStatus migrañoso refractarioSospecha de causa secundariaDeshabituación de analgésicos si fracaso previo ambulatorio |
| Derivación para control ambulatorio | Atención primaria: migraña episódica de baja frecuencia/valoración de posibles factores de cronificaciónNeurología con carácter normal: migraña episódica de alta frecuencia/crisis prolongadas/contraindicación de fármacos habitualesNeurología con carácter preferente/Unidad de Cefalea: migraña crónica/auras frecuentes y/o atípica |
| Derivación a otros especialistas | Oftalmología si síntomas visuales atípicosPsiquiatría si coexistencia de trastorno ansioso-depresivo importanteRehabilitación si cervicalgia o disfunción de la ATMCirugía máxilofacial si disfunción grave de la ATMEndocrinología si existe alteración hormonal y/o obesidadNeumología si sospecha de SAHS |
AP: Atención primaria; ATM: articulación témporo-mandibular; ECG: electrocardiograma; RM: resonancia magnética; SAHS: síndrome de apnea-hipopnea del sueño; TC: tomografía computarizada; TSH: hormona estimulante de tiroides; VSG: velocidad de sedimentación globular.
Paciente con cefalea y síntomas de alarma visual y su correlación con las patologías oftalmológicas/neurológicas que debemos descartar
| Síntoma de alarma visual | Patología oftalmológica/neurológica a descartar |
|---|---|
| Ojo rojo doloroso y con disminución de agudeza visual | Trastornos oftalmológicos: glaucoma, uveítis |
| Disminución progresiva de agudeza visual y/o fenómenos de oscurecimiento transitorios | Papiledema |
| Proptosis/exoftalmos | Lesiones ocupantes de espacio orbitarias/problemas vasculares intracraneales/fístulas arterio-venosas |
| Paresia oculomotora | Lesiones ocupantes de espacio/infiltrativas/vasculares/inflamatorias/Tolosa-Hunt |
| Edema palpebral, eritema y/o tumefacción palpebral (con fiebre o malestar general) | Celulitis orbitaria/ patología orbitaria o retroorbitaria |
| Disminución de agudeza visual asociada a cefalea y clínica sistémica en paciente >50 años | Arteritis temporal |
Es una cefalea que aparece 15 días o más al mes durante más de 3 meses, y que, en al menos 8 días/mes, presenta características de cefalea migrañosa con o sin aura. El paciente puede cumplir, de forma concomitante, criterios diagnósticos de cefalea por abuso de analgésicos2. Es muy importante valorar la existencia de factores cronificadores modificables, como son el abuso de analgésicos y cafeína, trastornos del ánimo, apnea del sueño, trastornos hormonales, sobrepeso y obesidad1 (tabla 1).
Cefalea tensionalCefalea tensional episódicaCefalea que aparece menos de 15 días al mes, bilateral, opresiva, de intensidad leve a moderada y con duración de min a días que no empeora con la actividad física y que podría asociar náuseas leves, fotofobia o fonofobia2 (tabla 3).
Protocolo de actuación y derivación desde Urgencias y AP en una cefalea de tensión
| Cefalea tensional | |
|---|---|
| Exploraciones complementarias | Desde Urgencias a Neurología |
| TC craneal si red flagsVSG en paciente anciano | |
| Desde AP a Neurología | |
| Polisomnografía si sospecha de SAHSVSG, TSHa | |
| Derivación a Urgencias y/o ingreso | Sospecha de causa secundaria |
| Derivación para control ambulatorio | Atención primariaNeurología con carácter normal: cefalea tensional crónica: si coexistencia de abuso de analgésicos y/o fracaso de prevención |
| Derivación a otros especialistas | Psiquiatría si coexistencia de trastorno ansioso-depresivo importanteRehabilitación si cervicalgia o disfunción de la ATMCirugía maxilofacial si disfunción grave de la ATMNeumología si sospecha de SAHS |
ATM: articulación témporo-mandibular; SAHS: síndrome de apnea-hipopnea del sueño; TC: tomografía computarizada; TSH: hormona estimulante de tiroides; VSG: velocidad de sedimentación globular.
Cefalea con las características previamente descritas pero que aparece durante 15 días o más al mes, durante más de 3 meses2 (tabla 3).
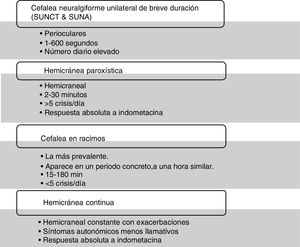
Cefaleas trigémino-autonómicasLas cefaleas trigémino-autonómicas (CTA) son un grupo de entidades en las que característicamente se produce un dolor muy intenso unilateral asociado a síntomas autonómicos ipsilaterales en el territorio facial. Entre los síntomas trigémino-autonómicos podemos enumerar el lagrimeo, la hiperemia conjuntival, la ptosis, la miosis, la rinorrea, la sensación de congestión nasal, la sudoración, la rubefacción y la sensación de taponamiento de oídos. Además, la inquietud durante el episodio puede ser característica también, especialmente en la cefalea en racimos2,7. Todas ellas cursan además en forma de brotes con temporadas de remisión, a excepción de las formas crónicas y la hemicránea continua donde persiste un fondo de dolor continuo hemicraneal.
Dentro de este grupo existen varias entidades que se diferencian desde el punto de vista clínico por la duración y frecuencia de los episodios, respondiendo cada una de forma específica a los distintos tratamientos8. En él se incluyen la cefalea: cefalea neuralgiforme unilateral de breve duración9–11, hemicránea paroxística12,13, cefalea en racimos14 y hemicránea continua 15 15,16 (fig. 2).
Son entidades tan incapacitantes que se recomienda mantener una actitud de «puertas abiertas» en estos pacientes, porque una pronta intervención al inicio de un nuevo periodo de episodios puede evitar la cronificación de estos y mejorar la calidad de vida del paciente.
Las CTA se consideran cefaleas primarias, no obstante en todas ellas se han descrito numerosos casos de formas sintomáticas como la comprensión vascular trigeminal en el SUNCT9 o en casos de cefalea reciente generalmente asociada a otros síntomas neurológicos casos de patología vascular como disección o tumores perivasculares, sinusitis, tumores hipofisarios, trombosis de senos, fístulas vasculares o patología oftalmológica (tabla 4).
Protocolo de actuación y derivación desde Urgencias y Atención Primaria en cefaleas trigémino-autonómicas
| Cefaleas trigémino-autonómicas | |
|---|---|
| Exploraciones complementarias | TC cerebral urgente si red flags, valorar angio-TC si sospecha de disección.RM cerebral diferida siemprecon secuencias FIESTA y angio-RM en SUNCT |
| Derivación a Urgencias | Cefalea incapacitanteSospecha de causa secundaria |
| Derivación para control ambulatorio | Unidad de Cefaleas o Neurología con carácter preferente |
| Derivación a otros especialistas | Psiquiatría si coexistencia de trastorno ansioso-depresivo importante/trastorno límite de personalidad |
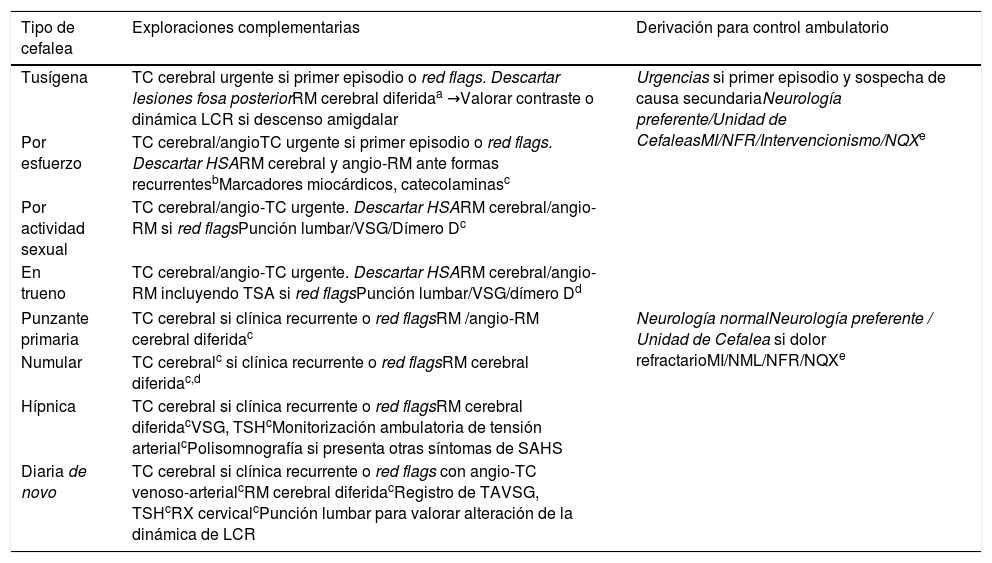
Este es un grupo heterogéneo. Ante un primer episodio se recomienda evaluación urgente para descartar cefaleas secundarias graves con neuroimagen. Si la consulta es por episodios recurrentes y no existen signos de alarma, puede realizarse estudio por neurología de forma preferente (tabla 5).
Protocolo de actuación y derivación desde Urgencias y Atención Primaria para otras cefaleas primarias
| Tipo de cefalea | Exploraciones complementarias | Derivación para control ambulatorio |
|---|---|---|
| Tusígena | TC cerebral urgente si primer episodio o red flags. Descartar lesiones fosa posteriorRM cerebral diferidaa →Valorar contraste o dinámica LCR si descenso amigdalar | Urgencias si primer episodio y sospecha de causa secundariaNeurología preferente/Unidad de CefaleasMI/NFR/Intervencionismo/NQXe |
| Por esfuerzo | TC cerebral/angioTC urgente si primer episodio o red flags. Descartar HSARM cerebral y angio-RM ante formas recurrentesbMarcadores miocárdicos, catecolaminasc | |
| Por actividad sexual | TC cerebral/angio-TC urgente. Descartar HSARM cerebral/angio-RM si red flagsPunción lumbar/VSG/Dímero Dc | |
| En trueno | TC cerebral/angio-TC urgente. Descartar HSARM cerebral/angio-RM incluyendo TSA si red flagsPunción lumbar/VSG/dímero Dd | |
| Punzante primaria | TC cerebral si clínica recurrente o red flagsRM /angio-RM cerebral diferidac | Neurología normalNeurología preferente / Unidad de Cefalea si dolor refractarioMI/NML/NFR/NQXe |
| Numular | TC cerebralc si clínica recurrente o red flagsRM cerebral diferidac,d | |
| Hípnica | TC cerebral si clínica recurrente o red flagsRM cerebral diferidacVSG, TSHcMonitorización ambulatoria de tensión arterialcPolisomnografía si presenta otras síntomas de SAHS | |
| Diaria de novo | TC cerebral si clínica recurrente o red flags con angio-TC venoso-arterialcRM cerebral diferidacRegistro de TAVSG, TSHcRX cervicalcPunción lumbar para valorar alteración de la dinámica de LCR | |
LCR: líquido cefalorraquídeo; MI: Medicina Interna; NFR: Nefrología; NML: Neumología; NQX: Neurocirugía; RM: resonancia magnética; TA: tensión arterial; TC: tomografía axial computarizada; TSA: troncos supraaórticos; TSH: hormona estimulante de tiroides; VSG: velocidad de sedimentación globular.
Cefalea precipitada por la tos en ausencia de otros trastornos estructurales intracraneales. Raramente afecta a menores de 40 años, predomina en hombres y responde a indometacina. La duración es breve (segundos o min) iniciándose inmediatamente o unos segundos después de la tos u otras maniobras de Valsalva como levantar pesos, por ejemplo. Habitualmente bilateral, occipital o frontal, aguda de intensidad moderada-severa y punzante o explosiva2,17 (tabla 6).
Protocolo de actuación y derivación desde Urgencias y Atención Primaria para las principales neuralgias craneofaciales
| Neuralgias craneofaciales | |
|---|---|
| Exploraciones complementarias | RM cerebral siempreaCon angio- y 3D en neuralgia trigeminal y glosofaríngeoTC facial bRM/TC cervical en neuralgia laríngeo superior y occipital o en glosofaríngeo si sospecha de Eagle |
| Derivación a Urgencias | Si dolor incapacitante |
| Derivación a control ambulatorio | Neurología preferente/ Unidad de Cefaleas si dolor refractario |
| Derivación a otros especialistas | Maxilofacial, ORL, neurocirugíac |
CAI: conducto auditivo interno; ORL: Otorrinolaringología; RM: resonancia magnética; TC: tomografía computarizada.
La cefalea desencadenada por la tos en un 20% de los casos es secundaria, típicamente una malformación de Chiari tipo I o lesiones en fosa posterior18,19.
Cefalea por esfuerzo físico primariaSe desencadena tras el ejercicio intenso y/o prolongado. Afecta predominantemente a hombres jóvenes con migraña. Aparece durante el pico del ejercicio y cede con el reposo. Suele ser pulsátil o punzante, de duración inferior a 48 h y puede acompañarse de síntomas migrañosos2,17.
El 80% de los casos de cefalea relacionada con el esfuerzo físico recurrentes son primarias17. En pacientes de edad avanzada, factores de riesgo cardiovascular o antecedentes de cardiopatía isquémica, debe descartarse la isquemia cardíaca (cefalea cardíaca)20. Se han descrito casos secundarios a feocromocitoma, hipertensión/hipotensión intracraneal o trombosis de senos venosos que deben investigarse según criterio clínico18.
Cefalea por actividad sexual primariaOcurre solo durante la actividad sexual. Presenta localización occipital bilateral, intensa que aparece en el acmé o a medida que progresa la excitación sexual y mejora cuando la actividad cede (en menos de 24 h). Ocurre típicamente en adultos de mediana edad, predomina en hombres y presenta comorbilidad con la migraña2,17.
La forma primaria suele ser recurrente. Se han descrito formas secundarias a hemorragia subaracnoidea, disección arterial o síndrome de vasoconstricción cerebral reversible o hipertensión arterial que deben sospecharse especialmente en mujeres, mayores de 40-50 años, ante episodios prolongados o presencia de pérdida de consciencia rigidez de nuca18,19.
Cefalea en trueno primariaClínica similar a la producida por rotura aneurismática que ocurre de forma repetitiva en ausencia de lesiones estructurales intracraneales. Inicio brusco, máxima intensidad en menos de 60 segundos y puede durar h e incluso semanas. El dolor aparece de forma espontánea o desencadenado por ejercicio, actividad sexual o hiperventilación. Habitualmente occipital y puede acompañarse de náuseas y vómitos2,17.
El estudio de posibles causas secundarias debe ser exhaustivo y rápido, descartando obligatoriamente la hemorragia intracerebral, hemorragia subaracnoidea, trombosis venosa cerebral, malformación vascular, disección arterial, síndrome de vasoconstricción cerebral reversible, apoplejía hipofisaria, meningitis, quiste coloide del tercer ventrículo, hipotensión del LCR o sinusitis aguda19,21.
Cefalea punzante primariaCefalea en forma de punzadas transitorias de breve duración (segundos) que se repiten con frecuencia irregular (una a múltiples por día) en localización craneal variable sin acompañarse de síntomas autonómicos2,17. Es una entidad frecuente, que predomina en mujeres jóvenes, y comorbilidad con migraña 21 21,22.
El diagnóstico diferencial principal debe hacerse con otras cefaleas primarias como SUNCT, hemicránea paroxística o neuralgia del trigémino17.
Cefalea numularDolor craneal percibido en un área fija, delimitada, redondeada u ovalada, de 1-6cm de diámetro. Opresivo o punzante, leve-moderado y asociar paroxismos intensos. La mitad de los pacientes presentan algún tipo de alteración sensitiva (alodinia, hipoestesia, parestesias), o incluso cambios dérmicos locales (alopecia, cambio en la coloración del pelo o atrofia cutánea). En un 10% existe antecedente de traumatismo local. Puede ocurrir a cualquier edad y afecta más a las mujeres23.
Se han descrito casos secundarios a: aneurisma fusiforme de una rama de la arteria temporal superficial, displasia fibrosa craneal, enfermedad de Paget, meningioma, quiste aracnoideo, picadura de insecto, resección de un adenoma hiposifario24,25.
Cefalea hípnicaEntidad infrecuente, típica de la edad avanzada, más en mujeres y cuya principal característica es que ocurre exclusivamente durante el sueño. Generalmente sufren una única crisis de 15min-4 h por noche, 10 o más noches al mes, que suele presentarse a la misma hora en cada sujeto (predominantemente 2-4 am). Describen un dolor sordo, moderado, fronto-temporal, bilateral u holocraneal. Pueden asociar síntomas vegetativos leves (náuseas). Es común que los pacientes respondan al dolor buscando algún tipo de actividad tranquila, a diferencia de la migraña donde se busca el reposo y de las cefaleas trigémino-autonómicas que suelen cursar con agitación2.
Se han descrito casos secundarios a: lesiones en fosa posterior o tronco encefálico (meningioma, hemangioblastoma cerebeloso) y lesiones en hipófisis (macroadenoma hipofisario no funcionante), síndrome de apnea hipopnea del sueño (SAHS), hipertensión arterial nocturna, retirada de fármacos como litio o IECA o uso excesivo de medicación sintomática26–28.
Cefalea diaria persistente diaria de novoCefalea diaria y continua desde su inicio, al menos tres meses antes. Es muy característico que el paciente recuerde con exactitud el día y las circunstancias de inicio del dolor, aunque en menos de la mitad de los casos es posible identificar un desencadenante (infección, evento estresante, cirugía, exposición a sustancias), no siendo importantes las características semiológicas para su definición. Es más común entre las mujeres y puede aparecer a cualquier edad, especialmente en la 2.ª-3.ª década de la vida.
Es obligado descartar causa secundaria como hipertensión intracraneal (idiopática o secundaria), hipotensión de líquido cefalorraquídeo, abuso de medicación sintomática, meningitis crónica, hematoma subdural crónico, disección cervical, trombosis venosa cerebral, malformación arteriovenosa, fístula dural arterio-venosa, arteritis de células gigantes, cefalea cervicogénica29–31.
Neuralgias craneofacialesSe han descrito neuralgias tanto de los troncos nerviosos principales como de las ramas terminales de estos nervios1.
Neuralgia del trigéminoEs la neuralgia más frecuente32. Se caracteriza por paroxismos dolorosos muy intensos de cualidad punzante o eléctrica, breves (menos de 2 min de duración) y desencadenados por estímulos como la masticación o la palpación local2. Suele existir un periodo refractario en el que no es posible desencadenar un nuevo ataque. Las ramas habitualmente afectadas son la segunda y tercera, siendo la primera muy infrecuente (<5%)1.
La neuralgia clásica supone el 90% de los casos y es causada por la compresión de la raíz nerviosa por un bucle vascular1. En los casos en que exista una alteración exploratoria como hipoestesia local, reflejo corneal abolido o alteración de otros nervios craneales se debe sospechar una posible causa secundaria (tumores de crecimiento lento, anomalías de la base del cráneo, malformaciones vasculares, lesiones desmielinizantes o infarto de tronco)1.
Se ha descrito la neuralgia de rama terminal del trigémino, con un patrón de dolor más continuo y de carácter urente, que serían las neuralgias supra- e infraorbitaria, mentoniana, nasociliar, auriculotemporal, supra- e infratroclear y lagrimal. Especialmente en el caso del nervio mentoniano e infraorbitario se debe tener en cuenta una posible etiología tumoral (numb chin y numb cheek syndrome, respectivamente)33.
Neuralgia del intermediarioSe debe a la afectación del VII nervio craneal y se caracteriza por ataques de dolor agudo en la profundidad del oído1. Los desencadenantes típicos son la presión del trago, el frío, el ruido o la masticación1.
Neuralgia del glosofaríngeoSe produce por una irritación del IX nervio craneal debido en la mayoría de los casos a un bucle vascular de la PICA ipsilateral1. El dolor es referido en la región periauricular y/o del tercio posterior de la lengua, faringe y región amigdalina1. Los desencadenantes habituales son la tos, la deglución, el estornudo, o el bostezo. Además del dolor paroxístico habitualmente lancinante, puede existir una molestia interictal con dolor quemante o sordo1. Entre las causas secundarias están las lesiones desmielinizantes, tumores locales, abscesos amigdalinos, malformación de Chiari y aneurismas vasculares. Es importante el diagnóstico diferencial con el síndrome de Eagle donde existe un dolor faríngeo que puede ser paroxístico y desencadenado por la deglución o puede reproducirse si se presiona la fosa amigdalina ipsilateral y es debido a una calcificación del ligamento estilohioideo34.
Neuralgia del nervio laríngeo superiorEs una rama del X par craneal. Se caracteriza por ataques de dolor lancinante en región anterolateral del cuello, desencadenados por la deglución, los giros del cuello, el grito o el canto1.
Neuralgias occipitalesSe caracterizan por dolor continuo o paroxístico en la región occipital con irradiación frecuente a la región parietal alta o incluso frontal. La sensibilidad local de la zona es habitual y reproduce el dolor. En ocasiones se asocian a patología cervical. La más frecuente es la del occipital mayor, aunque se han descrito tanto del occipital menor como del tercer nervio occipital.
ConclusionesLa mejor comprensión de las exploraciones complementarias, de los criterios de derivación a Urgencias y de ingreso, de cuáles son los especialistas que deben valorar al paciente y cómo debe ser la derivación, nos permitirá un mejor abordaje del paciente que acude por cefalea tanto a su médico de AP como al Servicio de Urgencias. Pero esto pone en evidencia muchos de los déficits que existen en una gran mayoría de los centros a nivel nacional, donde no hay unidades de cefaleas ni las suficientes consultas especializadas que garanticen que el paciente pueda ser valorado con la preferencia necesaria y se puedan terminar de solicitar las pruebas pertinentes. Optimizar estos puntos basándonos en las recomendaciones oficiales ayudará a mejorar la calidad de vida de una patología tan incapacitante como es la cefalea y que en ocasiones esconde procesos no tan benignos.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses. Referencias no citadas16,22