La sobrecarga asistencial y los cambios organizativos frente a la pandemia de COVID-19 podrían estar repercutiendo en la atención al ictus agudo en la Comunidad de Madrid.
MétodosEncuesta estructurada en bloques: características del hospital, cambios en infraestructura y recursos, circuitos de código ictus, pruebas diagnósticas, rehabilitación y atención ambulatoria. Análisis descriptivo según el nivel de complejidad en la atención del ictus (disponibilidad o no de unidad de ictus y de trombectomía mecánica).
ResultadosDe los 26 hospitales del SERMAS que atienden urgencias en adultos, 22 cumplimentaron la encuesta entre el 16 y 27 de abril. El 95% han cedido neurólogos para atender a pacientes afectados por la COVID-19. Se han reducido camas de neurología en el 89,4%, modificado los circuitos en urgencias para ictus en el 81%, con circuitos específicos para sospecha de infección por SARS-CoV2 en el 50%, y en el 42% de los hospitales los pacientes con ictus agudo positivos para SARS-CoV2 no ingresan en camas de neurología. Ha mejorado el acceso al tratamiento, con trombectomía mecánica las 24h en el propio hospital en 10 hospitales, y se han reducido los traslados interhospitalarios secundarios. Se ha evitado el ingreso de pacientes con ataque isquémico transitorio o ictus leve (45%) y se han incorporado consultas telefónicas para seguimiento en el 100%.
ConclusionesLos cambios organizativos de los hospitales de la Comunidad de Madrid frente a la pandemia por SARS-Co2 han modificado la dedicación de recursos humanos e infraestructuras de las unidades de neurología y los circuitos de atención del ictus, realización de pruebas diagnósticas, ingreso de los pacientes y seguimiento.
The overload of the healthcare system and the organisational changes made in response to the COVID-19 pandemic may be having an impact on acute stroke care in the Region of Madrid.
MethodsWe conducted a survey with sections addressing hospital characteristics, changes in infrastructure and resources, code stroke clinical pathways, diagnostic testing, rehabilitation, and outpatient care. We performed a descriptive analysis of results according to the level of complexity of stroke care (availability of stroke units and mechanical thrombectomy).
ResultsThe survey was completed by 22 of the 26 hospitals in the Madrid Regional Health System that attend adult emergencies, between 16 and 27 April 2020. Ninety-five percent of hospitals had reallocated neurologists to care for patients with COVID-19. The numbers of neurology ward beds were reduced in 89.4% of hospitals; emergency department stroke care pathways were modified in 81%, with specific pathways for suspected SARS-CoV2 infection established in 50% of hospitals; and SARS-CoV2-positive patients with acute stroke were not admitted to neurology wards in 42%. Twenty-four hour on-site availability of mechanical thrombectomy was improved in 10 hospitals, which resulted in a reduction in the number of secondary hospital transfers. The admission of patients with transient ischaemic attack or minor stroke was avoided in 45% of hospitals, and follow-up through telephone consultations was implemented in 100%.
ConclusionsThe organisational changes made in response to the SARS-Co2 pandemic in hospitals in the Region of Madrid have modified the allocation of neurology department staff and infrastructure, stroke units and stroke care pathways, diagnostic testing, hospital admissions, and outpatient follow-up.
Desde la detección del primer caso de infección por el coronavirus SARS-CoV2, enfermedad conocida como COVID-19, en la Comunidad de Madrid (CM) se ha producido un rápido incremento en el número de pacientes con esta enfermedad, que ha sobrepasado la capacidad asistencial hospitalaria. Esto ha obligado a redistribuir los recursos humanos y materiales y a establecer salas de hospitalización dedicadas en exclusiva a esta infección, reduciendo las camas de hospitalización de otros servicios médicos y quirúrgicos.
En la CM la atención al ictus agudo está bien establecida desde la puesta en marcha del plan Ictus Madrid1,2. Este contempla la atención prioritaria a los pacientes con ictus agudo por los servicios de urgencias y de urgencias hospitalarias, su ingreso en unidades de ictus (UI) y el acceso a tratamientos de reperfusión en el caso del infarto cerebral (trombólisis intravenosa y trombectomía mecánica [TM]). A causa de la pandemia de COVID-19, es posible que la sobrecarga asistencial y los cambios organizativos estén repercutiendo en la atención a los pacientes con ictus, que pueden quedar en un segundo plano al reestructurarse todo el sistema sanitario para dar atención preferente a los pacientes con COVID-19. Pero no solo los cambios organizativos, también el propio miedo de la población a contagiarse en un hospital al acudir con otra enfermedad podría resultar en demoras en la solicitud de atención y, consecuentemente, en la pérdida de oportunidad de recibir el tratamiento del ictus agudo, tal como se ha reportado en China3.
Entre los factores que pueden condicionar el pronóstico de los pacientes con ictus en el contexto de una pandemia como la actual destacan el riesgo de exposición al virus en el hospital y la reducción del acceso a los recursos diagnósticos y terapéuticos como consecuencia de los cambios organizativos en los hospitales para hacer frente a la pandemia. Además de asegurar la mejor atención a los pacientes con ictus, es necesario proteger de posibles contagios a los profesionales sanitarios. Por todo ello, instituciones sanitarias, sociedades científicas y grupos de expertos, como el Grupo Multidisciplinar Ictus Madrid y su Comité de Neurología, han emitido recomendaciones de organización asistencial para asegurar la calidad de la atención del ictus en este contexto histórico4-9.
Sin embargo, ante la sorpresa que ha supuesto la magnitud de la pandemia en nuestro medio y atendiendo fundamentalmente al criterio de la demanda diaria de atención a la COVID-19, estos cambios organizativos se han ejecutado de forma independiente en cada hospital, sin una clara hoja de ruta común, lo que ha llevado a muchos de los hospitales generales a convertirse prácticamente en monográficos para COVID-19. Nuestro objetivo es evaluar la repercusión de esta pandemia en los recursos y circuitos de atención destinados al ictus agudo en la CM.
MétodosEl Comité de Neurología del grupo multidisciplinar Ictus Madrid ha elaborado una encuesta estructurada en 6bloques: 1) características del hospital; 2) cambios en la infraestructura y recursos humanos de neurología; 3) cambios en la atención al código ictus; 4) cambios en la realización de pruebas diagnósticas; 5) rehabilitación y 6) atención a pacientes ambulatorios.
Con el objetivo de obtener la mayor cobertura de hospitales de la CM, la encuesta ha sido distribuida a los miembros de la Asociación Madrileña de Neurología con la colaboración del Foro Ictus, grupo de trabajo que integra a neurólogos y otros especialistas con especial dedicación o interés en ictus, que tiene larga experiencia en el desarrollo de protocolos asistenciales, actividades docentes y de investigación en ictus.
Hemos utilizado el software Research Electronic Data Capture (REDCap), alojado en el servidor del Instituto de Investigación IdiPAZ, para el diseño de la encuesta y almacenamiento de los resultados. REDCap es una plataforma de software seguro de Internet, diseñada para la captura de datos en estudios de investigación, que proporciona una interfaz intuitiva para la captura de datos y que permite su trazabilidad y exportación a diferentes programas de análisis estadísticos e interoperabilidad con fuentes externas10.
ResultadosDe los 26 hospitales del Servicio Madrileño de Salud (SERMAS) que atienden urgencias en adultos, 22 cumplimentaron la encuesta entre los días 16 y 27 de abril. De ellos, 8 eran hospitales con UI y disponibilidad de TM (hospitales UI+TM), 4 hospitales con UI pero sin TM (hospitales UI) y 10 hospitales sin UI, lo que representa una respuesta global del 78,5% (100% hospitales UI+TM, 100% hospitales UI y 71,4% de hospitales sin UI).
A continuación, se resumen los principales cambios organizativos según la existencia o no de UI y de TM.
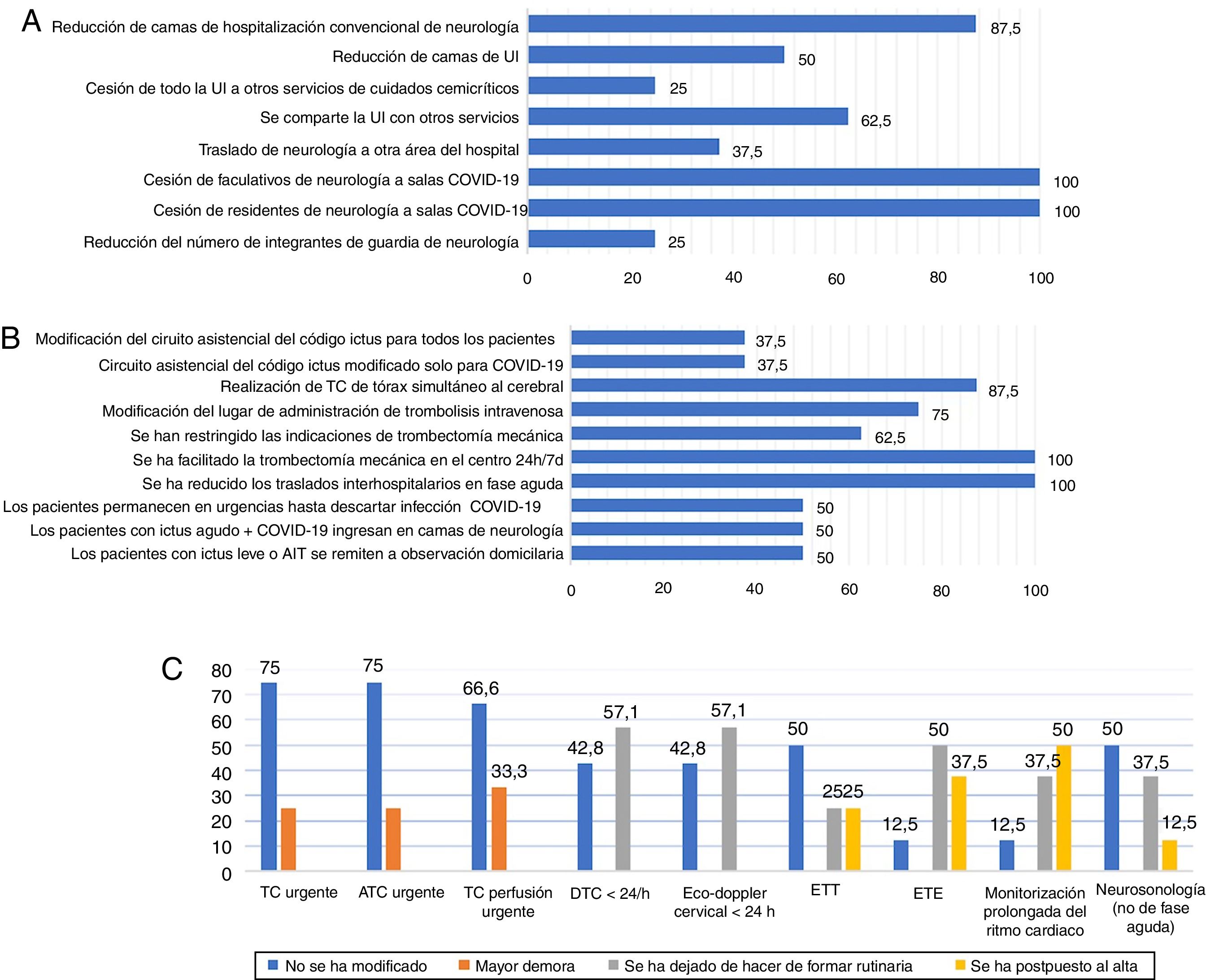
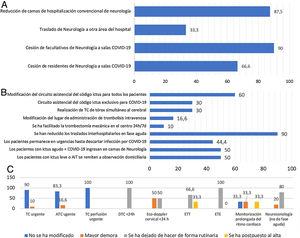
Hospitales con unidad de ictus y disponibilidad de trombectomía mecánicaEn el 87,5% de los hospitales de este nivel asistencial se han reducido las camas de hospitalización convencional de neurología y en 3de ellos se ha trasladado todo el servicio a otras áreas del hospital. Tal como se detalla en la figura 1A, la disponibilidad de camas de UI también se ha modificado en 7 hospitales, bien por reducción de su número, bien por compartirlas con otros servicios, y en 2hospitales se ha cedido toda la infraestructura de la UI a otras unidades de cuidados semicríticos. Con respecto a los recursos humanos, todos los hospitales con UI y TM han cedido facultativos y residentes a las áreas de hospitalización para la COVID-19 y en 2de ellos ha disminuido el número de integrantes de la guardia de neurología.
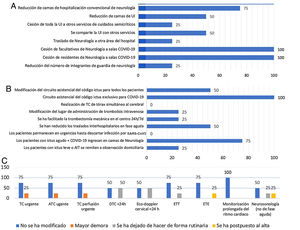
En 3hospitales se ha modificado el circuito de código ictus en el área de urgencias para todos los pacientes, en otros 3lo han hecho solo para los casos con sospecha inicial de infección por SARS-CoV2 y en 6se ha cambiado el área donde habitualmente se administraba la trombólisis intravenosa. En 7 de los 8hospitales se ha realizado tomografía computarizada (TC) de tórax simultánea a la TC cerebral para detectar precozmente una posible infección por SARS-CoV2. Con respecto a la TM, 5hospitales han modificado los criterios de indicación de este procedimiento durante la pandemia y todos coinciden en que se ha facilitado su disponibilidad en el propio centro, al organizarse guardias localizadas de los neurorradiológos intervencionistas de 24h en las semanas de mayor incidencia de la epidemia en Madrid. Esto ha reducido los traslados secundarios interhospitalarios de pacientes con ictus (fig. 1B).
En la mitad de los hospitales los pacientes con ictus agudo permanecieron en el área de urgencias hasta la confirmación de la negatividad de la infección mediante PCR. Se decidió ingreso de los pacientes con ictus e infección confirmada por SARS-Co2 en camas de neurología en 4hospitales. Por otra parte, los pacientes con ataque isquémico transitorio (AIT) o ictus leve con criterios de ingreso fueron remitidos a observación domiciliaria en la mitad de los hospitales (fig. 2).
Las modificaciones en la realización de pruebas diagnósticas en los pacientes con ictus agudo se detallan en la figura 1C. En el 25% de los hospitales de este nivel se registraron demoras en los tiempos puerta-TC y puerta-angio-TC, al igual que en uno de los 3 centros que hacen rutinariamente estudios de TC-perfusión. Se han dejado de indicar estudios neurosonológicos en las primeras 24 h en el 57,1%. Con respecto a los estudios cardiológicos, se ha suspendido la ETT rutinaria en 2hospitales, y se han pospuesto a después del alta hospitalaria en otros 2. Hasta la mitad de estos hospitales han dejado de hacer ETE como parte del estudio etiológico durante la hospitalización y en 3se pospusieron. Por último, la monitorización prolongada del ritmo cardíaco también sufrió cambios: se dejaron de indicar de forma rutinaria en 3de los 8hospitales y se pospusieron en 4 (fig. 1C).
Solo uno de los 8hospitales con UI y TM señala que no se ha modificado el tratamiento rehabilitador en los pacientes con ictus agudo, en 2se ha retrasado el inicio de la fisioterapia, en uno se han reducido las camas de rehabilitación hospitalaria y en 3se ha potenciado la rehabilitación ambulatoria. Se ha reportado mayor dificultad para el traslado a centros de media/larga estancia en 5hospitales y en 2se están produciendo altas a domicilio sin tratamiento rehabilitador programado hasta el cese de la pandemia, siempre teniendo en cuenta las situaciones sociales y familiares del paciente.
El seguimiento ambulatorio de los pacientes con ictus se ha suprimido por completo o se han reprogramado las consultas presenciales en 7de los 8hospitales con UI+TM. Destaca que en el 100% están haciendo seguimientos telefónicos (en uno de ellos con videollamada si se considera necesario). En los 6 hospitales de este nivel que cuentan con laboratorio de neurosonología con agenda para pacientes ambulatorios se ha suprimido esta actividad. Solo uno de los 8 hospitales de este nivel asistencial disponía de actividad de clínica de AIT y se han sustituido las visitas presenciales por seguimiento telefónico.
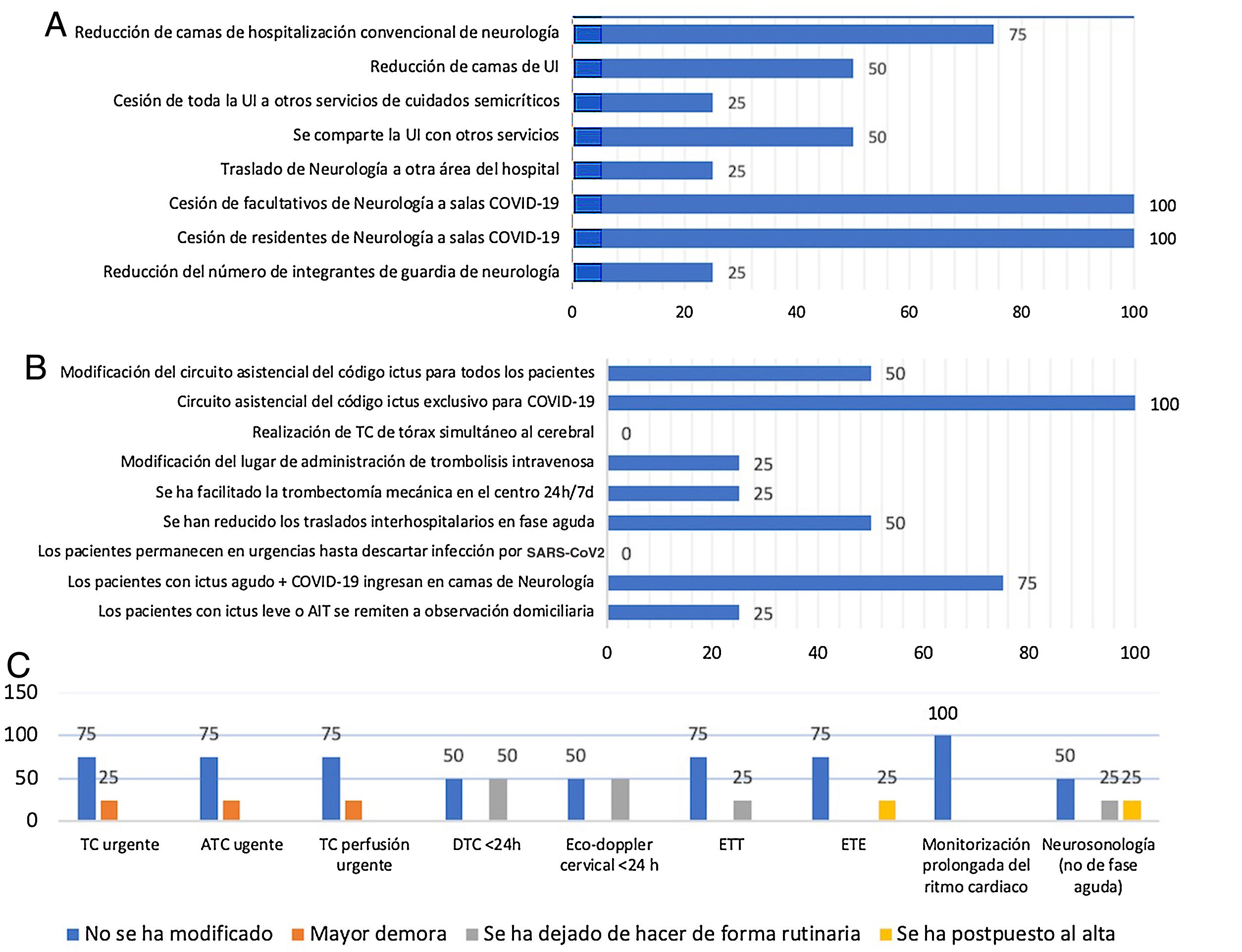
Hospitales con unidad de ictusLa pandemia de la COVID-19ha supuesto también una reducción de camas de hospitalización de neurología en 3hospitales de este nivel, con traslado de los recursos de neurología a otra área del hospital en uno de ellos. Las camas de UI se han reducido en la mitad de los centros, cedido por completo en uno o compartido con otros servicios en 2de los 4 hospitales con UI. En el 100% se han cedido facultativos de neurología a salas de hospitalización para pacientes con COVID-19, así como residentes, en el caso de los 2hospitales con programa de formación MIR en neurología. Solo en uno de los hospitales con UI se reporta una reducción del número de integrantes de la guardia de neurología (fig. 2A).
En la mitad de los hospitales con UI se ha modificado el circuito de código ictus y en todos se ha habilitado uno independiente para los casos de sospecha de infección por SARS-Co2. A diferencia de los hospitales con UI y TM, en ninguno de los 4hospitales con UI se ha considerado hacer TC de tórax simultánea a la TC cerebral. El 75% de los pacientes positivos para SARS-Co2 ingresaron en camas de neurología y en ninguno de los hospitales de este nivel asistencial los pacientes con ictus agudo permanecieron en el área de urgencias hasta obtener los resultados de confirmación de dicha infección. Hasta el 50% de estos hospitales refieren haber reducido los traslados interhospitalarios en fase aguda y en uno de ellos los pacientes con AIT o ictus leve fueron remitidos a observación domiciliaria (fig. 2B).
Con respecto a las pruebas diagnósticas, el impacto de los cambios asistenciales es similar al de los hospitales con UI y TM. Así, el 25% refiere demoras en los tiempos puerta-neuroimagen. En la mitad de los hospitales con UI se ha dejado de hacer de forma rutinaria el estudio neurosonológico urgente y en uno de ellos se ha pospuesto su realización tras el alta. Los estudios cardiológicos también se han visto afectados en uno de los 4hospitales: se ha dejado de hacer de forma rutinaria el ETT y se ha pospuesto el ETE. Sin embargo, en ninguno de ellos se ha modificado la monitorización prolongada del ritmo cardiaco (fig. 2C).
Solo uno de los hospitales con UI refiere que no se ha visto afectado el tratamiento rehabilitador, en 2se ha retrasado el inicio de la fisioterapia, en uno se ha potenciado la rehabilitación ambulatoria y en otro, de forma excepcional, se han dado altas a domicilio sin tratamiento rehabilitador inmediato, siempre que la situación clínica y social del paciente lo permitiese. Dos hospitales señalan mayor dificultad de acceso a camas de centros de media o larga estancia.
En cuanto al seguimiento ambulatorio, se han suprimido por completo las consultas presenciales en el 75% de los hospitales con UI, se han reprogramado en el 50% y se hacen consultas telefónicas en el 100%. En los 2 hospitales de este nivel que disponen de laboratorio de neurosonología con agenda para pacientes ambulatorios se ha suprimido la actividad durante la pandemia. Solo uno cuenta con clínica de AIT y señala que su actividad no se ha modificado.
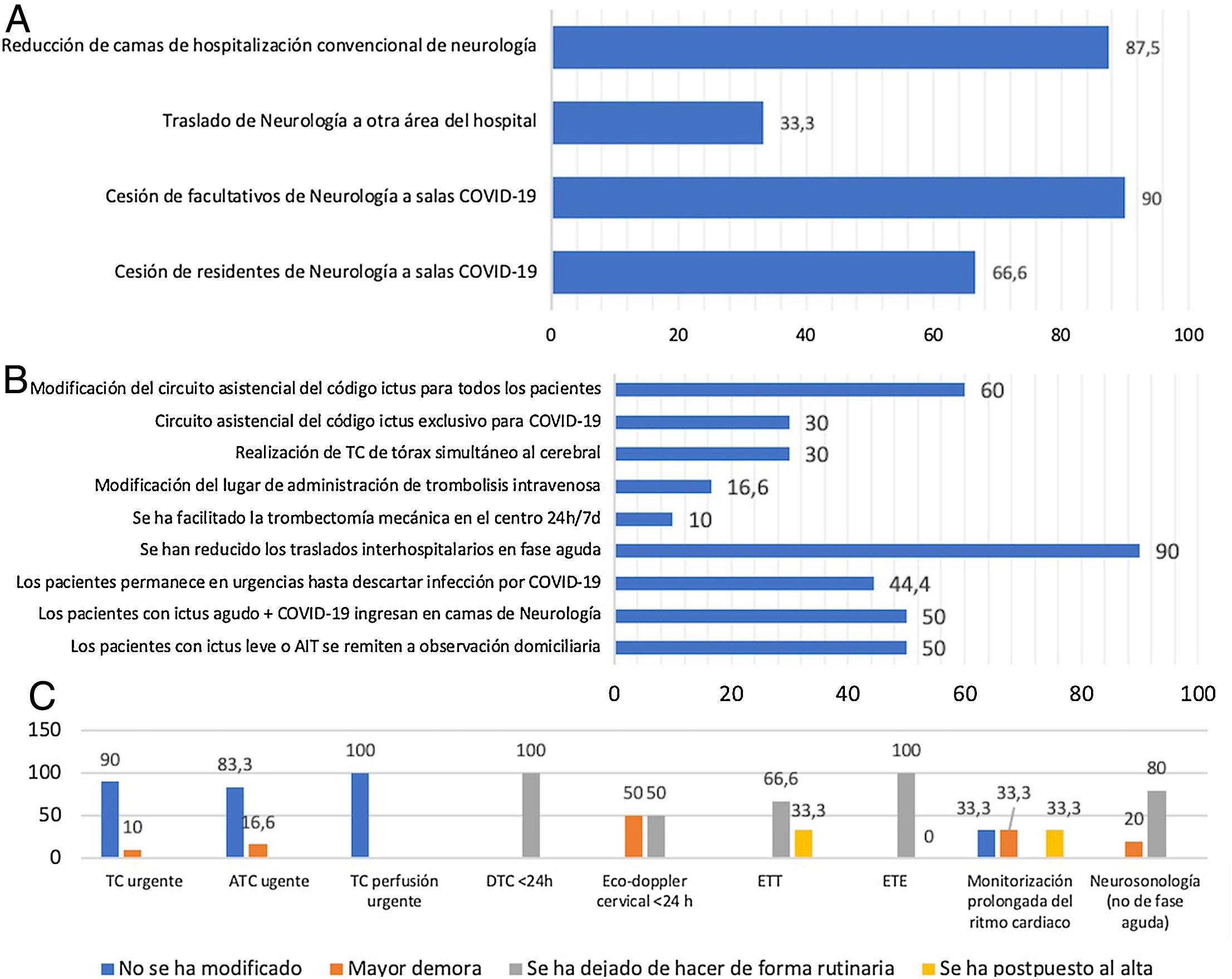
Hospitales sin unidad de ictusSe han reducido las camas asignadas a neurología en 7de los 8hospitales que cuentan con este recurso y en 2se han trasladado a otras áreas del hospital. El 90% de los hospitales sin UI han cedido facultativos a la asistencia de pacientes con COVID-19, y 2de los 3que cuentan con programa de formación MIR también han cedido los residentes a salas de COVID-19 (fig. 3A). Un hospital ha dotado guardia de neurogía de 24h a partir del inicio de la pandemia COVID-19.
En 6hospitales sin UI se ha modificado el circuito asistencial de ictus en la urgencia, pero solo en 3se ha habilitado un circuito para pacientes con ictus agudo y sospecha de infección por SARS-CoV2. En el 30% se ha implementado la TC de tórax simultánea a la TC cerebral. En 4hospitales los pacientes con ictus permanecen en la urgencia hasta los resultados de la prueba diagnóstica de infección por este coronavirus. En la mitad de los hospitales sin UI que cuentan con camas propias de neurología se han ingresado pacientes con ictus agudo e infección por SARS-CoV2. Al igual que en otros niveles asistenciales, se han reducido los traslados interhospitalarios en fase aguda y se han remitido pacientes con AIT o ictus leve a observación domiciliaria (fig. 3B).
Las pruebas diagnósticas en el ictus agudo y su estudio etiológico se han visto también afectadas, pero con menor impacto que en los otros niveles asistenciales. Así, solo un hospital reporta mayor demora en los estudios de neuroimagen. Los estudios Doppler transcraneales se han dejado de hacer en los 2hospitales que los hacían habitualmente y uno de ellos reporta una demora en los estudios de eco-Doppler cervical. En 3hospitales sin UI los estudios cardiológicos se han dejado de hacer de forma rutinaria o se han pospuesto tras el alta. Los estudios neurosonológicos (no de fase aguda) se han dejado de hacer como práctica habitual en 4hospitales sin UI y presentan mayor demora en uno (fig. 3C).
El 90% han observado un cambio en el acceso a los recursos de rehabilitación, con retraso en el inicio de la fisioterapia en el 60%, reducción en el número de camas de rehabilitación y restricción en el acceso a camas de media/larga estancia en el 20%, y altas a domicilio sin completar el tratamiento rehabilitador hasta que se resuelva esta situación pandémica en el 30%.
Por último, en cuanto al seguimiento ambulatorio, en el 100% se han suprimido las consultas presenciales, sustituidas por consultas telefónicas, y en el 60% se han reprogramado las consultas en las que se ha considerado necesaria la valoración presencial. El único hospital sin UI que cuenta con clínica de AIT ha suprimido su actividad.
DiscusiónEste estudio pone en evidencia los importantes cambios organizativos en la atención a los pacientes con ictus que se han puesto en marcha en la CM como consecuencia de la pandemia de COVID-19. Con la excepción de un hospital sin UI, en todos los demás hospitales que han respondido a la encuesta se han cedido neurólogos para la asistencia directa a pacientes afectados por COVID-19 en salas monográficas o en áreas de urgencias. Además, se han reducido camas de neurología en el 89,4% de los hospitales. El código ictus se ha visto modificado en el 81%, con la creación de circuitos específicos para pacientes con sospecha de infección por SARS-CoV2 en el 50% y en el 42% de los hospitales los pacientes con ictus agudo e infección por este coronavirus han sido hospitalizados en camas externas a neurología. Como contrapartida a estas limitaciones asistenciales, hay que destacar que se han conseguido recursos adicionales que han permitido mitigar las dificultades en la atención a los pacientes con ictus, como la concesión de una guardia de neurología en un hospital sin UI y la mayor accesibilidad al tratamiento con TM las 24h en el propio hospital tanto en los 7 hospitales públicos con UI y TM como en otros 3 hospitales concertados (uno de cada nivel asistencial al ictus). Esto ha reducido los traslados interhospitalarios secundarios.
Según los datos oficiales de la Consejería de Sanidad, a fecha del 27 de abril de 2020, último día en que se recibieron las encuestas, el total de ingresos hospitalarios acumulados desde el inicio de la pandemia era de 39.634, de los que 3.338 habían requerido cuidados intensivos11. Si tenemos en cuenta que el SERMAS dispone de un total de 14.334 camas hospitalarias12 y que el máximo de pacientes hospitalizados ascendió a 15.227 entre los días 30 de marzo y 1 de abril, es evidente el importante esfuerzo organizativo, con redistribución de la plantilla para atender a pacientes infectados por SARS-CoV2, dedicación de la mayor parte de las camas hospitalarias del SERMAS y de otros centros hospitalarios privados y creación de hospitales de campaña y hoteles medicalizados para absorber toda esta demanda de ingresos. En este escenario, la atención a pacientes con ictus se ha visto interferida, tal como se recoge en esta encuesta.
Algunos autores han señalado una reducción en el número de ingresos hospitalarios por pacientes con ictus como consecuencia de la pandemia8,13,14, si bien también se ha observado un aumento de hasta el 41% el número de TM14. Se ha señalado que el temor al contagio por SARS-CoV2 podría explicar una menor activación de código ictus hecha por los pacientes3,8,13. Sin embargo, en nuestro medio, según datos no publicados del registro de códigos ictus del SUMMA 112 en la CM, en el periodo trascurrido entre la declaración del estado de alerta (14 de marzo) y el 22 de abril (último día con datos disponibles en el momento de redactar este artículo), fueron atendidos 167 pacientes, lo que significa un descenso de 23 casos (12%) respecto a la media de los 2años anteriores (185 en el año 2018 y 195 en el año 2019), cifra que se encuentra justo en el rango de la desviación estándar del promedio mensual de los 2últimos años.
Por tanto, a la espera de resultados de estudios epidemiológicos que confirmen si realmente se ha producido una menor tasa de hospitalizaciones por ictus, otras 2circunstancias podrían explicar esta percepción: la presentación simultánea de la infección por SARS-CoV2 e ictus, por lo que el paciente ingresaría en camas de aislamiento y podría no ser registrado como ictus al quedar fuera de los circuitos asistenciales habituales para este proceso, y la evitación del ingreso en los pacientes con AIT o ictus leves, que son remitidos a observación domiciliaria tras su diagnóstico en el área de urgencias, por lo que no computan en los registros hospitalarios de ictus. En este sentido, una de las aportaciones más destacadas de esta encuesta es poner de manifiesto que en aproximadamente la mitad de los hospitales de la CM se están produciendo ambas. Estas decisiones tienen el objetivo de minimizar el riesgo de transmisión intrahospitalaria de la infección por SARS-CoV2 en los pacientes con ictus, que les podría haber supuesto un riesgo adicional de peor evolución15. Otros países y sistemas sanitarios han tomado medidas similares16. Sin embargo, llama la atención que, a pesar de estas recomendaciones para evitar que los pacientes con ictus agudo e infección por SARS-Co2 compartan las áreas de hospitalización con pacientes sin ella9, en el 58% de los hospitales los pacientes con ictus y esta infección ingresan en camas de neurología. Este resultado podría explicarse por un posible defecto en la redacción de la cuestión en la encuesta, en la que se preguntaba si los pacientes con esta infección ingresaban en camas de neurología, lo que algunos respondedores pueden haber interpretado que se refería al ingreso a cargo de neurología, aunque la cama se encontrase situada en un área de aislamiento exclusiva para la COVID-19. Y es que, aunque no se ha preguntado específicamente, nos consta que en muchas unidades de neurología se han organizado equipos de neurólogos para atender a los pacientes con ictus agudo en áreas de aislamiento para la COVID-19 y que, incluso, se han instalado UI ad hoc para estos pacientes.
Otro de los aspectos interesantes que hemos recogido es la reducción de traslados interhospitalarios por ictus, por lo que es posible que, a igualdad de frecuencia de ictus, el número de ingresos hospitalarios que habitualmente se registran en los hospitales con UI haya quedado diluido al atenderse en hospitales sin este recurso. Esta reducción, más allá de ser una posible explicación de la percepción de menor incidencia de ictus durante la pandemia, ha sido una decisión organizativa destinada a evitar la propagación de la pandemia, a la vez que a mejorar la atención a los pacientes graves con ictus. Esto se ha podido llevar a cabo gracias al apoyo de la Dirección General del SERMAS, que ha facilitado tanto la disponibilidad del tratamiento con TM las 24h en los 7 centros que suelen participar en los turnos rotatorios semanales de 3hospitales de guardia para TM como la gestión centralizada de los recursos de rehabilitación y de continuidad de cuidados de media y larga estancia. Destaca también el esfuerzo de los hospitales concertados para dar respuesta a la atención a pacientes con ictus agudo, al favorecer el acceso a la TM.
Teniendo en cuenta la extensión de la pandemia y la posibilidad de que muchos pacientes con ictus agudo estén infectados por SARS-CoV2 en el momento del inicio de los síntomas y, por ello, que sean potenciales fuentes de contagio intrahospitalario, tanto para otros pacientes como para el personal sanitario, otra de las recomendaciones es hacer una TC de tórax de forma simultánea a la TC cerebral, para así tener datos de sospecha de infección antes de la llegada de los resultados de la PCR7,9. En este sentido, su implantación ha sido desigual, en función del tipo de hospital. Así, hasta el 87,5% de los hospitales con UI+TM la han incorporado, lo que contrasta con el 0% de los hospitales con UI y el 30% de los hospitales sin UI.
El tratamiento rehabilitador tras el ictus también se ha visto interferido, con un retraso en el inicio de la fisioterapia durante la fase aguda, con reducción de camas de rehabilitación y con la necesidad de proceder al alta hospitalaria sin completar el tratamiento rehabilitador hasta que se pueda facilitar este de forma segura, para evitar el riesgo de contagio tanto de los pacientes sin infección como de los profesionales sanitarios. En países como EE. UU. se ha reportado un impacto similar en el acceso a la rehabilitación8.
Conviene señalar también el cambio de paradigma que ha supuesto esta pandemia en cuanto a la reorganización de la asistencia ambulatoria, que nos está obligando a reinventarnos y a pasar de ser una especialidad eminentemente basada en la exploración clínica directa a la incorporación de las evaluaciones telefónicas y de telemedicina17,18. Otro de los retos en la atención a los pacientes con ictus durante esta pandemia ha sido hacer las pruebas complementarias en el estudio etiológico del ictus isquémico, especialmente en lo que se refiere a la neurosonología y a la ecocardiografía. En casi la mitad de los hospitales, con independencia de su nivel de complejidad en la atención al ictus, estas pruebas ecográficas han dejado de hacerse de forma rutinaria, lo que ha afectado de manera especial a la ecocardiografía transesofágica, que casi ha desaparecido durante la hospitalización del paciente con ictus.
La principal fortaleza de este estudio basado en una encuesta es el hecho de haber sido respondida por el 100% de los hospitales que participan en los circuitos de código ictus y por el 71,4% de los hospitales sin UI (pero a los que pueden llegar pacientes con ictus por sus propios medios, o sufrir ictus intrahospitalarios), y si atendemos al criterio del número de camas hospitalarias, representa al 95,6% de las camas hospitalarias de los hospitales de niveles de complejidad 1, 2 y 3 del SERMAS.
Su principal limitación es que refleja los cambios producidos en un periodo muy concreto de la pandemia, cuando se ha empezado a producir el descenso de las hospitalizaciones por infección de SARS-CoV2 en nuestra comunidad, y no recoge los cambios organizativos que se están poniendo en marcha ahora para hacer frente a posibles repuntes de la infección y a la apertura de la actividad asistencial habitual de estos hospitales.
Por ello, tenemos la previsión de lanzar una nueva encuesta al finalizar la pandemia para así tener la fotografía global de la evolución y de los resultados de los cambios organizativos en la atención a los pacientes con ictus agudo en este contexto pandémico. Tampoco hemos podido analizar el impacto directo que han supuesto en el pronóstico de los pacientes con ictus agudo atendidos en este periodo de tiempo, que deberá ser objeto de estudios a partir de registros de casos en los que se diferencien aquellos que simultáneamente padecían la infección por SARS-CoV2 y los que no estaban contagiados.
En conclusión, los cambios organizativos implementados en los hospitales de la CM para hacer frente a la pandemia de COVID-19 han modificado el funcionamiento normal de las unidades de neurología, tanto en la dedicación de recursos humanos como en la disponibilidad de infraestructuras. En lo que respecta al código ictus, se han producido modificaciones en los circuitos asistenciales, realización de pruebas diagnósticas, lugar de ingreso de los pacientes y seguimiento ambulatorio. Esta situación nos debe servir de aprendizaje para tener preparados planes de contingencia que nos permitan ofrecer la mejor atención a los pacientes con ictus en situaciones de urgencia sanitaria similares a la que estamos viviendo.
FinanciaciónLa presente investigación no ha recibido ninguna beca específica de agencias de los sectores público, comercial, o sin ánimo de lucro.
Conflicto de interesesNinguno.
A la Asociación Madrileña de Neurología por la difusión de la encuesta y a los neurólogos de los siguientes hospitales: Hospital Universitario 12 de Octubre, Hospital Universitario Clínico San Carlos, Hospital Fundación Jiménez Díaz, Hospital General Universitario Gregorio Marañón, Hospital Universitario La Paz-Carlos III-Cantoblanco, Hospital Universitario de La Princesa, Hospital Universitario Puerta de Hierro-Majadahonda, Hospital Universitario Ramón y Cajal, Hospital Central de la Defensa Gómez Ulla, Hospital Universitario de Fuenlabrada, Hospital Fundación Alcorcón, Hospital Universitario de Getafe, Hospital Universitario Infanta Leonor-Hospital Virgen de la Torre, Hospital Universitario Infanta Sofía, Hospital Universitario Príncipe de Asturias, Hospital Universitario Rey Juan Carlos, Hospital Universitario Severo Ochoa, Hospital Universitario de Torrejón, Hospital General de Villalba, Hospital Universitario Infanta Elena (Valdemoro), Hospital Universitario del Henares, Hospital Universitario El Escorial, Hospital Universitario Infanta Cristina.