La incidencia del ictus isquémico en el adulto joven está aumentando globalmente, no siendo infrecuente en nuestro territorio. Este se encuentra asociado a la presencia de factores de riesgo vascular tradicionales. Sin embargo, poca es la información disponible en cuanto a su pronóstico, a diferencia de otros grupos etarios. El objetivo del presente trabajo es determinar la mortalidad, tanto a corto como a largo plazo, y la recurrencia a largo plazo del ictus isquémico en pacientes adultos jóvenes en Aragón, conformando el primer estudio de esta naturaleza en España, y de los pocos que aborda el tema en Europa.
Material y métodosEstudio multicéntrico, observacional, retrospectivo de todos los pacientes entre 18 y 50 años que ingresaron por un evento isquémico cerebrovascular en cualquier hospital de Aragón entre 2005 y 2015. El seguimiento de la muestra se hizo hasta el 31 de marzo de 2021. Se recogieron la mortalidad, las causas de muerte y la recurrencia de eventos cerebrovasculares, estratificando la muestra en base al sexo y al grupo etario de los pacientes. Para determinar los factores asociados a mortalidad y recurrencia se usaron modelos de regresión logística y de Cox.
ResultadosSe incluyeron 721 pacientes (697 con seguimiento a largo plazo). La mortalidad fue del 3,3% en los primeros 30días. La mortalidad y la recurrencia a largo plazo fueron de 9,2% y del 11,9% en una mediana de 10,1 años de seguimiento. La causa de muerte más frecuente a corto plazo fue la neurovascular, y a largo plazo, la neoplásica. Tener una NIHSS >15 se asoció a una mayor mortalidad a corto plazo. La hipertensión arterial, la diabetes mellitus, el consumo excesivo de alcohol, la fibrilación auricular y la enfermedad vascular periférica estuvieron asociadas con la de largo plazo. El antecedente de ictus previo, diabetes mellitus y los ictus de etiología aterotrombótica estuvieron asociados con un mayor riesgo acumulado de recurrencia.
ConclusionesLa mortalidad y la recurrencia de ictus isquémico en adultos jóvenes en Aragón, aunque menores a las descritas por otros estudios, no son en absoluto despreciables y se encuentran asociadas a la presencia de factores de riesgo vascular tradicionales.
The incidence of ischemic stroke in young adults is increasing worldwide, and it is not uncommon in our region. It is associated with the presence of traditional vascular risk factors. However, there is little information about its prognosis, unlike other age groups. The objective of this study is to determine mortality, both in the short and long term follow-up, and the long-term follow-up recurrence of ischemic stroke in young adult patients in Aragon, making up the first study of this kind in Spain, and one of the few that addresses this issue in Europe.
MethodsMulticenter, observational, retrospective study of all patients between 18 and 50years old who were admitted for an ischemic stroke in any hospital in Aragon between 2005-2015. The follow-up was carried out until March 31, 2021. Mortality, causes of death and recurrence of cerebrovascular events were collected, stratifying the sample based on the sex and age group of the patients. Logistic and Cox regression models were used to determine the factors associated with mortality and recurrence.
Results721 patients were included (697 with long-term follow-up). Mortality was 3.3% in the first 30days. Long-term mortality and recurrence was 9.2% and 11.9% at a median of 10.1years of follow-up. The most frequent cause of death in the short term was of neurovascular origin and in the long term was cancer. Having a NIHSS >15 was associated with higher short-term mortality. Arterial hypertension, diabetes mellitus, excessive alcohol consumption, atrial fibrillation and peripheral vascular disease were associated with long-term mortality. A history of previous stroke, diabetes mellitus, and atherothrombotic etiology were associated with a higher cumulative risk of stroke recurrence.
ConclusionsMortality and recurrence of ischemic stroke in young adults in Aragon, although lower than that described by other studies, is by no means negligible and is associated with the presence of traditional vascular risk factors.
El ictus es la tercera causa de muerte o discapacidad a nivel mundial. Aunque la edad más frecuente de aparición es la octava década de vida, en los últimos 20años su incidencia y su prevalencia entre personas menores de 70años han aumentado en un 15% y un 22%, respectivamente1. De hecho, la incidencia de ictus isquémico entre adultos jóvenes está incrementándose globalmente, a diferencia de lo que ocurre en personas mayores2. Este aumento se debe probablemente a múltiples causas, como una mejor detección de la enfermedad, o al incremento de factores de riesgo cerebrovascular (FRCV) en este grupo etario3.
Aunque no existe una única edad de corte establecida, la mayoría de estudios definen el ictus en el adulto joven como aquel que ocurre en personas de 50años o menos4,5. Este grupo es laboralmente activo y con una esperanza de vida potencialmente larga, lo que hace que su mortalidad y su discapacidad produzcan un importante impacto socioeconómico, además del sufrimiento personal y de su entorno familiar.
En el caso de Aragón, el ictus isquémico en el adulto joven no es infrecuente, con una tasa anual promedio de 12,3 por 100.000 habitantes. Está asociado a la presencia de uno o más de los FRCV tradicionales, y en un importante número de casos es de etiología indeterminada3.
El objetivo del presente trabajo es determinar la mortalidad, tanto a corto como a largo plazo, y la recurrencia a largo plazo del ictus isquémico en pacientes adultos jóvenes en Aragón. En este sentido, se trataría del primer estudio de esta naturaleza en España, y de los pocos que abordan este tema en Europa, ninguno de ellos de la cuenca mediterránea2,6-13.
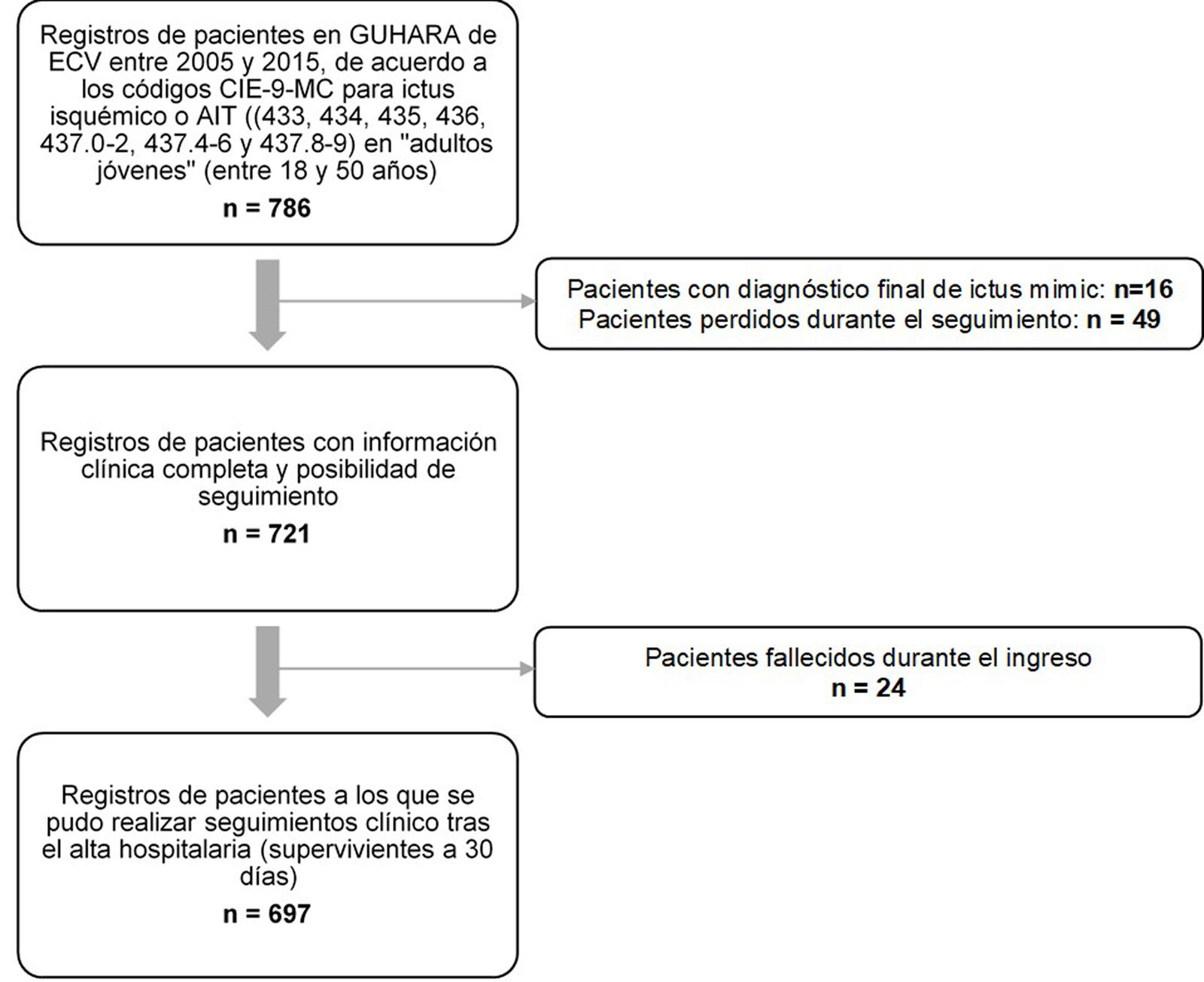
Material y métodosEstudio multicéntrico, observacional, retrospectivo, realizado por los servicios de Neurología de todos los hospitales del Servicio Aragonés de Salud (SALUD). Se identificó a todos los pacientes entre 18 y 50años que ingresaron en cualquiera de estos hospitales con el diagnóstico de ictus isquémico o accidente isquémico transitorio (AIT), codificados según CIE-9-MC (433, 434, 435, 436, 437.0-2, 437.4-6 y 437.8-9) entre enero de 2005 y diciembre de 2015. Quedaron excluidos aquellos en los que el diagnóstico final al alta fue trombosis de senos venosos, eventos isquémicos cerebrales secundarios a traumatismos cefálicos, estrangulación o complicaciones de hemorragia subaracnoidea, y a cualquier ictus isquémico con relación a alguna cirugía, cateterismo o estudio angiográfico. La figura 1 muestra el proceso de selección de la muestra.
Proceso de selección de pacientes de acuerdo a los criterios de inclusión y exclusión para ictus isquémico en «adulto joven» (entre 18 y 50años, ambos incluidos).
CIE: Codificación Internacional de Enfermedades; ECV: enfermedad cerebrovascular; GUAHARA: historia clínica electrónica del Servicio Aragonés de Salud.
En base a la información obtenida a partir de la historia clínica electrónica de cada paciente, se recogieron las siguientes variables: demográficas, FRCV (hipertensión arterial, diabetes mellitus, dislipemia, tabaquismo, ictus isquémico previo y enfermedad coronaria previa), tipo de ictus isquémico según las clasificaciones del Oxfordshire Community Stroke Project (OCSP) y del Trial of ORG 10172 in Acute Stroke Treatment (TOAST), puntuación en la National institute of Health Stroke Scale (NIHSS) al ingreso en pacientes diagnosticados de ictus isquémico, si recibió alguna terapia de reperfusión y si fue dado de alta con algún antiagregante plaquetario o anticoagulante por vía oral.
Se realizó un seguimiento de la muestra hasta el 31 de marzo de 2021. Este se dividió en dos periodos con la finalidad de determinar la mortalidad a corto y a largo plazo, dadas las características específicas asociadas a cada una de ellas. De acuerdo a otros trabajos, se consideró mortalidad a corto plazo los primeros 30días tras el evento cerebrovascular (ECV)14,15. Para determinar la recurrencia de ECV a largo plazo, se recogió el número de reingresos hospitalarios por ictus isquémico en los pacientes que sobrevivieron a los primeros 30días desde el ECV.
Las variables recogidas durante el seguimiento a largo plazo se distribuyeron en base al sexo y grupo etario de los pacientes; este último se dicotomizó en mayores o menores de 40años, en base a la alta prevalencia de FRCV hallada en aquellos pacientes con ictus isquémico entre 41 y 55años en Aragón, tal y como se describe en nuestro estudio previo4.
Para el análisis descriptivo, las variables cualitativas se presentan mediante la distribución de frecuencias de los porcentajes de cada categoría. En el caso de las variables cuantitativas, se usaron indicadores de tendencia central (media o mediana) y de dispersión (desviación estándar o rango intercuartílico [RIQ]) dependiendo de si seguían una distribución normal o no.
Para el análisis inferencial se estableció como significación estadística valores de p<0,05 y se usaron las siguientes pruebas de contraste de hipótesis: chi cuadrado o prueba exacta de Fisher para comparar proporciones cuando ambas sean cualitativas, y t de Student o ANOVA para comparar medias, cuando una de ellas fuera cuantitativa (test de la U de Mann-Whitney o de Kruskal-Wallis si no siguiesen una distribución normal).
Adicionalmente se construyeron modelos multivariantes de regresión, utilizando modelos de regresión logística o modelos de regresión de Cox. En cuanto al análisis de supervivencia, se utilizó el método de Kaplan-Meier para calcular los riesgos acumulados de mortalidad y recurrencia en los pacientes supervivientes a los primeros 30días desde el ECV. Para la comparación entre las curvas de supervivencia de los distintos grupos (sexo, grupo etario, número de FRCV y etiología) se usó el Long-rank test, estableciendo como significación estadística valores de p<0,05.
El diseño de gráficas se realizó con el programa Microsoft Excel 2010 v.14.0 y el análisis estadístico con el programa SPSS v.21.0.
El protocolo del estudio fue aprobado por el Programa de Atención al Ictus de Aragón y por el Comité de Ética de la Investigación de la Comunidad Autónoma en abril de 2016.
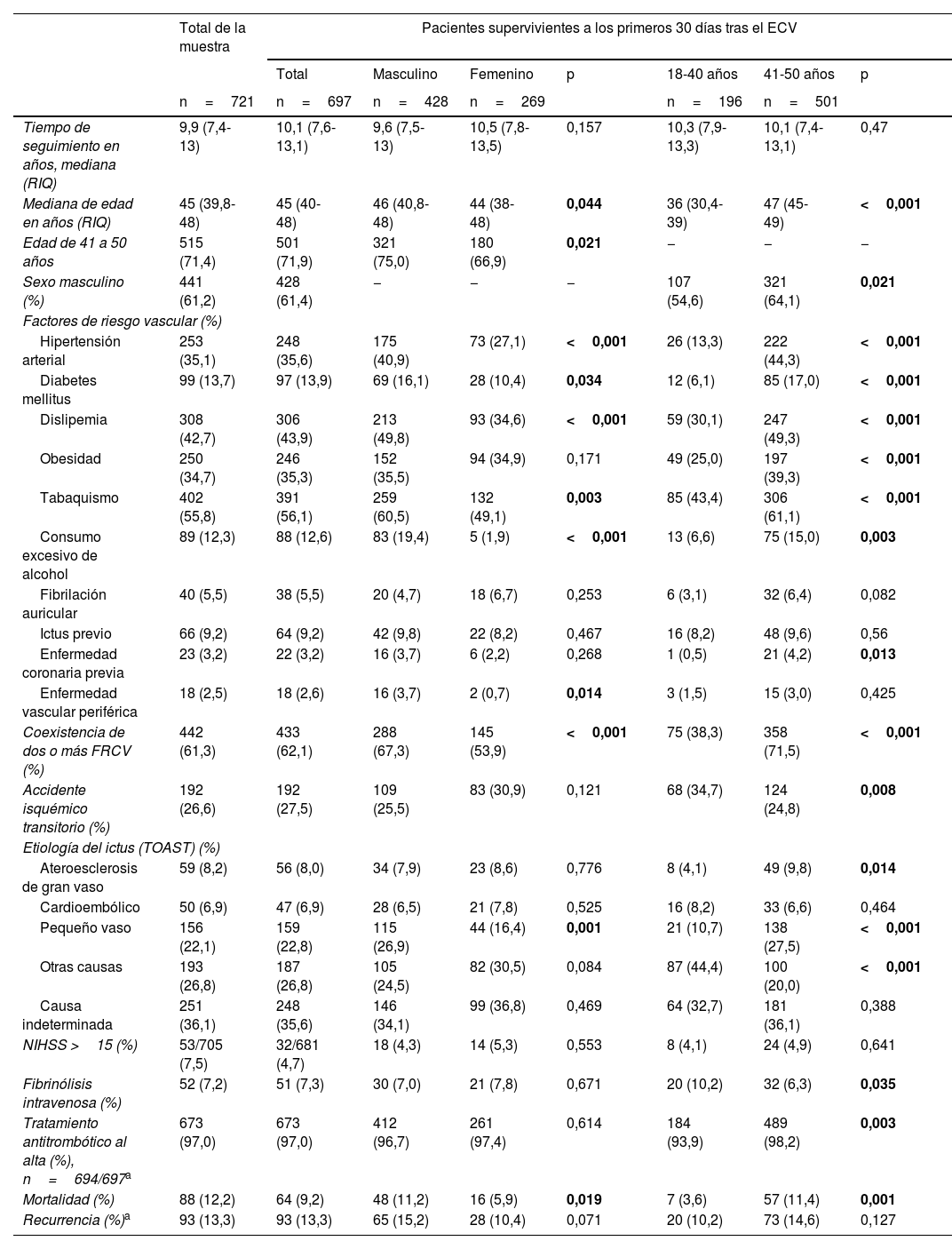
ResultadosSe recogieron los datos de los 786 pacientes entre 18 y 50años que ingresaron con diagnóstico de ictus isquémico o AIT entre el 1 de enero de 2005 y el 31 de diciembre de 2015. De estos, 721 cumplían con los criterios de inclusión (varones 61,2%; mediana de edad 45años, RIQ: 39,8-48). El 71,4% tenían entre 41 y 50años al momento de sufrir el evento inicial y el 61,3% contaban con dos o más FRCV (hipertensión arterial, dislipemia, diabetes mellitus, fibrilación auricular, obesidad, tabaquismo, consumo excesivo de alcohol, ictus previo, enfermedad coronaria previa o enfermedad vascular periférica previa). La mediana de tiempo de seguimiento en los supervivientes a los primeros 30días del ECV (n=697) fue de 10,1años (RIQ: 7,6-13,1). En la tabla 1 se describen las características basales y demográficas de la muestra.
Características basales y demográficas del total de la población a estudio y de aquellos que sobrevivieron los primeros 30días desde el evento cerebrovascular estratificados por sexo y edad
| Total de la muestra | Pacientes supervivientes a los primeros 30 días tras el ECV | |||||||
|---|---|---|---|---|---|---|---|---|
| Total | Masculino | Femenino | p | 18-40 años | 41-50 años | p | ||
| n=721 | n=697 | n=428 | n=269 | n=196 | n=501 | |||
| Tiempo de seguimiento en años, mediana (RIQ) | 9,9 (7,4-13) | 10,1 (7,6-13,1) | 9,6 (7,5-13) | 10,5 (7,8-13,5) | 0,157 | 10,3 (7,9-13,3) | 10,1 (7,4-13,1) | 0,47 |
| Mediana de edad en años (RIQ) | 45 (39,8-48) | 45 (40-48) | 46 (40,8-48) | 44 (38-48) | 0,044 | 36 (30,4-39) | 47 (45-49) | <0,001 |
| Edad de 41 a 50 años | 515 (71,4) | 501 (71,9) | 321 (75,0) | 180 (66,9) | 0,021 | − | − | − |
| Sexo masculino (%) | 441 (61,2) | 428 (61,4) | − | − | − | 107 (54,6) | 321 (64,1) | 0,021 |
| Factores de riesgo vascular (%) | ||||||||
| Hipertensión arterial | 253 (35,1) | 248 (35,6) | 175 (40,9) | 73 (27,1) | <0,001 | 26 (13,3) | 222 (44,3) | <0,001 |
| Diabetes mellitus | 99 (13,7) | 97 (13,9) | 69 (16,1) | 28 (10,4) | 0,034 | 12 (6,1) | 85 (17,0) | <0,001 |
| Dislipemia | 308 (42,7) | 306 (43,9) | 213 (49,8) | 93 (34,6) | <0,001 | 59 (30,1) | 247 (49,3) | <0,001 |
| Obesidad | 250 (34,7) | 246 (35,3) | 152 (35,5) | 94 (34,9) | 0,171 | 49 (25,0) | 197 (39,3) | <0,001 |
| Tabaquismo | 402 (55,8) | 391 (56,1) | 259 (60,5) | 132 (49,1) | 0,003 | 85 (43,4) | 306 (61,1) | <0,001 |
| Consumo excesivo de alcohol | 89 (12,3) | 88 (12,6) | 83 (19,4) | 5 (1,9) | <0,001 | 13 (6,6) | 75 (15,0) | 0,003 |
| Fibrilación auricular | 40 (5,5) | 38 (5,5) | 20 (4,7) | 18 (6,7) | 0,253 | 6 (3,1) | 32 (6,4) | 0,082 |
| Ictus previo | 66 (9,2) | 64 (9,2) | 42 (9,8) | 22 (8,2) | 0,467 | 16 (8,2) | 48 (9,6) | 0,56 |
| Enfermedad coronaria previa | 23 (3,2) | 22 (3,2) | 16 (3,7) | 6 (2,2) | 0,268 | 1 (0,5) | 21 (4,2) | 0,013 |
| Enfermedad vascular periférica | 18 (2,5) | 18 (2,6) | 16 (3,7) | 2 (0,7) | 0,014 | 3 (1,5) | 15 (3,0) | 0,425 |
| Coexistencia de dos o más FRCV (%) | 442 (61,3) | 433 (62,1) | 288 (67,3) | 145 (53,9) | <0,001 | 75 (38,3) | 358 (71,5) | <0,001 |
| Accidente isquémico transitorio (%) | 192 (26,6) | 192 (27,5) | 109 (25,5) | 83 (30,9) | 0,121 | 68 (34,7) | 124 (24,8) | 0,008 |
| Etiología del ictus (TOAST) (%) | ||||||||
| Ateroesclerosis de gran vaso | 59 (8,2) | 56 (8,0) | 34 (7,9) | 23 (8,6) | 0,776 | 8 (4,1) | 49 (9,8) | 0,014 |
| Cardioembólico | 50 (6,9) | 47 (6,9) | 28 (6,5) | 21 (7,8) | 0,525 | 16 (8,2) | 33 (6,6) | 0,464 |
| Pequeño vaso | 156 (22,1) | 159 (22,8) | 115 (26,9) | 44 (16,4) | 0,001 | 21 (10,7) | 138 (27,5) | <0,001 |
| Otras causas | 193 (26,8) | 187 (26,8) | 105 (24,5) | 82 (30,5) | 0,084 | 87 (44,4) | 100 (20,0) | <0,001 |
| Causa indeterminada | 251 (36,1) | 248 (35,6) | 146 (34,1) | 99 (36,8) | 0,469 | 64 (32,7) | 181 (36,1) | 0,388 |
| NIHSS >15 (%) | 53/705 (7,5) | 32/681 (4,7) | 18 (4,3) | 14 (5,3) | 0,553 | 8 (4,1) | 24 (4,9) | 0,641 |
| Fibrinólisis intravenosa (%) | 52 (7,2) | 51 (7,3) | 30 (7,0) | 21 (7,8) | 0,671 | 20 (10,2) | 32 (6,3) | 0,035 |
| Tratamiento antitrombótico al alta (%), n=694/697a | 673 (97,0) | 673 (97,0) | 412 (96,7) | 261 (97,4) | 0,614 | 184 (93,9) | 489 (98,2) | 0,003 |
| Mortalidad (%) | 88 (12,2) | 64 (9,2) | 48 (11,2) | 16 (5,9) | 0,019 | 7 (3,6) | 57 (11,4) | 0,001 |
| Recurrencia (%)a | 93 (13,3) | 93 (13,3) | 65 (15,2) | 28 (10,4) | 0,071 | 20 (10,2) | 73 (14,6) | 0,127 |
La clasificación OCSP se realizó solo en los pacientes con ictus isquémico, no AIT.
En negrita, los valores estadísticamente significativos.
En los pacientes que sobrevivieron a los primeros 30 días desde el ECV se observa la existencia de una diferencia significativa entre la distribución de los FRCV entre hombres y mujeres. Esto también sucede entre los mayores y menores de 40años. En lo que respecta a la etiología de los ictus isquémicos, la ateroesclerótica y la de pequeño vaso fueron las más frecuentes en los pacientes de entre 41 a 50años (9,8% vs. 4,1%, p=0,014, y 27,5 vs. 10,7%, p<0,001, respectivamente). Los ictus de pequeño vaso también fueron más frecuentes en los hombres respecto a las mujeres (26,9% vs. 16,4%, p=0,001). Los ictus debidos a otras causas menos habituales fueron más frecuentes en los pacientes de 40años o menos (44,4% vs. 20%, p<0,001).
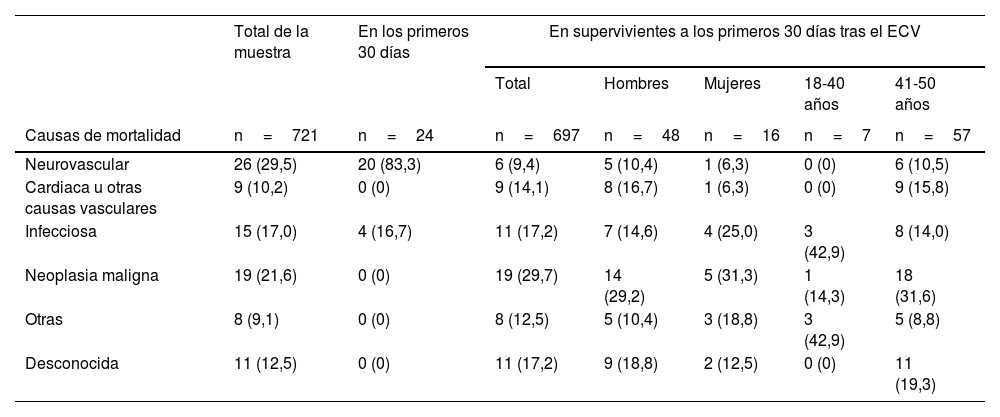
Mortalidad a corto y a largo plazoEn total fallecieron 88 pacientes durante el periodo de seguimiento. La mortalidad en los primeros 30días fue de 24 (3,3%), todos los casos durante el ingreso hospitalario. Los 64 restantes fallecieron durante el seguimiento a largo plazo, lo que supone el 9,2% de esos 697 supervivientes. En global, la mortalidad fue mayor en hombres (13,8% vs. 9,6%) y en pacientes de 41 a 50años de edad (13,8% vs. 8,3%). Sin embargo, esta diferencia solo fue significativa en los pacientes que sobrevivieron a los primeros 30días del evento isquémico cerebral (11,2% vs. 5,9%, p=0,019, y 3,6 vs. 11,4%, p=0,001, respectivamente). Las causas de muerte según el momento de fallecimiento, el sexo y el grupo etario se exponen en la tabla 2. La muerte de causa neurovascular fue la más frecuente en los primeros 30días de haber sufrido el ictus isquémico (83,3%), mientras que en el seguimiento a largo plazo las enfermedades neoplásicas (29,7%) y las causas infecciosas (17,2%) fueron las más prevalentes.
Causas de mortalidad para el total de la muestra, los pacientes que fallecieron en los primeros 30 días y los que murieron posteriormente estratificados por sexo y edad
| Total de la muestra | En los primeros 30 días | En supervivientes a los primeros 30 días tras el ECV | |||||
|---|---|---|---|---|---|---|---|
| Total | Hombres | Mujeres | 18-40 años | 41-50 años | |||
| Causas de mortalidad | n=721 | n=24 | n=697 | n=48 | n=16 | n=7 | n=57 |
| Neurovascular | 26 (29,5) | 20 (83,3) | 6 (9,4) | 5 (10,4) | 1 (6,3) | 0 (0) | 6 (10,5) |
| Cardiaca u otras causas vasculares | 9 (10,2) | 0 (0) | 9 (14,1) | 8 (16,7) | 1 (6,3) | 0 (0) | 9 (15,8) |
| Infecciosa | 15 (17,0) | 4 (16,7) | 11 (17,2) | 7 (14,6) | 4 (25,0) | 3 (42,9) | 8 (14,0) |
| Neoplasia maligna | 19 (21,6) | 0 (0) | 19 (29,7) | 14 (29,2) | 5 (31,3) | 1 (14,3) | 18 (31,6) |
| Otras | 8 (9,1) | 0 (0) | 8 (12,5) | 5 (10,4) | 3 (18,8) | 3 (42,9) | 5 (8,8) |
| Desconocida | 11 (12,5) | 0 (0) | 11 (17,2) | 9 (18,8) | 2 (12,5) | 0 (0) | 11 (19,3) |
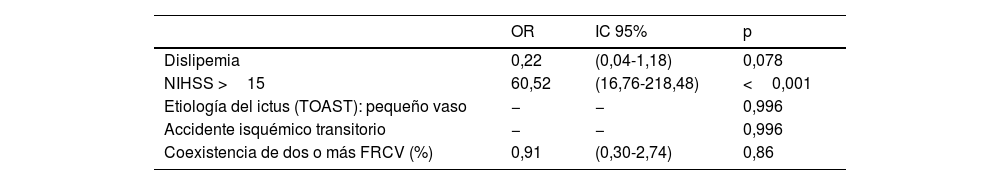
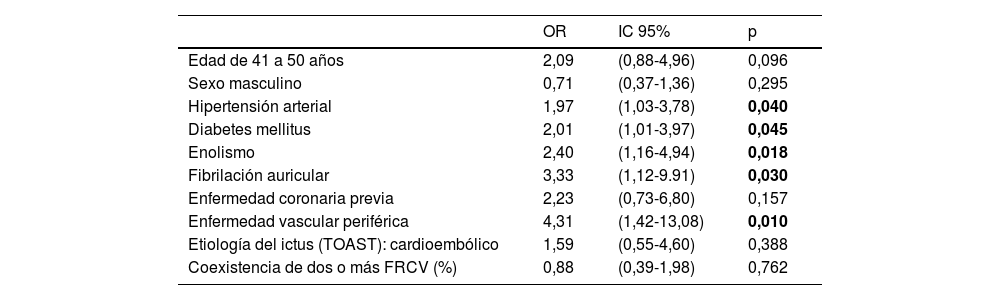
Tras realizar el análisis multivariante, únicamente tener una clínica moderada-grave al ingreso (NIHSS >15) estuvo asociado a una mayor mortalidad en los primeros 30días (OR: 60,5; IC95%: 16,8-218,5) (tabla 3). Ninguno de los pacientes que ingresaron con el diagnóstico de AIT o etiología lacunar del ictus isquémico murió en este periodo de tiempo. La hipertensión arterial, la diabetes mellitus, el consumo excesivo de alcohol, la fibrilación auricular y la enfermedad vascular periférica estuvieron asociadas de forma significativa con la mortalidad a largo plazo en los pacientes de nuestra muestra (tabla 4).
Análisis multivariante de los factores asociados con fallecer en los primeros 30 días de haber sufrido un ictus isquémico
| OR | IC 95% | p | |
|---|---|---|---|
| Dislipemia | 0,22 | (0,04-1,18) | 0,078 |
| NIHSS >15 | 60,52 | (16,76-218,48) | <0,001 |
| Etiología del ictus (TOAST): pequeño vaso | − | − | 0,996 |
| Accidente isquémico transitorio | − | − | 0,996 |
| Coexistencia de dos o más FRCV (%) | 0,91 | (0,30-2,74) | 0,86 |
Análisis multivariante de los factores asociados con fallecer en los después de los 30 días de haber sufrido un ictus isquémico
| OR | IC 95% | p | |
|---|---|---|---|
| Edad de 41 a 50 años | 2,09 | (0,88-4,96) | 0,096 |
| Sexo masculino | 0,71 | (0,37-1,36) | 0,295 |
| Hipertensión arterial | 1,97 | (1,03-3,78) | 0,040 |
| Diabetes mellitus | 2,01 | (1,01-3,97) | 0,045 |
| Enolismo | 2,40 | (1,16-4,94) | 0,018 |
| Fibrilación auricular | 3,33 | (1,12-9.91) | 0,030 |
| Enfermedad coronaria previa | 2,23 | (0,73-6,80) | 0,157 |
| Enfermedad vascular periférica | 4,31 | (1,42-13,08) | 0,010 |
| Etiología del ictus (TOAST): cardioembólico | 1,59 | (0,55-4,60) | 0,388 |
| Coexistencia de dos o más FRCV (%) | 0,88 | (0,39-1,98) | 0,762 |
En negrita, los valores estadísticamente significativos.
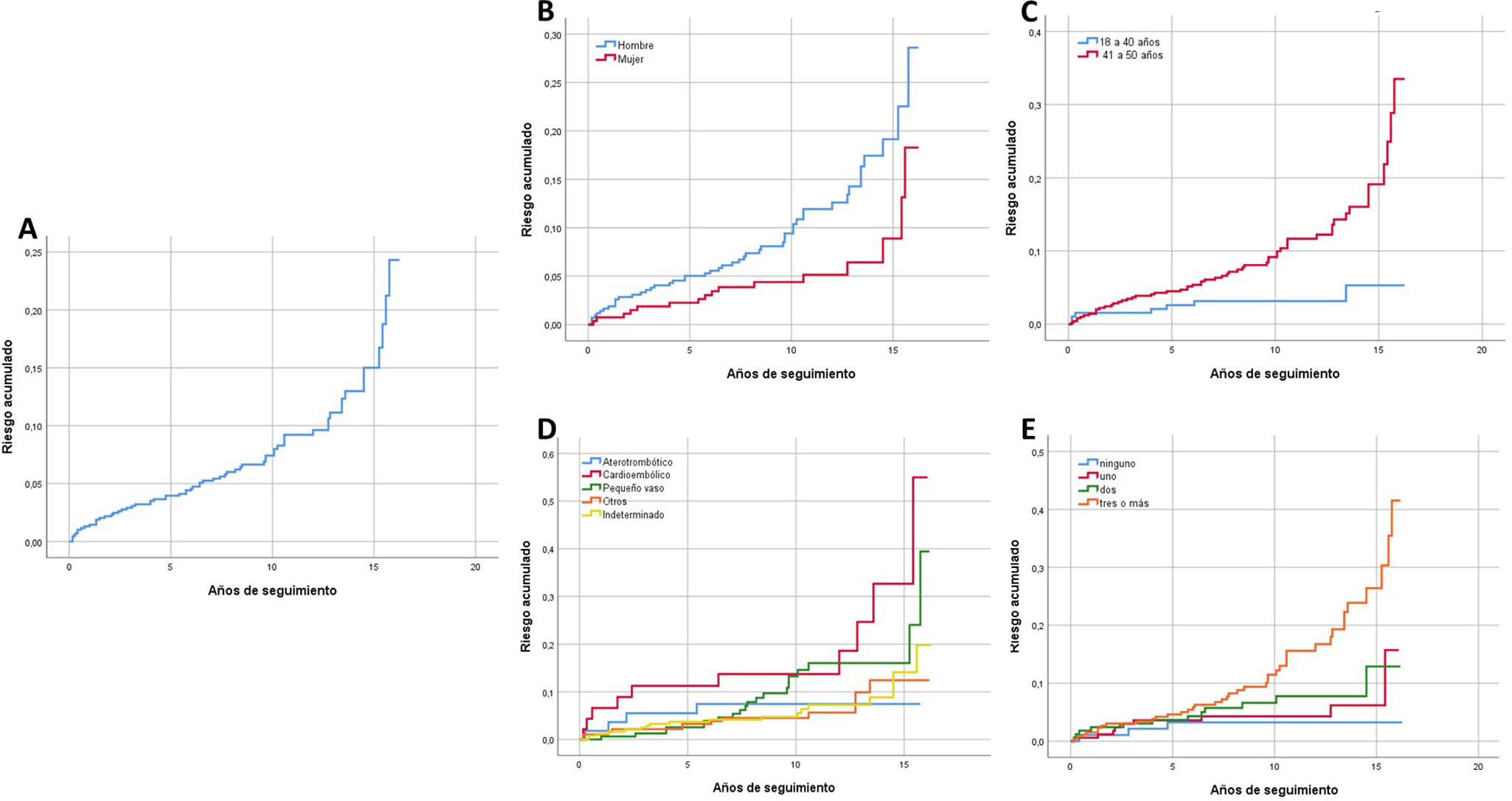
El riesgo de mortalidad acumulada al final del periodo de seguimiento, en aquellos supervivientes a los primeros 30días de ocurrido el ECV, fue del 24,3% (fig. 2A), siendo significativamente mayor en hombres (p=0,013) y en pacientes de 41años o más (p=0,001) (fig. 2B,C). También se observó una diferencia significativa en las curvas de riesgo de mortalidad acumulada según la etiología (p=0,033) y el número de FRCV (p=0,001) (fig. 2D,E). Al realizar el análisis multivariante en base al modelo de riesgos proporcionales de Cox, los antecedentes de hipertensión arterial, de diabetes mellitus, de consumo excesivo de alcohol, de fibrilación auricular y de enfermedad vascular periférica estuvieron asociados de forma significativa con un mayor riesgo de mortalidad acumulada durante el periodo de seguimiento a largo plazo (material suplementario, tabla A.1).
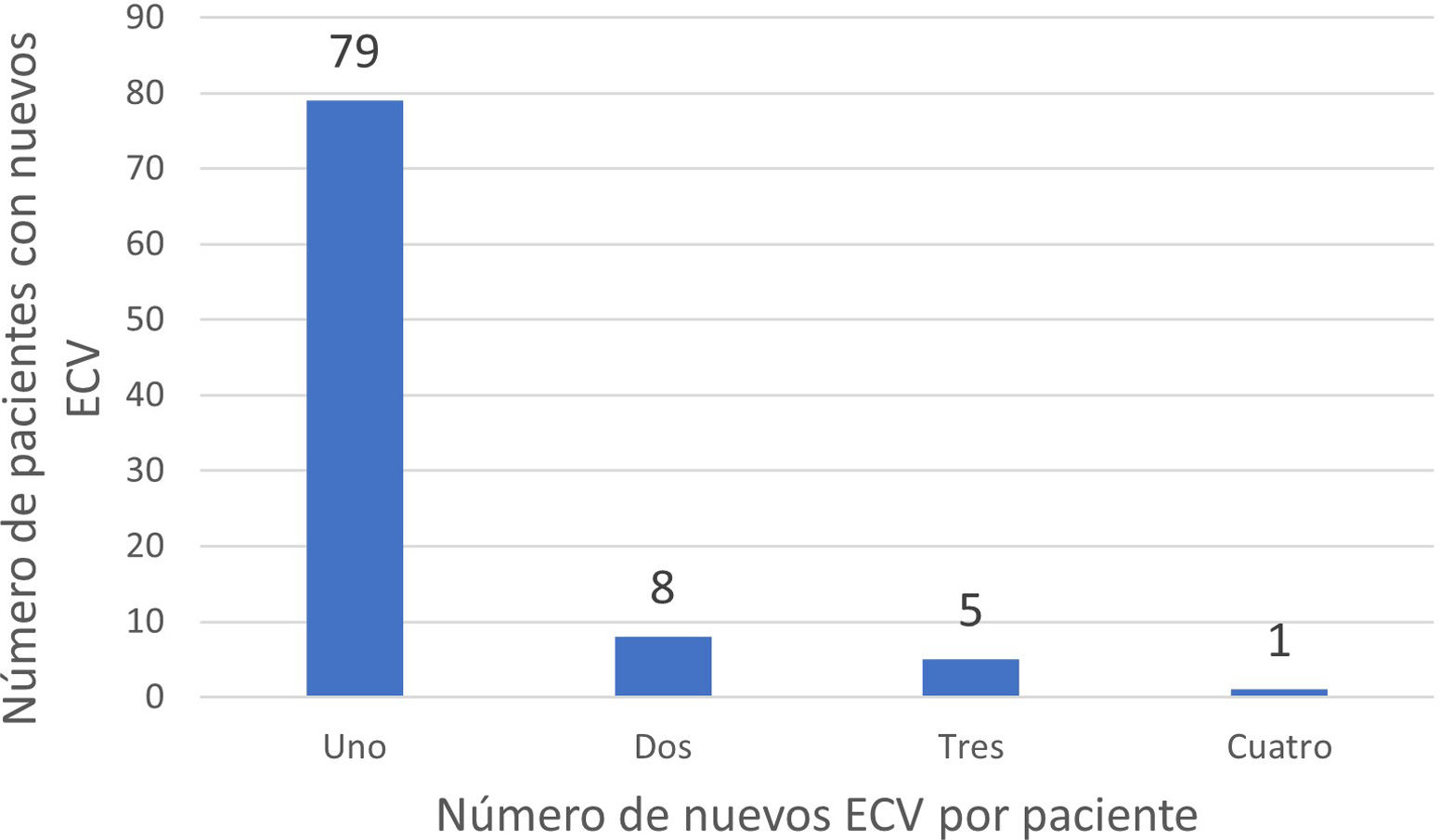
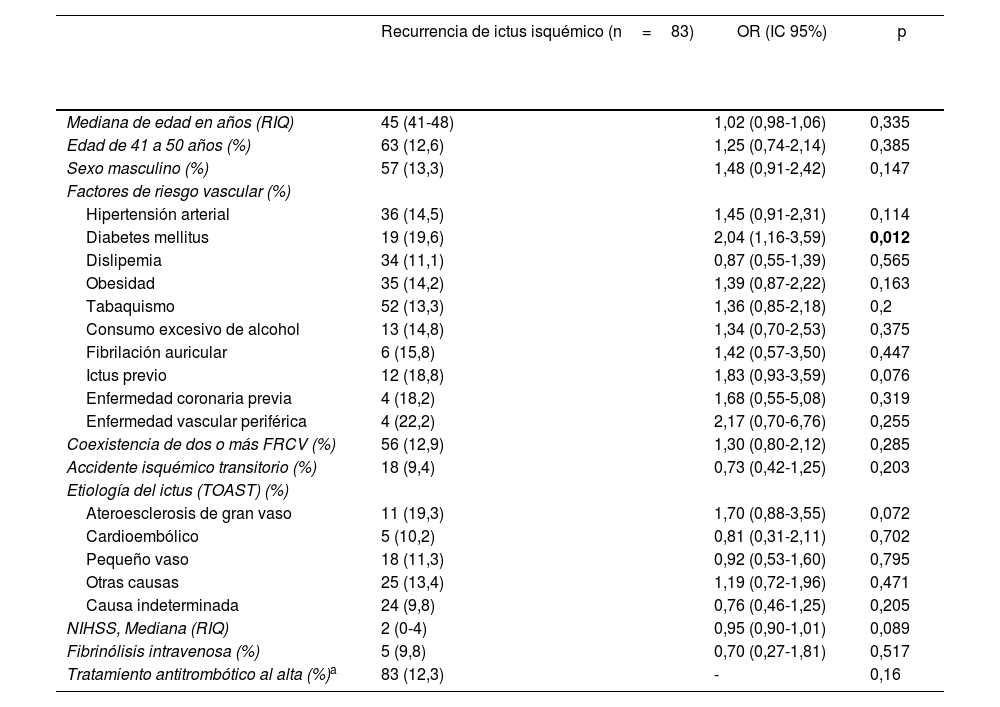
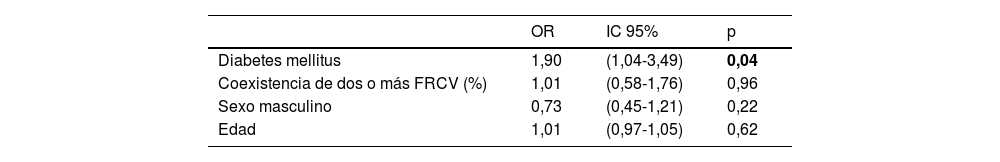
Recurrencia a largo plazoEn lo que respecta a la recurrencia, de los 697 pacientes que sobrevivieron a los primeros 30días, 93 (13,3%) volvieron a presentar algún ECV, con un total de 112 nuevos ictus. En el caso de los nuevos ECV isquémicos, 14 (16,9%) de estos pacientes presentaron más de uno durante el periodo de seguimiento (fig. 3). Por otro lado, 11 fueron de tipo hemorrágico. Un paciente llegó a presentar una recurrencia isquémica y, posteriormente, un evento hemorrágico. En la tabla 5 se detalla la distribución y el análisis comparativo bivariante de las variables asociadas a presentar una recurrencia isquémica durante el periodo de seguimiento. Solo el antecedente de diabetes mellitus estuvo asociado de forma significativa con un mayor riesgo de presentar una recurrencia isquémica a largo plazo, asociación que se mantiene tras ajustar el modelo multivariante para edad, sexo y la coexistencia de dos o más FRCV (OR: 1,9; IC95%: 1,04-3,49; p=0,04) (tabla 6).
Recurrencia de ictus isquémico en supervivientes de más de 30 días desde el ECV inicial
| Recurrencia de ictus isquémico (n=83) | OR (IC 95%) | p | |
|---|---|---|---|
| Mediana de edad en años (RIQ) | 45 (41-48) | 1,02 (0,98-1,06) | 0,335 |
| Edad de 41 a 50 años (%) | 63 (12,6) | 1,25 (0,74-2,14) | 0,385 |
| Sexo masculino (%) | 57 (13,3) | 1,48 (0,91-2,42) | 0,147 |
| Factores de riesgo vascular (%) | |||
| Hipertensión arterial | 36 (14,5) | 1,45 (0,91-2,31) | 0,114 |
| Diabetes mellitus | 19 (19,6) | 2,04 (1,16-3,59) | 0,012 |
| Dislipemia | 34 (11,1) | 0,87 (0,55-1,39) | 0,565 |
| Obesidad | 35 (14,2) | 1,39 (0,87-2,22) | 0,163 |
| Tabaquismo | 52 (13,3) | 1,36 (0,85-2,18) | 0,2 |
| Consumo excesivo de alcohol | 13 (14,8) | 1,34 (0,70-2,53) | 0,375 |
| Fibrilación auricular | 6 (15,8) | 1,42 (0,57-3,50) | 0,447 |
| Ictus previo | 12 (18,8) | 1,83 (0,93-3,59) | 0,076 |
| Enfermedad coronaria previa | 4 (18,2) | 1,68 (0,55-5,08) | 0,319 |
| Enfermedad vascular periférica | 4 (22,2) | 2,17 (0,70-6,76) | 0,255 |
| Coexistencia de dos o más FRCV (%) | 56 (12,9) | 1,30 (0,80-2,12) | 0,285 |
| Accidente isquémico transitorio (%) | 18 (9,4) | 0,73 (0,42-1,25) | 0,203 |
| Etiología del ictus (TOAST) (%) | |||
| Ateroesclerosis de gran vaso | 11 (19,3) | 1,70 (0,88-3,55) | 0,072 |
| Cardioembólico | 5 (10,2) | 0,81 (0,31-2,11) | 0,702 |
| Pequeño vaso | 18 (11,3) | 0,92 (0,53-1,60) | 0,795 |
| Otras causas | 25 (13,4) | 1,19 (0,72-1,96) | 0,471 |
| Causa indeterminada | 24 (9,8) | 0,76 (0,46-1,25) | 0,205 |
| NIHSS, Mediana (RIQ) | 2 (0-4) | 0,95 (0,90-1,01) | 0,089 |
| Fibrinólisis intravenosa (%) | 5 (9,8) | 0,70 (0,27-1,81) | 0,517 |
| Tratamiento antitrombótico al alta (%)a | 83 (12,3) | - | 0,16 |
En negrita, los valores estadísticamente significativos.
Análisis multivariante de los factores asociados a la recurrencia de ictus isquémico en supervivientes de más de 30 días desde el ECV inicial
| OR | IC 95% | p | |
|---|---|---|---|
| Diabetes mellitus | 1,90 | (1,04-3,49) | 0,04 |
| Coexistencia de dos o más FRCV (%) | 1,01 | (0,58-1,76) | 0,96 |
| Sexo masculino | 0,73 | (0,45-1,21) | 0,22 |
| Edad | 1,01 | (0,97-1,05) | 0,62 |
En negrita, los valores estadísticamente significativos.
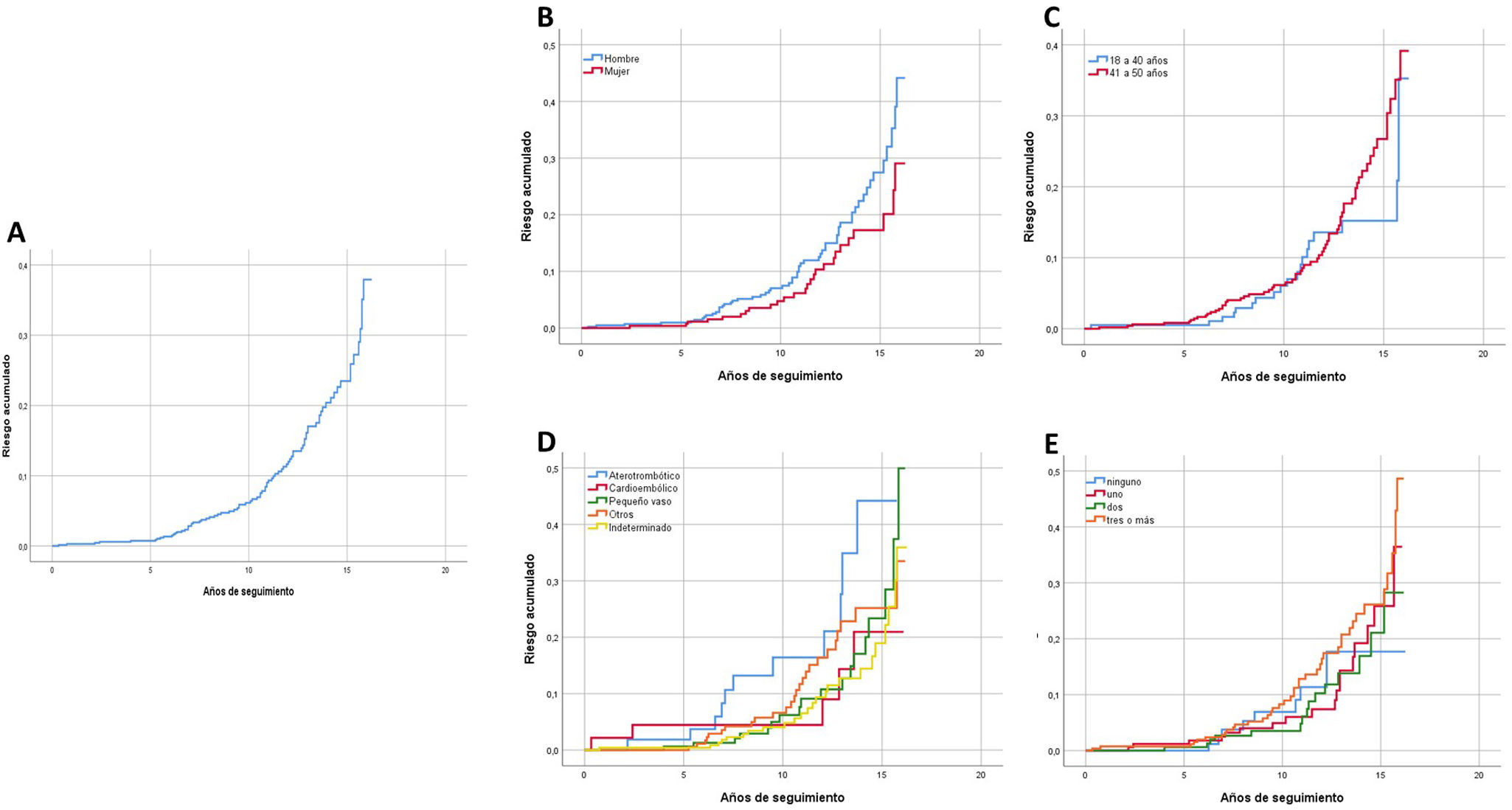
El riesgo acumulado de recurrencia al final del periodo de seguimiento fue del 47,7% (fig. 4A), con una tendencia a ser mayor en hombres y a variar según la etiología del evento isquémico inicial, pero sin alcanzar la significación estadística (p=0,076 y p=0,058, respectivamente) (fig. 4B y D). No hubo diferencias significativas en las curvas de riesgo de recurrencia acumulada en cuanto al número de FRCV o grupo etario (fig. 4C y E). Al realizar el análisis multivariante en base al modelo de riesgos proporcionales de Cox, los antecedentes de diabetes mellitus e ictus previo, así como la etiología aterotrombótica de gran vaso, estuvieron asociados de forma significativa con un mayor riesgo acumulado de recurrencia durante el periodo de seguimiento a largo plazo (material suplementario, tabla A.2).
DiscusiónEl impacto del ictus a nivel mundial está ampliamente descrito y estudiado1. En Europa, se estima que afecta a alrededor de 1,1 millones de personas cada año, produciendo cerca a 440.000 muertes anuales16,17. No en vano se encuentra dentro de las prioridades en salud de la Unión Europea, además de contar con una iniciativa conjunta por parte de la Organización Europea de Enfermedades Cerebrovasculares (ESO) y la Alianza del Ictus para Europa (SAFE)18,19.
En las últimas dos décadas ha habido un aumento de la incidencia de ictus en adultos jóvenes. Este grupo poblacional es laboralmente activo y tiene una esperanza de vida potencialmente larga. El hecho de que, como secuelas, alrededor del 50% tengan alteraciones cognitivas, aproximadamente el 55% presenten trastornos del estado de ánimo y cerca de la mitad no sean capaces de volver a su situación laboral previa20-22 conlleva una mayor carga socioeconómica que en el adulto mayor, tanto para el sistema sanitario como para las propias familias. Se estima que el ictus en este grupo etario puede producir una pérdida de 9,21años de vida ajustados por calidad (AVAC) en comparación a sus coetáneos sanos23.
La definición de «adulto joven» varía en los distintos estudios que abordan el impacto del ictus en este grupo etario, detalle que es importante tener en cuenta a la hora de interpretar los resultados descritos en estos trabajos2,3,24,25. Para este estudio se definió como adulto joven a las personas entre los 18 y los 50años, por ser la definición más usada y en base a la cual disponemos de datos epidemiológicos en nuestra comunidad autónoma4.
En cuanto a las características basales de nuestra muestra, estas van en la misma línea que las que describimos en un estudio epidemiológico previo sobre ictus isquémico en el adulto joven en Aragón4. Fuera de este trabajo, en España no existen publicaciones recientes que analicen estos datos de forma sistemática en toda una región. Arboix et al.26 realizaron una descripción de los rasgos clínicos de 280 pacientes menores de 55años, que ingresaron de forma consecutiva por un ictus en el Hospital Universitario del Sagrat Cor de Barcelona entre 1986 y 2009. Al igual que en este trabajo, el FRCV más prevalente en nuestra muestra fue el tabaquismo (55,8%), y las causas más frecuentes de ictus isquémico fueron las de pequeño vaso (22,1%) y las de causa inhabitual (26,8%), lo cual también ha sido descrito por otros estudios en el extranjero3,11.
Este estudio es el primero en abordar tanto la mortalidad como la recurrencia del ictus isquémico en adultos jóvenes en España y la cuenca del Mediterráneo, así como de los pocos a nivel europeo. En nuestro país, un estudio finalizado en 2001 analizó el pronóstico a largo plazo del ictus isquémico en el adulto joven, pero se trataba de una muestra monocéntrica que abarcaba una pequeña parte de los pacientes atendidos por este motivo de toda esa región13.
En nuestro trabajo hemos decidido distinguir la mortalidad ocurrida durante los primeros 30días de la ocurrida durante el resto del periodo de seguimiento (largo plazo), tal y como se ha hecho en estudios previos, como el de Schneider et al.2. Esto se debe a que se ha evidenciado que representan un perfil distinto de pacientes, viéndose influenciada la mortalidad a corto y a largo plazo por diferentes tipos de características y variables14,15, lo que también se observó en nuestra muestra (material suplementario, tabla A.3).
La mortalidad obtenida fue del 3,3% en los primeros 30días y del 9,2% durante el seguimiento a largo plazo. La primera de ellas se encuentra dentro del rango de valores descrito en otros estudios2,7,8,12. La aparentemente menor mortalidad a largo plazo de nuestros pacientes6,12,25 podría deberse a la inclusión de pacientes con AIT en nuestra muestra (los cuales tienen una menor mortalidad en comparación con los ictus isquémicos establecidos)12. Sin embargo, también podría influir el hecho de tener una menor prevalencia en nuestro estudio de aquellas variables asociadas a una mayor mortalidad, en comparación a la descrita en otros trabajos2. Finalmente, hay que tener en cuenta que lo que se describe en la mayoría de ellos es el riesgo de mortalidad acumulada, un concepto diferente que en nuestro caso sí fue más alto (24,3% al final del periodo de seguimiento).
Respecto a los factores asociados a la mortalidad, solo los ictus con síntomas neurológicos moderados-graves al ingreso (NIHSS >15) se asociaron a una mayor probabilidad de fallecer en los primeros 30días, a diferencia de lo que ocurrió durante el seguimiento a largo plazo, en donde FRCV como la hipertensión arterial, la diabetes mellitus, el consumo excesivo de alcohol, la fibrilación auricular y la enfermedad vascular periférica fueron los que presentaron esta asociación. Esto es esperable, y también ha sido descrito en otros estudios14,15. Los pacientes con un ictus isquémico grave tienen riesgo de desarrollar un infarto cerebral maligno o complicaciones asociadas, como puede ser una neumonía aspirativa o un tromboembolismo pulmonar, que claramente pueden influir en una mayor mortalidad precoz, pero una vez pasado este primer momento ya no es la gravedad del ictus lo que pesa en la mortalidad de estos pacientes, sino otros factores, como los FRCV tradicionales.
En esta misma línea, también se encontró una diferencia significativa entre las causas de muerte durante los primeros 30días de ocurrido el ictus (neurovascular e infecciosa), en comparación con las ocurridas durante el seguimiento a largo plazo de estos pacientes, en donde se encontró que casi la tercera parte de ellas ocurrió en el contexto de una neoplasia maligna. También se observó que el conjunto de muertes de causa neurovascular, cardiacas o de otra causa vascular representaron el 23,5% del total de las ocurridas durante el seguimiento a largo plazo, lo cual podría estar asociado con esa alta prevalencia de FRCV tradicionales en nuestra muestra. Por otra parte, la prevalencia estimada de neoplasias malignas en adultos jóvenes con ictus isquémico puede llegar al 7,7% a una mediana de 10años de seguimiento27, lo cual explicaría su presencia como una importante causa de mortalidad en el seguimiento a largo plazo de estos pacientes.
Respecto a las curvas de supervivencia configuradas para el riesgo acumulado de mortalidad a largo plazo, se observa un patrón similar al obtenido por los grupos de Schneider2 y de Maaijwee25. Sin embargo, las diferencias encontradas en la mortalidad por sexo y grupo etario en nuestro estudio durante el seguimiento a largo plazo probablemente estén influenciadas por la mayor prevalencia de FRCV en hombres mayores de 40años, pues estos siguieron estando asociados de forma independiente con la mortalidad y su riesgo acumulado tras realizar el análisis multivariante, a diferencia de la edad y el sexo, que perdieron significación estadística. De hecho, la curva de riesgo acumulado de muerte en el seguimiento a largo plazo de los pacientes con tres o más FRCV es claramente diferente a la de aquellos sin el antecedente de alguno de ellos, aunque al realizar el análisis multivariante en base al modelo de riesgos proporcionales de Cox, solo determinados FRCV y no el número de ellos estuvieron asociados de forma significativa a un mayor riesgo acumulado de mortalidad. Esto podría indicar una carga distinta para cada FRCV, o inclusive ser las distintas interacciones entre ellos las que influyen en la mortalidad, más que la simple acumulación de los mismos.
La recurrencia de ictus isquémicos durante nuestro periodo de seguimiento fue del 11,9%. Esta es menor que la descrita por otros trabajos, como el de Varona et al.12, pero hay que tener en cuenta lo ya indicado acerca de este último estudio: monocéntrico, con un periodo de reclutamiento muy amplio (1974-2001) y en un periodo de tiempo donde probablemente el enfoque de los pacientes con ictus y sus FRCV haya sido distinto al ocurrido durante nuestro periodo de estudio. Sobre este tema hay pocos artículos similares con los cuales poder hacer comparaciones. Encontramos una asociación significativa entre la diabetes mellitus y una mayor probabilidad de haber presentado una recurrencia durante nuestro periodo a estudio, que coincide con lo hallado en el trabajo previamente citado, quienes además encontraron una asociación con otros FRCV, la etiología aterotrombótica y la edad mayor de 35años.
Respecto al riesgo acumulado de recurrencia de ictus isquémico, el grupo de Putaala28 (en un seguimiento a 5años) encontró una asociación estadísticamente significativa con presentar diabetes mellitus, la edad, la etiología aterotrombótica del ictus y el haber tenido un AIT previo. En nuestro estudio, únicamente observamos una asociación significativa con el hecho de tener un ictus previo y la etiología aterotrombótica.
La menor asociación encontrada en nuestro estudio entre los FRCV y la recurrencia de ECV isquémicos en comparación con la mortalidad podría tener varias explicaciones. Por un lado, el hecho de que los FRCV influyen no solo en la mortalidad por ictus, sino también en la secundaria a otras enfermedades cardiovasculares; pero, por otro lado, el concepto de recurrencia utilizado en nuestro estudio. En este caso, se consideró recurrencia isquémica a aquel evento que precisara ingreso hospitalario, debido a los sistemas de información y registro de nuestra Sistema de Salud, lo que ha podido dejar de lado aquellos AIT que hayan sido manejados en la urgencia sin llegar a ingresar en planta.
El presente estudio, en línea con lo hallado por otros trabajos similares2,7,14,15, remarca la importancia de los FRCV tradicionales en el pronóstico a largo plazo de los pacientes adultos jóvenes que sufren un ictus isquémico, en términos de mortalidad y recurrencia. El aumento de prevalencia de FRCV en los adultos jóvenes es algo que se está dando en distintas partes del mundo con un impacto en el pronóstico de distintas enfermedades, entre ellas el ictus29. Recientemente, la American Heart Association (AHA) ha añadido una medida adicional a sus tradicionales siete hábitos de vida saludable: el descanso efectivo con adecuadas horas de sueño30. En este sentido es necesario diseñar modelos que nos permitan realizar una prevención primaria y secundaria adecuada en este grupo etario.
Por otra parte, y hablando de pérdida de AVAC en este grupo etario, en futuros trabajos sería de gran interés no solo conocer el riesgo de mortalidad y recurrencia a largo plazo, sino también su situación funcional, para lo que en estas edades podría ser fundamental evaluar funciones más allá de la clásicas escala de Rankin modificada, donde se tenga en cuenta la salud autopercibida o el rendimiento sociolaboral, etc.
LimitacionesLa principal limitación de nuestro trabajo es su carácter retrospectivo y observacional. FRCV como la obesidad, el tabaquismo o el consumo excesivo de alcohol podrían estar infrarrepresentados, así como los ictus de etiología indeterminada podrían a su vez estar asociados a estudios incompletos más que a una verdadera ausencia de causa etiológica.
No controlamos las variables que ocurren durante el seguimiento, como son el hecho de si se llegaron a controlar los FRCV que presentaban los pacientes al momento de su ingreso o si hubo una adecuada cumplimentación de la medicación prescrita. Tampoco podemos determinar si aparecieron nuevos FRCV en aquellos pacientes que no los presentaban al momento de ser diagnosticados del ictus isquémico.
Como ya se explicó en el apartado de la discusión, el incluir AIT en nuestro estudio podría haber influido en las menores tasas de mortalidad y de recurrencia halladas en comparación con otros trabajos, pues aunque en nuestra comunidad autónoma se ingresa solo los AIT con alto riesgo de recurrencia (que son los incluidos en este estudio), no puede descartarse que no haya una pequeña proporción de ictus mimics entre ellos.
Finalmente, el periodo de inclusión de pacientes en el presente estudio ocurrió antes de la implantación rutinaria del tratamiento endovascular del ictus isquémico en nuestra comunidad autónoma, por lo que en la actualidad las tasas de mortalidad podrían ser distintas a las descritas en este trabajo.
ConclusiónLa mortalidad y la recurrencia de ictus isquémico en adultos jóvenes en Aragón, aunque menores a las descritas por otros estudios, no son para nada despreciables. Estas se encuentran asociadas a los FRCV tradicionales, por lo que deberíamos realizar esfuerzos y reforzar políticas sanitarias que nos permitan disminuir su prevalencia en nuestra población. Se dice que la salud de nuestra vejez la construimos en nuestra juventud. Sin embargo, a la luz de los resultados obtenidos en trabajos como este, no debemos olvidar que aquello que buscamos prevenir no necesariamente se encuentre tan lejano. La prevención de FRCV y los hábitos de vida saludables deben ser algo que esté presente en nuestra vida siempre independientemente de nuestra edad, y los Sistemas de Salud y sus profesionales, como actores implicados, debemos velar por ello activamente.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.