Las manifestaciones neurológicas son las complicaciones extracardíacas más frecuentes de la endocarditis infecciosa (EI) y pueden ser el síntoma inicial. Los objetivos del estudio fueron determinar la prevalencia de complicaciones neurológicas en los pacientes con EI y evaluar si la clínica neurológica como debut condiciona un retraso diagnóstico.
Material y métodosEstudio de cohortes retrospectivo de pacientes con EI ingresados en un hospital de tercer nivel en el periodo entre 2003 y 2020.
ResultadosSe han revisado 222 pacientes con EI (67% varones, edad 66,4 ± 14,2 años). El 21,2% presentaron complicaciones neurológicas durante el ingreso, siendo el ictus isquémico (74,5%) y la hemorragia cerebral (23,4%), las más frecuentes. No se encontraron diferencias entre el tiempo medio desde el ingreso hasta el diagnóstico en el grupo de pacientes que debutó con focalidad, en comparación con el resto de pacientes (4,4 vs. 4,5; p = 0,76).
ConclusionesUn 21,2% de los pacientes con EI presentaron complicaciones neurológicas durante el ingreso, siendo el ictus isquémico la más frecuente. La clínica neurológica como debut de la EI no conllevó un retraso diagnóstico.
Neurological complications are the most frequent type of extracardiac complications of infective endocarditis (IE), and can be the initial manifestation. The objectives of this study were to determine the prevalence of neurological complications in patients with IE and to evaluate whether initial presentation with neurological symptoms causes a diagnostic delay.
Material and methodsWe conducted a retrospective observational study of patients with IE admitted to a tertiary hospital between 2003 and 2020.
ResultsThe study included 222 patients with IE (67% men; mean [SD] age, 66.4 [14.2] years). Neurological complications occurred in 21.2% of patients, with ischaemic stroke (74.5%) and intracerebral haemorrhage (23.4%) being the most frequent. No differences in diagnostic delay were found between the group of patients in whom the disease manifested with neurological complications and the rest of the patients (4.4 vs 4.5; p = .76).
ConclusionsA total of 21.2% of patients with IE presented neurological complications, with ischaemic stroke being the most frequent. Neurological symptoms as the initial manifestation of IE did not lead to a delay in diagnosis.
La endocarditis infecciosa (EI) es una enfermedad del endocardio, principalmente valvular, de carácter agudo o subagudo que cursa con síntomas sistémicos, cardíacos y/o extracardíacos1. La incidencia anual es de 3-10:100.000 habitantes/año2,3. Aproximadamente entre el 20 y 40% de los pacientes con EI desarrollan complicaciones neurológicas durante su evolución, siendo estas las complicaciones extracardíacas más frecuentes4. Se pueden clasificar en diferentes categorías: patología cerebrovascular (ictus isquémico, hemorragia intracraneal), infecciosa (meningitis, absceso cerebral) y sistémica (encefalopatía y crisis epilépticas)5,6. El ictus isquémico es la complicación más frecuente3,7,8. La neuroimagen está, por lo tanto, indicada en todos los pacientes que presenten síntomas neurológicos9.
A pesar de los avances en el diagnóstico y tratamiento de la EI, la mortalidad sigue siendo elevada, sobre todo en los pacientes con complicaciones neurológicas4,5,10, por lo que es esencial una atención multidisciplinar para una detección precoz y un tratamiento adecuado2,6,9,11–14.
Los objetivos del estudio son establecer la prevalencia de complicaciones neurológicas en los pacientes con EI, analizar las variables clínico-demográficas y evaluar si la focalidad neurológica como debut condiciona un retraso en el diagnóstico de la EI respecto al resto de pacientes que debutan con clínica sistémica y/o cardíaca.
Material y métodosEstudio observacional analítico de cohortes retrospectivo, en el que se incluyeron pacientes con diagnóstico de EI ingresados en un hospital de tercer nivel en el periodo comprendido entre enero del año 2003 y diciembre del año 2020. Se consideró el diagnóstico de EI en aquellos pacientes que cumplían criterios modificados de Duke15,16 para EI definida, es decir, dos criterios mayores o uno mayor y tres menores o cinco menores (tabla 1). Se excluyeron a los pacientes con EI posible.
Criterios modificados de Duke
| CRITERIOS MAYORES |
| Hemocultivos positivos para EI1. Microorganismos típicos compatibles con EI en dos hemocultivos separados:a. S. viridans, S. bovis, S. aureus o enterococos adquiridos en comunidad en ausencia de foco primario.b. Grupo HACEK.2. Microorganismos compatibles con EI de hemocultivos persistentemente positivos:a. Al menos dos hemocultivos positivos de muestras separadas > 12 hb. Los tres o la mayoría de ≥ 4 hemocultivos separados por más de 1 h3. Hemocultivo positivo para C. burnetii o anticuerpos IgG > 1:800 |
| Prueba de imagen positiva para EI1. Ecocardiograma transtorácico o transesofágico positivo para EIa. Vegetación, absceso, pseudoaneurisma, fístulab. Perforación valvular o aneurismac. Nueva dehiscencia parcial o válvula protésica2. Actividad anómala periprotésica captada por PET-TAC o SPECT-TC3. Lesiones paravalvulares definidas por TC cardíaca |
| CRITERIOS MENORES |
| 1. Alteración cardíaca predisponente o consumo de drogas de abuso2. Fiebre mayor a 38°C3. Fenómenos vasculares: embolia arterial, infarto pulmonar séptico, aneurisma micótico, hemorragia intracraneal o conjuntival, manchas de Janeway4. Fenómenos inmunológicos: glomerulonefritis, nódulos de Osler, manchas de Roth y factor reumatoide5. Evidencia microbiológica: hemocultivo positivo que no cumple un criterio mayor o evidencia serológica de infección activa con microorganismos compatibles con EI |
Adaptada de Habib et al.16
Se consideró EI nosocomial en aquellos pacientes en los que la clínica empezó tras más de 48 h desde el ingreso hospitalario.
A todos los pacientes con sospecha inicial de EI, se les realizó un ecocardiograma transtorácico (ETT). Posteriormente se estudiaron mediante ecocardiograma transesofágico (ETE) a los pacientes con ETT positivo para EI (hallazgo de vegetación, absceso, pseudoaneurisma, perforación, fístula o dehiscencia valvular), a aquellos con ETT negativo, pero elevada sospecha clínica, a aquellos con ETT no diagnóstico y a los portadores de válvulas prótesicas o dispositivos intracardíacos, tal y como se refleja en las guías de diagnóstico y tratamiento de la EI de la Sociedad Europea de Cardiología (ESC)16.
A todos los pacientes con sospecha inicial de EI se les extrajeron hemocultivos siguiendo los protocolos del centro hospitalario, obteniéndose tres muestras en diferentes momentos y puntos de punción, independientemente de la presencia de fiebre y se solicitaron serologías para otras bacterias (Coxiella burnetii, Mycoplasma, Brucella, Legionella…).
A continuación, se establecieron dos grupos en función de la presencia, o no, de clínica neurológica. Se clasificaron las manifestaciones neurológicas en las siguientes categorías: ictus isquémico, hemorragia cerebral, crisis epiléptica, meningitis y encefalopatía. El diagnóstico de ictus isquémico se estableció según la clínica y los hallazgos en tomografía computarizada (TC) craneal. Se completó el estudio con resonancia magnética (RM) craneal en aquellos pacientes con TC sin alteraciones de evolución aguda, y en aquellos con lesiones no congruentes con la clínica. El diagnóstico de hemorragia se definió según clínica y TC craneal. No se realizó angiografía en ningún caso. Se consideró crisis epiléptica según la semiología descrita. El diagnóstico de meningitis se basó en hallazgos compatibles en líquido cefalorraquídeo. La encefalopatía se definió como cambios en el nivel de alerta, sin signos focales neurológicos ni anomalías en la neuroimagen.
Las variables analizadas en el estudio fueron: sexo, edad al ingreso, origen de la infección (adquirida en la comunidad o nosocomial), tipo de EI (nativa o protésica), localización de válvula protésica, localización de la vegetación, microorganismo aislado microbiológicamente, realización de cirugía urgente, tiempo desde el ingreso hasta el diagnóstico, estancia hospitalaria, mortalidad intrahospitalaria y tiempo hasta el fallecimiento.
Se definió cirugía urgente como la necesidad de intervención quirúrgica en el plazo de horas y/o días, excluyéndose las cirugías electivas. Las indicaciones de cirugía urgente fueron el desarrollo de insuficiencia cardíaca secundaria a afectación valvular grave, la infección no controlada (persistencia de fiebre con hemocultivos positivos a los siete días o desarrollo de complicaciones intracardíacas) y la prevención de embolismos (vegetaciones mayores a 10 mm)17.
El estudio fue aprobado por el Comité Ético de Investigación Clínica de Aragón (CEICA) PI21/135.
El análisis estadístico se realizó con el programa SPSS versión 25.0 (IBM Corp., Armonk, NY). Las variables cuantitativas con distribución normal se expresaron como media y desviación estándar (DE) y se compararon con la prueba t de Student para datos no pareados. Se aplicaron test no paramétricos para las variables cuya distribución no se ajustaba a la normalidad y se expresaron como mediana y rango intercuartílico. Las variables cualitativas se expresaron como proporciones y se compararon con el test estadístico χ2. Se consideró como significación estadística un valor de p < 0,05.
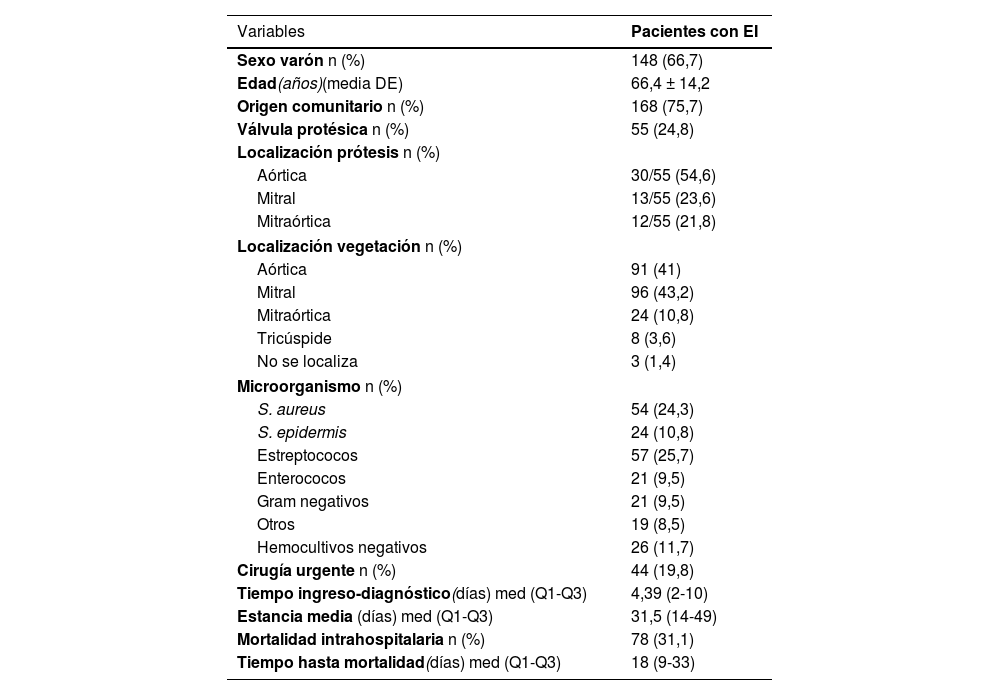
ResultadosSe incluyeron 222 pacientes con diagnóstico de EI definida (67% varones, edad media 66,4 ± 14,2 años). En 221 pacientes (99,5%) se realizó ETT y/o ETE y 196 pacientes (88,2%) tuvieron hemocultivos positivos. En relación con el diagnóstico, 192 pacientes (86,5%) cumplieron dos criterios mayores modificados de Duke. Los 30 pacientes restantes (13,5%) cumplieron un criterio mayor y tres menores. Las variables demográficas, clínicas y microbiológicas se describen en la tabla 2.
Variables demográficas, clínicas y microbiológicas de los pacientes con endocarditis infecciosa (n = 222)
| Variables | Pacientes con EI |
|---|---|
| Sexo varón n (%) | 148 (66,7) |
| Edad(años)(media DE) | 66,4 ± 14,2 |
| Origen comunitario n (%) | 168 (75,7) |
| Válvula protésica n (%) | 55 (24,8) |
| Localización prótesis n (%) | |
| Aórtica | 30/55 (54,6) |
| Mitral | 13/55 (23,6) |
| Mitraórtica | 12/55 (21,8) |
| Localización vegetación n (%) | |
| Aórtica | 91 (41) |
| Mitral | 96 (43,2) |
| Mitraórtica | 24 (10,8) |
| Tricúspide | 8 (3,6) |
| No se localiza | 3 (1,4) |
| Microorganismo n (%) | |
| S. aureus | 54 (24,3) |
| S. epidermis | 24 (10,8) |
| Estreptococos | 57 (25,7) |
| Enterococos | 21 (9,5) |
| Gram negativos | 21 (9,5) |
| Otros | 19 (8,5) |
| Hemocultivos negativos | 26 (11,7) |
| Cirugía urgente n (%) | 44 (19,8) |
| Tiempo ingreso-diagnóstico(días) med (Q1-Q3) | 4,39 (2-10) |
| Estancia media (días) med (Q1-Q3) | 31,5 (14-49) |
| Mortalidad intrahospitalaria n (%) | 78 (31,1) |
| Tiempo hasta mortalidad(días) med (Q1-Q3) | 18 (9-33) |
EI: endocarditis infecciosa; DE: desviación estándar.
Presentaron sintomatología neurológica (como debut o complicación durante la evolución) 47 pacientes (21,2%). De ellos, 12 pacientes tuvieron más de una complicación. La clínica neurológica fue la forma de debut de la EI en 16 pacientes, que suponen un 8% del total de la muestra y el 34% del subgrupo con complicaciones neurológicas. Las formas de presentación inicial más frecuente fueron el ictus isquémico presente en 15/16 pacientes (93,7%) y la meningitis en 2/16 (12,5%).
La complicación neurológica más frecuente en los pacientes con EI fue el ictus isquémico, que se presentó en 35/47 pacientes (74,5%). De ellos, 22/35 pacientes (62,8%) tuvieron lesiones isquémicas en el territorio carotídeo, 5/35 pacientes (14,3%) en el territorio vertebrobasilar y 8/35 pacientes (29,9%) en ambos territorios. Presentaron lesiones isquémicas en ambos hemisferios cerebrales 12/35 pacientes (34,3%). Tuvieron dos o más lesiones isquémicas en múltiples territorios 15/35 pacientes (42,8%). Hubo transformación hemorrágica en 3/35 pacientes (8,8%).
La hemorragia cerebral como complicación se dio en 11/47 pacientes (23,4%), siendo la hemorragia intraparenquimatosa lobar el tipo más frecuente en 5/11 pacientes (45,5%). En 3/11 pacientes (27,3%) se objetivaron de manera simultánea hemorragias a nivel lobar, profundo y subaracnoideo.
Cursaron con crisis epilépticas 7/47 pacientes (14,9%), con un único caso de estatus epiléptico con buena evolución clínica.
La meningitis bacteriana se confirmó en 6/47 pacientes (12,8%). La complicación menos frecuente fue la encefalopatía que se presentó en 1/47 pacientes (2,1%).
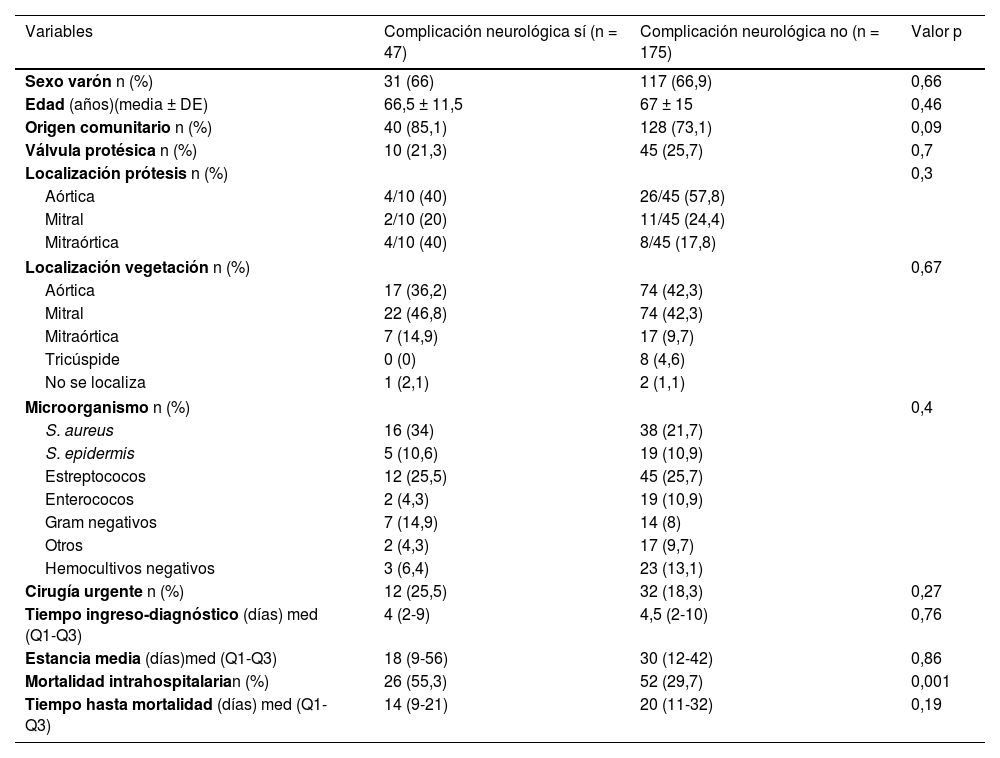
Al comparar los datos obtenidos en los dos subgrupos (tabla 3), cabe destacar una mayor mortalidad en el grupo de pacientes con complicaciones neurológicas (55,3 vs. 29,7%; p: 0,01). También se observó mayor presencia de Staphylococcus aureus (34 vs. 21,7%), mayor afectación de válvula mitral o mitro-aórtica (61,7 vs. 52%) y menor estancia hospitalaria (18 vs. 30 días) aunque sin significación estadística.
Variables demográficas, clínicas y microbiológicas de los pacientes con endocarditis infecciosa por subgrupos
| Variables | Complicación neurológica sí (n = 47) | Complicación neurológica no (n = 175) | Valor p |
|---|---|---|---|
| Sexo varón n (%) | 31 (66) | 117 (66,9) | 0,66 |
| Edad (años)(media ± DE) | 66,5 ± 11,5 | 67 ± 15 | 0,46 |
| Origen comunitario n (%) | 40 (85,1) | 128 (73,1) | 0,09 |
| Válvula protésica n (%) | 10 (21,3) | 45 (25,7) | 0,7 |
| Localización prótesis n (%) | 0,3 | ||
| Aórtica | 4/10 (40) | 26/45 (57,8) | |
| Mitral | 2/10 (20) | 11/45 (24,4) | |
| Mitraórtica | 4/10 (40) | 8/45 (17,8) | |
| Localización vegetación n (%) | 0,67 | ||
| Aórtica | 17 (36,2) | 74 (42,3) | |
| Mitral | 22 (46,8) | 74 (42,3) | |
| Mitraórtica | 7 (14,9) | 17 (9,7) | |
| Tricúspide | 0 (0) | 8 (4,6) | |
| No se localiza | 1 (2,1) | 2 (1,1) | |
| Microorganismo n (%) | 0,4 | ||
| S. aureus | 16 (34) | 38 (21,7) | |
| S. epidermis | 5 (10,6) | 19 (10,9) | |
| Estreptococos | 12 (25,5) | 45 (25,7) | |
| Enterococos | 2 (4,3) | 19 (10,9) | |
| Gram negativos | 7 (14,9) | 14 (8) | |
| Otros | 2 (4,3) | 17 (9,7) | |
| Hemocultivos negativos | 3 (6,4) | 23 (13,1) | |
| Cirugía urgente n (%) | 12 (25,5) | 32 (18,3) | 0,27 |
| Tiempo ingreso-diagnóstico (días) med (Q1-Q3) | 4 (2-9) | 4,5 (2-10) | 0,76 |
| Estancia media (días)med (Q1-Q3) | 18 (9-56) | 30 (12-42) | 0,86 |
| Mortalidad intrahospitalarian (%) | 26 (55,3) | 52 (29,7) | 0,001 |
| Tiempo hasta mortalidad (días) med (Q1-Q3) | 14 (9-21) | 20 (11-32) | 0,19 |
DE: desviación estándar.
No se encontraron diferencias estadísticamente significativas al comparar la mediana de tiempo desde el ingreso hasta el diagnóstico en el grupo de pacientes que debutó con síntomas neurológicos, en comparación con el resto de pacientes (4 vs. 4,5; p = 0,76).
DiscusiónLos objetivos de este estudio fueron determinar la prevalencia de complicaciones neurológicas en la EI y evaluar si existe un retraso diagnóstico desde el ingreso en aquellos pacientes que debutan con clínica neurológica, en comparación con el resto de pacientes.
El diagnóstico de la EI se basa en la clínica, la ecocardiografía y los resultados microbiológicos, de acuerdo con los criterios modificados de Duke15,16 y puede ser un reto en aquellos pacientes en los que la clínica de debut sean síntomas secundarios a complicaciones de la infección12.
El principal mecanismo patogénico de las complicaciones neurológicas, ya sean subclínicas o sintomáticas, es la embolización de fragmentos procedentes de las vegetaciones6, junto con la respuesta inflamatoria sistémica en relación con la infección y a la vasculitis de pequeño vaso a nivel del sistema nervioso central (SNC)18. Los principales factores de riesgo de embolización son el retraso en el inicio de la antibioterapia, el tamaño de la vegetación (> 10 mm) o su localización en válvulas izquierdas y hemocultivos positivos para S. aureus y S. bovis6,13,14.
La población incluida en este trabajo fueron predominantemente varones en la sexta década de la vida, con afectación valvular de predominio mitral y aórtico, un 20% de portadores de prótesis valvular y con unos resultados microbiológicos que siguen una distribución parecida a los descritos en otras series de pacientes con EI2,5.
El 21,1% de los pacientes presentaron complicaciones neurológicas, dato similar al descrito en otros estudios que las sitúan entre el 20-40%4,5,7. En este subgrupo de pacientes se observó una discreta mayor afectación de la válvula mitral, tal y como se reporta en otros artículos, pero sin significación estadística. En este trabajo se diferenció la afectación mitral aislada de la afectación mitro-aórtica, por lo que si se analiza conjuntamente a los pacientes que tuvieron afectación mitral, ya sea aislada o con lesión aórtica asociada, la diferencia es mayor (61,7 vs. 52%).
En cuanto al agente etiológico, se ha descrito la frecuente implicación del S. aureus. En esta cohorte también se objetivó, pero sin significación estadística (34 vs. 21,7%)8.
La mortalidad intrahospitalaria observada en nuestra cohorte (31,1%) se encuentra en el límite superior de la reportada en otros trabajos (15-30%) y es similar a la descrita por Marques et al.19 Pudo influir la proporción de pacientes sometidos a cirugía cardíaca, que fue menor a la descrita en la bibliografía de manera global (40-50%)2,4,8,10, aunque fue ligeramente superior en los pacientes con complicaciones neurológicas (25,5 vs. 18,3%), ya que la cirugía confiere un mejor pronóstico a la enfermedad. Parcialmente se puede justificar por la ausencia de servicio de cirugía cardíaca de nuestro centro, que puede dificultar una valoración multidisciplinar, y por la posible mayor presencia de comorbilidades en estos pacientes, si bien no se han podido detallar por el carácter retrospectivo de este estudio.
Tal y como se refleja en los resultados de la presente investigación, el desarrollo de complicaciones neurológicas confirió un peor pronóstico a la enfermedad, contribuyendo a un aumento significativo de la mortalidad intrahospitalaria al comparar los dos subgrupos (55 vs. 30%)3,5,7,11. Secundariamente, los pacientes con complicaciones neurológicas también presentaron una estancia hospitalaria menor (18 vs. 30 días), si bien esta diferencia no alcanzó la significación estadística. Posiblemente pudo influir en estos resultados la mayor mortalidad en este subgrupo durante las dos primeras semanas desde el ingreso.
Cabe destacar que un 8% del total de pacientes con EI y un 34% de aquellos que presentaron al menos una complicación neurológica debutaron clínicamente con semiología neurológica, sin presentar síntomas sugestivos de infección concomitante, en una proporción similar a la descrita en el trabajo de Castilla-Guerra et al. (10-15%)11. En nuestro artículo, esta forma de debut no se asoció con un retraso en el diagnóstico respecto a aquellos pacientes que debutaron con clínica sistémica e infecciosa.
El ictus isquémico ha sido la complicación neurológica más frecuente con un 74,5%, siendo similar a la reportada por Silver et al. (70%)3 y mayor a la referida en otros estudios como García-Cabrera et al. (56%)4. En un 43% de los pacientes se encontraron al menos dos o más lesiones isquémicas en diferentes territorios vasculares y estadios evolutivos, tal y como se describe en otros artículos5,8. Este hallazgo en la neuroimagen podría constituir un signo de sospecha de EI, sobre todo en pacientes con afectación valvular previa y/o fiebre. Se relaciona con la infección por S. aureus, la afectación mitral y el tamaño de la vegetación5,13.
La hemorragia ha sido la segunda complicación más frecuente con un 23,4% y con una elevada mortalidad (54,5%), datos similares a los reportados por Dourado Sotero et al.5 Es frecuente que las hemorragias se deban a transformaciones hemorrágicas de lesiones isquémicas, si bien solo hemos observado tres casos en nuestra cohorte. También pueden darse en pacientes con aneurismas micóticos y arteritis necróticas sépticas con ruptura de pequeños vasos5,12. En nuestro estudio, no se pudo analizar la presencia de aneurismas micóticos, ya que no se realizó angiografía en ningún paciente y tampoco se describieron en aquel en que se realizó angio-RM.
Se observó una mayor proporción de pacientes con meningitis de la descrita en otros trabajos4,5 (12,8%). En la mitad de los casos, el agente etiológico fue el S. aureus. Es posible que el desarrollo de microabscesos cerebrales sea el mecanismo patogénico. En dos tercios de los pacientes se encontró un líquido compatible con meningitis aséptica, tal y como se ha descrito (discreta pleocitosis mononuclear)6,13, y en un tercio una citobioquímica compatible con meningitis bacteriana aguda con pleocitosis, hipoglucorraquia e hiperproteinorraquia.
Por otro lado, hemos descrito una baja presencia de encefalopatía en relación con otros estudios5, probablemente infradiagnosticada por la inespecifidad de la clínica en un contexto infeccioso grave.
Destacamos el largo tiempo de estudio y el número de pacientes incluidos. No obstante, el trabajo no está exento de limitaciones. Al tratarse de un estudio observacional retrospectivo existen variables incompletas en pacientes diagnosticados previamente a la informatización de los datos. Por otro lado, la imposibilidad de determinar con precisión el tiempo de evolución de la clínica que motivó la visita a Urgencias nos obligó a establecer el tiempo hasta el diagnóstico, a partir de la fecha de ingreso para evaluar si había o no un retraso en el diagnóstico entre ambos grupos. Para finalizar, es posible que en este estudio se haya infraestimado la prevalencia de lesiones isquémicas debido a que algunos pacientes fueron estudiados únicamente con TC cerebral y la RM cerebral es más sensible para detectar embolizaciones a nivel del SNC12,13, incluso en aquellos pacientes con exploración neurológica normal20.
Se necesitan futuros estudios prospectivos que puedan analizar la presencia de embolismos silentes y detallar qué factores pueden influenciar en el pronóstico y mortalidad de los pacientes.
ConclusionesEn nuestra serie, un 21,2% de los pacientes con EI presentaron complicaciones neurológicas, siendo el ictus isquémico y la hemorragia intraparenquimatosa las más frecuentes. La clínica neurológica como manifestación inicial de la EI no supuso un retraso en el diagnóstico, en comparación con el resto de pacientes. No obstante, dada su elevada morbimortalidad, es importante tener presente la EI como posible diagnóstico etiológico en aquellos pacientes que presenten clínica neurológica aguda con algún dato de atipicidad, especialmente por sus implicaciones en el manejo terapéutico precoz.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.