El síndrome de Tapia se trata de una parálisis de la hemilengua y la cuerda vocal ipsolateral, con función preservada del paladar, secundaria a la afectación concurrente de los nervios hipogloso (xii) y vago (x).
Antonio García Tapia, otorrinolaringólogo español, describió este síndrome en 1904, consecuencia de una lesión cervical alta, secundaria a asta de toro («la enfermedad del matador»)1. Sin embargo, este epónimo ha sido usado tanto para denominar el síndrome cruzado de origen bulbar dorsal (con afectación de núcleo del hipogloso, núcleo ambiguo y tracto piramidal)2,3, como para la afectación periférica de los nervios vago e hipogloso a nivel cervical3.
Su forma periférica se ha podido observar tras manipulaciones de la vía aérea necesarias para la intubación orotraqueal.
Presentamos el caso de un paciente varón de 70 años, que tiene como antecedente más relevante una miocardiopatía dilatada de origen alcohólica, y que ingresó en un nuestro hospital por parada cardiorrespiratoria extrahospitalaria.
El paciente presentó como causa de la parada cardíaca, un ritmo de fibrilación ventricular que precisó una asistencia vital urgente total de 15 min entre reanimación cardiopulmonar básica y avanzada. El evento aconteció en la vía pública, donde se procedió a intubación orotraqueal de urgencia y se trasladó posteriormente a nuestro centro. A su llegada a urgencias, el paciente es admitido en la Unidad Coronaria de nuestro centro que, de forma inmediata, realizó una coronariografía urgente y protocolo de hipotermia a 33°C. El paciente mantuvo sedación inducida farmacológicamente los primeros días desde su llegada a nuestro hospital, no existiendo una valoración neurológica inicial en este momento. De forma incidental, y secundario a una obstrucción del tubo de intubación, el paciente precisó un nuevo procedimiento completo de intubación orotraqueal a las 72 h del ingreso.
En la semana posterior al ingreso, dado que se sigue precisando de intubación mecánica para una adecuada ventilación, se tuvo que realizar traqueostomía programada para evitar lesiones en la vía aérea derivadas del tubo de intubación. En este momento de la evolución el paciente seguía precisando de sedación inducida y alimentación por vía parenteral. Transcurridos 10días desde que ingresó en la Unidad Coronaria, el paciente comienza a recuperar el nivel de consciencia, con apertura ocular espontánea, y presentando de forma preservada reflejos de tronco encéfalo, tanto reflejo pupilar, reflejos oculocefálicos como reflejo tusígeno. Se pudo retirar ventilación mecánica a las 2semanas y se introdujo cánula de plata a través del orificio de traqueostomía.
A las 2semanas del evento, y dentro del protocolo realizado por la Unidad Coronaria para valoración del daño cerebral en el paciente con parada cardiorrespiratoria recuperada, se realizó una resonancia magnética craneal (RM) que no mostraba lesiones isquémicas agudas ni crónicas aparentes, tanto a nivel supra como infratentorial, así como electroencefalograma y potenciales evocados somatosensoriales que no mostraron hallazgos relevantes o de interés para el caso.
Durante las 2semanas siguientes de hospitalización en Unidad Coronaria, el paciente evoluciona de forma satisfactoria, preservando adecuado nivel de consciencia en todo momento y recuperando progresivamente la movilidad y la fuerza de las extremidades, así como la capacidad de deglución y de fonación, no evidenciándose en un primer momento en las exploraciones realizadas ni disfagia ni disfonía. La evolución se considera excelente y, al finalizar el primer mes desde el evento inicial, el paciente es trasladado a la planta de hospitalización del servicio de Cardiología. En la valoración inicial realizada en este servicio se incluyó una exploración neurológica básica, que puso de manifiesto una parálisis para la movilidad lingual y dificultad para la fonación, consistente en hipofonía, sin otros hallazgos que orientasen a focalidad neurológica deficitaria y con un nivel de consciencia normal.
Debido a estos hallazgos, fue valorado por el servicio de Neurología de nuestro centro, que objetivó, tras una completa y meticulosa exploración neurológica, disfonía e hipofonía, así como parálisis de la hemilengua izquierda, sin objetivarse atrofia de la misma ni otros hallazgos en la exploración indicativos de afectación de núcleos de tronco encéfalo ni hallazgos clínicos indicativos de afectación de la vía piramidal o vías sensitivas largas.
Se contactó con el servicio de Otorrinolaringología, que completó el estudio de los hallazgos previamente descritos en la exploración neurológica, y que realizó una evaluación mediante prueba de fibroscopia/laringoscopia, que puso de manifiesto una parálisis en aducción de la cuerda vocal izquierda. Además, se realizó un nuevo estudio mediante RM que descartó causas centrales, así como lesiones ocupantes de espacio de la base del cráneo.
El paciente fue diagnosticado de síndrome de Tapia periférico secundario a una complicación traumática tras intubación orotraqueal repetida, y se decidió tratamiento conservador con rehabilitación fonológica y deglutoria, presentando mejoría clínica progresiva, y encontrándose completamente resuelto el cuadro a los 4meses desde su inicio.
El caso es ilustrativo de un síndrome de Tapia de probable causa periférica, por sospecha de neuropatía traumática de los nervios x y xii, que en el caso de nuestro paciente probablemente se debiera a una intubación orotraqueal repetida.
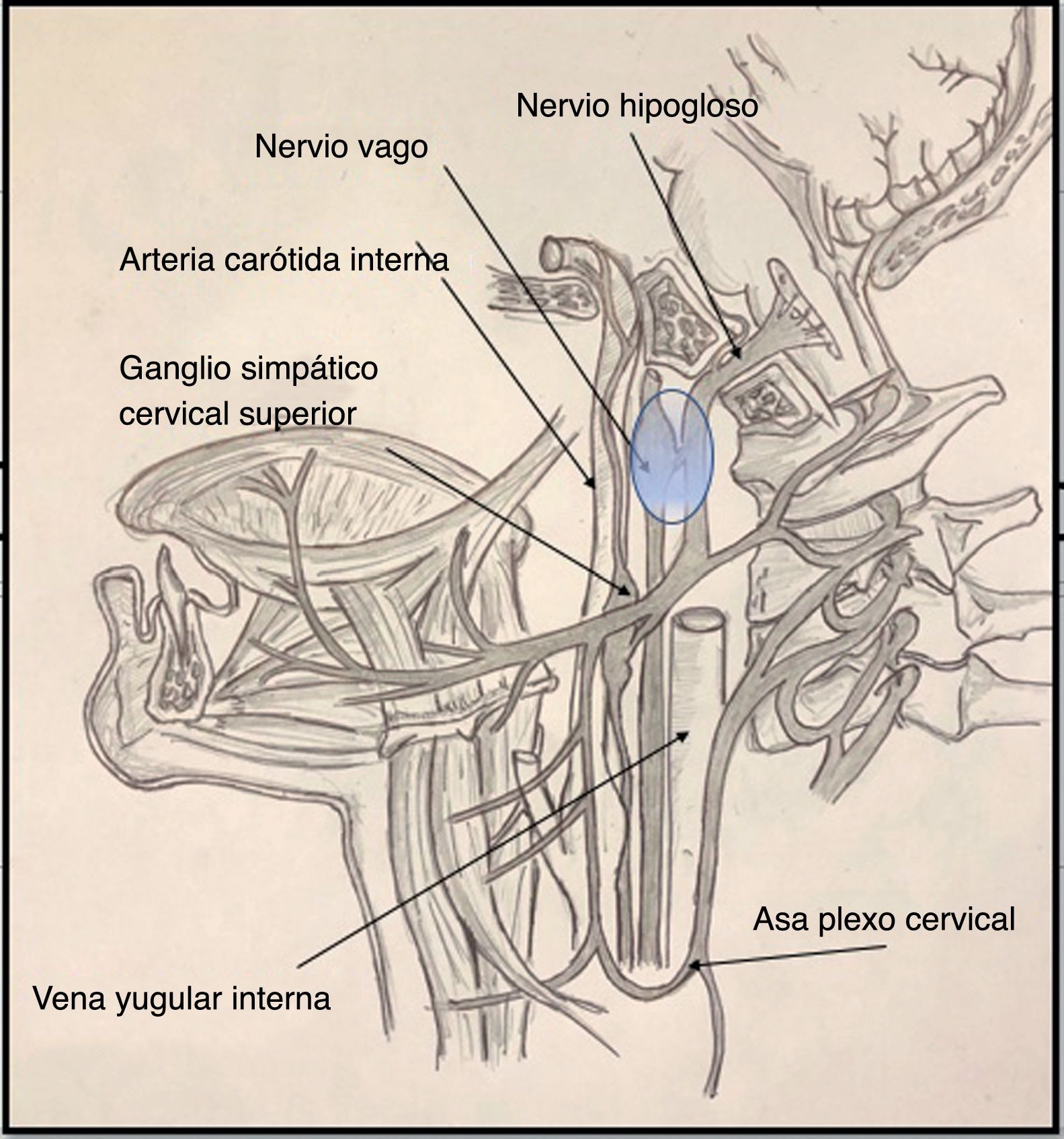
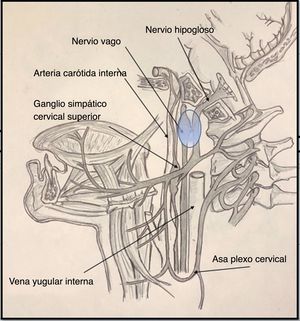
Es importante conocer la anatomía de los principales síndromes de troncoencéfalo, así como aquellos otros síndromes que tienen su origen a la salida de los nervios craneales, tanto a nivel de la base del cráneo como en su trayecto en las porciones cervicales superiores. En el caso del síndrome de Tapia, es importante conocer que la salida de ambos pares craneales (x y xii) ocurre en el bulbo raquídeo hacia la base del cráneo, donde alcanzan sendos orificios de salida hacia el espacio laterofaríngeo o retroestíleo.
Por orden de salida, el nervio x abandona la base del cráneo hacia el espacio retroestíleo, a través de la porción anterior del agujero yugular acompañando tanto a los nervios glosofaríngeo (nervio ix) y accesorio (nervio xi), como a la vena yugular interna. Inmediatamente en el espacio retroestíleo, el nervio x formará parte de un paquete vasculonervioso, situándose en el canal posterior formado por la arteria carótida interna y la vena yugular interna. A esta altura la formación más importante del nervio es el ganglio inferior o nudoso, en cuyo vértice inferior se encuentra el origen del nervio laríngeo superior.
Por otra parte, el nervio xii, tras un corto trayecto en el espacio subaracnoideo, abandonará la base del cráneo (a través del canal del hipogloso), también hacia el espacio retroestíleo. Una vez en este espacio, el trayecto del nervio es inicialmente descendente y posterior a la arteria carótida interna. El nervio alcanza por orden 2estructuras de interés anatómico, que son primeramente la porción superior del ganglio cervical superior de la cadena simpática y seguidamente la porción posterior del ganglio nudoso, previamente descrito, al cual se adhiere (fig. 1). Posteriormente, el nervio cambiará de dirección, describiendo un trayecto más anterior y adentrándose en su porción final o porción suprahioidea4.
Diversos mecanismos de traumatismo nervioso se han propuesto para la afectación conjunta de los nervios x y xii durante la intubación orotraqueal. El primer mecanismo propuesto parece tener relación al cruce del nervio hipogloso y el vago a nivel del ganglio nudoso (fig. 1). Es en este lugar donde la proximidad de estas estructuras a la apófisis transversa de la primera vértebra cervical (C1) puede originar un mecanismo traumático directo por distensión cervical. La postura mantenida de hiperextensión cervical necesaria para la correcta intubación podría justificar un trauma directo de ambas estructuras nerviosas contra los elementos óseos cervicales previamente descritos5,6.
El otro mecanismo propuesto consiste en la lesión conjunta, por traumatismo directo y simultáneo, del nervio hipogloso en su porción suprahioidea y el nervio laríngeo recurrente a nivel de la hipofaringe (fosa piriforme). En este mecanismo propuesto, el propio paso del tubo de intubación a través de la orofaringe provocaría una compresión del nervio hipogloso contra el cuerno mayor del hueso hioides, y posteriormente el hinchado del balón de seguridad del tubo endotraqueal provocaría la aplicación del nervio laríngeo recurrente contra el borde posteromedial del cartílago tiroides, generando de esta manera un mecanismo de trauma directo7.
El tratamiento del síndrome de Tapia secundario a intubación orotraqueal es fundamentalmente de soporte, con rehabilitación fonológica y de la deglución, siendo aceptado el uso de corticoterapia por vía intravenosa (dexametasona) en los primeros 10-14 días. Incluso se ha propuesto una clasificación basándose en el grado de discapacidad secundario para la deglución8.
Tanto la mejoría del paciente tras tratamiento conservador, como la resolución completa del cuadro, indican un probable origen neuroapráxico como mecanismo de lesión axonal, siendo menos probable un cuadro de neurotmesis, lo que implicaría una probable lesión irreversible de ambos nervios. Es además este mecanismo de neuroapraxia, el postulado en la mayor parte de los casos de síndrome de Tapia secundarios a intubación orotraqueal descritos9.